Другой уточненный лейкоз что это такое
В классификации болезней МКБ-10 лейкозы встречаются в разделах С90 – С95 включительно.
C90 Множественная миелома и злокачественные плазмо-клеточные новообразования.
Включено: морфологические коды M973, M9830 с кодом характера новообразования.
C90.0 Множественная миелома.
Исключено: солитарная миелома (C90.2).
C90.1 Плазмоклеточный лейкоз.
C90.2 Плазмоцитома экстрамедуллярная.
C91 Лимфоидный лейкоз (лимфолейкоз).
Включено: морфологические коды M982, M9940 – M9941 с кодом характера новообразования.
C91.0 Острый лимфобластный лейкоз.
Исключено: обострение хронического лимфоцитарного лейкоза (C91.1).
C91.1 Хронический лимфоцитарный лейкоз.
C91.2 Подострый лимфоцитарный лейкоз.
C91.3 Пролимфоцитарный лейкоз.
C91.4 Волосатоклеточный лейкоз.
C91.5 T-клеточный лейкоз взрослых.
C91.7 Другой уточненный лимфоидный лейкоз.
C91.9 Лимфоидный лейкоз неуточненный.
C92 Миелоидный лейкоз (миелолейкоз).
Морфологические коды M986 – M988, M9930 с кодом характера новообразования.
C92.0 Острый миелоидный лейкоз.
Исключено: обострение хронического миелоидного лейкоза (C92.1).
C92.1 Хронический миелоидный лейкоз.
C92.2 Подострый миелоидный лейкоз.
C92.3 Миелоидная саркома.
C92.4 Острый промиелоцитарный лейкоз.
C92.5 Острый миеломоноцитарный лейкоз.
C92.7 Другой миелоидный лейкоз.
C92.9 Миелоидный лейкоз неуточненный.
C93 Моноцитарный лейкоз.
Включено: моноцитоидный лейкоз (морфологический код M989 с кодом характера новообразования).
C93.0 Острый моноцитарный лейкоз.
Исключено: обострение хронического моноцитарного лейкоза (C93.1).
C93.1 Хронический моноцитарный лейкоз.
C93.2 Подострый моноцитарный лейкоз.
C93.7 Другой моноцитарный лейкоз.
C93.9 Моноцитарный лейкоз неуточненный.
C94 Другой лейкоз уточненного клеточного типа.
Включено: морфологические коды M984, M9850, M9900, M9910,
M9931 – M9932 с кодом характера новообразования.
1) лейкемический ретикулоэндотелиоз (C91.4);
2) плазмоклеточный лейкоз (C90.1).
C94.0 Острая эритремия и эритролейкоз.
C94.1 Хроническая эритремия.
C94.2 Острый мегакариобластный лейкоз.
C94.3 Тучноклеточный лейкоз.
C94.4 Острый панмиелоз.
C94.5 Острый миелофиброз.
C94.7 Другой уточненный лейкоз.
C95 Лейкоз неуточненного клеточного типа.
Включено: морфологический код M980 с кодом характера новообразования.
C95.0 Острый лейкоз неуточненного клеточного типа.
Исключено: обострение неуточненного хронического лейкоза (C95.1).
C95.1 Хронический лейкоз неуточненного клеточного типа.
C95.2 Подострый лейкоз неуточненного клеточного типа.
C95.7 Другой лейкоз неуточненного клеточного типа.
C95.9 Лейкоз неуточненный.
Другие существующие классификации лейкозов основываются на отдельных стабильных свойствах клеток, которыми представлен лейкоз: это либо клетки – источники лейкоза, либо их более дифференцированное потомство.
Следует отметить, что еще в конце XIX в. все лейкозы по морфологии клеток были разделены на две группы: острые и хронические (Roux, 1890; Cabot, 1894). В начале XX в. острый лейкоз стали подразделять на лимфобластный, или лимфатический, и миелобластный, или миелоидный, варианты.
Группу острых лейкозов объединяет общий признак: субстрат опухоли составляют молодые, так называемые бластные клетки. Названия форм острого лейкоза происходят от названий нормальных предшественников опухолевых клеток: миелобласты, эритробласты, лимфобласты. Острый лейкоз из морфологически неидентифицируемых бластных клеток называется недифференцируемым.
В группу хронических лейкозов входят дифференцирующиеся опухоли системы крови. Основной субстрат этих лейкозов составляют морфологически зрелые клетки.
В прошлом деление лейкозов на острые и хронические отражало в основном течение болезни: больные острым лейкозом, как правило, жили мало, а хроническим – существенно дольше. Однако для конкретного больного диагноз устанавливается не задним числом, поэтому течение болезни нельзя принимать в расчет при отнесении лейкоза к хроническим или острым. Иногда встречаются случаи затяжного течения острых лейкозов (с применением современных цитостатических препаратов это участилось) и, напротив, бурное течение хронических лейкозов.
В 1976 г. гематологами Франции, Америки и Британии (FAB) была разработана классификация острых лейкозов, основанная на морфологических признаках клеток, а позже (1980 г.) – и на цитохимических.
Данная классификация основывается на тех же морфологических и цитохимических критериях, что и классификация острых лейкозов, разработанная в 1964 г. в Кембридже. В FAB выделяются острый миелоидный, миеломонобластный, промиелоцитарный, монобластный острый моноцитарный, лимфобластный, недифференцируемый лейкозы и эритромиелоз. Однако острые миелоидный и моноцитарный лейкозы подразделяются на варианты с созреванием и без созревания бластов, в зависимости от наличия в мазке костного мозга более дифференцированных элементов соответствующего ряда; острый лимфобластный лейкоз подразделяется на варианты, в зависимости от степени полиморфизма представляющих его бластных клеток и их ядер.
Острые лимфобластные лейкозы по FAB делятся в зависимости от формы ядра и цитоплазмы. Однако, поскольку эти признаки у бластных клеток не стабильны, а закономерно меняются в зависимости от стадии лейкоза, основанная на них классификация не очень надежна. Это именно тот случай, когда один и тот же процесс оказался в разных классификационных группах в связи с игнорированием закономерностей опухолевой прогрессии.
1. Острые лейкозы.
2. Острый миелобластный (спонтанный и индуцированный).
3. Острый миеломонобластный (основная форма и псевдопромиелоцитарный вариант).
4. Острый монобластный.
5. Острый промиелоцитарный (макрогранулярный, микрогранулярный вариант).
6. Острый эритромиелоз (острые эритролейкоз, эритромиелоз, эритромегакариобластный).
7. Острый мегакариобластный (основная форма и вариант с миелофиброзом).
9. Острый лимфобластный лейкоз детей (ни Т-, ни В-форма, Т-форма, пре-Т-форма, В-форма, пре-В-форма, ни Т-, ни В-форма с Ph-хромосомой).
10. Острый лимфобластный лейкоз взрослых (формы те же, что и у детей).
11. Острый плазмобластный.
12. Острый макрофагальный.
13. Острый недифференцируемый.
14. Острый неклассифицируемый.
15. Хронические лейкозы.
16. Хронический миелолейкоз.
17. Ювенильный хронический миелолейкоз с Ph?-хромосомой.
18. Детская форма хронического миелолейкоза с Ph?-хромосомой.
19. Сублейкемический миелоз (собственно сублейкемический миелоз, миелофиброз, остеомиелосклероз).
21. Хронический мегакариоцитарный.
22. Неклассифицируемые сублейкемические миелозы (вариант с высоким процентом базофилов).
23. Хронический эритромиелоз.
24. Хронический моноцитарный (собственно моноцитарный взрослый и детский и миеломоноцитарный).
25. Хронический макрофагальный.
26. Хронический тучноклеточный.
27. Хронический лимфолейкоз (костномозговая форма, основная прогрессирующая, доброкачественная, опухолевая, Т-форма, пролимфоцитарная, с секрецией парапротеина).
28. Волосатоклеточный лейкоз.
29. Болезнь Сезари.
30. Макроглобулинемия Вальденстрема.
31. Миеломная болезнь.
32. Парапротеинемические гемобластозы.
33. Болезни тяжелых цепей.
34. Болезни легких цепей.
35. Острые лейкозы.
Как правило, начало лейкозов не имеет типичных признаков заболевания: больные чувствуют себя абсолютно здоровыми вплоть до повсеместного расселения опухолевых клеток по кроветворной системе и появления органных расстройств, связанных с опухолевыми разрастаниями.
Появление лейкозных клеток в костном мозге приводит к угнетению нормального кроветворения. При острых лейкозах обычно развиваются инфекции, обусловленные уменьшением числа гранулоцитов в крови, появляется кровоточивость из-за тромбоцитопении, отмечаются слабость, сердцебиение и одышка в связи с анемией.
Все эти признаки могут быть лишь поводом для обращения к врачу, однако сами по себе они не имеют диагностической ценности и не могут служить ранними признаками опухолевого роста.
Диагноз острого лейкоза ставится только морфологически – по обнаружению несомненно бластных опухолевых клеток в крови или костном мозге.
При любом неясном или затянувшемся заболевании необходимо производить исследование крови (полный анализ). Оно может обнаружить явные или косвенные признаки острого лейкоза.
При выходе бластных клеток в кровь в ней встречаются одновременно молодые бластные клетки и зрелые гранулоциты, моноциты, лимфоциты.
Необходимо считать обязательным пункционное исследование костного мозга во всех случаях повторно обнаруживаемых непонятных цитопений.
При остром лейкозе костный мозг содержит десятки процентов бластных клеток практически всегда, если в крови уже обнаруживается цитопения.
Исключением из этого правила служат случаи затяжного начала острого лейкоза, когда бластные клетки обладают выраженным цитопеническим эффектом, но еще не успели дать значительных разрастаний; точно так же при появлении с самого начала острого лейкоза аутоиммунной цитопении процент бластных клеток в костном мозге может быть невелик.
Малопроцентный острый лейкоз характеризуется невысоким содержанием бластных клеток в крови (менее 10–20%) и иногда еще меньшим бластозом в костном мозге. Однако диагностика этого сравнительно редкого острого лейкоза, встречающегося преимущественно у пожилых людей, не столь уж сложна, так как в периферической крови ни при каких реактивных состояниях бластные клетки в количестве нескольких процентов не встречаются.
Безусловно обязательным для диагностики является установление классической структуры ядра бластных клеток.
Вместе с тем следует не забывать о том, что лейкозные бласты весьма разнородны даже в одном и том же случае, в одном мазке. Только что описанных типичных форм может быть сравнительно немного, а основную массу клеток опухоли составляют элементы либо со смазанной структурой хроматина, но цитоплазмой, аналогичной типичным бластам этого препарата, либо с грубой и неправильной сетью хроматина, но с нуклеолами. Все подобные клетки при счете миелограммы или гемограммы могут относиться к категории бластов лишь тогда, когда настоящие бласты составляют десятки процентов. Во всех остальных случаях атипичные клетки к бластам относить нельзя: таким клеткам дают словесный портрет – их точно описывают, но не называют бластами.
Обнаружение более 20–30 (на 100 миелокариоцитов) круглоядерных, напоминающих бласты клеток в костном мозге обычно следует расценивать как высокое содержание атипичных, требующих точного морфологического описания клеток, но к бластам их относить нельзя.
В некоторых случаях острый миелобластный лейкоз развивается с повышения в крови уровня всех молодых клеток: и бластных, и промиелоцитов, и миелоцитов, и метамиелоцитов.
Значительные трудности в диагностике представляет острое иммунное разрушение эритроцитов, сопровождающееся резким увеличением уровня ретикулярных клеток в костном мозге – до 10–20%. Такие клетки зачастую ошибочно принимают за бласты, хотя они всегда имеют грубую структуру хроматина и крупные синие нуклеолы; кроме того, при анализе в костном мозге резко повышен уровень эритрокариоцитов, а в крови – высокий ретикулоцитоз.
Также встречаются ситуации, в которых при сравнительно невысоком проценте бластных клеток в пунктате костного мозга имеется обрыв созревания клеток гранулоцитарного ряда на уровне миелоцитов или промиелоцитов, что чаще наблюдается при иммунной нейтропении либо агранулоцитозе. Затруднение в диагностике особенно велико тогда, когда в анализах крови нет бластов и нет тромбоцитопении, а бластные клетки в пунктате костного мозга не отличаются атипизмом и по соотношению ядра и цитоплазмы, отсутствию зернистости в цитоплазме напоминают нормальные клетки-предшественницы в форме бласта.
В начале острого лейкоза зачастую отмечают анемию: нормохромную либо гиперхромную, цветовой показатель при которой достигает 1,2–1,3. Наиболее выражена тенденция к гиперхромии при остром эритромиелозе. Количество тромбоцитов в большинстве случаев либо снижено, либо нормальное.
Количество лейкоцитов в начале процесса обычно снижено, однако выявляются случаи, когда первым клиническим симптомом является высокий лейкоцитоз с преобладанием бластных клеток в гемограмме.
Довольно часто при острых лейкозах в крови встречаются единичные эритрокариоциты, которые несут достаточно важное дифференциально-диагностическое значение: их нет при реактивных состояниях (исключая гемолиз, лейкемоидные реакции на рак) и инфекционном мононуклеозе.
В отдельных, очень редких случаях отмечается эритроцитоз, предшествующий развернутой картине острого лейкоза.
СОЭ при острых лейкозах нередко увеличена более или менее значительно, но может быть и нормальной.
Описанная картина крови связана с первичным, обусловленным самим лейкозом процессом и существенно меняется под влиянием цитостатической терапии; кроме того, она неодинакова при различных формах острого лейкоза.
Данный текст является ознакомительным фрагментом.
C95 Лейкоз неуточнённого клеточного типа
Включено: морфологический код M980 с кодом характера новообразования /3
C95.0 Острый лейкоз неуточнённого клеточного типа
Исключено: обострение неуточнённого хронического лейкоза (C95.1)
C95.1 Хронический лейкоз неуточнённого клеточного типа
C95.2 Подострый лейкоз неуточнённого клеточного типа
C95.7 Другой лейкоз неуточнённого клеточного типа
C95.9 Лейкоз неуточнённый
C96 Другие и неуточнённые злокачественные новообразования лимфоидной, кроветворной и родственных им тканей
Включено: морфологические коды M972, M974 с кодом характера новообразования /3
C96.0 Болезнь Леттерера-Сиве
C96.1 Злокачественный гистиоцитоз
C96.2 Злокачественная тучноклеточная опухоль
мастоцитоз (кожный) (Q82.2)
тучноклеточный лейкоз (C94.3)
C96.3 Истинная гистиоцитарная лимфома
C96.7 Другие уточненные злокачественные новообразования лимфоидной, кроветворной и родственных им тканей
C96.9 Злокачественное новообразование лимфоидной, кроветворной и родственных им тканей неуточнённое
ЗЛОКАЧЕСТВЕННЫЕ НОВООБРАЗОВАНИЯ САМОСТОЯТЕЛЬНЫХ (ПЕРВИЧНЫХ) МНОЖЕСТВЕННЫХ ЛОКАЛИЗАЦИЙ (C97)
C97 Злокачественное новообразование самостоятельных (первичных) множественных локализаций
Примечание: при использовании этой категории следует руководствоваться правилами кодирования смертности и рекомендациями, изложенными в ч. 2.
НОВООБРАЗОВАНИЯ IN SITU (D00-D09)
Примечание: многие новообразования in situ рассматриваются как последовательные морфологические изменения между дисплазией и инвазивным раком. Описание интраэпителиальной неоплазии III степени с указанием или без указания на тяжелую дисплазию представлены в этом разделе; градации I и II классифицируются как дисплазии вовлеченных систем органов и должны кодироваться по классам, соответствующим этим системам органов.
морфологические коды с кодом характера новообразования /2
D00 Карцинома in situ полости рта, пищевода и желудка
Исключено: меланома in situ (D03.-)
D00.0 Губы, полости рта и глотки
кожи губы (D03.0, D04.0)
- над подъязычной костью (D02.0)
черпалонадгортанной складки гортанной части (D02.0)
D00.1 Пищевода
D00.2 Желудка
D01 Карцинома in situ других и неуточнённых органов пищеварения
Исключено: меланома in situ (D03.-)
D01.0 Ободочной кишки
Исключено: ректосигмоидного соединения (D01.1)
D01.1 Ректосигмоидного соединения
D01.2 Прямой кишки
D01.3 Заднего прохода [ануса] и анального канала
кожи перианальной области (D03.5, D04.5)
D01.4 Других и неуточнённых частей кишечника
Исключено: ампулы фатерова сосочка (D01.5)
D01.5 Печени, желчного пузыря и желчных протоков
D01.7 Других уточненных органов пищеварения
D01.9 Органов пищеварения неуточнённых
D02 Карцинома in situ среднего уха и органов дыхания
Исключено: меланома in situ (D03.-)
D02.0 Гортани
Исключено: черпалонадгортанной складки:
- краевой зоны (D00.0)
- нижнеглоточной части (D00.0)
D02.1 Трахеи
D02.2 Бронха и легкого
D02.3 Других частей органов дыхания
уха (наружного) (кожи) (D03.2, D04.2)
D02.4 Органов дыхания неуточнённых
D03 Меланома in situ
Включено: морфологические коды M872-M879 с кодом характера новообразования /2
D03.0 Меланома in situ губы
D03.1 Меланома in situ века, включая спайку век
D03.2 Меланома in situ уха и наружного слухового прохода
D03.3 Меланома in situ других и неуточнённых частей лица
D03.4 Меланома in situ волосистой части головы и шеи
D03.5 Меланома in situ туловища
D03.6 Меланома in situ верхней конечности, включая область плечевого пояса
D03.7 Меланома in situ нижней конечности, включая тазобедренную область
D03.8 Меланома in situ других локализаций
D03.9 Меланома in situ неуточнённой локализации
D04 Карцинома in situ кожи
меланома in situ (D03.-)
эритроплазия Кейра (полового члена) БДУ (D07.4)
D04.0 Кожи губы
Исключено: красной каймы губы (D00.0)
D04.1 Кожи века, включая спайку век
D04.2 Кожи уха и наружного слухового прохода
D04.3 Кожи других и неуточнённых частей лица
D04.4 Кожи волосистой части головы и шеи
D04.5 Кожи туловища
заднего прохода [ануса] БДУ (D01.3)
кожи половых органов (D07.-)
D04.6 Кожи верхней конечности, включая область плечевого пояса
D04.7 Кожи нижней конечности, включая тазобедренную область
D04.8 Кожи других локализаций
D04.9 Кожи неуточнённой локализации
Отвечаем на самые важные вопросы про лейкоз
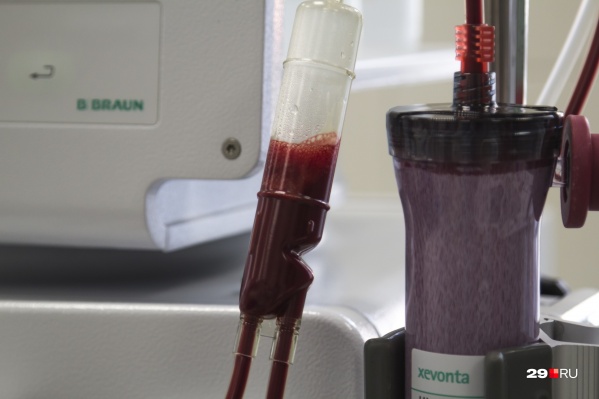
" title="Показать лейкоз может исследование периферической крови
" itemprop="contentUrl">
Показать лейкоз может исследование периферической крови
Фото: Сергей Яковлев
В сентябре мы познакомились с архангелогородкой Вероникой Рожновской, жизнь которой изменилась, когда у её дочери Даши диагностировали лейкоз. Девочка в тот момент училась в пятом классе, а на недомогания врачи не обращали должного внимания. Специалисты отмечают, что рак крови действует тем агрессивнее, чем моложе организм, который поражает болезнь. На другие важные вопросы об этом раке отвечают профессор кафедры онкологии и медицинской радиологии Уральского государственного медицинского университета Сергей Берзин и гематолог из Уфы Нэлли Янтурина.
Лейкоз — опухолевое заболевание клеток крови. При лейкозе происходит патологическая трансформация лейкоцитов и их бесконтрольное деление. В итоге они замещают собой нормальные клетки костного мозга, из которых образуются циркулирующие в крови лейкоциты, эритроциты и тромбоциты.
При хронических лейкозах деление клеток идёт медленнее, и клиника тоже развивается с меньшей скоростью. Лейкозный клон током крови разносится по всей кроветворной ткани. Органами-мишенями, где откладываются метастазы, становятся почки и кости. Оседая в костной ткани, эти клетки, по-другому они называются миеломные, нарушают ее структуру. Это может проявляться частыми переломами, болью в позвоночнике, ребрах. Хронические лейкозы могут годами протекать без каких-либо явных отклонений в самочувствии, тогда выявить их можно только при исследовании крови.
Начало заболевания нередко протекает без выраженных симптомов. Больные отмечают общую слабость, утомляемость, неопределенную боль в костях, непостоянную температуру по вечерам в пределах 37,1–38 градусов. Но уже в этот период у некоторых больных можно обнаружить небольшое увеличение лимфатических узлов, селезенки. В анализе крови тоже будут изменения — повышение или снижение количества лейкоцитов, анемия.
Лейкоз может проявляться разнообразными симптомами. При острой форме пациенты могут жаловаться, что стали часто простывать, у них возникли инфекционные осложнения или синяки на теле, а кого-то будет беспокоить резкая потеря веса, появление шишек на теле или увеличение лимфоузлов.
Симптомы лейкоза неспецифичны, они таковы:
- слабость;
- головокружения;
- высокая температура без явных на то причин;
- боли в руках и ногах;
- кровотечения.
При замещении патологически размножающимися лейкоцитами других клеток крови на первое место выходят анемии и кровотечения из-за уменьшения числа других клеток крови — эритроцитов и тромбоцитов. Из-за накопления лейкоцитов в лимфоузлах, печени или селезёнке эти органы могут увеличиться, но обнаружить эти симптомы уже может только врач.
При лейкозе субстратом опухоли является костный мозг, который находится во всех трубчатых и плоских костях. Здесь же развиваются предшественники крови: эритроциты, лейкоциты и тромбоциты. Когда в ткани начинают развиваться опухолевые клетки, места для нормальных здоровых клеток крови просто не остается. Если в случае с раком желудка пораженный участок можно удалить, вовремя провести химиотерапию и добиться длительной ремиссии, то при раке крови такая тактика не приемлема.
Есть формы острого лейкоза, которые могут развиваться с первых дней жизни человека. Хроническим формам лейкоза подвержены люди старшего возраста. Чем моложе возраст, тем агрессивнее протекает болезнь, но при современных методиках лечения больной может жить до 5–7 лет. На течение хронического миелолейкоза (и это научно доказано) большое влияние оказывает состояние нервной системы больного — если есть стрессы, депрессии, люди сгорают буквально на глазах.
Лечение лейкоза — это достаточно длительный процесс. В среднем на достижение ремиссии при острых лейкозах уходит от 3 месяцев до 2–3 лет.
Первый и самый сложный этап в лечении острого лейкоза — это интенсивная химиотерапия, с помощью которой мы должны убить опухолевые клетки. Пациенты должны находиться в специальном асептическом блоке, в котором созданы стерильные условия, чтобы исключить их контакт с любой инфекцией. Больные в этот момент не имеют никаких собственных факторов защиты, потому что кроветворение у них пострадало от самой болезни и применяемых химиопрепаратов. Для закрепления результатов терапии после этапа восстановления (или поддержки ремиссии) принимается решение о необходимости трансплантации костного мозга.
Пересадку можно делать, если пациента ввели в ремиссию. Она бывает двух видов: аутотрансплантация, когда пересаживается костный мозг самого больного, и аллотрансплантация, в этом случае ткани забирают у донора.
В первом случае у пациента из вены берется периферическая кровь, из нее при помощи сепаратора извлекают стволовые клетки, консервируют и передают на хранение в банк. Затем пациенту проводят сильнейшую химиотерапию, а следом проводят пересадку — так же, через вену, вводят стволовые клетки, и они начинают творить новое потомство. Технически это выглядит как переливание крови. Пересадка может быть сделана и при хроническом лейкозе.
Аллотрансплантация дает хорошие результаты, если доноры — родные сестра или брат, у них самый близкий фенотип. Пересадка даже от двоюродных родственников не всегда бывает столь успешна, но все равно это шанс на то, что человек будет жить.
Лучшие доноры костного мозга — это мужчины в возрасте 30–40 лет, семейные, имеющие постоянное место работы. Желательно — на промышленном производстве, на заводах. Практика показывает, что именно такие люди относятся к донорству с наибольшей ответственностью.
Женщина тоже может стать донором костного мозга. Но здесь важно учесть, что после родов и беременностей в крови у женщин циркулируют антитела, и их лейкоциты уже настроены бороться с чужеродными антигенами. Поэтому результат пересадки может оказаться хуже.
Лейкемия - рак крови. Существуют разные типы лейкозов; некоторые формы чаще встречаются у детей, другие у взрослых. Лейкоз обычно влияет на белые кровяные тельца, клетки, которые предназначены, чтобы защитить нас от инфекции и которые размножаются как правило, только в соответствии с потребностями организма.
Когда развивается лейкоз, костный мозг производит большое количество лейкоцитов, которые не работают должным образом. Более того, эти клетки без контроля препятствуют нормальному росту других клеток, продуцируемых костным мозгом, то есть эритроцитов и тромбоцитов. Последствия - это начало инфекций, усталость и кровоизлияния.
Симптомы лейкемии
Симптомы лейкемии зависят от типа лейкоза и часто неспецифичны. Наиболее распространенные признаки и симптомы следующие:
- жар или озноб
- постоянная усталость, слабость
- частые инфекции
- потеря веса
- опухшие лимфатические узлы, печень и / или селезенка
- легкое кровотечение, кровотечение
- маленькие красно-фиолетовые пятна на коже, называемые петехиями
- чрезмерное потоотделение, часто ночные
- боли в костях
Причины лейкемии
Причина лейкемии неизвестна, но генетические факторы и факторы окружающей среды, похоже, играют важную роль. В общем, лейкоз развивается, когда некоторые клетки крови приобретают мутации ДНК. Эти аномалии заставляют клетку расти и делиться быстрее и выживать дольше, чем нормальная клетка. Со временем эти измененные клетки могут поражать другие нормальные клетки костного мозга, вызывая признаки и симптомы лейкемии.
Какие факторы риска лейкемии
Как ранее описано, причина лейкемии неизвестна, однако могут существовать условия, которые увеличивают риск развития лейкемии.
- Противоопухолевая терапия: лечение химиотерапией и / или лучевой терапией для другого злокачественного новообразования может увеличить риск развития лейкемии.
- Врожденные генетические нарушения: генетические нарушения, играют роль в возникновении лейкемии. Некоторые генетические изменения, присутствующие при рождении, такие как синдром Дауна - могут увеличить риск лейкемии.
- Воздействие высоких доз радиации. Люди, подвергающиеся воздействию высоких уровней ионизирующего излучения, имеют повышенный риск развития лейкемии.
- Воздействие химических веществ. Воздействие определенных химических веществ, а также вещество, используемое в химической промышленности, - связано с повышенным риском лейкемии.
- Курение сигарет: связано с повышенным риском острого миелоидного лейкоза.
- Семейный анамнез лейкемии: если у члена семьи был лейкоз, риск у родственников, увеличивается.
Тем не менее, следует учитывать, что у большинства людей с известными факторами риска заболевание не развивается, в то время как у многих людей с лейкемией, по-видимому, нет известных факторов риска.
Типы лейкемии
Различные формы лейкемии классифицируются в зависимости от скорости, с которой заболевание проявляется, и в зависимости от типа клетки происхождения.
Исходя из скорости возникновения заболевания, мы различаем:
ОСТРЫЙ ЛЕЙКОЗ
При остром лейкозе происходит накопление в крови, в костном мозге, а иногда также в селезенке и в лимфатических узлах незрелых клеток, которые называются лейкозными "бластами". Эти клетки не работают должным образом , имеют очень долгую среднюю жизнь и отличную способность размножаться, поэтому заболевание возникает и быстро прогрессирует. Острый лейкоз требует быстрой и агрессивной терапии.
ХРОНИЧЕСКИЙ ЛЕЙКОЗ
Хронические лейкемии характеризуются накоплением в крови, костном мозге, селезенке и часто в лимфатических узлах белых кровяных клеток, которые созревают почти нормально, которые растут бесконечно и имеют тенденцию накапливаться в течение длительного времени. В течение определенного периода времени они могут работать нормально. Часто на начальном этапе хронические лейкемии не дают симптомов и не проявляют признаков в течение длительного периода до постановки диагноза.
Однако на основе типа клетки происхождения они различаются:
ЛИМФАТИЧЕСКАЯ ЛЕЙКЕМИЯ
Этот тип лейкемии включает лимфоциты, которые являются частью нашей иммунной системы. Лимфоциты обнаруживаются в циркулирующей крови и лимфатической ткани.
Миелолейкоза - этого типа лейкемии включает в себя клетку миелоидного происхождения, что приводит к красным кровяным клеткам, что клетки крови белым и тромбоциты.
Типы лейкемии
Основными подтипами лейкемии являются:
- Острый лимфобластный лейкоз (LLA) является наиболее распространенным острым лейкозом у детей, хотя он может встречаться у взрослых.
- Острый миелоидный лейкоз (ОМЛ) является очень распространенной формой лейкемии и наиболее распространенной формой у взрослых, хотя она также может поражать детей.
- Хроническая лимфатическая лейкемия (LLC) является наиболее распространенной формой хронической лейкемии у взрослых и может протекать безболезненно и бессимптомно в течение длительного времени без необходимости лечения.
- Хронический миелогенный лейкоз (ХМЛ). Этот тип лейкоза поражает в основном взрослых. Человек с этой формой лейкемии может иметь несколько симптомов или быть бессимптомным в течение месяцев или лет, прежде чем перейти к фазе болезни, в которой клетки начинают расти гораздо быстрее. Есть и другие более редкие типы лейкемии.
Диагностика лейкемии
Вполне возможно, что диагноз лейкемии , особенно хронической формы, происходит совершенно случайно, во время рутинных анализов или по другим причинам. В этом случае или при наличии признаков или симптомов лейкемии, в дополнение к медицинскому обследованию (при поиске признаков заболевания, таких как бледность, опухшие лимфатические узлы, увеличение размеров печени и селезенки), будут выполнены следующие тесты:
Анализы крови : анализ крови покажет возможное присутствие аномальных значений лейкоцитов, эритроцитов и тромбоцитов.
Анализ костного мозга: для диагностики лейкемии необходимо взять образец костного мозга из тазовой кости, чтобы проанализировать характеристики пораженных клеток. Обследование проводится после местной анестезии с помощью тонкой иглы и является амбулаторной процедурой.
Лечение лейкемии
Лечение лейкоза зависит от различных факторов, таких как тип заболевания (острый или хронический лейкоз, миелоидный или лимфоидный), возраст и физическое состояние пациента, наличие других заболеваний.
Основные формы терапии включают в себя:
- Химиотерапия: является основным методом лечения лейкемии и основана на использовании лекарства или комбинации лекарств, вводимых перорально или внутривенно, с целью уничтожения больных клеток.
- Целевая терапия: она основана на использовании лекарств, направленных на специфические изменения, присутствующие в опухолевых клетках, таким образом блокируя пролиферацию клеток.
- Биологическая терапия: это препараты, которые помогают иммунной системе распознавать лейкозные клетки и контролировать болезнь.
- Лучевая терапия: введение ионизирующего излучения, чтобы остановить размножение больных клеток. Весь организм может быть облучен, но чаще облучение направлено на конкретную цель, например на костный мозг .
- Трансплантация стволовых клеток: это процедура, позволяющая заменить больной костный мозг клетками здорового костного мозга. Перед трансплантацией вводят высокие дозы химиотерапии и / или лучевой терапии для разрушения больного костного мозга, затем внутривенно вводят донорские стволовые клетки, которые снова заселяют костный мозг.
- 3.13
- 1
- 2
- 3
- 4
- 5
Читайте также:

