Доброкачественные опухоли молочной железы фиброаденома липома
Фиброаденома — это вторая наиболее распространенная форма доброкачественного поражения молочной железы. Она часто встречается у молодых женщин. Это плотные, безболезненные, легко смещаемые образования с диаметром 2—3 см в среднем, состоящие из пролиферирующих эпителиальной и поддерживающей фиброзной тканей. Они обычно единичные, но у 15—20% пациенток встречаются множественные фиброаденомы. Опухоли этого типа не изменяются во время менструального цикла и растут медленно.
Они обычно обнаруживаются при клиническом осмотре или самостоятельном обследовании молочной железы. Тактика ведения этих, как правило, доброкачественных опухолей заключается в клиническом наблюдении и обследовании с использованием сканирующей аппаратуры. Заключительным этапом является биопсия или удаление опухоли, так как надежность негистологических методов исследования для исключения злокачественности образования недостаточна.
Жировая ткань молочной железы может быть источником возникновения доброкачественных опухолей, которые трудно отличить от злокачественных. Липомы и жировые некрозы могут представлять собой плохо определяемые опухоли в толще молочной железы. Липомы обычно безболезненны, но их диффузный характер может вызвать подозрение на злокачественность. Вторичные наружные изменения, характерные для рака (например, изменения кожи и соска), обычно отсутствуют.
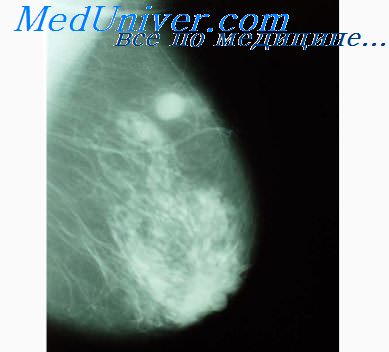
Жировой некроз встречается весьма редко и обычно является результатом травм, хотя его причину не всегда легко установить. Пациентка обычно жалуется на одиночную болезненную опухоль. В некоторых случаях над участком поражения отмечается втяжение кожи. Очевидных следов травмы к этому времени уже нет. Даже при наличии травмы в анамнезе, сходство между жировым некрозом и раком (при соматическом осмотре и маммографии) обычно требует дальнейшего углубленного обследования и гистологической верификации.
Внутрипротоковые папилломы — это полипозные эпителиальные опухоли, развивающиеся внутри протоков молочной железы. Эти фиброзно-сосудистые опухоли покрыты доброкачественным эпителием протоков. Хотя их диаметр варьирует в пределах 2—5 мм, они обычно не пальпируются. Типичны жалобы на спонтанные кровянистые, серозные или мутные выделения из соска. Данные полипы чаще всего являются доброкачественными, но из-за сходства симптомов с карциномой в большинстве случаев требуется открытая биопсия и гистологическое подтверждение природы заболевания.
Эктазия молочного протока может быть результатом хронического воспаления самого протока или тканей вокруг него. В итоге происходит расширение просвета протока, застой и сгущение секрета молочной железы. Данные состояния чаще встречаются у пациенток в возрасте от 40 до 50 лет, и нередко при этом наблюдаются густые выделения серо-черного цвета, отмечается боль и уплотнение сосков. Пальпация области вокруг соска усиливает выделения и может выявить уплотнение, которое трудно отличить от рака. Характерно втяхение соска. После биопсии и уточнения диагноза рекомендуется симптоматическая терапия.
Нарушение проходимости протоков и воспаление во время или вскоре после лактации способно вызвать развитие галактоцеле. Галактоцеле — это кистозное расширение протока или протоков. Такие протоки содержат сгущенный молочный секрет, который может инфицироваться и привести к развитию острого мастита или абсцесса. При отсутствии инфекционных осложнений хороший эффект дает пункция и аспирация содержимого галактоцеле. Хирургическое иссечение протока выполняется редко.
- Вернуться в оглавление раздела "Акушерство."
Патологоанатомическая картина. Опухоль состоит из пролиферирую-щих эпителиальных элементов и соединительной ткани. Различают пери-и интраканаликулярные фиброаденомы. Размеры опухоли различны — от микроскопических до гигантских (листовидная опухоль молочной железы).
Клиническая картина и диагностика. Фиброаденома имеет округлую форму, четкие контуры, ровную гладкую поверхность, не спаяна с окружающими тканями. Пальпация ее безболезненна. При пальпации молочной железы в положении лежа опухоль не исчезает. На маммограмме видна тень округлой формы с четкими контурами (рис. 5.5). Более информативно УЗИ, так как позволяет выявить полость кисты и тем самым помочь дифференциальной диагностике между кистой и фиброаденомой. У пожилых женщин в фиброаденоме на фоне выраженного фиброза могут быть выявлены отложения кальция. При гистологическом исследовании отмечаются разные составляющие повышенного риска малигнизации, особенно у молодых женщин.
Фиброаденома (аденофиброма) — доброкачественная опухоль молочной железы, наиболее часто встречающаяся в возрасте 15—35 лет в основном (90%) в виде одиночного узла. Некоторые исследователи относят фиброаденому к дисгормональным дисплазиям.
Лечение. Опухоль обычно удаляют вместе с выраженной капсулой и небольшим количеством окружающей молочную железу ткани. У молодых женщин при операции следует позаботиться о косметическом результате. Разрез рекомендуют делать по краю ареолы. Затем несколько туннелируют ткань для доступа и удаления аденомы. При удалении ее одновременно убирают минимум здоровой ткани для получения хорошего косметического результата. Швы в глубине раны не накладывают. В Европе при уверенности в диагнозе фиброаденомы небольших размеров не удаляют. Фиброаденомы больших размеров (около 5 см в диаметре), наблюдающиеся иногда у молодых женщин, подлежат удалению и срочному гистологическому исследованию. По клиническим данным фиброаденому почти невозможно отличить от гамартомы. В таких случаях опухоль подлежит удалению.
Липома — доброкачественная опухоль, развивающаяся из жировой ткани, обычно располагается над тканью молочной железы и в ретромаммар-ном пространстве. Опухоль мягкой консистенции, дольчатого строения. Встречается чаще у пожилых женщин. На маммограмме выявляется в виде просветления с четкими ровными контурами на фоне более плотной железистой ткани.
Лечение. Удаление опухоли.
25. Острый гнойный мастит. Клиника, диагностика, дифференциальная диагностика, лечение.
Острый мастит — воспаление молочных желез. Заболевание может быть острым и хроническим. Мастит обычно развивается в одной молочной железе; двусторонний мастит встречается в 10% наблюдений. Послеродовой мастит у кормящих женщин составляет около 80—90% всех заболеваний острым маститом.
Этиология и патогенез. Возбудителями мастита обычно является стафилококк, стафилококк в сочетании с кишечной палочкой, стрептококком, очень редко протей, синегнойная палочка, грибы типа кандида. Первостепенное значение придают внутрибольничной инфекции. Входными воротами являются трещины сосков, протоки (при сцеживании молока, кормлении). Инфекция может распространяться на железу гематогенным или лим-фогенным путем из других инфекционных очагов. Развитию заболевания способствуют нарушения оттока молока.
Патологоанатомическая картина. Различают следующие фазы развития острого мастита: серозную, инфильтративную и абсцедирующую. В фазе серозного воспаления ткань железы пропитана серозной жидкостью, вокруг сосудов отмечается скопление лейкоцитов, характерное для местной реакции на воспаление. При прогрессировании воспалительного процесса серозное пропитывание сменяется диффузной гнойной инфильтрацией паренхимы молочной железы с мелкими очагами гнойного расплавления, которые, сливаясь, образуют абсцессы. Реакция организма на такое воспаление принимает системный характер — в этих случаях развивается синдром системной реакции на воспаление, фактически болезнь протекает как сепсисе. Особой тяжестью течения отличаются множественные и гангренозные формы мастита. По локализации абсцессы делят на подкожные, субарео лярные, интрамаммарные, ретромаммарные.
Клиническая картина и диагностика. Острый мастит начинается с боли и нагрубания молочной железы, подъема температуры тела. По мере прогрес сирования заболевания боль усиливается, увеличивается отек молочной же лезы, в ней четко определяются болезненные очаги плотной инфильтриро ванной ткани, появляется гиперемия кожи. Подмышечные лимфатические узлы становятся болезненными и увеличиваются в размере, повышается температура тела, появляется озноб. В крови выявляется лейкоцитоз, повы шение СОЭ. Переход серозной формы мастита в инфильтративную и гной ную происходит быстро — в течение 4—5 дней. Крайне тяжелое состояние больных наблюдается при множественных абсцессах, флегмонозном и ган гренозном мастите. Оно обусловлено переходом контролируемой иммунной системой местной реакции в тяжелый синдром системной реакции на вос паление, при котором контроль иммунной системы ослабевает. В связи этим появляются характерные для тяжелого синдрома системной реакци] на воспаление признаки — повышение температуры тела до 39°С и выше пульс учащается до 100—130 в 1 мин, увеличивается частота дыхания, мо лочная железа становится резко болезненной, увеличивается в объеме. Ко жа над очагами воспаления гиперемирована, появляются участки цианоза и отслойки эпидермиса. В крови отмечается выраженный лейкоцитоз со сдви гом лейкоцитарной формулы влево, при посеве крови иногда удается выде лить бактерии. В моче определяется белок. Клиническая картина болезни этот период сходна с таковой при сепсисе (гнойный очаг, бактериемия, тя желый синдром системной реакции на воспаление, полиорганная дисфунк ция жизненно важных органов). На этом фоне часто развивается полиор ганная недостаточность со смертельным исходом.
Лечение. В начальном периоде острого мастита применяют консерватив ное лечение: возвышенное положение молочной железы, отсасывание мо лока молокоотсосом. До определения возбудителей инфекции показана ан тибиотикотерапия препаратами широкого спектра действия. После бакте риологического выделения возбудителя препараты назначают с учетом чув ствительности микрофлоры. Паралелльно с этим проводят интенсивную те рапию для коррекции метаболических сдвигов. При любой форме мастит кормление грудью прекращают, чтобы не инфицировать ребенка. Сцежен ное из здоровой груди женщины молоко используют для кормления ребенка лишь после пастеризации.
После излечения мастита несколько раз делают посев молока. При отсут ствии роста микрофлоры разрешают восстановить кормление ребенка грудью. При тяжелом течении острого мастита показано подавление лактации Назначают препараты, ингибирующие секрецию пролактина: бромокрип тин (парлодел), комбинацию эстрогенов с андрогенами; ограничивают при ем жидкости. Тугое бинтование груди нецелесообразно. Показанием к по давлению лактации является быстро прогрессирующий мастит, особенно гнойный (флегмонозный, гангренозный).
При абсцедирующем гнойном мастите необходимо хирургическое лечение — вскрытие абсцесса, удаление гноя, рассечение перемычек между гнойными полостями, удаление всех нежизнеспособных тканей, хорошее дренирование двухпросветными трубками для последующего промывания гнойной полости.
Операцию производят под наркозом. Лишь при небольших подкожных абсцессах возможно применение местной анестезии. В зависимости от локализации абсцесса разрез выполняют над местом наибольшего уплотнения или флюктуации. При подкожном и интрамаммарном абсцессах производят радиальный разрез, при околоареолярном — дугообразный по краю ареолы. При ретромаммарном абсцессе разрез Барденгейера по нижней переходной складке молочной железы дает оптимальные возможности для вскрытия ретромаммарного гнойника и близко расположенных гнойников в ткани железы, иссечения нежизнеспособных тканей и дренирования ретромам-марного пространства, при этом появляется возможность вскрыть и глубоко расположенные абсцессы в задних отделах молочной железы, прилегающих к грудной стенке. Во время операции удаляют гной, все некротические ткани и ликвидируют перемычки и затеки. Полость абсцесса промывают антибактериальным раствором и дренируют одной или двумя двухпросветными трубками, через которые в последующем осуществляют промывание полости. Дренирование гнойной раны однопросветной трубкой, рассчитанное на пассивный отток гноя, не обеспечивает достаточное дренирование. От применения однопросветной трубки, а также тампонов, резиновых выпускников и пункционного метода лечения следует отказаться, так как при этом не удается провести полноценную санацию гнойной полости.

-
6 минут на чтение
Появление у женщин уплотнений в груди, которые не исчезают с течением времени, требуют вмешательства врача. К подобным новообразованиям относится липома, или жировки, возникновение которой обусловлено наследственностью, гормональными и иными нарушениями.
- Что такое липома
- Классификация
- Причины
- Симптомы
- Диагностика
- Лечение
- Прогноз и возможные осложнения
Первые признаки, свидетельствующие о появлении этой опухоли, возникают в период, когда размер уплотнений превышает 1,5-2 см. Лечение липомы проводится с помощью методов консервативной терапии и хирургического вмешательства.
Что такое липома
Липома — это доброкачественное новообразование, возникающее вследствие скопления жировых клеток. Также в состав опухоли нередко входят другие ткани. Жировик в грудной железе не считается опасным для женщины.
Новообразования этого типа в редких случаях перерождаются в раковые опухоли. При этом дифференцировать добро- и злокачественные (липосаркому) опухоли удается исключительно посредством гистологического исследования проблемных тканей.
В группу риска развития липом входят женщины старше 40 лет. У 95% пациенток размеры новообразования не превышают 2 см в диаметре.

- Молочная железа
![]()
Наталья Геннадьевна Буцык- 5 декабря 2019 г.
Перерождение липомы в злокачественную опухоль возможно при сильных отравлениях организма, тяжелых соматических патологиях, гормональных нарушениях. Крайне опасными считаются крупные жировики и образования, подвергшиеся механическому воздействию.
Липомы отличаются округлыми, овальными, плоскими или многогранными формами. Жировики в молочных железах формируются как самостоятельные образования, так и на фоне липоматоза (неоплазии), или множественного поражения организма аналогичными опухолями. В последнем случае липомы возникают из-за наследственной предрасположенности.
У женщин репродуктивного возраста жировики характеризуются преимущественно гистологическим строением. У пациенток после наступления менопаузы в липомах появляются фиброзные элементы.
Классификация
Классификация липом проводится по гистологическому составу опухоли, локализации, степени вовлеченности соседних тканей. Первый критерий считается ключевым. От этого показателя зависит прогноз развития неоплазии.
В зависимости от состава жировики в молочных железах классифицируются на следующие виды:
- Классическая липома. Состоит исключительно из жировых клеток (адипоциты).
- Липофиброма. Помимо жировых клеток новообразование включает соединительную ткань.
- Фибролипома. Большая часть опухоли образована из соединительной ткани, но присутствуют также адипоциты.
- Ангиолипомы. У таких опухолей жировые ткани пронизаны множественными кровеносными сосудами.
- Миксолипома. Жировая ткань опухоли продуцирует слизь, которая скапливается в опухоли, способствуя увеличению размеров последней.
- Миолипома. В состав новообразования входят гладкомышечные волокна и жировая ткань.
Последние две опухоли встречаются редко. Чаще в тканях молочных желез формируются липомы и фибролипомы. Обычно жировики носят единичный характер. В случае поражения молочных желез множеством липом при удалении одной остальные начинают активно расти.
Иногда новообразования, в состав которых входит соединительная ткань, склонны к кальцификации. Из-за новых элементов усиливается давление, которое неоплазия оказывает на нервные волокна, что провоцирует болезненные ощущения.
В зависимости от степени вовлеченности соседних тканей новообразования подразделяются на узловые и диффузные. Первый тип опухолей характеризуются наличием капсулы из соединительной ткани. Диффузные жировики прорастают в жировую клетчатку.
В зависимости от локализации липомы подразделяются на подкожные, интрамаммарные и глубокие. Опухоли второго типа располагаются между дольками груди, а последнего — за молочными железами.
Причины
Истинные причины появления жировиков в молочных железах не установлены. Исследователи предполагают, что новообразования этого типа развиваются под действием внутренних либо внешних факторов.
К числу вероятных причин появления липом относят наследственность. Разрастания жировой ткани происходят из-за мутации одного гена и нескольких хромосом.
Второй возможной причиной появления липом считается гормональный дисбаланс. Теория объясняется, почему разрастание жировой ткани наблюдается преимущественно у женщин старше 45 лет: в этот период происходит перестройка организма, вызванная наступлением менопаузы.
Липома - доброкачественное образование в молочной железе женщины. Редко является предрасполагающим фактором для развития онкологии. При обнаружении каких-либо уплотнений в груди женщине необходимо обратиться к врачу для прохождения обследования.
Липому не лечат медикаментами или народными средствами. Если образование достигает крупных размеров, врач может назначить удаление опухоли путем оперативного вмешательства.
- 1 Липома молочной железы: что это?
- 1.1 Симптомы
- 1.2 Виды
- 1.3 Причины появления
- 2 Диагностика
- 3 Лечение
- 4 Профилактика
Опухоли молочной железы относятся к новообразованиям визуальной локализации, их не так сложно выявить. Около 80% образований женщины выявляют у себя сами, нащупав в груди уплотнение.
Липома - доброкачественная опухоль из клеток жировой ткани, обычно располагающаяся над тканью железы и имеющая дольчатое строение. Она очень редко перерождается в злокачественную. Имеет четкие границы, медленно растет, не разрушает здоровые ткани в процессе развития, не выделяет токсических веществ и не метастазирует.
Липома - это неспецифическая опухоль именно молочной железы, нередко возникает и в других местах локализации жировой ткани - на передней брюшной стенке, бедрах и др. При развитии такого новообразования из жировой ткани железистая ткань молочной железы в процесс не вовлекается.

Обычно жировик располагается в верхнем наружном квадранте молочной железы. Женщина начинает замечать новообразование при достижении им размера 2-3 см. Растет он медленно, поэтому часто создается впечатление, что в динамике остается без изменений.
Основные признаки патологии:
- 1. Округлое гладкое образование с четкими контурами, не сращенное с кожей, безболезненное при пальпации.
- 2. При дольчатом строении липомы меняется рельеф груди - появляются углубления, неровности. Если опухоль достигает больших размеров - грудь становится асимметричной.
- 3. Консистенция новообразования зависит от его строения и может быть мягко-эластической, тестоватой или желеобразной.
- 4. Болевой синдром появляется только при крупных липомах, сдавливающих нервные стволы.
Доброкачественные новообразования практически никогда не вызывают симптомов интоксикации, не приводят к выраженному росту, развитию и распространению собственных клеток по организму, сами никогда не становятся причиной летального исхода.

Классификация и деление на виды имеет принципиальное значение при выборе лечебно-диагностической тактики.
По строению липомы бывают:
- узловыми (более распространены) - компактное образование, отграниченное от других тканей капсулой из соединительной ткани;
- диффузными - не имеют определенных границ, плавно переходят в здоровую ткань.

Строение липомы по отношению к мягким тканям
По клеточному составу:
- липома - содержит только жировую ткань;
- фибролипома - больше соединительнотканных волокон, чем жировой ткани;
- липофиброма - преобладает жировая ткань по сравнению с соединительной, часто называют липофиброзом;
- ангиолипома - содержит жировую ткань и сосуды, питающие образование.

Достоверно определить морфологический состав новообразования можно только после комплексной диагностики, нередко для этого требуется биопсия, подразумевающая забор образца измененной ткани.

Липома молочной железы у женщин возникает вследствие внешних причин или по причине каких-либо внутренних факторов, спровоцированных изменениями эндогенной выработки ферментов и других показателей.
Среди провоцирующих факторов выделяют:
- 1. Генетический - семейная предрасположенность к новообразованиям молочной железы, наследственные синдромы, проявляющиеся множественными липомами (Грама, Роша-Лери).
- 2. Гормональный - образование липом, часто связано с климаксом, поэтому они обычно выявляются после 45 лет. Причиной могут быть гормональные нарушения, развившиеся при менопаузальном синдроме.
- 3. Метаболический - повышенный уровень холестерина и липопротеидов очень низкой плотности вызывает накопление жиров в тканях. Причиной этому становится малоподвижный образ жизни, нарушение работы ферментов, чрезмерное употребление животных жиров.
- 4. Экзогенный - провоцирующими факторами новообразования могут стать ожоги груди, травматические повреждения, хронические воспалительные процессы и даже некомфортное, неверно подобранное белье.
Практически во всех случаях выявить конкретную причину невозможно, поэтому считается, что заболевание вызывается сочетанием вышеперечисленных факторов.
После того как женщина, обнаружив в груди уплотнение, обращается к специалисту, проводится ряд исследований:
- 1. Маммография - позволяет определить размеры, локализацию и границы новообразования. Несет лучевую нагрузку, даже пр необходимости проводится не чаще 2 раз в год. Относится к числу скрининговых методов у женщин после 38 лет из-за своей доступности.
- 2. УЗИ - липома визуализируется как объект с пониженной эхогенностью, можно увидеть ее капсулу, оценить содержимое. Ультразвуковое исследование проводится женщинам молодого возраста, преимущественно до 35 лет, так как не всегда позволяет достоверно оценить структуру и степень прорастания вглубь мягких тканей.
- 3. КТ - подходит для диагностики глубокорасположенных липом. Проводят при подозрении на злокачественное новообразование. Дифференциальная диагностика особенно показательна при дополнительном введении контрастного вещества.
- 4. Пункционная аспирационная биопсия - необходима для подтверждения доброкачественности опухоли. Пункционной иглой производится забор материала, осуществляется его цитологическое исследование.

Липома при маммографическом исследовании
Для определения наличия воспалительных агентов проводят клиническое исследование венозной крови. Доброкачественные процессы обычно не отображаются при лабораторной диагностике, в редких исключениях могут незначительно повышаться СОЭ и лйкоциты.
Консервативно липома не лечится. Терапия народными средствами, даже в качестве вспомогательного метода, не эффективна. По мнению докторов, такой подход может даже нанести вред и привести к различным осложнениям. При небольших размерах опухоли женщина наблюдается у гинеколога-онколога с регулярным проведением УЗИ и маммографии, по истечении некоторого времени принимается решение о необходимости удалять новообразование или осуществлять наблюдение дальше.
Показания к оперативному лечению:
- размер опухоли более 4 см;
- быстрый рост липомы;
- выраженный болевой синдром, обусловленный сдавлением нервных стволов, доставляющий дискомфорт и снижающий качество жизни;
- выраженная асимметрия или изменение формы молочной железы;
- большой риск озлокачествления новообразования, опухоль опасна и в ней определяются патогенные измененные клетки.
Существует 3 способа удаления липомы:
- 1. Энуклеация - удаление липомы вместе с капсулой при помощи лазера или скальпеля.
- 2. Аспирация - пункция капсулы с отсасыванием содержимого. Высок риск рецидива, так как капсула при этом способе не удаляется. Часто проводится женщинам старческого возраста в качестве паллиативной (вспомогательной, облегчающей состояние) терапии.
- 3. Секторальная резекция - используется при диффузных или больших узловых липомах, либо когда подозревается рак молочной железы.
Прогноз заболеваемости во многом зависит от стадии патологического процесса (чем меньше новообразование, тем благоприятнее прогноз). Самостоятельная методика исследования состояния молочных желез:
Проводится осмотр: на наличие кровоподтеков, чистоты кожного покрова: нет ли пигментных пятен, корочек
Принять горизонтальное положение на твердой плоской поверхности:
При обнаружении какого-либо уплотнения необходимо обратиться к специалисту. Особенно важно не медлить, если данное образование болит, увеличивается в размерах, кожа над ним воспалена, а в семье среди женщин были случаи онкологических заболеваний молочной железы.
Доброкачественные опухоли молочных желез — группа объемных, диффузных или смешанных новообразований, которые происходят из тканей груди, не склонны к инвазивному росту. Иногда протекают бессимптомно, чаще проявляются периодическими или постоянными болями в грудных железах, наличием уплотнений, а при ряде неоплазий – выделениями из сосков. При постановке диагноза используют УЗИ молочных желез, маммографию, цитологические исследования, тест на онкомаркеры. Лечение подбирается с учетом вида опухоли, предусматривает назначение гормональной и негормональной терапии, которую при некоторых новообразованиях предваряют оперативным вмешательством.
- Причины
- Патогенез
- Классификация
- Симптомы
- Осложнения
- Диагностика
- Лечение
- Прогноз и профилактика
- Цены на лечение
Общие сведения
По данным разных исследований, доброкачественные опухоли груди составляют от 30 до 70% всех заболеваний молочных желез, диагностируемых у женщин репродуктивного возраста. У пациенток с патологией генитальной сферы такие неоплазии выявляют еще чаще (в 75-95% случаев). Большинство объемных процессов обнаруживают у женщин старше 40 лет, что свидетельствует о дисгормональном происхождении новообразований. К числу опухолей, выявляемых у более молодых пациенток, принадлежат фиброаденомы, обычно диагностируемые в возрасте 15-35 лет. Наиболее распространенными неоплазиями молочных желез являются различные варианты фиброзно-кистозной мастопатии, другие типы новообразований встречаются намного реже.

Причины
Единой теории, проясняющей этиологию возникновения объемных новообразований груди, на сегодняшний день не существует. Формирование доброкачественной опухоли считается полиэтиологическим процессом, спровоцированным сочетанием внутренних (гормональных и генетических) и внешних факторов. По мнению специалистов в сфере маммологии, наиболее распространенными причинами заболевания являются:
- Гормональные нарушения. В первую очередь, речь идет о стимулирующем воздействии эстрогенов. Доброкачественное новообразование может возникнуть как при патологии яичников (кистах, оофоритах, аднекситах, раке), так и при нарушении регуляции синтеза гормонов на гипоталамо-гипофизарном уровне.
- Генетическая предрасположенность. Вероятность обнаружения опухолевого образования выше у женщин, близкие родственницы которых страдали маммарными неоплазиями. Роль наследственного фактора связана как с нарушением пролиферации клеток молочной железы, так и со сбоями в гормональной и иммунной регуляции.
- Эндокринные заболевания. К группе риска по развитию доброкачественных опухолей груди принадлежат женщины с болезнями щитовидной железы, надпочечников, сахарным диабетом. В таких случаях нарушения гормональной регуляции влияют на синтез половых гормонов, локальную микроциркуляцию и иммунитет.
- Механические воздействия. Риск образования доброкачественной опухоли возрастает после перенесенных травм молочной железы (ушибов, проникающих ранений). Опасность также представляют постоянные незначительные травматические воздействия на ткани груди из-за ношения неправильно подобранного бюстгальтера с косточками.
Кроме непосредственных причин, способных спровоцировать доброкачественный опухолевый процесс, выделяют ряд предрасполагающих (фоновых) факторов. К их числу принадлежат хронические воспалительные заболевания женских половых органов (эндометриты, пластический пельвиоперитонит), эндометриоз, частые выкидыши, аборты и диагностические выскабливания, внематочные беременности. Риску заболеть доброкачественной опухолью груди более подвержены женщины, которые рано начали половую жизнь, часто меняют сексуальных партнеров, курят, злоупотребляют алкоголем. В развитии неоплазии определенную роль играет избыточный вес, нарушения диеты, гиподинамия, стрессы, длительное неконтролируемое применение оральных контрацептивов. Все перечисленные факторы способны привести к дисгормональным расстройствам или усилить их.
Патогенез
Нарушение соотношения концентраций эстрогенов и прогестерона в тканях грудных желез, особенно при воздействии внешних повреждающих агентов (механических, химических, радиационных), приводит к усилению пролиферации клеток. В процесс вовлекается эпителий, соединительнотканная строма, липоциты, что определяет тип формируемой опухоли. Патологические неопластические изменения в молочных железах могут быть узловыми (в виде оформленного объемного новообразования) или диффузными (при большинстве форм мастопатий). При росте доброкачественных опухолей отсутствует их прорастание в окружающие ткани.
Классификация
В клинической практике обычно используют гистологическую классификацию доброкачественных новообразований груди, которую разработали специалисты Всемирной Организации Здравоохранения в 1984 году. Она учитывает особенности клеточного строения и рост а неоплазии. В соответствии с этой классификацией выделяют шесть основных групп опухолей молочных желез:
- Эпителиальные новообразования. Эта группа представлена аденомами (соска, тубулярной, лактирующей) и внутрипротоковой (интрадуктальной) папилломой.
- Смешанные опухоли. Такие неоплазии образованы как эпителиальной, так и соединительной тканью. В группу входят фиброаденома и листовидная (филлоидная) опухоль.
- Неоплазии других типов. Кроме эпителия и стромы опухолевый процесс может поражать мягкую ткань, эпидермис и дерму молочных желез. При этом формируются липомы и новообразования кожи.
- Неклассифицируемые опухоли. Такой диагноз устанавливают в случаях, когда гистологическая структура неоплазии не определена, однако объемный процесс является доброкачественным.
- Опухолеподобные образования. Объемные новообразования этой категории имеют непролиферативную природу, возникают в результате эктазии, воспаления, аномалии развития (гамартома) и др.
- Дисплазия молочных желез. Заболевание также известно под названием мастопатии (фиброзно-кистозной болезни). Диспластический процесс может быть диффузным или узловым.
Симптомы
На начальных этапах заболевание может протекать бессимптомно. Иногда даже достаточно большие по размерам опухоли становятся случайной находкой при самообследовании, выявляются при осмотре маммолога или во время скринингового исследования (УЗИ груди, маммографии). Однако чаще рост неоплазии сопровождается болью или другими неприятными субъективными ощущениями в груди (жжением, распиранием, тяжестью). В зависимости от типа новообразования болевой синдром является периодическим или постоянным. Обычно боль возникает либо усиливается во второй половине менструального цикла и полностью проходит с началом месячных. Реже болевые ощущения беспокоят женщину постоянно. Боль может иррадиировать в сосок, подмышку, руку или лопатку на соответствующей стороне.
При опухолях большого объема возможна незначительная визуальная разница между размерами здоровой и пораженной молочной железы. Женщина обычно прощупывает в груди объемное образование плотной или эластичной консистенции, разной степени подвижности и болезненности, с гладкой или неровной поверхностью. Размер некоторых видов неоплазий зависит от периода месячного цикла. Филлоидные опухоли, достигающие гигантских размеров, могут определяться зрительно и вызывать грубую деформацию контура молочной железы. Кожные изменения над пораженной областью (сухость, истончение) встречаются редко.
У женщин с фиброзно-кистозной мастопатией, эпителиальными или смешенными новообразованиями груди с внутрипротоковым ростом (интрадуктальные папилломы, активно функционирующие пролактиномы, эктазии протоков) возможны выделения из соска, возникающие спонтанно или при надавливании. Чаще они являются прозрачными, реже — серозными, мутновато-серозными, зеленоватыми, похожими на молозиво, сукровичными или геморрагическими. Крайне редко выделения имеют желтовато-зеленоватый цвет, густую консистенцию и внешне напоминают гной, хотя признаки воспаления в виде покраснения кожи и повышения температуры отсутствуют.
Осложнения
При наличии значительного болевого синдрома основным последствием доброкачественных неоплазий молочных желез является снижение качества жизни женщины. У части пациенток нарушается сон, снижается работоспособность, возникают эмоционально-фобические расстройства в виде плаксивости, обидчивости, раздражительности, сниженного настроения, канцерофобии. Доброкачественные непролиферативные новообразования озлокачествляются менее чем в 1% случаев. При пролиферативных формах узловой мастопатии и редких формах неоплазий риск малигнизации составляет от 2 до 8% и даже более. Листовидная опухоль, которая диагностируется в 0,3-1% случаев патологии грудных желез, склонна к быстрому росту, достижению гигантских размеров (до 20 и более сантиметров) и злокачественному течению у каждой десятой пациентки.
Диагностика
Данные осмотра, пальпации и значительная часть субъективных симптомов, выявляемых при объемных образованиях молочных желез, неспецифичны, могут встречаться и при доброкачественных, и при злокачественных процессах. Поэтому основной задачей диагностического этапа является исключение онкопатологии и определение типа неоплазии для выбора адекватной тактики лечения. В ходе диагностики наиболее информативны следующие методы:
- УЗИ грудных желез. Сонография позволяет визуализировать структуру полостных и солидных новообразований, оценить их размеры, форму, определить состояние регионарных лимфоузлов, при необходимости выполнить прицельную биопсию. В ходе УЗДГ выявляются изменения кровотока в сосудах, питающих опухоль.
- Рентгенография молочных желез. С учётом особенностей новообразования осуществляется обзорная или прицельная маммография, дуктография, пневмокистография (при подозрении на кисту груди). Рентгеновские методы позволяют обнаружить даже непальпируемые неоплазии, уточнить их характер и распространенность.
- Цитологические исследования. Для определения характера заболевания и гистологической структуры опухоли используют отделяемое из соска, мазки-отпечатки и ткани молочной железы. Забор материала выполняется с помощью пункционной аспирационной или трепан-биопсии, а также в ходе секторальной резекции груди.
- Определение уровня онкомаркеров. Один из наиболее точных методов выявления злокачественных процессов, в которые вовлечены секретирующие клетки альвеолярной ткани и протоков. Кровь чаще всего исследуют на содержание высокомолекулярного гликопротеина CA 15-3, концентрация которого повышается при карциноме груди.
Дифференциальная диагностика проводится с функциональной мастодинией, абсцессом и раком молочной железы, остеохондрозом, заболеваниями сердца, неврологическими и психическими расстройствами. По показаниям пациенткам с очаговыми или диффузными неопластическими процессами назначают КТ, МРТ, радиотермометрию, сцинтиграфию грудных желез, электроимпедансную маммографию. В план общего обследования обычно включают определение уровня гормонов в крови, консультацию гинеколога, при необходимости – осмотр эндокринолога, гастроэнтеролога, кардиолога, невропатолога, психиатра.
Лечение
Выбирая схему консервативного, оперативного и комбинированного лечения, учитывают тип образования, его размеры и особенности роста. Основной задачей медикаментозной терапии является воздействие на причины, вызвавшие заболевание, и отдельные звенья патогенеза, а также уменьшение или устранение клинической симптоматики. С этой целью пациентке назначают:
- Гормональные препараты. Гормонотерапия показана только при тех формах неоплазий, которые сочетаются с изменениями гормонального фона (повышенным содержанием эстрогенов, ФСГ и ЛГ, избытком или недостатком прогестинов, гипоэстрогенемией, гиперпролактинемией). На основании данных о типе опухоли применяют эстрогены, прогестеронсодержащие средства, селективные модуляторы рецепторов эстрогенов, антипролактины, ингибиторы гонадотропных гормонов гипофиза. Коррекция гормонального фона более эффективна при лечении объемных образований эпителиального происхождения.
- Негормональные средства. Для снятия выраженного болевого синдрома в постовуляторном периоде рекомендованы нестероидные противовоспалительные средства, седативные препараты (обычно растительного происхождения), небольшие дозы мочегонных (при сочетании болей с отеком молочной железы). Эффективна витаминотерапия (особенно витамины A и Е с антиоксидантным эффектом), препараты селена, блокирующие рост опухолевых клеток в фазе G2 и ингибирующие ряд генов. Чтобы улучшить метаболизм стероидов в печени, используют гепатопротекторы.
В ряде случаев назначению базисной негормональной и гормональной терапии предшествует проведение операции. Благодаря использованию современных методов диагностики показания для хирургического лечения существенно ограничены, большинству пациенток показано динамическое наблюдение. Удалению, как правило, подлежат фиброаденомы, листовидные опухоли, протоковые папилломы, узелковые образования при очаговой пролиферативной мастопатии, крупные (от 20 мм) кисты с пролиферацией. С учетом гистологической структуры, размеров и локализации выполняют энуклеацию опухоли, удаление кожного образования либо секторальную резекцию груди с последующим гистологическим исследованием тканей. При некоторых формах протоковой папилломы возможно селективное выделение протока, окружающие структуры субареолярной зоны сохраняются, что особенно важно для пациенток молодого возраста. Кисты могут подвергаться склерозированию.
Существенную роль в комплексном лечении доброкачественных образований груди играет коррекция диеты и образа жизни. При выявлении опухоли в молочной железе рекомендован отказ от курения и употребления спиртных напитков, достаточный ночной сон (не меньше 8 часов), двигательная активность, исключение стрессовых ситуаций. В рационе нужно ограничить количество жирного мяса и копченостей, влияющих на обмен стероидных гормонов, а также солений, шоколада, какао, крепкого чая, кофе, колы, задерживающих жидкость и способствующих синтезу соединительнотканных волокон. Диету следует дополнить фруктами (в частности цитрусовыми), овощами (особенно богатыми каротином), злаками, продуктами, богатыми клетчаткой. За день необходимо выпивать до 1,5-2 литров чистой воды.
Прогноз и профилактика
При адекватном, своевременно начатом лечении прогноз благоприятный. Назначение базисной терапии позволяет устранить или уменьшить клиническую симптоматику и улучшить качество жизни пациентки. Риск послеоперационных рецидивов большинства опухолей (кроме листовидной) минимален. Первичная профилактика направлена на нормализацию образа жизни и сексуальной активности, планирование деторождения, отказ от абортов, обоснованное назначение гормональных средств, грамотный подбор бюстгальтеров. Вторичная профилактика предполагает самообследование молочных желез и регулярные осмотры у гинеколога, а после 35 лет — у маммолога с проведением УЗИ груди или маммографии.
Читайте также:


