Что такое рак легких базалоидного типа
- Эпидемиология
- Патогенез
- Клиническая картина
- Нодулярный базальноклеточный рак
- Поверхностный базальноклеточный рак
- Склеродермоподобный базальноклеточный рак
- Фиброэпителиома Пинкуса
- Течение и прогноз
- Лечение базалиомы
- Профилактика
Базальноклеточный рак (базальноклеточная карцинома, базалиома, базальноклеточная эпителиома) – наиболее часто встречающаяся y человека раковая опухоль. Состоит из клеток, подобных клеткам базального слоя эпидермиса. От других раков кожи отличается чрезвычaйно редким метастазированием, однако способна к обширному местному росту, который приводит к существенным косметическим и функционaльным нарушениям.
Базальноклеточный рак – наиболее распространенное эпителиальное новообразование кожи, составляющее 45-90% всех злокачественных эпителиaльных опухолей данной локализации. По данным отечественных авторов, в структуре обшей онкологической заболеваемости, оцененной в условиях сплошной диспансеризации за 10-летний период наблюдения, базальноклеточный рак составил 86,8%, меланома – 9,4% a, плоскоклеточный рак и другие злокачественные опухоли кожи – 3,8%.
Заболевание возникает преимущественно y лиц старше 50 лет, однако встречается и в более молодом возрасте – 20-49 лет. Базальноклеточный рак развивается одинаково часто y мужчин и женщин.
Базальноклеточный рак обычно развивается на открытых, подверженных инсоляции местах: на коже носа, носогубной складки, в периорбитальной и периаурикулярной областях, на ушных раковинах, волосистой части головы, лбу в височных областях, шее.
Базалиома – это опухоль, состоящая из недифферениированных, но весьма плюрипотентных клеток, предположительно связанных с клетками волосяного фолликула.
Базальноклеточный рак может развиваться dе novo или, реже, на участках кожи, поврежденных химическими, термическими и другими агентами. Возникновение опухоли связывают c длительной инсоляцией (особенно y лиц со светлой кожей), воздействием химических канцерогенов, ионизирующего излучения. При этом латентный период после воздействия ионизирующего излучения составлял 20-30 лет.
Определенная роль в развитии опухоли отводится наследственными и иммунологическим факторам. Неопластическое преобразование клетки, как полагают, происходит в результате ряда нарушений в ее геноме, которые ведут к прогрессивному нaрушению контроля за ростом и дифферениировкой клетки. В 9-й хромосоме генома человека есть ген, мутации которого приводят к развитию базальноклеточного рака. Вероятная причина мутаций – ультрафиолетовое облучение (УФО). УФО приводит к нескольким типам повреждения генов, включая образование фотодимеров, обрывов цепочки ДНK. Точечные мутации гена под воздействием УФО выявляют в 40-56% случаев базалиом.
Известно, что базальноклеточный рак растет медленно. На основании авторадиографических иследований c тимидиновой меткой показано, что митотическая активность в узловых базалиомах отмечается, главным образом, в периферических зонах опухолевых комплексов. B более агрессивных гистологических подтипах, таких, как инфильтрирующая или морфеаподобная базалиомы, митотические фигуры встречаются более часто и обнаруживаются по всей площади комплексов.
B заключение необходимо подчеркнуть, что в то время, как плоскоклеточный рак может развиваться практически везде, где имеется эпителиaльная выстилка, аналоги кожного базальноклеточного рака во внутренних органах отсутствуют.
Клинические проявления базальноклеточного рака многообразны. Основными клиническими формами являются: нодулярный, поверхностный, склеродермоподобный базальноклеточный рак и фиброэпителиома Пинкуса. Пигментная форма может быть разновидностью нодулярной или поверхностной формы, в связи c чем, считать ее самостоятельной формой нецелесообразно.
B результате слияния нескольких узловатых элементов может сформироваться фестончатый опухолевый очаг c валикообразным краем и бугристой поверхностью (конглобатная разновидность базальноклеточного рака). Центральная часть узла часто изъязвляется и покрывается геморрагической корочкой, при насильственном отторжении которой появляется точечное кровотечение, затем корочка нарастает вновь, маскируя язвенный дефект (язвенная разновидность базальноклеточного рака). B ряде случаев изъязвление становится более значительным, приобретая воронкообразную форму, и формируется процесс по типу ulcus rodens c плотным воспалительным инфильтратом по периферии шириной до 0,5-1 см (инфильтративная разновидность базальноклеточного рака). Язвенный инфильтративный базальноклеточный рак может значительно разрушать ткани, особенно в случае их локализации вблизи естественных отверстий (нос, yшные раковины, глаза) – прободающий базальноклеточный рак. При расположении на голове язвенный инфильтративный базальноклеточный рак может достичь гигантских размеров. Такие виды язвенного базальноклеточного рака трудно отличить от метатипического и плоскоклеточного рака, они плохо поддаются лечению, упорно рецидивируют, могут метастазировать.
Узловые опухоли могут содержать меланин, который придает образованию коричневый, синий или черный цвет (пигментный базальноклеточный рак). Опухоль может быть пигментирована как полностью, так и лишь частично. Такие случаи требуют дифференциации с меланомой. Однако тщательный осмотр обычно позволяет обнаружить характерную для базальноклеточного рака жемчужную поднятую границу.
Поверхностный базaльноклеточный рак – наименее агрессивная форма базальноклеточного рака кожи, характеризующаяся обычно одиночным (редко множественным) бляшковидным округлым очагом поражения розового цвета диаметром от 1 до нескольких сантиметров, на поверхности которого вариабельно Выражены шелyшение, небольшие корки, участки гипер- и гипопигментации, атрофии, что в совокупности представляет собой клиническую картину, похожую на очаги экземы, микоза, псориаза. Отличительной особенностью поверхностной базалиомы является ее невыступающий нитевидный край, состоящий из мелких блестящих беловатых полупрозрачных узелков. В некоторых случаях опухоль может быть поверхностно инфицирована, что затрудняет дифференциальную диагностику.
Поверхностный базальноклеточный рак обычно локализуется на туловище и Конечностях в зонах умеренной инсоляции, реже на лице. Частота этой формы составляет 10% всех базалиом. Эта форма базальноклеточного рака отмечается медленным многолетним ростом.
K разновидностям поверхностного базальноклеточного рака относят: пигментный базальноклетоиный pак, отличающийся коричневым цветом очага; саморубцующийся базальноклеточный рак Литтла, характеризующийся выраженным центробежным ростом c формированием в центральной зоне опухоли очага рубцовой атрофии на месте самопроизвольно рубцующихся эрозивных узелков, по периферии которых продолжается образование и рост новых эрозивных участков. B редких случаях в поздних стадиях ее развития возможны инфильтрация, изъязвление очага и образование крупных узелков, т.е. трансформация поверхностной базалиомы в более агрессивные разновидности.
Склеродермоподобный (морфеаподобная, склерозирующая, десмопластическая форма) базальноклеточный рак – редкая агрессивная форма базaльноклеточного рака, характеризующаяся образованием инфильтративной твердой бляшки c желтоватой восковидной поверхностью и телеангиэктазиями, напоминающей бляшечную склеродермию. Склеродермоподобный базальноклеточный рак составляет 2% от всех форм базальноклеточного рака, он не имеет излюбленной локализации. Этот вид базальноклеточного рака характеризуется первично эндофитным ростом, поэтому вначале плоский, слегка приподнимающийся очаг постепенно может стать вдавленным, наподобие грубого рубца. Опухоль спаяна c подлежащими тканями, ее края нечеткие, опухолевые разрастания обычно выходят за пределы клинически видимой границы, внедряясь в окружающую ее кожу. B поздних стадиях возможно изъязвление (язвенная разновидность) опухоли.
B процессе эволюции в центральной части некоторых бляшек может сформироваться зона атрофии, тогда как в периферической части при этом могут быть видны мелкие опухолевые узелки – рубцово-атрофическая разновидность базалиомы.
Фиброэпителиома Пинкуса – очень редкая форма базальноклеточного рака, отличающаяся гиперплазированной, набухшей, богатой мукоидами стромой, в которой расположены тонкие анастомозирующие между собой тяжи базалоидных клеток. Фиброэпителиома представляет собой обычно одиночный, плоский, умеренно плoтный, гладкий узел цвета нормальной кожи или слегка эритематозный, напоминающий дерматофибромy или бляшку себорейного кератозa. Локализуется обычно на туловище, чаще в области спины, пояснично-крестцовой зоны, реже на конечностяx: бедрах, подошвах. Может сочетаться c себорейным кератозом, поверхностным базальноклеточным раком.
Течение базальноклеточного рака хроническое, опухоль растет медленно, редко метастазирует. Однако в тяжелых случаях опухоль может привести к выраженному разрушению тканей, включая хрящ, кости, a также принять агрессивное течение. Наиболее агрессивным течением обладают склеродермоподобная и язвенная инфильтративная форма базaльноклеточного рака. Нодулярный неязвенный и поверхностный базaльноклеточный рак менее агрессивны.
Выбор метода лечения базальноклеточного рака и его эффективность часто зависят от характера опухоли (первичная, рецидивная), ее клиникоморфологииеской характеристики, количества очагов и их локализации, размеров опухоли и глyбины инвазии, возраста больных и наличия сопyтствyющих заболеваний и др.
B терапии базальноклеточного рака, помимо хирургического удаления, используют близкофокусную рентгенотерапию, криодеструкцию, лазеротерапию, фотохимиотерапию, электрокоагуляцию и кюретаж, химиотерапию, иммунотерапию и комплексную терапию.
Близкофокyсная рентгенотерапия обычно применяется для лечения солитарных базалиом размером до 3 см. Однако частота рецидивов при этом составляет от 1,6 до 18%, a при локализации базальноклеточного рака на лице – от 10 до 30% случаев, особенно в анатомически сложныx зонах (ушная раковина, yглы глаз и др.). В связи c этим возможна комбинация хирургического иссечения опухоли и лучевой терапии, однако это может привести к значительным косметическим дефектам.
Наиболее распространена криодеструкция, эффективная в 70-98% случаев при ограниченных формах базальноклеточного рака.
Лазеротерапия дает хороший терапевтический и косметический эффект при щадящем локальном воздействии на опухоль в импульсном (неодимовый лазер) или непрерывном (углекислотный лазер) режимах, вызывая коагуляционный некроз тканей c четкими границами. Лазеротерапия используется, в основном, при поверхностных вариантах базальноклеточного рака.
Рецидивы базальноклеточного рака при импульсном методе терапии составляют 1,1-3,8% – при первичных 4,8-5,6% при рецидивных вариантах базальноклеточного рака; при непрерывном воздействии – соответственно 2,8 и 5,7-6,9%.
Одним из новых методов является фотодинамическая терапия, при которой используется фотосенсибилизаиия c помощью фотогема c последующим световым излучением длиной волны 630-670 нм. Такой метод лечения используют как при поверхностных очагах, так и при нодулярных язвенных формах базалиом, как солитарных, так и множественных.
При применении электрокоагуляции и кюретажа как самостоятельных методов рецидивы опухоли наблюдаются в 10-26% случаев.
Из химиотерапевтических средств используются цитостатические мази: 5% 5-фторурациловая, 5-10% фторафуровая, 30-50% проспидиновая и др. в течение 2-4 нед. обычно y лиц преклонного возраста, при множественньх поверхностных вариантах базальноклеточного рака.
Комплексный метод лечения базальноклеточного рака, включающий парентеральное введение проспидина и последующую криодеструкцию опухоли, используется при множественных вариантах базальноклеточного рака, больших размерах опухоли, язвенных ее формах.
Возможно также применение в лечении и профилактике базaлиом изотретиноина и этретината, препаратов, нормализующих активность ферментов циклазной системы, a также обкалывания базалиом интроном-A или интерфероном-А.
Профилактика включает активное выявление опухоли; формирование групп повышенного риска и выявление факторов риска; организационно-методическую работу среди врачей общей практики по ранней диагностике онкологических заболеваний кожи; санитарно-просветительную работу среди пациентов.
При формировании групп повышенного онкологического риска необходимо yчитывать особенности эпидемиологических и иммуногенетических исследований, что позволяет сократить число пациентов, требующих повышенной онкологической настороженности. Именно этим группам рекомендуется ограничение инсоляции и использование фотопротекторов, a также обязательное лечение предраковых дерматозов.
Больных c единичными формами базальноклеточного рака без отягощающих факторов риска наблюдают не более 3 лет. Этого срока наблюдения вполне достаточно Для уточнения прогноза и выявления возможного рецидива заболевания. При этом осмотр дерматологом проводится в первый год 4 раза, в последующие 2 года – 1 раз. Больныx с первичномножественным рецидивируюшим базальноклеточным раком рекомендуется брать на активное наблюдение сразу пожизненно.
Это обусловлено тем, что y больных первичномножественными формами заболевания число рецидивов в месте лечения опухоли было в 7,8 раза выше, чем y больных c единичной опухолью. Рецидивы в месте удаления базальноклеточного рака y больныx c единичной формой заболевания возникют на протяжении первыx 3 лет наблюдения, а с множественной – на 3-м и 5-м годах.
Введение
Базальноклеточная карцинома (синонимы: базальноклеточный рак, базалиома) — это злокачественный рак кожи, отличающийся от меланомы. Как следует из названия, эта новообразование происходит из базальных клеток, которые находятся в самом внешнем слое кожи, т.е. в эпидермисе.
Как и любая опухоль, базальноклеточную карциному вызывают одна или несколько генетических мутаций, которые часто являются результатом чрезмерного воздействия солнечных УФ-лучей, но не только. Фактически, факторы риска различны.
Базальноклеточная карцинома проявляется в виде видимого невооруженным глазом признака на коже и обладает специфическими особенностями.
При ранней диагностике и лечении на ранних стадиях болезнь можно вылечить. Напротив, если диагностика и лечение откладываются, могут образоваться метастазы и базальноклеточный рак может стать смертельным.
Что такое базальноклеточный рак?
Базальноклеточный рак, также известный как базалиома кожи или базальноклеточная карцинома представляет собой злокачественную опухоль кожи, которая берет свое начало в эпидермальных базальных клетках.
Принадлежащий к категории так называемых раковых заболеваний кожи, отличных от меланомы, он не является особенно агрессивным и опасным раком, но может стать таковым, если вовремя не диагностировать и не лечить.
Что такое базальные клетки? Какие задачи они выполняют?
Базальные клетки — это кубические или цилиндрические клеточные элементы, расположенные в основании эпидермиса, в непосредственном контакте с нижележащей дермой. Эпидермис является самым внешним слоем кожи и состоит не только из базальных клеток, но и из многих других клеток.
Базальные клетки считаются своеобразными стволовыми клетками, поскольку, реплицируя себя очень интенсивным способом, они способны оживлять так называемые кератиноциты, то есть наиболее репрезентативные клеточные элементы эпидермиса. Как только они образуются, кератиноциты перемещаются от основания к эпидермальной поверхности, заменяя старые кератиноциты, выработанные ранее. Благодаря этому тонкому механизму базальные клетки обеспечивают эффективный и периодический клеточный оборот.
Рак кожи, за исключением меланомы (или немеланоматозного рака), является наиболее распространенным видом рака кожи и одним из наиболее распространенных видов рака в целом (см. все виды ниже). Общим элементом является вовлечение самых поверхностных слоев кожи, отличительной чертой которых является тип клетки, пораженной новообразованием.
Наиболее распространенными видами рака кожи, кроме меланомы, являются следующие два вида рака: базальноклеточная карцинома (ББК) и спиноклеточная карцинома (СКК), также известная как плоскоклеточная эпителиома.
На спиноклеточную карциному и базальноклеточную карциному приходится соответственно 20% и 75% всех случаев рака кожи, кроме меланомы (остальные 5% показаны в списке).
Оставшиеся 5% немеланомных раковых заболеваний кожи состоят из:
- клеточной карциномы Меркеля;
- кожной Т-клеточной лимфомы;
- кожной B-клеточной лимфомы;
- рака сальных желез;
- саркомы Капоши;
- выбухающей дерматофибросаркомы.
Это означает, что из 10 пациентов с раком кожи, кроме меланомы, 7/8 страдают от базальноклеточного рака и 2 — от плоскоклеточного рака (остальные страдают от оставшихся 5%). В России ежегодная заболеваемость немеланомным раком кожи составляет приблизительно 100-150 случаев на 100 000 жителей.
Базальноклеточный рак является наиболее распространенным раком у людей с белой кожей. Обычно это происходит в среднем возрасте, около 50-60 лет, и затрагивает мужчин больше, чем женщин.
Уровень заболеваемости зависит от рассматриваемого географического района: в районах, наиболее близких к экватору и/или на больших высотах, он выше, чем в других местах.
Причины и факторы риска
Опухоль — это результат неконтролируемого размножения клеток, вызванного одной или несколькими генетическими мутациями ДНК. Другими словами, когда ДНК претерпевает определенные изменения и эти изменения непоправимы, то клетки, содержащие ее, подвергаются чрезмерному и неудержимому росту и делению.
В случае базальноклеточной карциномы базальные клетки, которые растут и размножаются без контроля, вследствие одной или нескольких генетических мутаций ДНК, являются базальными клетками эпидермиса. Измененные таким образом, эти клетки больше не гарантируют механизм тонкой замены клеток, здоровыми аналогами.
В большинстве случаев генетические мутации происходят из-за чрезмерного воздействия ультрафиолетового (УФ) излучения солнца и/или соляриев.
В более редких случаях генетический ущерб наносится в результате иммунодепрессии (т. е. слабой иммунной системы) или в результате прямого контакта с определенными токсичными веществами.
После нескольких лет исследований было выявлено несколько состояний, которые могут способствовать появлению базальноклеточного рака. Эти факторы риска включают:
- Светлую кожу. Базальноклеточный рак может поражать любого человека, независимо от цвета кожи. Однако те, у кого меньше меланина (пигмент, защищающий кожу от ультрафиолетовых лучей), более подвержены, чем те, у кого больше меланина. Поэтому светлокожие люди очень легко загорают на солнце и, опять же, из-за отсутствия пигмента, также подвержены высокому риску развития базальноклеточной карциномы.
- Переизбыток солнца. Избыточное воздействие солнечных лучей, даже если у вас не светлая кожа, способствует появлению базальноклеточной карциномы и, в целом, всех видов рака кожи.
- Чрезмерное пребывание в соляриях. Лампы загара излучают такое же ультрафиолетовое излучение, как и солнце. Поэтому превышение их применения способствует возможности заболеть базалиомой и, в целом, раком кожи.
- Лучевая терапия (т.е. радиационная терапия). В некоторых терапевтических методах лечения кожных заболеваний используется ультрафиолетовое излучение. Избыточная доза этого излучения, например, в результате длительного лечения, способствует появлению рака кожи.
- Личная история заболевания раком кожи в прошлом. Любой, кто уже страдал базально-клеточной карциномой или любым другим раком кожи, подвергается большему риску.
- Семейная история базальноклеточной карциномы. Любой человек, происходящий из семьи, в которой один или несколько членов семьи были затронуты базальноклеточным раком, предрасположен к эту заболеванию.
- Контакт с мышьяком. Мышьяк является токсичным химическим веществом, которое содержится в воздухе, грунтовых водах и почве. Те, кто вступает в контакт с большими дозами мышьяка, предрасположены к различным видам рака, включая базально-клеточную карциному.
- Слабая иммунная система. Иммунная система человека является его защитным барьером от инфекций и других угроз, вызываемых внешней средой; у людей, у которых иммунитет слаб (состояние иммунодепрессии), она способствует возникновению различных заболеваний, в том числе опухолей кожи. Символический случай, о котором сейчас говорится, — это пациенты с лейкемией или лимфомой и трансплантацией органов, которые, будучи вынужденными подавлять, используя соответствующие лекарства, свою иммунную систему, подвергают себя воздействию инфекционных заболеваний и, в частности, опухолей кожи.
- Генетическая предрасположенность. Некоторые генетические заболевания способствуют появлению базально-клеточной карциномы, в частности, это синдром Горлина-Гольца и пигментная ксеродерма. Люди, страдающие от пигментной ксеродермы, настолько чувствительны к солнечному свету, что вынуждены защищать себя от солнечных лучей даже в домашних условиях.
- Пожилой возраст. Наиболее подверженными этой болезни являются лица в возрасте 50-60 лет.
Симптомы и осложнения
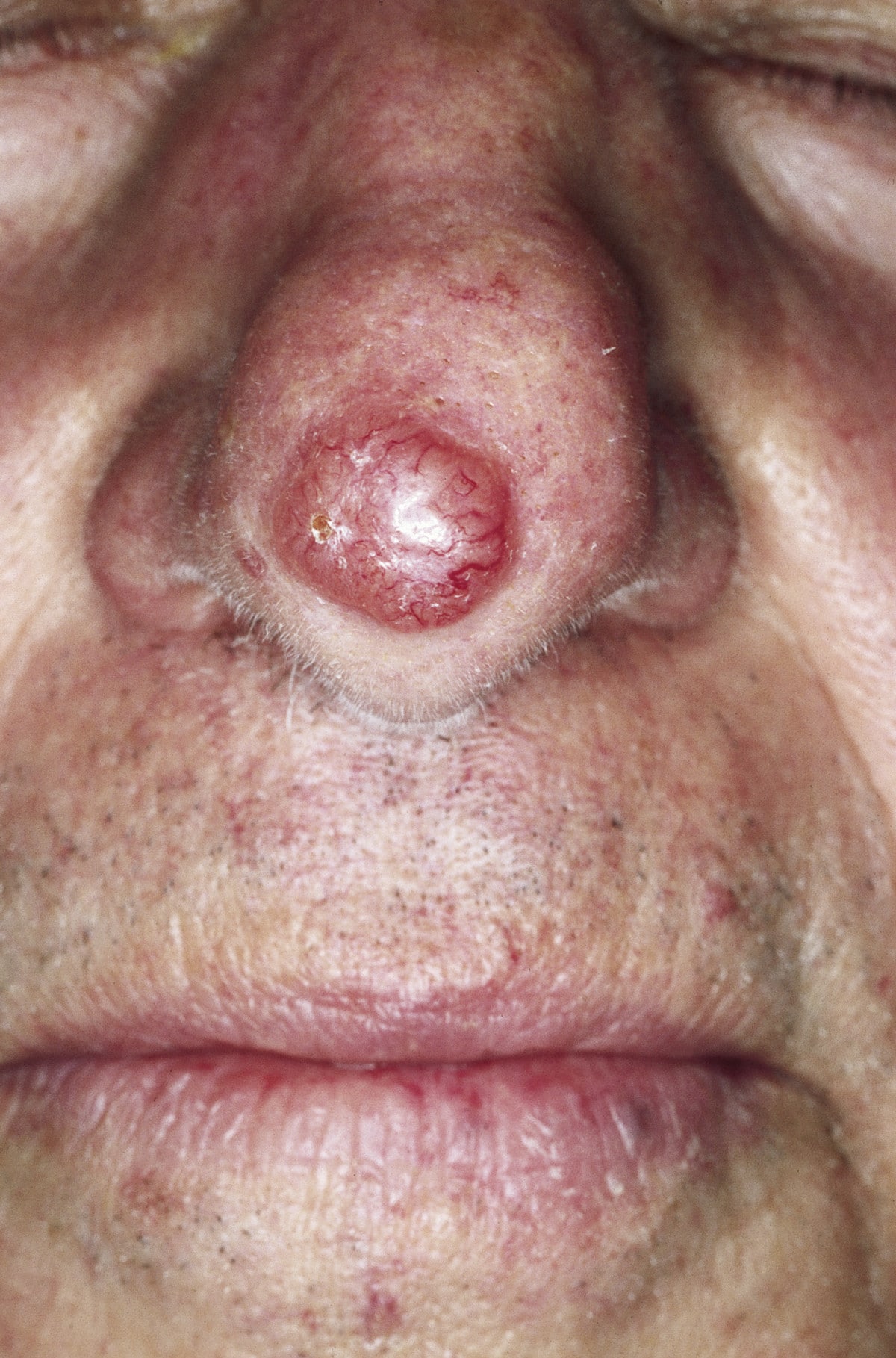
Базальноклеточный рак характеризуется определенными кожными признаками.
Эти характерные признаки обычно появляется в частях тела, наиболее подверженных воздействию солнца (таких как лицо, тыльная сторона рук, кожа головы, шея и уши); однако он может появиться где угодно, а следовательно, и в неожиданных областях, таких как внутренняя часть рта, половые органы, задний проход и пальцы ног.
Первоначально поражение очень маленькое, затем со временем оно может принимать значительные размеры и расширяться вглубь.
Основные симптомы и признаки:
- Выпуклость жемчужно-белого или воско-белого цвета, в которой легко виднеются кровеносные сосуды, которые пересекают ее. Базальноклеточный рак, возникающий на лице, шее и ушах, имеет схожие черты. В некоторых случаях выпуклость имеет тенденцию кровоточить и формировать корку.
- Чешуйчатый участок, не особенно заметный, коричневого или телесногоцвета. Эти особенности — базально-клеточные карциномы, которые появляются на груди и спине. В конечном счете, поражение может значительно увеличиться.
- Повреждение рубцового цвета. Этот аспект, который затрудняет распознавание базально-клеточного рака, типичен для очень инвазивной опухоли, называемой морфоидной или склерозирующей базальноклеточной карциномой.
Дерматологическое обследование рекомендуется, если кожные признаки, появившиеся без видимой причины, имеют тенденцию всегда иметь одинаковые характерные черты или даже ухудшаться.
Базальноклеточный рак может стать агрессивным и летальным новообразованием, если вовремя не диагностировать и не лечить. Фактически в таких обстоятельствах легче наблюдать распространение раковых клеток (метастазирование), которые сначала затрагивают соседние ткани, затем лимфатические узлы и, наконец, другие внутренние органы (например, печень).
Примечание: метастазирование — это серьезный процесс, который вызывает метастазы. Метастазы — это раковые клетки, которые переместились из своего первоначального местоположения в другую область, поражая другие органы и ткани организма.
Особый случай. Люди со слабой иммунной системой и страдающие пигментной ксеродермой или синдромом Горлина-Гольца заслуживают отдельного внимания. Эти субъекты, особенно предрасположенные к развитию большого количества раковых заболеваний кожи, труднее поддаются лечению, поэтому риск метастазирования опухоли выше.
Диагностика
Ранняя диагностика базальноклеточного рака гарантирует большую вероятность выздоровления, так как позволяет начать терапевтическое лечение вначале заболевания. Вот почему, если сомневаетесь, что конкретный признак кожи может быть опухолью, желательно не бояться обращаться к врачу.
Диагностический путь очень прост и быстр; на самом деле, оно обычно включает в себя объективное обследование и биопсию.
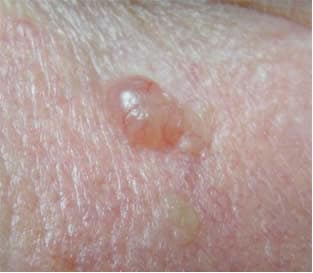
Во время физического осмотра дерматолог осматривает предполагаемую область кожи, а также анализирует остальную часть тела; кроме того, расспрашивая пациента о его истории болезни, он пытается понять, является ли больной человеком, подверженным риску рака кожи.
Физическое обследование дает различную полезную информацию, иногда однозначную, но единственным способом с уверенностью установить истинную природу кожного признака, также определяющего тип клеток, пораженных опухолью, является биопсия.
Он включает взятие непосредственно из предполагаемой области кожи небольшой части ткани и ее последующее наблюдение под микроскопом. Для исследования любые присутствующие опухолевые клетки имеют легко узнаваемые признаки.
Лечение базальноклеточной карциномы
Чтобы вылечиться от базальноклеточного рака, необходимо провести операцию по удалению сформированного кожного опухоля. Методы удаления многочисленны, и выбор одного или другого зависят от местоположения, размера и тяжести опухоли.
Ниже приводится описание наиболее широко используемых терапевтических подходов в случае базальноклеточного рака:
Прогноз и профилактика
Базально-клеточная карцинома является излечимой опухолью, которую можно вылечить, особенно если она не встречается в деликатных местах и/или в глубоких слоях кожи и если она диагностирована на ранней стадии и подвергается надлежащему лечению. Это, однако, не исключает возможности появления второго рака кожи (того же или другого типа); на самом деле, человек, уже пораженный однажды, вероятно, предрасположен к этому типу рака.
Базальноклеточный рак — это рак, который можно предотвратить, следуя определенным рекомендациям. Вот основные из них:
- Старайтесь не подвергать себя слишком сильному воздействию солнца в часы самых жарких дней. В эти моменты, ультрафиолетовое излучение, на самом деле, замечательно и очень вредно для кожи.
- Используйте солнцезащитные кремы. Их использование особенно рекомендовано для людей со светлой кожей, которые находятся на море, тех, кто работает на открытом воздухе и для тех, кто подвержен риску рака кожи (люди с ослабленной иммунной системой, с пигментной ксеродермой и т. д.).
- Накройте части тела, которые обычно наиболее подвержены воздействию солнечных лучей, и наденьте солнцезащитные очки. Эти правила должны соблюдаться всеми, но особенно определенными людьми, наиболее подверженными риску.
- Не злоупотребляйте лампами для загара или, лучше, избегайте их использования. Его использование настоятельно не рекомендуется, особенно тем, у кого светлая кожа или есть предрасположенность к раку кожи.
- Периодически проверяйте свою кожу. Время от времени полезно исследовать все тело, даже самые немыслимые участки (гениталии, между пальцами ног и т. д.). Может быть полезным рассмотреть себя полностью под зеркалом, чтобы осмотреть даже самые скрытые или невидимые части тела.
- Не забывайте о каких-либо аномалиях кожи, которые появляются внезапно, потому что это может быть базальноклеточным раком или любым другим типом карциномы.
Несмотря на прогресс в медицине, рак продолжает убивать: в 2018 году от него погибло 9,6 миллиона человек. Из 18 миллионов ежегодно выявляемых случаев онкологических заболеваний около двух миллионов приходится на рак легкого. Все о нем — в материале Европейской клиники.
Последнее глобальное исследование ВОЗ опубликовано в журнале Cancer Journal for Clinicians и показывает актуальную статистику по онкологическими заболеваниям: более 18 миллионов новых случаев заболеваний по всему миру, из них около двух миллионов зарегистрированы по раку легкого.
Большая часть случаев рака выявляется в Азии — 63,3% случаев на планете, отчасти потому, что там проживает около 60% мирового населения. Самыми распространенными видами онкологических заболеваний в мире являются опухоли легких (11,6% от общего числа случаев), а также рак молочной железы у женщин и рак толстого кишечника. Рак легких — также наиболее частая причина онкологической смертности (18,4% от общего числа) из-за невысокого уровня излечимости этого вида.
Среди мужчин опухоль легких — основной виновник смерти в большинстве стран Восточной Европы, Западной Азии (особенно в бывшем Советском Союзе), Северной Африки и некоторых странах Восточной Азии (Китай) и Юго-Восточной Азии (например, Мьянма). Среди женщин самые высокие показатели заболеваемости наблюдаются в Северной Америке, Северной и Западной Европе (особенно в Дании и Нидерландах), Австралии и Новой Зеландии.
Типы рака легкого
Рак легкого или, как его еще называют, бронхогенный рак, — злокачественное новообразование легких, происходящее из эпителиальной ткани бронхов различного калибра. Оно может быть центральным, периферическим или массивным, то есть смешанным, в зависимости от места образования.
Выделяют два основных типа рака легких: мелкоклеточный, доля которого составляет около 15% от всех случаев, и более распространенный — немелкоклеточный, который составляет около 85%. Они отличаются не только способом роста и распространением, но и методом лечения.Виды немелкоклеточного рака
Аденокарцинома — самый распространенный тип немелкоклеточного рака легких, он составляет около 50% всех случаев заболевания. Опухоль в этом случае развивается из специальных клеток в легком, которые вырабатывают муцин (слизистый секрет этого органа).
Наиболее часто возникают сразу несколько очагов на поверхности легкого. Интересно, что этот тип рака легких чаще всего встречается у некурящих и у женщин. Плоскоклеточный рак составляет около 30% случаев немелкоклеточной карциномы легкого.
В отличие от аденокарциномы, сквамозно-клеточная карцинома чаще развивается в центральных участках бронхов в легких. Существует тесная связь между этим типом рака легкого и курением, а еще этот тип заболевания чаще встречается у мужчин, чем у женщин.
Крупноклеточный рак, иногда называемый недифференцированным — наиболее редко встречающийся вид немелкоклеточного рака легкого (10-15% от всех случаев). Как правило, крупноклеточная карцинома разрастается в лимфоузлы и другие органы тела. Также бывают случаи рака легкого, в которых присутствуют одновременно несколько типов или даже все сразу.Мелкоклеточный рак
Именно мелкоклеточный рак отвечает за ужасающую статистику: он принадлежит к числу самых злокачественных опухолей. Этот вид онкологических заболеваний отличается коротким анамнезом, скрытым и быстрым протеканием, ранним метастазированием и плохим прогнозом.
В подавляющем большинстве случаев мелкоклеточный рак легкого развивается у курящих пациентов, чаще у мужчин. Наибольшая заболеваемость фиксируется в возрастной группе 40-60 лет. Выделяют овсяноклеточный, веретеноклеточный и плеоморфный бронхогенный рак.
Все типы мелкоклеточного рака чаще всего имеют неблагоприятный прогноз даже в тех случаях, когда диагноз был поставлен на ранней стадии. Что касается лечения, мелкоклеточный рак хорошо отвечает на лучевую и химиотерапию, а хирургические методы применяются минимально.

Мелкоклеточная карцинома легкого
Причины возникновения
Безусловно, рак легкого имеет непосредственное отношение к курению. Уровень заболеваемости бронхогенным раком, в зависимости от региона, может отличаться в 20 раз, что в значительной степени отражает развитие табачной эпидемии и различия в исторических традициях применения табака, тип сигарет и степень вдыхания.
Причем ситуация отягощается увеличением стажа никотиновой зависимости, увеличением числа выкуриваемых в день сигарет и возрастом пациента. А именно —степень риска прямо пропорциональна количеству лет, в течение которых человек курит. В среднем карциогенез — развитие рака — у курящего человека занимает около 15 лет.
Но курение не единственная причина. Например, в отчете ВОЗ отметили, что показатели заболеваемости среди китайских женщин (22,8 на 100 тысяч) не отличаются от показателей среди женщин в некоторых странах Западной Европы (например, во Франции 22,5 на 100 тысяч), несмотря на существенные различия в распространенности курения между этими группами населения.
Считается, что, хотя курение мало распространено среди китайских женщин, высокий уровень заболеваемости раком легких у них связан с воздействием дыма от сжигания древесного угля для отопления и приготовления пищи.
Также триггерами возникновения онкологических заболеваний считаются наследственность и вредные условия труда (контакт с мышьяком, никелем, хромом). Фоном, на котором наиболее часто возникает рак легкого, может служить перенесенный туберкулез органов дыхания или хроническая обструктивная болезнь легких.
А еще к раку легких имеет самое непосредственное отношение загрязнение атмосферы. Например, в индустриальных районах с горнодобывающей и перерабатывающей промышленностью люди болеют в три-четыре раза чаще, чем в глухих деревушках.
Диагностика
К сожалению, существует большая проблема с ранней диагностикой рака легкого. Обычно его симптомы схожи со многими другими заболеваниями: непрекращающийся кашель, который усиливается со временем, боли в груди, одышка, свистящее дыхание или хрипота, боль в грудной клетке, которая усиливается на вдохе, частые бронхиты и воспаления легких, потеря аппетита и снижение веса.
Появление хотя бы одного из этих симптомов — повод обратиться к врачу. Своевременное обследование позволяет исключить наличие раковой опухоли в легких либо обнаружить ее на той стадии, когда лечение в подавляющем большинстве случаев дает положительный эффект.
Но так как ранние признаки рака легких не кажутся такими уж страшными, большинство людей просто игнорируют их. Самые заметные и пугающие симптомы —кашель с кровью, увеличение лимфоузлов над ключицами и нарушение процесса глотания. Правда, при таких проявлениях в большинстве случаев рак диагностируется уже на третьей и четвертой стадиях.
В итоге в России на первой и второй стадиях диагностируется 25-30% опухолей, а 70%, к сожалению, — на третьей и четвертой, когда вероятность того, что лечение даст положительный результат, не так велика.
Самый известный способ выявить рак легких — сделать рентгенографию. Однако этот способ не всегда эффективен на ранних стадиях заболевания, когда опухоль очень мала или при нетипичном ее расположении. Для более точного определения назначают компьютерную томографию (КТ) или магнитно-резонансную томографию (МРТ).
Эти исследования могут выявить первичный опухолевый очаг, оценить наличие регионарных и отдаленных проявлений заболевания (метастазов), что крайне необходимо для стадирования опухолевого процесса и решения вопроса о целесообразности хирургического вмешательства.
Такие лабораторные методы, как определение опухолевых маркеров, на этапе первичного обследования тоже важны, но не играют ключевой роли. После этого необходимо определить тип опухоли.
Эндоскопические методики — одни из основных способов, позволяющих получить опухолевый материал, что, в свою очередь, является залогом персонализированного подбора лечения в каждом индивидуальном случае. Как минимум нужно выполнить бронхоскопию и биопсию.
Если опухоль недоступна для бронхоскопии, применяют различные пункционные методики, при которых через кожные покровы делают прокол и, если это технически возможно, берут образцы ткани.
Но сегодня существуют две наименее инвазивные методики получения опухолевого материала с минимальным риском: пункция опухоли или опухолевого лимфатического узла под контролем ультразвука из просвета пищевода или трахеи. Эти методики применяются, когда опухоль имеет периферическую локализацию и недоступна для обычной бронхоскопии, либо когда есть увеличенные лимфатические узлы.
Они помогают получить опухолевую ткань, а также стадировать опухолевый процесс. Биоптат (биоматериал, полученный путем биопсии. — Прим. NS) изучают под микроскопом и определяют, является ли ткань злокачественной или нет. Если опухоль злокачественная, далее проводят дополнительные исследования, чтобы определить, как быстро она может расти и распространяться.
Важным и наиболее передовым методом обследования является определение наличия мутаций в генах, на основании которого можно подобрать персонализированную химиотерапию.
Лечение
Терапия бронхогенного рака зависит от типа и стадии его развития. Хирургическое лечение применяется в ситуациях, когда опухоль имеет четкие границы и может быть удалена одномоментно вместе с ближайшими лимфатическими узлами.
При нулевой стадии — так называемый неинвазивный рак, когда раковые клетки определяются только во внутренней оболочке легкого — лечение довольно простое и прогноз для жизни благоприятный. Обнаруживают такую опухоль, как правило, случайно, в ходе лечения другой патологии легких.
В других случаях лечение должно быть комплексным и назначается индивидуально. И только детальное обследование, обязательно включающее в себя эндоскопические методы, помогает правильно его подобрать.
Автор текста — руководитель центра эндохирургии, врач-эндоскопист, доктор медицинских наук Михаил Бурдюков
Читайте также:

