Что такое гормонально-активная опухоль яичников
К феминизирующим опухолям относятся:
К вирилизирующим опухолям относятся:
К смешанным (со свойствами мужского и женского типа) опухолям относятся гинандробластома и гонадобластома (гоноцитома).
Гранулезеклеточная опухоль в 30% случаев не обладает гормональной активностью, что несколько затрудняет своевременную диагностику и лечение. Опухоли бывают размером от нескольких миллиметров до 30-40 см. Примерно в 10% случаев такие опухоли озлокачествляются.
Наиболее часто опухоль развивается после 45 лет, в детском возрасте встречается редко и почти не встречается в репродуктивном возрасте. В случае развития опухоли в детском возрасте наблюдаются признаки преждевременного полового созревания
Доброкачественные опухоли яичников подразделяют на:
К эпителиальным новообразованиям яичниковобычно относят:
o собственно кистомы или псевдомуцинозные кистомы
Основной вид соединительнотканной доброкачественной опухоли – это фиброма яичника.
Гладкостенные серозные кистомыпредставляют собой шарообразные блестящие тонкостенные образования небольшого размера. Напоминает кисту яичника. Развивается в возрасте 30-50 лет и проявляется в основном лишь жалобами на боли внизу живота.
Диагнозставится преимущественно на основании ульразвукового исследования и биопсии.
Лечение преимущественно хирургическое, органосохраняющее. Прогноз благоприятный.
Папиллярные кистомы более разнообразны по строению и размерам и наиболее часто встречаются в репродуктивном возрасте. Симптомы развиваются раньше, чем при других опухолях яичников. Обычно у таких пациентов неблагоприятный инфекционный фон. Наблюдается нарушение менструальной и детородной (репродуктивной) функции. Наиболее ранний и частый симптом – боли внизу живота и пояснице. Боль может отдавать в нижние конечности. Однако острая боль возникает в основном лишь при перекруте ножки опухоли. Наблюдаются дизурия (нарушение мочеиспучскания), расстройства стула, слабость, плохой сон и аппетит, но в ряде случаев возможно бессимптомное течение заболевания.
Диагностика заболевания проводится на основании клиники, осмотра, ультразвукового исследования и некоторых других вспомогательных методов. Подобные опухоли довольно часто малигнизируют (озлокачествляются).
Лечение оперативное, по возможности органосохраняющее. Прогноз при своевременном удалении кистомы благоприятный.
Муцинозные кистомы имеют округлую форму, долчатую структуру, блестящую поверхность. Величина опухоли может сильно варьировать плоть до гигантских размеров. Опухоль чаще развивается у женщин старше 40 лет. Менструальная функция чаще всего не страдает. Рост опухоли медленный, поэтому длительное время кистома может ничем себя не проявлять. Основные симптомы связаны лишь с увеличением размера опухоли. Наиболее частые симптомы – тяжесть или тупая боль внизу живота, запоры, нарушение мочеиспускания, увеличение размеров живота. Муцинозная кистома часто сочетается с другими опухолями половых органов.
Диагноз ставится на основании клиники, осмотра, данных УЗИ.
Лечение хирургическое, объем операции зависит от возраста женщины и размеров кисты. Прогноз благоприятный.
Псевдомиксома яичника – разновидность муцинозной кистомы. Часто поражает оба яичника. Симптоматика схожа с муцинозной кистомой, специфические признаки отсутствуют. Иногда заболевание маскируется под хронический аппендицит или опухоли брюшной полости. Часто пациенты обращаются к врачу из-за роста размеров живота. При больших размерах опухоли симптоматика становится более разнообразной.
Лечение оперативное – немедленная радикальная операция.
Прогноз при псевдомиксоме яичника серьёзный, т.к. капсула кистомы имеет склонность к разрыву. Невзирая на доброкачественность течения, больные часто погибают от развивающегося истощения.
Соединительнотканная опухоль яичника (фиброма) имеет овоидную форму, обычно повторяющую форму яичника. Развивается чаще после 40 лет обычно на фоне частых нарушений менструальной и детородной функции. Часто сочетается с фибромиомой матки или кистой яичника. Фиброма яичникапочти всегда сопровождается синдромом Мейгса - асцитом (накоплением жидкости в брюшной полости) и/или гидротораксом и/или анемией. Фиброма обычно растет медленно. Осложнения фибромы – перекрут ножки, некроз и нагноение опухоли. Малигнизация встречается редко.
Лечениеоперативное и зависит от размеров опухоли, возраста женщины, а также некоторых других сопутствующих условий.
Прогноз в отсутствие осложнений благоприятный.
Гормонально активные опухоли яичников дают более яркую симптоматику и порой вызывают необходимость привлечения эндокринологов.
Диагностика таких опухолей обычно не вызывает серьезных затруднений, хоть и требует дополнительных методов исследования. Малигнизация гормонально активных опухолей происходит редко.
Лечение хирургическое.
Прогноз при удалении опухоли благоприятный.
Фибромиома маткиявляется одной из самых распространенных доброкачественных опухолей женщин. Частота встречаемости поразительно высока – каждая четвертая женщина старше 30 лет и каждая третья женщина предклимактеричесого возраста имеет данную патологию. Примерно каждая вторая пациентка отделения оперативной гинекологии проходит плановое хирургическое вмешательство по поводу миомы матки.
Фибромиома матки или, точнее, лейомиофиброма – опухоль из гладкомышечной ткани матки с выраженным соединительнотканным компонентом. Миома (лейомиома) матки в чистом виде встречается редко. Так, фибромиома с узлами, находящимися в средней части миометрия имеет соотношение мышечной и соединительнотканной частей 2:1и больше напоминает истинную миому. В подбрющинных узлах фибромиомы данное соотношение составляет 1:3.
К причинам развития фибромиомы относят, прежде всего, стимулирующее влияние гормонального фона на миометрий. Установлено, что повышенный эстрогеновый фон наблюдается не у всех больных, но при этом развивается нарушение обмена эстрогенов и функции желтого тела, изменение чувствительности матки к действию гормонов.
Определенную роль в возникновении и развитии миомы маткииграют нарушения в системе гипоталамус - гипофиз - яичники - матка. Хотя конкретных данных в этой связи мало, большинство авторов сходятся на мысли, что с момента начала пубертата до начала климакса уровень эстрогенов в крови увеличивается примерно в 3 раза и именно этот фактор следует считать если не причинным, то одним из важных пусковых моментов. Имеет значение и наследственность, т.е. в семьях, где были фибромиомы и поликистоз яичника риск развития фибромиом у прямых родственников значительно выше.
Развитие фибромиомы матки наиболее часто характеризуется образованием множественных узлов разнообразной величины. Одиночные узлы встречаются редко. Наиболее частая локализация узлов – по средней линии, возле трубных узлов и боковых отделов шейки матки, где имеются тесные переплетения мышечных волокон. Довольно часто узел начинает расти внутри мышечного слоя. За пределы матки часто миома растет на мышечной ножке. Иногда ножка бывает настолько тонкой, что способна перекручиваться и вызывать осложнения течения заболевания. Простая миома, пролиферирующая миома и предсаркома обычно являются стадиями развития злокачественного заболевания - саркомы, а потому своевременное лечение фибромиомы является наиболее эффективным способом профилактики развития лейомиосаркомы.
Клиника фибромиомы
Клиника зависит от типа роста опухоли, ее локализации и некоторых других факторов. При медленном росте узлов заболевание годами может протекать без каких-либо проявлений, невзирая на довольно крупные размеры фибромиомы к моменту ее выявления. Быстрый рост опухоли дает более выраженную симптоматику, поэтому такие пациенты попадают в хирургическое отделение по прошествии 1-2 лет от начала заболевания.
Пациенты обращаются к врачу, когда обнаруживают кровотечение, связанную с ней анемию, боли внизу живота, симптомы со стороны мочевого пузыря и других соседствующих органов. Кровотечение обычно проявляется в виде обильных месячных (со сгустками, более 5 дней), но затем может трансформироваться в случаи кровотечения вне месячных.
При длительном течении заболевания наблюдаются нарушения функции яичников вплоть до отсутствия овуляций или нарушения функции желтого тела, что приводит к еще более выраженным гормональным сдвигам. Эти сдвиги считаются стимулирующим фактором в развитии кистозных изменений яичников, а также гиперплазии эндометрия. С наступлением менопаузы наблюдается уменьшение размеров опухоли. Если размер опухоли за год увеличивается на 5 недель беременности, то необходимо тщательное обследование для исключения злокачественного перерождения миомы в саркому.
Диагноз фибромиомы
Диагноз ставиться без затруднений уже при обычном гинекологическом осмотре. При подозрении на подслизистую фибромиому иногда необходимо гистероскопическое обследование (осмотр полости матки). Большое значение в диагностике имеют средства медицинской визуализации, среди которых ведущее место отводиться ультразвуковому исследованию. Используются также магниторезонансная томография, рентгенологические и некоторые другие методы.
Лечение фибромиомы
Преимущественно хирургическое. Сегодня стараются применять органосохраняющие операции. Однако при быстром росте опухоли, подозрении на малигнизацию, больших размерах опухоли проводятся радикальные операции: ампутация матки, эктирпация матки.
Но современная хирургия способна удалять даже крупные миомы лапароскопически, что создает дополнительные возможности лечения для врача и пациента. Иногда можно обойтись и без оперативного вмешательства. В этих случаях проводится медикаментозное торможение роста опухоли за счет комплексного лечения гормональными и негормональными препаратами.
Тиротоксическая аденома или болезнь Пламмера– доброкачественное онкологическое заболевание щитовидной железы, приводящее к повышению уровня тироидных (тиреоидных) гормонов в организме, вследствие повышенной их продукции клетками аденомы. При этом в организме развивается особое состояние - гипертироз (гипертиреоз), приводящее к избытку гормонов трийодтиронина (Т3) и тироксина (T4) в крови. Они, в свою очередь, по механизму отрицательной обратной связи блокируют выработку тиреотропного гормона гипофиза (ТТГ), который осуществляет регулирование нормальной работы щитовидной железы. Чаще болеют женщины, однако заболевание встречается и среди мужчин (в 4 раза реже), и среди детей.
Для заболевания характерна связь с геохимическими провинциями по недостатку йода, т.е. там, где обычно развивается эндемический зоб. В отличие от эутиреоидного узлового зоба, аденома, как правило, небольшого размера – 2-3 см. Обычно развивается один узел, но иногда встречаются и многоузловые варианты.
Сегодня основной причиной развития тиротоксической аденомы считают мутацию гена, кодирующего рецептор к тиротропному гормону гипофиза. Считается, что мутантный ген вызывает накопление цАМФ в клетке вне зависимости от силы естественного регулирующего сигнала со стороны гипофиза и, тем самым, заставляет щитовидную железу постоянно продуцировать гормоны. Постоянная стимуляция фолликулов приводит к гиперплазии эпителия, однако их малигнизации происходит крайне редко (не более 2% случаев у взрослых и не более 10% случаев у детей).
Клиника тиротоксической аденомы схожа с диффузным токсическим зобом и включает следующие классические симптомы:
· снижение массы тела
· одышка, слабость, сонливость
· сердцебиение (синусовая тахикардия, иногда мерцательная аритмия)
Отличия состоят в более медленном развитии заболевания, менее выраженном воздействии на сердечно-сосудистую систему и, как правило, в большем возрасте пациентов. Изменения со стороны глаз и кожи - офтальмопатия и дермопатия – не характерны.

Опора деревянной одностоечной и способы укрепление угловых опор: Опоры ВЛ - конструкции, предназначенные для поддерживания проводов на необходимой высоте над землей, водой.
Механическое удерживание земляных масс: Механическое удерживание земляных масс на склоне обеспечивают контрфорсными сооружениями различных конструкций.

Организация стока поверхностных вод: Наибольшее количество влаги на земном шаре испаряется с поверхности морей и океанов (88‰).

Папиллярные узоры пальцев рук - маркер спортивных способностей: дерматоглифические признаки формируются на 3-5 месяце беременности, не изменяются в течение жизни.
Рост количества новообразований наблюдается уже достаточно длительное время. Яичник – это орган женской половой системы. Частота новообразований в яичниках и их разновидностей особо многочисленна. Все опухоли яичника принято разделять на доброкачественные, злокачественные и пограничные опухоли яичника.
Гормонально-активные опухоли — новообразования, которые развиваются из желёз внутренней секреции и характеризуются чрезмерным выделением гормонов или продуктов их образования.
Гормонпродуцирующие опухоли могут быть диагностированы во всех железах человеческого организма. Опухоль выделяет большое количество гормонов, что приводит к возникновению симптомов и признаков гиперфункции. Гормонпродуцирующие опухоли могут иметь как доброкачественное, так и злокачественное течение.
Гормонпродуцирующие опухоли яичников – новообразования, которые принято разделять в зависимости от гормона, который она выделяет. Гормоноактивная опухоль яичников усиленно выделяет либо эстрогены, либо андрогены.
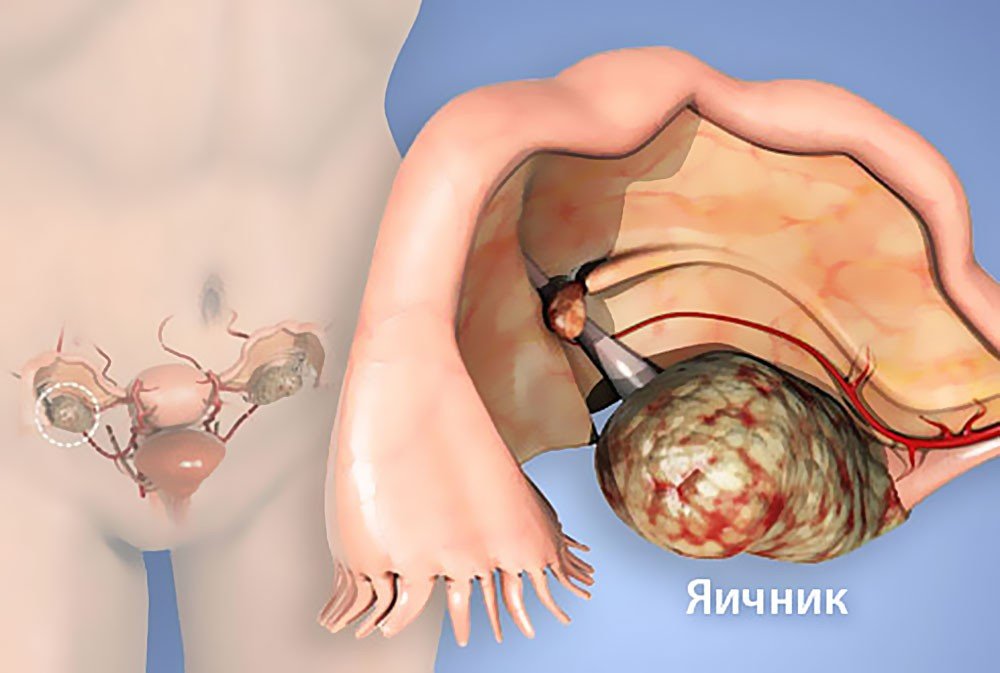
К гормоноактивным опухолям яичников, выделяющим эстрогены, относятся гранулезоклеточная опухоль, тека-клеточные опухоли, фолликулома, и опухоли, которые комбинируют несколько видов. Клиническая картина гормонально-активных опухолей, вызванная гиперэстрогенемией, проявляется нарушениями менструального цикла и местными симптомами.
Гормоно-активные опухоли яичников, выделяющие андрогены, включают арренобластому, опухоли хилуса, маскулиновобластомы и комбинированные опухоли. В клинической картине превалируют явления вирилизма.
Юсуповская больница круглосуточно стоит на страже здоровья населения. Широко профильность и разносторонность Юсуповской больницы позволяет оказывать экстренную помощь, заниматься диагностикой и лечением огромного количества заболеваний. Не боятся специалисты браться за сложные случаи, вести пациентов от начала диагностики до полного восстановления, продолжая вести динамическое наблюдение во избежание рецидива.
Диагностические процедуру в Юсуповской больнице проходят быстро, без очередей и ожиданий, и качественно, потому что все оборудование современное, ведущих производителей. Лечение заболеваний, в том числе гормонпродуцирующих опухолей яичника, проводится в условиях абсолютного доверия и консенсуса между пациентом и докторами Юсуповской больницы. Применяются современные протоколы, стандарты, подходы индивидуальные и эффективные. Знания в каждой отрасли пополняются. Медицинские препараты подбираются для каждого, чтобы получить максимальный эффект от терапии. Специалисты работают в команде, дополняя работу друг друга.
Палаты Юсуповской больницы рассчитаны на количество пациентов от одного (палата повышенной комфортности), до четырех. Есть палаты интенсивной терапии, оборудованы по всем стандартам. Питание пациентов подбирается также индивидуально, поскольку пациенты с раковыми новообразованиями и так страдают плохим, или вовсе отсутствующим аппетитом, диспепсическими явлениями и нарушениями стула.
В Юсуповской больнице охотно ведутся и пациенты после специфического лечения для как можно быстрого и качественного восстановления. Запись на консультацию поможет уладить некоторые вопросы, получить необходимую информацию и т.д. записаться можно по телефону и онлайн.
Причины гормонпродуцирующих опухолей яичников
Этиология развития любого вида новообразований до конца не изучена. Исследования ведутся и в настоящее время, но пока достижения ограничатся только определением возможных причин:
- Гормональные нарушения. Большое значение имеет гормональный фон женщины, наличие в анамнезе беременностей и родов. Из-за овуляции ткани яичника повреждаются, что сопровождается последующей регенерацией. Но иногда такое повышенное деление клеток переходит в патологическое. Овуляция отсутствует во время беременности и грудном вскармливании, поэтому в это время риск возникновения новообразования существенно снижается. Такие факты как ранее начало менструации, поздняя менопауза, отсутствие родов и отказ от кормления грудью риски повышают.
- Отягощенный анамнез и генетическая предрасположенность. С этим фактором связаны двух процентов новообразований. При неблагополучном семейном анамнезе и диагностике рака у близких родственников, пациентки имеют высокий риск возникновения и ракового перерождения яичников. В этом случае необходимо проходить обследование, наблюдаться у гинеколога.
- Употребление большого количества продуктов с высоким содержанием канцерогенов и животных жиров. Статистические данные свидетельствуют в пользу данного утверждения из-за исследования пищевых привычек у определенных странах мира и сопоставлением их с уровнем заболеваемости на рак.
Причины, по которым одни опухоли гормоны продуцируют, а другие – нет, на данный момент остаются неизвестными.
Клиника гормонпродуцирующих опухолей яичников
Эстрогенпродуцирующие опухоли яичника могут быть диагностированы в любом возрасте: у детей и молодых девушек наиболее распространенная гранулезоклеточная, теко-клеточная – менопаузном периоде. Гранулезоклеточная опухоль развивается из гранулезной ткани, текома по строению напоминает клетки фолликулов. Клинические симптомы и признаки у девочек:
В старшем возрасте при эстрогенпродуцирующей опухоли яичника на первый план выходят симптомы нарушения менструации в виде дисфункциональных кровотечений из матки. У девушек наблюдается бесплодие. В женщин за пятьдесят появлению геморрагические выделений из половых путей, развивается железистая гиперплазия.
Андробластома – маскулинизирующая гормонопродуцирующая опухоль, которая тормозит функцию гипофиза и вследствие этого уменьшается уровень эстрогенов. Клинические признаки:
- Отсутствие менструации;
- Нарушение репродукции в виде бесплодия;
- Молочная железа уменьшается в размере;
- Голос становится грубым и низким;
- Оволосение изменяет на мужской тип;
- Страдает либидо;
- Увеличивается клитор;
- Формы тела приобретают мужские черты и др.
Наиболее часто пациентки обращаются с жалобами на отсутствие менструации и нарушение репродукции, иногда беспокоят боли внизу живота.
Диагностика гормонпродуцирующих опухолей яичников:
- Консультация у специалиста со сбором жалоб, анамнеза болезни и жизни.
- Бимануальное исследование.
- Биохимические и клинические анализы крови и мочи.
- Определение в сыворотке крови уровня СА-125,
- Определение уровня половых гормонов.
- Ультразвуковое исследование.
- Компьютерная и магнитно-резонансная томография.
- При необходимости проводятся другие дополнительные методы исследования.
- Окончательное заключение и установление диагноза дает гистологическое и цитологическое исследование биоптата, взятого путем оперативного вмешательства.
Лечение гормонпродуцирующих опухолей яичников
При некоторых видах достаточно резецировать образование в пределах здоровых тканей яичника, или одностороннее удаление придатков. При злокачественном поражении необходимо проводить удаление матки с придатками и сальником.
После удаления гормоноактивной опухоли большинство признаков и симптомов будут ликвидированы - наладятся менструальная и репродуктивная функции.
Обязательным пунктом является дальнейшее динамическое наблюдение, регулярные осмотры и обследования.
Юсуповская больница работает с пациентами с любыми видами новообразований яичников. Диагностика, лечение и восстановление в Юсуповской больнице проводятся качественно и эффективно. Записаться на консультацию можно по телефону и онлайн.
Образования в женских органах могут быть добро- и злокачественными, чаще всего диагностируются в 40-50 лет. По частоте гормональные опухоли яичников занимают 2-е место, к счастью преобладают доброкачественные формы патологии, которые составляют до 80% от общего числа.
Общие сведения

На данный момент проблема выявления опухолей в яичниках, которые имеют злокачественный характер, считается достаточно актуальной. Это объясняется постоянным ростом смертности от патологии, который отмечается за последние годы.
Большая часть пациенток поступает к врачу уже с запущенной стадией заболевания, соответственно выживаемость на протяжении 5 лет остается очень низкой. Поздняя диагностика связана с отсутствием симптоматических проявлений, а также с поздним обращением женщин к специалисту.
О том, почему развивается гормональная дисфункция яичников, рассказывается в статье.
Значения анамнестических данных у пациенток с раком яичников имеют отличия, но, суммируя и анализируя полученные данные, можно выделить признаки, которые могут предшествовать формированию опухоли.

Изучаются группы риска, т.е. население, у которого под воздействием различных причин (возраст, генетика, бытовые, поведенческие, обменные или эндокринные) возрастает опасность формирования опухолей.
В группу возможного риска входят пациентки с:
- СД;
- невозможностью забеременеть;
- ожирением;
- отклонениями в менопаузе (слишком ранняя или напротив, поздняя);
- миомой;
- аденомиозом.
Важно выявление в анамнезе хронических воспалений придатков матки или проведенных операций по удалению опухоли яичника. Имеются данные, подтверждающие, что в случае удаления опухоли в одном из яичников, через время возможно ее формирование в другом, оставленном яичнике. Но в данном случае опухоль уже имеет злокачественный характер.
Чтобы у специалиста появилась возможность выявить рак яичников, обязательно следует сообщить о наличии опухолевых патологий в семье. Около 18% онкобольных имеют в анамнезе родственников с раком в яичниках, молочной железе или в толстой кишке. Вероятность онкопатологии повышается при наличии у женщин сразу 2-3 указанных признаков.
Для предотвращения болезни, при наличии каких-либо нарушений, женщина должна обратиться к гинекологу, а профобследования проходить не реже чем 2 раза в год.
Симптоматика
Проявления патологии не являются специфическими, но специалисты выделяют некоторые общие симптомы:
Клиника гормонально активных опухолей яичников (даже в случае запущенной формы патологии), при распространении диссеминатов небольшого размера по листкам брюшины, селезенки, печени, стертая не имеет выраженных симптомов. Иногда она сопровождается чувством дискомфорта в ЖКТ.
Если у женщины имеется запущенная форма рака яичников, нарушается цикл, отмечаются маточные кровотечения, уменьшается количество мочи, возникают запоры.
Имеющееся новообразование чаще всего не сопровождается болевыми симптомами, оно имеет поверхность с буграми или же гладкую, плотную и тугую. Иногда женщина утром, при наполненном мочевике, может самостоятельно пальпировать опухоль.
В связи с тем, что опухолевый процесс чаще всего протекает бессимптомно, специалисты постоянно работают над внедрением новых диагностических методов. С этой целью важно своевременно выявить больных, входящих в группу риска.
Чтобы уточнить диагноз проводится УЗИ органов таза. Метод безвредный и безболезненный. Также с целью диагностики используются опухолевые маркеры.
Чаще всего используется антиген – СА-125, при раке яичников его показатель будет более 35 Е/мл, что выявляется примерно у 80% пациентов с онкопатологией.
Лечение
При выявлении у женщины новообразования любого размере (не только большой, но и маленькой), проводится хирургическая операция. С помощью морфологического исследования образца определяется тип опухоли.
У молодых женщин с выявленным доброкачественным образованием проводится резекция, т.е. удаление пораженной опухолью ткани, также возможно иссечение самой опухоли или придатков (чаще всего с одной стороны). При вступлении пациентки в менопаузу, удаляется не только новообразование, но и дополнительно непораженные придатки.
Если новообразование имеет большой размер, сразу проводится оперативное вмешательство. У ослабленных пациенток с раком яичников, который имеет большую распространенность, изначально назначается химиотерапия. Операция выполняется только после уменьшения новообразования в размере, при его смещении и улучшении состоянии пациентки.
Чтобы предотвратить рак яичников важно предотвратить ожирение. Для противоопухолевой активности важно принимать витамины (А, В, С). Патология часто диагностируется у женщин при бесплодии, поэтому для профилактики следует принимать витамин Е. Важный элемент, предотвращающий опухолевый процесс, – селен.
Поделиться ссылкой:
Гормонопродуцирующие опухоли яичников способны развиться у женщин в любом возрасте. Их появление может быть обусловлено разными причинами, однако наиболее часто такие патологии возникают вследствие нарушения гормонального фона.
Рассмотрим более детально, чем проявляются данные опухоли, какие бывают причины развития, а также как их правильно лечить.
Виды гормонопродуцирующих опухолей яичника

Выделяют три самых частых вида гормонопродуцирующих опухолевидных образований в яичниках:
- Арренобластома. Она образуется из эмбриональных зачатков, которые остались еще с ранних стадий развития половой железы. Этот тип болезни может быть как злокачественным, так и доброкачественным. Общие размеры опухоли при этом не превышают 10 см. Чаще всего заболевание диагностируется у женщин в возрасте 25-30 лет.
- Фолликулома. Она начинает развиваться из гранулезных типов клеток. Такая опухоль продуцирует особые эстрогенные вещества, которые провоцируют яркие симптомы болезни. Характеризуется фолликулома менструальными нарушениями. Во время гинекологического осмотра отчетливо прослеживается плотное образование круглой формы. Матка будет увеличенной.
- Текома. Возникает опухоль из тканей внутренней оболочки яичников. По своей форме и структуре болезнь похожа на фиброму, однако отличается от нее большим количеством продуцируемого эстрогена. Данное образование обычно подвижное и безболезненное. Конечный диагноз может быть установлен только после забора материала для биопсии.
Причины возникновения

Гормонопродуцирующие (феминизирующие) опухоли яичников развиваются по таким причинам:
- курение и злоупотребление спиртными напитками;
- наступление ранней менопаузы;
- серьезные гормональные сбои в организме (нарушение функций яичников, сахарный диабет, болезни щитовидной железы);
- ранее начало менструаций;
- аборты;
- хронические воспалительные болезни репродуктивной системы;
- индивидуальная генетическая предрасположенность к такому заболеванию.
Если женщина имеет генетическую предрасположенность к подобному типу опухолей, ей следует более внимательно относиться к своему здоровью и чаще проходить гинекологический осмотр.
Симптомы
Гормонопродуцирующие опухоли в яичнике могут проявлять себя в виде следующих характерных симптомов:
- односторонняя боль внизу живота, которая может быть ноющей, давящей, режущей;
- снижение веса;
- потеря аппетита и хроническая слабость;
- бесплодие;
- изменение голоса;
- увеличение размеров живота;
- метеоризм и проблемы с пищеварением;
- нерегулярные болезненные менструации;
- боли во время полового акта;
- желтуха и кашель (в запущенных случаях болезни);
- кровянистые выделения;
- повышенный СОЭ;
- быстрая утомляемость.
Диагностика

Вследствие того, что в яичниках могут развиваться разные типы опухолей, их диагностика должна быть направлена на дифференциацию конкретного заболевания. Это поможет правильно подобрать лечение, обнаружить локализацию и степень запущенности образования.
Традиционно используются следующие диагностические меры:
- Рентгенография органов грудной клетки.
- УЗИ органов малого таза.
- Общие анализы крови и мочи.
- Расширенный биохимический анализ крови.
- Анализ крови на выявление онкомаркеров и уровня гормонов.
- Гинекологический осмотр.
- КТ или МРТ органов брюшной полости.
- Биопсия.
- Диагностическая лапароскопия.
Дополнительно пациентке может потребоваться консультация хирурга, онколога, эндокринолога и терапевта.
Методы лечения

Выявление опухоли яичников является однозначным показанием к ее хирургическому удалению. Тип выполняемой операции при этом будет подбираться для каждой пациентки индивидуально, в зависимости от характера поражения, размеров образования, возраста больной и ее репродуктивного статуса.
Чаще всего в подобном состоянии практикуется операция под названием аднесэктомия. Также может выполняться резекция яичника и лапароскопия.
В запущенных случаях проводится полное удаление матки. Это позволит избежать рецидива патологии, но вместе с тем навсегда избавит женщину возможности самостоятельного вынашивания и рождения ребенка. Именно поэтому подобная операция выполняется в крайнем случае женщинам после сорока лет.
Если пациентка пребывает в менопаузе, при диагностировании у нее запущенной опухоли потребуется удаление обоих яичников вместе с трубой. Обусловлен такой метод профилактикой перехода опухоли в двусторонний процесс развития.
После оперативного вмешательства традиционно назначается восстанавливающая гормональная терапия. Также могут использоваться антибиотики, витамины и общеукрепляющие средства.
Период восстановления после такого лечения длительный. Он может составлять 6-12 месяцев. В таком состоянии женщине рекомендуется каждый месяц проходить контрольный осмотр у врача и сдавать анализы.
В качестве дополнительных мер в период реабилитации важно придерживаться диеты и ограничить интимные связи до момента полного заживления ран.
Прогноз

Прогноз в таком состоянии, прежде всего, зависит от природы опухоли, которая может быть злокачественной или доброкачественной. Также не менее важным является стадия запущенности заболевания, его первопричина и тип.
Проще всего переносятся доброкачественные образования в начальных стадиях развития. Устраняют их обычно только с помощью медикаментов.
Намного опаснее считаются злокачественные типы опухолей. В подобном состоянии пациентке потребуется длительная лечебная терапия (возможно и химиотерапия), а также оперативное вмешательство при крупном размере образования.
Пытаться устранить болезнь народными средствами неразумно, ведь так можно только потерять драгоценное время, которое требуется для лечения медикаментами. Все свои действия стоит согласовывать с врачом.
В подобном состоянии важно не только проходить назначенное лечение, и также постоянно наблюдаться у специалистов.
Заключение
Гормонопродуцирующие опухоли яичников считаются серьезными патологиями, которые требуют тщательной диагностики и незамедлительного лечения. Опасность данных заболеваний заключается в их быстром развитии и провоцировании опасных осложнений. Именно потому при подозрении на такую болезнь женщине стоит сразу же обращаться к врачу.
Читайте также:

