Что такое ампулярный рак
Ампулярный рак является злокачественным образованием, которое развивается на участке желудочно-кишечного тракта, носящем название фатерова ампула. Фатерова ампула – это утолщение в том месте, где происходит соединение желчного протока и протока поджелудочной железы при их переходе в тонкий кишечник.
Ампулярный рак встречается достаточно редко, часто диагностируется на поздних стадиях. По мере роста заболевание может переходить на другие органы.
Симптомы
Ампулярный рак может на начальных стадиях развиваться бессимптомно, на более поздних стадиях его признаками являются:
- кровь, гной и слизь в каловых массах (часто располагаются в виде капель, полос);
- нарушения работы кишечника (запоры, поносы);
- боли в области крестца;
- уменьшение массы тела.
Когда нужно обращаться к врачу
При обнаружении вышеописанных симптомов следует посетить специалиста, сдать необходимые анализы.
Осложнения
При развитии рака возможно появление таких осложнений:
- кровотечение и анемия;
- распространение рака на заднюю стенку мочевого пузыря, предстательную железу (у мужчин), матку и влагалище (у женщин);
- появление метастаз в лимфатических узлах.
Причины заболевания
Возникновению заболевания способствуют:
- Механические повреждения слизистой, которые вызваны долгими запорами проктитами, незаживающими свищами и др.
- Длительные воспалительные процессы, приводящие к образованию полипов.
Профилактика
Для профилактики ампулярного рака рекомендуется:
- следить за состоянием кишечника;
- бороться с запорами;
- лечить заболевания, предшествующие возникновению опухоли, особенно полипоз;
- своевременно лечить геморрой под наблюдением специалиста;
- не допускать попадания канцерогенных веществ в организм.
Диагностика
- Осмотр специалистом, пальцевое исследование прямой кишки.
- Лабораторные и аппаратные исследования (анализы крови и кала).
- Биопсия поврежденных тканей.
- Рентгенологическое исследование органов брюшной полости с использованием контрастного вещества (дает возможность определить границы опухоли).
- Ультразвуковое исследование ректальной области.
- Компьютерная томография органов малого таза (позволяет изучить опухоль и проверить наличие метастаз).
- Радиоизотопная диагностика (введение изотопов дает возможность определить местонахождение всех возможных метастаз).
- Лапароскопия (позволяет получить точные данные о глубине проникновения опухоли в орган и о степени поражения соседних органов).
Лечение
1. Хирургическое лечение
- радикальные операции (удаление злокачественного образования и участков здоровых тканей, прилежащих к нему);
- паллиативные операции (в ходе операции устраняются осложнения, вызванные опухолью, что позволяет восстановить функциональность органов, улучшить качество жизни пациента).
2. Лучевая терапия (применяется как комплекс мер до и после операции, назначается при проникновении метастаз в лимфатические узлы).
3. Химиотерапия (часто назначается после операции, закрепляет полученные результаты).

- Группа особого риска: причины рака прямой кишки
- Полипы кишечника
- Стадии рака прямой кишки
- Чем может проявляться рак прямой кишки?
- Метастазы при раке прямой кишки
- Симптомы рака прямой кишки
- Диагностика рака прямой кишки
- Лечится ли рак прямой кишки?
- Варианты лечения рака прямой кишки на разных стадиях
- Профилактика рака прямой кишки
- Продолжительность жизни
- Цены на лечение рака прямой кишки
Группа особого риска: причины рака прямой кишки
В большинстве экономически развитых стран, за исключением Японии, рак прямой кишки — один из самых частых типов рака, встречающийся и у мужчин, и у женщин. Статистически достоверна взаимосвязь частоты развития рака прямой кишки и большого количества употребляемых в пищу мяса и животных жиров, дефицита в рационе питания грубой клетчатки и пищевых волокон, а также малоподвижного образа жизни. Рак прямой кишки занимает стабильное 3-е место в структуре заболеваемости злокачественными новообразованиями органов желудочно-кишечного тракта, составляет 45-55% среди новообразований кишечника.
К предраковым заболеваниям прямой кишки относят хронические воспалительные заболевания толстого кишечника: хронический проктит, хронический неспецифический язвенный проктосигмоидит, болезнь Крона.
Полипы кишечника
К заболеваниям с наиболее высокой онкогенностью относят полипоз кишечника из-за высокой частоты малигнизации (озлокачествления). Трансформация в рак происходит как при одиночных полипах в прямой кишке, так и при наличии множественных очагов. Особенно это касается случаев наследственного полипоза в семье.
В соответствии с классификацией Всемирной Организации Здравоохранения, аденомы кишки делятся на три разновидности: тубулярные, ворсинчато-тубулярные и ворсинчатые. Важную роль имеет первичная гистологическая диагностика биопсии полипов, полученной в ходе колоноскопии: например, ворсинчатые аденомы малигнизируются в 35-40% случаев, а в случае трубчатых аденом риск озлокачествления ниже - до 2-6%. Риск озлокачествления увеличивается в зависимости от размеров аденомы, особенно если ее диаметр более 1 см.

Когда опухоль прорастает в подслизистую основу, такой рак уже считается инвазивным, он может распространяться в лимфатические узлы и давать отдаленные метастазы.
Стадии рака прямой кишки
Опухоли прямой кишки классифицируются в соответствии с общепринятой системой TNM, в которой учитываются характеристики первичной опухоли (T), наличие очагов поражения в регионарных лимфатических узлах (N) и отдаленных метастазов (M).
Буква T может иметь индексы is, 1, 2, 3 и 4. Tis – опухоль, которая находится в пределах поверхностного слоя слизистой оболочки, не распространяется в лимфатические узлы и не метастазирует. T4 – рак, который пророс через всю толщу стенки прямой кишки и распространился в соседние органы.
Буква N может иметь индексы 0, 1 и 2. N0 – опухолевых очагов в регионарных лимфоузлах нет. N1 – очаги в 1–3 регионарных лимфоузлах или поражение брыжейки. N2 – очаги более чем в трех регионарных лимфатических узлах.
Буква M может иметь индексы 0 или 1. M0 – отдаленные метастазы отсутствуют. M1a – отдаленные метастазы в одном органе. M1b – отдаленные метастазы в двух и более органах, либо опухолевое поражение брюшины .
В зависимости от этих характеристик, выделяют пять стадий:
Чем может проявляться рак прямой кишки?
Прямая кишка (лат. rectum) — это конечный участок толстого кишечника длиной около 14-18 см, в котором заканчиваются пищеварительные процессы и происходит формирование каловых масс. Прямая кишка состоит из нескольких анатомических участков, имеющих различное эмбриональное происхождение и гистологическое строение , что обуславливает существенные различия в характере течения рака прямой кишки в зависимости от уровня её поражения.
Прямая кишка делится на 3 части:
- анальную (промежностную), длиной 2,5 – 3,0 см, в которой расположены мышцы-сфинктеры, управляющие процессом дефекации,
- среднюю – ампулярную, длиной 8,0-9,0 см, в которой происходит всасывание жидкой части пищевого комка и формируются каловые массы,
- надампулярную, покрытую брюшиной, длиною около 4,0-5,0 см.
Злокачественные новообразования прямой кишки чаще всего локализуются в ампулярном отделе (до 80 % случаев), реже всего - в аноректальном отделе (5-8 %).
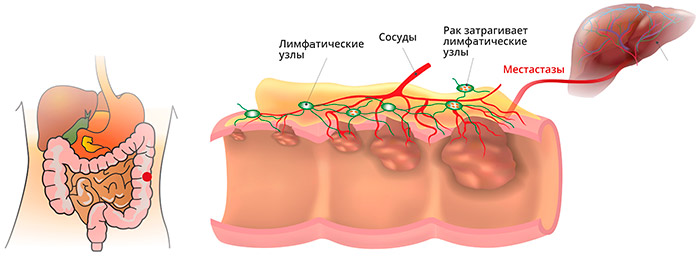
В ампулярном и надампулярном отделах прямой кишки, покрытом однослойным железистым эпителием, чаще наблюдается железистый рак - аденокарцинома, солидный рак, перстневидно-клеточный, смешанный, скирр. В целом аденокарцинома составляет 96% от всех случаев колоректального рака. Эта опухоль развивается из железистых клеток слизистой оболочки, которые продуцируют слизь. Чаще всего, употребляя термин "колоректальный рак", врачи имеют в виду именно аденокарциному.
Аноректальный отдел прямой кишки, выстланный многослойным плоским неороговевающим эпителием, чаще поражает плоскоклеточный рак и меланома. Плоскоклеточный рак составляет около 90% злокачественных опухолей аноректального отдела.
Метастазы при раке прямой кишки
Анатомические особенности прямой кишки, ее кровоснабжения и лимфооттока, определяют и характер преимущественного распространения метастазов:

Симптомы рака прямой кишки
- Первыми признаками рака прямой кишки при большинстве локализаций являются нарушения стула в виде хронических запоров и поносов, ощущения неполноценной дефекации, ложные позывы к ней (тенезмы), выделения из анального канала (слизь, кровь, гной).
- Кроме того, у большинства пациентов рано появляется болезненность при дефекации, обусловленная прорастанием опухолью стенок кишки и нарушением функции соответствующих нервов.
- При поражении мышц, формирующих анальные сфинктеры , развивается недержание кала и газов.
- Боли являются первым признаком рака прямой кишки только при раке аноректальной зоны c вовлечением в опухолевый процесс сфинктера прямой кишки. Характер боли при раке прямой кишки на ранних стадиях эпизодический, далее она может стать постоянной.
- При растущих в просвет кишки (экзофитных) и блюдцеобразных опухолях, опухолях-язвах первыми проявлениями онкологического заболевания может стать кровотечение или воспалительный процесс. Кровотечение отмечается у 75-90 % больных раком прямой кишки чаще всего в виде примеси крови в кале.
- Вместе с кровью на поздних стадиях рака могут выделяться слизь и гной.
- Ухудшение общего самочувствия (общая слабость, быстрая утомляемость, анемия, похудение, бледность кожных покровов), обусловленное длительной хронической кровопотерей и опухолевой интоксикацией, характерно для поздних стадий злокачественных образований прямой кишки.
Диагностика рака прямой кишки
Основу диагностики рака прямой кишки составляют эндоскопические методики и биопсия. Опухоль можно выявить с помощью проктоскопа – специального инструмента с миниатюрной видеокамерой, который вводят в прямую кишку. При этом врач может увидеть новообразование, определить его размеры, положение, оценить, насколько близко оно расположено по отношению к сфинктеру.
Колоноскопия позволяет оценить состояние не только прямой, но и всей толстой кишки. При этом через задний проход вводят колоноскоп – инструмент в виде тонкой длинной гибкой трубки с видеокамерой. Его проводят через всю толстую кишку, осматривая ее слизистую оболочку. Колоноскопия – безболезненная процедура, во время нее пациент находится в состоянии медикаментозного сна.
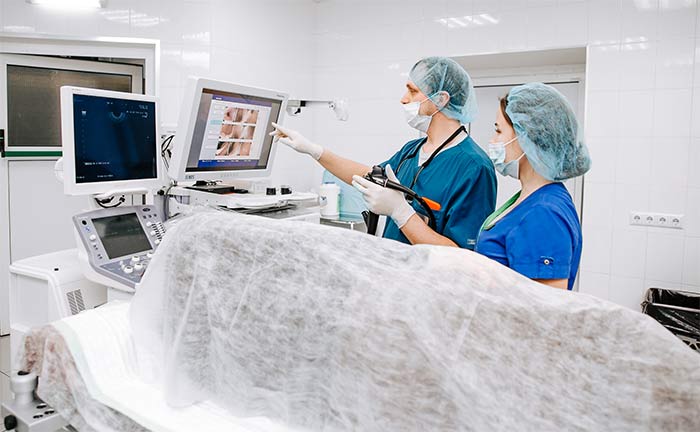
Во время эндоскопии проводят биопсию: врач получает фрагмент патологически измененного участка слизистой оболочки и отправляет в лабораторию для цитологического, гистологического исследования.
Для оценки стадии рака прямой кишки и поиска метастазов применяют УЗИ брюшной полости, рентгенографию грудной клетки, МРТ, компьютерную томографию, ПЭТ-сканирование. Трансректальное УЗИ проводят с помощью специального ультразвукового датчика, который вводят в прямую кишку. Исследование помогает оценить, насколько опухоль распространилась в окружающие ткани за пределами кишки.
Лечится ли рак прямой кишки?
В соответствии с международными протоколами по результатам диагностического обследования определяется распространенность рака прямой кишки. При этом в дополнение к международной классификации TNM, часто применяют разделение рака на 1-4-ю стадии, а также классификацию Дюка, учитывается гистологическое строение опухоли, степень дифференцировки и особенности метастазирования в зависимости от расположения в прямой кишке, наличие осложнений.
Правильно поставленный диагноз стадии опухолевого процесса при раке прямой кишки позволяет выбрать наиболее рациональную схему лечения с учетом международных руководств, включив в нее хирургическую операцию, лучевую терапию, химиотерапию и терапию таргетными препаратами.
Варианты лечения рака прямой кишки на разных стадиях
На выбор тактики лечения при раке прямой кишки влияют разные факторы, но ведущее значение имеет стадия опухоли.
На 0 и I стадии обычно показано только хирургическое вмешательство. Иногда можно ограничиться удалением полипа – полипэктомией. В других случаях выполняют трансанальную резекцию прямой кишки, низкую переднюю резекцию, проктэктомию с коло-анальным анастомозом, абдоминально-промежностную резекцию. Если операция не может быть проведена из-за слабого здоровья пациента, применяют лучевую терапию,
На II стадии хирургическое лечение сочетают с химиотерапией и лучевой терапией. Наиболее распространенная схема выглядит следующим образом:
- На начальном этапе пациент получает курс химиотерапии (обычно 5-фторурацил или капецитабин) в сочетании с лучевой терапией. Это помогает уменьшить размеры опухоли и облегчить ее удаление.>
- Затем выполняется хирургическое вмешательство. Обычно это низкая передняя резекция, проктэктомия с коло-анальным анастомозом или абдоминально-промежностная резекция – в зависимости от локализации опухоли.
- После операции снова проводится курс химиотерапии, как правило, в течение 6 месяцев. Применяют разные комбинации препаратов: FOLFOX, CAPEOx, 5-фторурацил + лейковорин или только капецитабин.
На III стадии схема лечения будет выглядеть аналогичным образом, но объем хирургического вмешательства будет больше, так как в процесс вовлечены регионарные лимфатические узлы.
На IV стадии тактика зависит от количества метастазов. Иногда они единичные, и их можно удалить, как и первичную опухоль. Операцию дополняют химиотерапией и лучевой терапией. Для борьбы с очагами в печени может быть применена внутриартериальная химиотерапия, когда раствор лекарственного препарата вводят непосредственно в артерию, питающую опухоль.
Если метастазов много, удалить их хирургическим путем невозможно. В таких случаях бывают показаны лишь паллиативные операции, например, для восстановления проходимости кишки, если ее просвет заблокирован опухолью. Основным же методом лечения является применение химиопрепаратов и таргетных препаратов. Врачи в Европейской клиники подбирают лечение в соответствии с международными протоколами и особенностями злокачественной опухоли у конкретного больного.
Профилактика рака прямой кишки
Хотя защититься от рака прямой кишки, как и от других онкологических заболеваний, на 100% невозможно, некоторые меры помогают снизить риски:
- Ешьте больше овощей и фруктов, сократите в рационе количество жирного мяса.
- Откажитесь от алкоголя и курения.
- Регулярно занимайтесь спортом.
- Некоторые исследования показали, что защититься от колоректального рака помогает витамин D. Но прежде чем принимать его, нужно проконсультироваться с врачом.
- Если в вашей семье часто были случаи рака прямой кишки, вам стоит проконсультироваться с клиническим генетиком.
- Если у вас диагностировали наследственное заболевание, которое приводит к образованию полипов и злокачественных опухолей кишечника, вам нужно регулярно проходить колоноскопию. Запись на консультацию круглосуточно

Рак прямой кишки – хроническая и злокачественная патология у женщин и мужчин, проявляющиеся опухолью из клеток ее эпителия. Появляется в пределах ануса и проявляется выделениями из анального канала.
Несмотря на современные средства диагностики и лечения онкологических болезней, миллионы людей имеют начальные признаки распространения данной патологии – отдаленные метастазы.
Данная болезнь является одним из основных лидеров инвалидности и смертности среди пациентов с злокачественными опухолями.
Симптомы заболевания
В запущенных стадиях – это недержание кала и болевые ощущения в анальной области.
| Симптомы болезни | Характерные признаки |
|---|---|
| Выделение темной крови | Кровь на одежде, кале, в унитазе. В виде капель, прожилок и сгустков. Кровотечение часто возникает после дефекации и напряженного сокращения тазовых мышц. При запущенных стадиях может появиться анемия. |
| Выделения гноя и слизи из заднего прохода | Проявляется реже чем кровотечение. Характерны запущенных стадиям при локализации воспаленной опухоли. |
| Общая слабость | Распространение опухоли может сказываться общей слабостью, быстрой утомляемостью, потерей аппетита и истощением. |
| Неправильная работа кишечника | На ранней стадии развития опухоли могут появиться метеоризм в животе, запоры, вздутие и ложные позывы к опорожнению. |
| Болевые ощущения | При распространение опухоли на запущенных стадиях болезни или поражении дистальных отделов прямой кишки могут появиться болевой синдром в заднем проходе. |
| Острая кишечная непроходимость | Характерна запущенным формам болезни с проявлением болевых ощущений в области живота, длительной задержкой дефекации, болью в животе и рвотой. |
Места появления опухоли:
- Анальный канал;
- Нижне-ампулярный отдел – до 6 сантиметров;
- Нижне-ампулярный отдел (от 6 до 12 сантиметров);
- Верхне-ампулярный отдел (от 12 до 20 сантиметров).
Любые перечисленные симптомы должны стать поводом обращения к врачу-проктологу или хирургу.
Причины появления
Учеными до конца не известны истинные причины развития заболевания.
Принято считать, что главными факторами риска являются: наследственность и неправильное питание.
Факторы риска, которые могут спровоцировать рак:
- Избыточное питание растительной пищей и отсутствие клетчатки в рационе;
- Злоупотребление алкоголем и курением;
- Частое употребление жирного и красного мяса;
- Хронические заболевания прямой кишки (геморрой, полипы, диффузный полипоз, инфекции);
- Работа с вредными и тяжелыми условиями труда;
- Наличие у родителей аденоматозного полипоза, синдрома Линча, язвенный колит или болезнь Крона.
Стадии рака
Существует 4 стадии рака прямой кишки. Окончательный диагноз устанавливается только после успешной операции.
Точная градация зависит от трех параметров: Т, N, M:
- Символ Т означает глубину врастания опухоли в стенке кишки, от Тis – единичные клетки рака на фоне полипа до Т4 – врастание в соседние органы. Имеет значения is, 1, 2, 3, 4;
- Символ N означает присутствие или отсутствие метастазов в регионарных лимфатических узлах;
- М указывает наличие или отсутствие отдаленных метастазов. Характеризуется значениями 0 или 1.
| I стадия | небольшая опухоль без метастазов |
| II стадия | более крупная опухоль без метастазов |
| III стадия | любая опухоль с метастазами только в окружающие её лимфатические узлы |
| IV стадия | любая опухоль с метастазами в другие органы, вне зависимости от наличия метастазов в ближайших лимфатических узлах |
Классификация заболевания
| Международная гистологическая классификация эпителиальные опухоли | |
| Эпителиальные опухоли | I. Доброкачественные опухоли |
ü 8211/0 Тубулярная аденома
ü 8261/0 Ворсинчатая аденома
ü 8263/0 Тубулярно-ворсинчатая аденома
ü 8148/2 Железистая интраэпителиальная неоплазия высокой степени
8480/3 Муцинозная аденокарцинома
8490/3 Перстневидноклеточный рак
8041/3 Мелкоклеточный рак
8070/3 Плоскоклеточный рак
8560/3 Аденоплоскоклеточный рак
8510/3 Медуллярный рак
По форме опухоли
| Формы роста опухоли | Описание |
|---|---|
| Кодирование по МКБ 10 | C20 Злокачественное новообразование (ЗНО) прямой кишки |
| Экзофитные опухоли | По виду схожи с цветной капустой, которая растет в просвет прямой кишки. |
| Эндофитные опухоли | Локализуются в глубину кишечной стенки и имеют вид язвы с неровным дном и с плотными валикообразными краями. |
| Переходные формы | Блюдцеобразные опухоли с умеренно приподнятыми краями и полого западающими центральными отделами. |
Диагностика
Ранняя диагностика – залог быстрого предотвращения осложнений заболевания. Доктор собирает анамнез и назначает исследование.
При подозрении на рак прямой кишки обязательно нужно пройти:
- Осмотр у врача и пальцевое исследование прямой кишки;
- Исследование мочи и кала;
- Клинический и биохимический анализы крови;
- Коагулограмму и опухолевые маркеры;
- Ректороманоскопию или колоноскопию. При опухоли с биопсией.
Доктор для тщательного исследования может назначить дополнительные методы диагностики:
- Электрокардиографию;
- Рентген органов грудной клетки;
- УЗИ брюшной полости и малого таза;
- Позитронную эмиссионную томографию;
- Радиоизотопное исследование костей;
- МРТ малого таза.
- Ирригоскопию при противопоказании колоноскопии.
| Сбор анамнеза | Жалобы. История болезни пациента и родственников. |
| Физикальное обследование | Осмотр и исследование прямой кишки пальцевое, оценка внутритивного статуса. |
| Лабораторные исследования | Развернутые клинический и биохимический анализы крови, онкомаркеры РЭА, СА 19.9, оценка свёртывающей системы крови, исследование мочи. |
| Инструментальная диагностика | Колоноскопия с биопсией, МРТ малого таза, ирригоскопиюили КТ-колонография |
Эффективное лечение
Хирургическая операция – единственный и оправданный метод лечения. Выбор метода обусловлен состояние пациента и местом локализации опухоли. Оценивается ее вид, рост и степень распространения.
Первая помощь пациенту:
- При обнаружении начала болезни — операция полипэктомия.
- На 1 стадии выполняют трансанальную резекцию прямой кишки.
- На 2 стадии хирургическая операция с химио/лучевой терапией.
После хирургического вмешательства по показаниям проводят химиотерапию.
Выполнение эндоскопической терапии оправдано лишь в случаях:
- локализация опухоли категории T1;
- опухоль высокой и средней дифференцировки;
- вовлечено не более 30 % окружности.
Лечение начальной формы требует комбинированную терапию с использованием предоперационной лучевой или химиолучевой терапии.
| Комбинированное лечение | При лечении рака прямой кишки сT3N0 или сТ1-3N1-2 с локализацией в среднеампулярном отделе и отсутствии поражения потенциального циркулярного края резекции по данным МРТ проводят курс курса дистанционной конформной лучевой терапии с последующим хирургическим лечением в течение 3 дней или через 4-6 недель в качестве альтернативы пролонгированному курсу химиолучевой терапии. |
| Адъювантная химиотерапия | Назначают в зависимости от проведения предоперационной химиолучевой терапии. В случаях предоперационного химиолучевого лечения, назначение адъювантной химиотерапии основано на результатах патоморфологического исследования. |
| Паллиативная химиотерапия | Назначается больным с малосимптомным процессом (статус ECOG 0-1) в отдельных случаях назначают монотерапию фторпиримидинами. |
| Симптоматическая терапия | При обильном кровотечении выполняют эндоскопическое исследование и системную гемостатическую терапию. В зависимости от результатов диагностики производят эндоскопическую остановку кровотечения. |
Хирургические операции
Для радикального удаления опухоли прямой кишки выполняют резекцию, отступая от верхнего края новообразования на 12-15 сантиметров, от нижнего края до 2- 5 сантиметра.
Виды оперативного вмешательства:
- Радикальное иссечение опухоли с удалением замыкательного аппарата прямой кишки;
- Брюшно-анальная резекция прямой кишки с низведением сигмовидной кишки;
- Передняя резекция прямой кишки с сигмо-ректоанастомозом конец-в-конец;
- Передняя резекция прямой кишки с сигмо-ректоанастомозом конец-в-конец;
- Метод Гартмана. Резекция прямой кишки с ушиванием дистального отрезка кишки;
- Симптоматическиме операции: наложение двухствольной колостомы, сигмостомия и трансверзостомия.
Виды лечения в зависимости от стадии болезни
| Начальная стадия (Tis–T1sm1-sm2N0M0) | Хирургическое трансанальное полнослойное эндоскопическое удаления опухоли. |
| При раннем появлении рака прямой кишки (Т1sm3-Т2-3bN0M0) | Тотальная или частичная мезоректумэктомия. |
| При локализации нижнего полюса опухоли в нижне- и средне ампулярном отделах прямой кишки | Тотальная мезоректумэктомия с удалением всей параректальной клетчатки |
| При локализованном и местно распространенном раке прямой кишки 2 и 3 стадии стадий (Т1-2N1-2M0, T3-4N0-2M0,T2N0M0 ) | Предоперационная лучевая/химиолучевая терапия с последующей мезоректумэктомией. |
| При нерезектабельном раке прямой кишки (Т4N0-2M0) | Лучевая терапии в комбинации с химиотерапией фторпиримидинами. |
| При генерализованном раке прямой кишки с синхронными метастазами в печень или лёгкие (М1а) | Выполнения R0 резекции метастазов. |
| Патолгии с нерезектабельными синхронными метастазами | Выполнение максимально эффективной химиотерапии. |
| При рецидиве рака прямой кишки | Дистанционная конформная лучевая терапия РОД 2 Гр, СОД 44 Гр на зону регионарного метастазирования, СОД 54-58 Гр на зону рецидива |
Удаляя опухоль, врач должен удалить все реагионарные лимфатические узлы, которые располагаются от устья брыжеечной артерии.
Сколько живут с этим диагнозом
Не существует точных данных. При успешной проведенной операции и эффективного лечения в течении первых 5 лет — 90% выживаемости.
На успешный прогноз выживаемости влияют следующие показатели:
- Стадия болезни;
- Размер и локализация опухоли;
- Наличие метастазов;
Сопутствующие хронические заболевания; - Общее состояние больного.
Профилактика
Основной профилактикой рака прямой кишки принято считать быстрое обнаружение доброкачественных полипов. Для этого больной должен периодически проходит диагностическое обследование.
Чтобы избежать возникновение опухоли нужно:
- При первых симптомах посещать врача;
- Принимать препараты, назначенные врачом;
- Соблюдать режим дня и питания по схеме врача;
- Прохладить плановые исследования: анализ крови, анализ кала на скрытую кровь, колоноскопия;
- Наблюдение у врача после операции.
Первые годы после операции рекомендуется проходит осмотр у врача не реже 2-3 раз в год.
_________________________
Литература источники:
Клинические рекомендации Рак прямой кишки МКБ 10: C20 2018 Профессиональные ассоциации:·Ассоциация онкологов России·Российское общество клинической онкологии;
Рак прямой кишки: диагностика и лечение: метод. пособие / А. А. Захаренко, М. А. Беляев, А. А. Трушин [идр.]. – СПб.: РИЦ ПСПбГМУ, 2018.
NCCN Clinical Practice Guidelines in Oncology. Rectal Cancer и TNM Classifi cation of Malignant Tumors / James D. Brierley, M. Gospodarowicz, Christian Wittekind. – 8th ed. – Wiley Dlackwel, 2017
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ
НЕОБХОДИМА КОНСУЛЬТАЦИЯ ЛЕЧАЩЕГО ВРАЧА
Автор статьи Егоров Алексей Александрович, врач-проктолог
Читайте также:

