Что собой представляет внутриэпителиальный рак

Карцинома in situ (ин ситу) — рак в самой начальной стадии, когда есть только пласт злокачественных клеток, не выходящий за пределы слизистой оболочки и не проникающий в глубину стенки органа. Считается, что в этот период отдаленных метастазов не может быть, но иногда находят скопления раковых клеток в ближайших лимфатических узлах.
- Диагностика
- Чем опасна внутриэпителиальная карцинома
- Карцинома in situ шейки матки
- Карцинома in situ молочной железы
- Карцинома in situ пищевода
- Карцинома желудка in situ
- Рак in situ толстого кишечника
- Рак легкого in situ
- Рак кожи in situ
Диагностика
Начало процесса можно определить при наблюдении за течением предракового процесса, каковой установлен далеко не для всех органов. Официально признаны предраковые состояния кишечника — полипы, матки — дисплазия, пищевода — Баррета, болезнь Боуэна для кожи, поэтому их адекватное лечение исключает вероятность озлокачествления.
Фиброзно-кистозная мастопатия и другая доброкачественная патология молочной железы не относится к предраковому состоянию, потому что у этих патологий с карциномой общее только пролиферация — способность клеток к усиленному воспроизводству.
Официально не установлено облигатных предраковых процессов в желудке и поджелудочной, легком и многих других органах, поэтому ИС в них находят случайно.
Чем опасна внутриэпителиальная карцинома
Без лечения группа злокачественных клеток неуклонно увеличивается, при внутриэпителиальном росте деление и гибель клеток долгое время находятся в равновесии, но через какой-то срок любое равновесие нарушается. Обычно от состояния in situ до инвазивного рака проходит несколько лет, к примеру, при карциноме поджелудочной железы — почти 20 лет, при поражении шейки матки — около 12 лет.
Некоторые виды внутриэпителиального злокачественного процесса, как и обычный рак, имеют несколько градаций агрессивности — от высокодифференцированной до низкой степени дифференцировки, соответственно и скорость перехода от 0 стадии до 1-2 стадии сильно различается.
Предполагается, что у некоторых больных раком молочной железы 0 стадии болезнь никогда не сможет дорасти до клинически определяемой опухоли, поэтому лечить их — только портить женщине жизнь, но абсолютно неизвестно кого какая судьба ожидает, поэтому лечат всех.
Карцинома in situ шейки матки
Наиболее изученная патология, которую выявляют на этапе дисплазии — предрака и лечат. К развитию опухоли и дисплазии приводит деятельность определенных типов вируса папилломы человека, современное обследование легко их обнаруживает внутри клеток. Сегодня у каждой четвёртой пациентки заболевание выявляется на этапе 0 стадии, а можно микроскопический рак обнаруживать у всех 100%.
Дисплазия тяжелой степени часто неотличима от in situ даже при микроскопии, вместе они входят в группу цервикальной интраэпителиальной неоплазии или CIN 3, лечение обеих состояний очень серьезное — операция.
У клеток внутриэпителиальной опухоли уже имеются черты будущей морфологической принадлежности — плоскоклеточного рака или аденокарциномы in situ.
К сожалению, пока не найдено специфического противовирусного лекарства, которое могло бы пресечь прогрессию дисплазии, но у большинства женщин со временем вирус исчезает вместе с приютившей его клеткой слизистой оболочки, умирающей от старости. Только у 20% легкая дисплазия переходит в более тяжелую, если избегать лечения, то ещё у 20% средняя степень перейдет в тяжелую CIN.
У молодых женщин выполняют органосохранную электроконизацию шейки, позволяющую в дальнейшем выносить плод, у вышедших из репродуктивного возраста женщин предпочтительно удаление матки вместе с шейкой.
Карцинома in situ молочной железы
Тотальное маммографическое обследование женщин, начиная с 40-45 лет, позволяет обнаружить 0 степень заболевания, которая проявляется дуктальной (протоковой) или лобулярной (дольковой) неинвазивной карциномой. К сожалению, из двух сотен больных только у 3 процесс выявляют на 0 стадии.
Оперативное лечение обязательно и лучше выполнить мастэктомию, в некоторых ситуациях целесообразно удаление обеих желез или при наличии гормональной зависимости клеток — проведение гормонотерапии тамоксифеном для профилактики рака во второй груди.
Протоковый рак in situ или DCIS может манифестировать выделениями из соска, в том числе с обильной примесью крови. Возможно наличие опухолевого образования и даже нескольких очагов у каждой третьей женщины. Выделен агрессивный гистологический вариант — низкодифференцированный DCIS, с высокой вероятностью с течением времени прогрессирующий в инвазивный рак. Лечение процесса хирургическое — от резекции до мастэктомии, частота рецидива после органосохранной операции доходит до 30%.
Карцинома in situ пищевода
Предраковым процессом в пищеводе считается осложнение хронического заброса желудочного сока — гастроэзофагеальной болезни, так называемый пищевод Баррета, сопровождающийся частичной заменой клеток пищеводной слизистой на желудочные —метаплазией. По наблюдениям, у пациентов с метаплазией слизистой нижнего отдела пищевода чаще возникает аденокарцинома.
Обычно онкологи считают внутриэпительные скопления злокачественных клеток ранним раком пищевода, для лечения которого достаточно эндоскопической резекции в пределах слизистой или подслизистого слоя.
Карцинома желудка in situ
Внутриэпителиальную карциному в желудке обычно считают ранним раком, и разработаны детальные клинические рекомендации по его хирургическому лечению.
Как правило, для полного излечения достаточно эндоскопической резекции участка пораженной слизистой, без вскрытия остальных слоев желудочной стенки.
Рак in situ толстого кишечника
Рак легкого in situ
Морфологическая классификация опухолей легкого предусматривает группу преинвазивных новообразований, в том числе немуцинозную или муцинозную аденокарциному и плоскоклеточную карциному in situ.
В клинической практике выявления процесса на этой стадии — большая редкость, поскольку он не проявляется какими-либо симптомами, а для гистологического анализа необходимо выполнить бронхоскопию с биопсией.
Наиболее вероятно начальный злокачественный процесс выявить при регулярном наблюдении злостных курильщиков с хроническими заболеваниями бронхиального дерева, осложнившиеся развитием метаплазии многослойного плоского эпителия. Микроскопические очаги рака на этой стадии легко обнаруживает флюоресцентная эндоскопия.
В реальной жизни из десяти впервые выявленных больных раком легкого удается прооперировать только одного-двух, потому что основная часть имеет неоперабельный процесс.
Рак кожи in situ
Размеры поражения могут быть внушительными. Образования могут напоминать пигментный невус, воспаленную бородавку и даже меланому. Вероятность их перерождения в плоскоклеточный рак очень высока, поэтому необходимо удаление в пределах здоровых тканей: хирургическое иссечение, сжигание жидким азотом или электрическим током, хорошие результаты дает фотодинамическая терапия и лазерная деструкция.
Чтобы понимать, что такое эпителиальная опухоль и какая она бывает, нужно разобраться, что собой представляет новообразование и является ли оно онкологией. Это очень важно. Например, эпителиальные опухоли полости рта могут быть доброкачественными или злокачественными.
К сожалению, сегодня растет количество заболевших раком людей, и смертность от этой болезни занимает третье место после смертей от заболеваний сердечно-сосудистой и дыхательной системы. Каждый год регистрируют примерно шесть миллионов новых случаев заболевания. Среди мужчин лидерами оказались те граждане, которые проживают на территории Франции. А среди женщин чаще заболевают представительницы слабого пола, живущие в Бразилии.
Рост заболеваемости можно объяснить отчасти старением жителей планеты, так как чаще страдают люди зрелого и особенно преклонного возраста. По статистике, каждый второй заболевший онкологией - это человек старше 60 лет.
Что такое рак и что собой представляют опухоли эпителиального происхождения? Чем отличаются доброкачественные и злокачественные новообразования и какими они бывают?
Что такое рак

Термин "рак" используется в медицине как общее название для онкологических заболеваний. Для него характерно бесконтрольное размножение клеток. Их агрессивный рост поражает и сам орган, откуда "неправильные" клетки берут свое начало, и близлежащие органы. Также у злокачественной формы опухоли есть склонность к метастазированию.
У мужчин чаще всего под ударом находится предстательная железа и легкие, а у женщин уязвимым органом является молочная железа, чуть реже яичники. Кстати, эпителиальные опухоли яичников в 80-90 % случаев развивается из эпителиальной ткани.
Как здоровые клетки "превращаются" в раковые

Организм человека состоит из миллиардов клеток, все они появляются, делятся и умирают в определенный момент, если они здоровы. Все это запрограммировано, есть начало цикла жизни клетки и конец. Когда они в норме, деление происходит в соответствующих количествах, новые клетки замещают старые. Процесс не выходит за пределы органов и тканей. За это отвечают регуляторные системы организма.
Но если структура клеток меняется вследствие воздействия разных факторов, то они теряют способность к самоликвидации, перестают контролировать свой рост, перерастая в раковые, и начинают бесконтрольно размножаться. То есть для таких клеток характерен инвазивный рост.
Результатом этого являются "модифицированные клетки", которые способны на длительную жизнедеятельность. Они в итоге и формируют злокачественную опухоль. Рак способен поразить до нескольких органов сразу. Нездоровые клетки распространяются по организму по лимфатической и кровеносной системе, распространяя метастазы.
Причины развития рака

Причины развития онкологии разнообразны, но специалисты не могут однозначно ответить на вопрос, что именно вызвало рак в каждом отдельном случае. Некоторые полагают, что это экология, другие винят в этом генномодифицированные продукты. При этом все ученые выделяют факторы, способствующие нарушению работы клеток, что в конечном итоге может привести к злокачественной форме новообразования.

Известно достаточное количество факторов, влияющих на запуск канцерогенеза. Что может способствовать заболеванию?
- Химические канцерогены. К данной категории относятся винилхлорид, металлы, пластик, асбест. Их особенностью является то, что они способны влиять на ДНК-клетки, провоцируя злокачественное перерождение.
- Канцерогены физической природы. К ним относятся различного вида излучения. Ультрафиолетовое, рентгеновское, нейтронное, протонное излучение.
- Биологические факторы канцерогенеза - разные виды вирусов, такие как герпесоподобный вирус Эпштейна - Барр, который вызывает лимфому Беркитта. Вирус папилломы человека может вызвать рак шейки матки. Вирусы гепатитов B и C способствуют раку печени.
- Гормональные факторы — человеческие гормоны, например половые. Они могут повлиять на злокачественное перерождение ткани.
- Генетические факторы также влияют на появление рака. Если у предшествующих родственников были случаи заболевания, то возможность развития недуга у следующих поколений выше.
Названия доброкачественных и злокачественных опухолей
В названии опухоли всегда присутствует окончание "ома", а первая часть - это название задействованной ткани. К примеру, опухоль кости —остеома, жировой ткани —липома, сосудистой — ангиома, а железистой —аденома.
Саркома - это злокачественная форма из мезенхимы. Диагноз зависит от вида мезенхимальной ткани, например остеосаркома, миосаркома, ангиосаркома, фибросаркома и так далее.
Канцер или карцинома - это название злокачественной эпителиальной опухоли.
Классификация всех новообразований
Международная классификация новообразований исходит из патогенетического принципа с учетом морфологического строения, вида клеток, тканей, органов, мест нахождения, а также структуры в отдельных органах. Например, органоспецифические или органонеспецифические.
Все существующие новообразования подразделяются на семь групп. Группа зависит от принадлежности опухоли к определенной ткани и различает их по гистогенезу.
- эпителиальные опухоли, не имеющие специфической локализации;
- опухоли экзо- или эндокринных желез или специфических эпителиальных тканей;
- мягкотканные опухоли;
- опухоли меланинобразующей ткани;
- опухоли мозга и нервной системы;
- гемобластомы;
- тератомы, дисэмбриональные опухоли.
Медицина разделяет две формы - доброкачественную и злокачественную.
Эпителиальные доброкачественные и злокачественные опухоли

По клиническому течению разделяют:
- доброкачественные формы из эпителия или эпителиом;
- злокачественные, которые называют раком или карциномой.
По гистологии (виду эпителия) различают:
- новообразование из покровного эпителия (многослойного плоского и переходного);
- из железистого эпителия.
По органной специфичности:
- органоспецифические опухоли,
- органонеспецифические (без специфической локализации).
Доброкачественная форма
К доброкачественным эпителиальным опухолям (эпителиомам) относятся:
- Папиллома (из плоского и переходного покровного эпителия).
- Аденома (из железистого эпителия). В злокачественной форме - это карцинома.
Обе разновидности обладают исключительно тканевым атипизмом и имеют паренхиму и строму. Всем известные папилломы являются доброкачественной формой эпителиальной опухоли, которая, в свою очередь, происходит из ткани покровного эпителия.
Папилломы образуются на поверхности кожи из плоского либо переходного эпителия. Также могут быть не на поверхности, а, например, в слизистой оболочке глотки, на голосовых связках, на тканях мочевого пузыря, мочеточников и лоханок почек или в других местах.
Внешне они напоминают сосочки, а могут напоминать и цветную капусту. Могут быть в единичном проявлении, а могут быть и множественными. Папиллома часто имеет ножку, которая прикреплена к коже. Тканевый атипизм возникает вследствие нарушения основной особенности любого эпителия — комплексности. При таком нарушении происходит сбой в определенном расположении клеток и их полярности. При данной доброкачественной опухоли сохраняется экспансивный рост клеток (базальная мембрана). При экспансивном росте клеток новообразование растет само из себя, увеличиваясь в размере. Оно не внедряется в соседние ткани, что привело бы к их разрушению, как при инвазивном росте.
Течение папиллом различно и зависит от вида пораженной ткани. Папилломы, расположенные на поверхности кожи (либо бородавки), развиваются и растут медленно. Такие образования, как правило, не доставляют большого беспокойства своим обладателям. А вот в случае появления во внутренних частях тела вызывают достаточно проблем. Например, после удаления папилломы с голосовых связок они могут появится вновь, так как носят рецидивирующий характер. Доброкачественные папилломы мочевого пузыря могут начать изъязвляться, что впоследствии ведет к кровотечению и возникновению гематурии (кровь появляется в моче).
Несмотря на то, что папилломатозные новообразования на коже являются доброкачественной формой опухоли и не вызывают особого беспокойства, малигнизирование опухоли в злокачественную все-таки возможно. Этому способствует тип ВПЧ и предрасполагающие внешние факторы. Существует более 600 видов штаммов ВПЧ, из которых более шестидесяти обладают повышенным онкогеном.
Аденома также относится к опухоли эпителиального происхождения и формируется из железистого эпителия. Это зрелое новообразование. Молочная железа, щитовидная и другие являются возможным местом дислокации аденомы. Также она может образоваться в слизистых оболочках желудка, в кишечнике, бронхах и матке.
Рост клеток аденомы, так же как и у папиллом, имеет экспансивный характер роста. Она отграничена от соседней ткани и имеет вид узла мягко-эластичной консистенции, розовато-белого цвета.
На сегодняшний день принцип развития этого образования изучен не до конца, но обычно удается увидеть первые нарушения в балансе гормонов - регуляторов функции желизистого эпителия.
В случаях, когда в таком доброкачественном новообразовании присутствует киста, то используется термин кисто- или цистоаденома.
По морфологическим видам аденомы делятся на:
- фиброаденома – аденома, в которой строма преобладает над паренхимой (часто формируется в молочной железе);
- альвеолярная или ацинарная, которая копирует концевые отделы желез;
- тубулярная, способная сохранять протоковый характер эпителиальных структур;
- трабекулярная, для которой характерно балочное строение;
- аденоматозный (железистый) полип;
- кистозная с резко выраженным расширением просвета желез и образованием полостей (это как раз и есть цистоаденома);
- кератоакантома относится к э-пителиальной опухоли кожи.
Особенностью аденом является то, что они способны перерождаться в рак, в аденокарциному.
Злокачественная форма
Этот вид рака может развиться из покровного или железистого эпителия. Эпителиальный рак способен появиться в любом органе, где присутствует эпителиальная ткань. Этот вид самый часто встречающийся среди злокачественных форм опухолей. Для него характерны все свойства злокачественности.
Если в этот период распознать прединвазивный рак, то это поможет избавиться от дальнейших серьезных проблем. Как правило, проводится хирургическое лечение, и в этом случае намечается благоприятный прогноз. Проблема в том, что пациент редко испытывает какие-либо симптомы заболевания, и этот "начальный" рак сложно обнаружить, так как он никак не проявляется на макроскопическом уровне.
Злокачественная опухоль из эпителиальной ткани по гистогенезу может иметь следующий характер:
- переходноклеточный из покровного эпителия (плоского и переходного);
- базальноклеточный;
- недифференцированный рак (мелкоклеточный, полиморфноклеточный и др.);
- базальноклеточный;
- плоскоклеточный ороговевающий рак (злокачественные формы заболевания эпителиального строения чаще всего (до 95 %) представлены плоскоклеточным ороговевающим раком;
- плоскоклеточный неороговевающий рак.
Отдельная категория - это смешанные формы рака. Они состоят из двух видов эпителия - плоского и цилиндрического. Такой вид называется "диморфный рак".
Рак, происходящий из железистого эпителия:
- Коллоидный и его разновидность - перстневидноклеточный рак.
- Аденокарцинома. Кстати, название этой опухоли дал Гиппократ. Он сравнил ее внешний облик с крабом.
- Солидный рак.
Также специалисты различают по особенностям следующие опухоли из эпителиальной ткани:
- медуллярный, или мозговидный, рак;
- простой рак, или вульгарный;
- скирр, или фиброзный рак.
Симптоматика онкологических заболеваний
Симптомы заболевания зависят от того, где именно развилось опухоль, в каком органе, от скорости ее роста, а также наличия метастазов.
- Изменение состояния кожных покровов на определенном участке в виде растущей припухлости, которая окружена каймой гиперемии. Припухлости могут начать изъязвляться, появляются язвы, плохо поддающиеся лечению.
- Изменение тембра голоса, человеку трудно глотать, кашель приступами, боль в области груди либо живота.
- Больной может сильно похудеть, ему свойственен плохой аппетит, слабость, стойкое повышение температуры, анемия, уплотнение в молочной железе и кровянистые выделения из соска или мочевого пузыря, трудности при мочеиспускании.
Но могут присутствовать и иные симптомы.
Диагностика рака

Необходим своевременный поход к специалисту для тщательного осмотра и подробный сбор анализов. К диагностическим методам для выявления болезни относятся:
- физикальный метод изучения пациента;
- компьютерная томография, МРТ (считается очень действенным методом), рентгенография;
- анализ крови (общий и биохимический), выявление опухолевых маркеров в крови;
- пункция, биопсия с морфологическим исследованием;
- бронхоскопия, эзофагогастродуоденоскопия.

Все эти меры помогут обнаружить болезнь на ранней стадии и полностью вылечить пациента.
Видео из операционной. Лапароскопическая операция по поводу рака шейки матки
Мой опыт составляет более 400 лапароскопических операций при раке шейки матки с положительными результатами. Ежегодно я провожу мастер-классы для гинекологов и онкологов по проблемам хирургического лечения рака шейки матки.
Рак шейки матки — злокачественное заболевание, возникающее в шейке матки. Различают две его основные разновидности: аденокарцинома и плоскоклеточный рак. В настоящее время, считается доказанной связь заболеваемости вирусом папилломы человека и риском развития рака шейки матки.
По данным ВОЗ в мире выявляется около 500 000 впервые заболевших раком шейки матки.
В настоящее время основной причиной возникновения рака шейки матки является вирус папилломы человека.
Инфекция вызывает нарушение морфологической структуры шейки матки воспалительным процессом, а также угнетение местного и системного иммунитета.
Большую роль играет травма шейки матки при родах, медицинских абортах и внутриматочных оперативных вмешательствах.
Не мало важное значение имеет наследственность.
- Раннее начало половой жизни (до 18 лет)
- Роды в возрасте до 20 лет и после 40 лет
- Неоднократные аборты и травмы шейки матки в анамнезе
- Частая смена половых партнеров
- Наличие папилломавирусной инфекции
- Отсутствие половой гигиены
- Курение
- Отягощенная наследственность
- Иммунодефицитные состояния
- Длительный прием оральных контрацептивов
- Фоновые заболевания: эктопия (псевдоэрозия, эндоцервикоз), лейкоплакия, эритроплакия, полип, остроконечные кондиломы; посттравматические изменения: деформация шейки матки, эктропион, фистулы;
- Предраковый процесс – дисплазия: слабая, умеренная, тяжелая; лейкоплакия с атипией.
- Преинвазивный рак – внутриэпителиальный рак (Ca in situ, внутриэпителиальный рак);
- Микроинвазивный рак;
- Инвазивный рак: плоскоклеточный ороговевающий, плоскоклеточный неороговевающий, аденокарцинома, железисто-плоскоклеточный (мукоэпидермоидный), низкодифференцированный.
N86 Эрозия и эктропион шейки матки
N87 Дисплазия шейки матки N87.0 Слабовыраженная дисплазия шейки матки
N87.1 Умеренная дисплазия шейки матки
N87.2 Резко выраженная дисплазия шейки матки, не классифицированная в других рубриках
N88.0 Лейкоплакия шейки матки
N84.1 Полип шейки матки
D06 Карцинома in situ шейки матки
С53 Злокачественные новообразования шейки матки
Все женщины должны проходить скрининг на рак шейки матки через 3 года после начала половой жизни, но не позже 21 года. Скрининг нужно проводить ежегодно с исследованием мазков из шейки матки.
Начиная с 30-летнего возраста, женщины, имевшие три последовательных отрицательных результата при исследовании мазков из шейки матки, могут проходить скрининг каждые 2-3 года. Женщины с ВПЧ или ослабленной иммунной системой в результате трансплантации, химиотерапии или длительного применения стероидных гормонов, должны продолжить ежегодный скрининг.
Женщины 70 лет и старше, с тремя и более нормальными результатами исследования мазков из шейки матки за последние 10 лет, могут не участвовать в скрининге.
Женщины, перенесшие удаление матки и шейки матки, могут не участвовать в скрининге, если операция была выполнена не по поводу рака или предракового состояния шейки матки.
Женщины, которым произведено удаление матки без удаления шейки матки, должны продолжать участие в скрининге.
Для скринингового исследования я использую метод жидкостной цитологии, так как он является наиболее информативным на данный период времени. При этом полученный из шейки матки материал помещается в пробирку со специальной жидкостью, обладающей свойствами консерванта и стабилизатора. При подозрении на ВПЧ или его наличии в прошлом из этого же материала можно дополнительно получить уточняющие сведения о вирусе: наличие в данный момент, тип и количество, - что позволит отслеживать процесс лечения в динамике.
- патологические выделения из половых путей (бели);
- сукровичные или контактные кровянистые выделения
- нарушение менструальной функции;
- боль;
- нарушение функции соседних органов.
ДИАГНОСТИКА РАКА ШЕЙКИ МАТКИ
- Клинический
- Кольпоскопия
- Морфологический:
- цитологический (чувствительность 60-83%)
- гистологический
- цитологический (койлоцитоз)
- иммуноцитохимический
- молекулярно-биологический (PCR, Hybrid Capture II)
- оптическая когерентная томография
- Высокий онкогенный риск - 16, 18, 31, 33, 39, 50, 59, 64, 68, 70
- Средний онкогенный риск - 30, 35, 45, 52, 53, 56, 58
- Низкий онкогенный риск – 3, 6, 11, 13, 32, 34, 40, 41, 42, 43, 44, 51, 61, 72, 73
- PCR - многократное копирование определенного участка вирусной ДНК
- Hybrid Capture II - формирование специфических ДНК-ДНК гибридов, улавливаемых антителами, фиксированными на лунках планшета
- Обратно-транскриптазная PCR
- определении капсоидных белков HPV с помощью моноклональных антител S33 и Т16
- Окраска на ингибитор циклинзависимой киназы p16INK4a
I этап – первичное обследование: анамнез, общий осмотр, гинекологический осмотр в зеркалах, простая кольпоскопия (осмотр шейки под микроскопом), цитологическое исследование соскоба из шейки матки
II этап – углубленное обследование:
- расширенная кольпоскопия: осмотр под микроскопом с обработкой шейки маткираствором уксусной кислоты (VIA), раствором Люголя (VILI)
- обследование на ВПЧ
- УЗИ органов малого таза
- исследования крови на онкомаркер SCC
- прицельная биопсия подозрительных участков шейки матки с последующим выскабливанием слизистой цервикального канала и проведением гистологического исследования
- цервикогистероскопия с раздельным диагностическим выскабливанием (по показаниям)
- цистоскопия – при наличии опухоли шейки матки более 4 см, при переходе на передний свод влагалища, при наличии жалоб
- ректороманоскопия – при наличии опухоли шейки матки более 4 см, переходе на задний свод влагалища, наличии жалоб
- МРТ органов малого таза с внутривенным контрастированием – для оценки глубины инвазии опухоли, перехода на тело матки, параметрий и смежные органы
- КТ органов брюшной полости и забрюшинного пространства с внутривенным контрастированием
- КТ органов грудной клетки
- ПЭТ/ПЭТ-КТ (по показаниям – для выявления метастатического поражения лимфатических узлов и отдаленных метастазов)
- Остеосцинтиграфия (при подозрении на метастатическое поражение костей скелета)
- МРТ/КТ головного мозга с внутривенным контрастированием (при подозрении на метастатическое поражение)
Показания для направления на кольпоскопию
- Высокая степень аномалий, выявленных при цитологии.
- Постоянная низкая степень или неудовлетворительные результаты цитологии.
- Цитология показала наличие AGUS (атипичных гландулоцитов неопределенной значимости).
- Подозрительный вид шейки матки при визуальном осмотре.
- Кольпоскоп, увеличивающий в 6-16 раз
- Яркое освещение с регулируемым положением
- Фокусное расстояние длиной 250 мм для инструментов
- Растворы:
- физиологический раствор, 3-5% уксусная кислота, раствор Люголя
Клинические группы по цитологии и тактика лечения:
Цитология без особенностей – обычный осмотр, лечение и контроль по показаниям
Воспалительный тип мазка – противовоспалительное лечение, цитологический и бактериальный контроль
Воспаление, легкая дисплазия – противовоспалительное лечение, затем цитологический, бактериальный, кольпоскопический контроль:
- при отсутствии изменений: цитологическое исследование и расширенна кольпоскопия каждые 3 месяца в течение 1 года, затем ежегодно;
- при сохраняющихся изменениях – обследование на ВПЧ, биопсия шейки матки.
Умеренная дисплазия – обследование на ВПЧ, биопсия шейки матки. Лечение (по результатам биопсии), цитологический и кольпоскопический контроль через 3 месяца в течение 1 года, затем ежегодно.
Выраженная дисплазия – обследование на ВПЧ, биопсия шейки матки. Лечение (по результатам биопсии), цитологический и кольпоскопический контроль через 3 месяца в течение 1 года, затем ежегодно.
Подозрение на рак – углубленное обследование и лечение в стационаре.
Рак – направление в стационар для специального лечения.
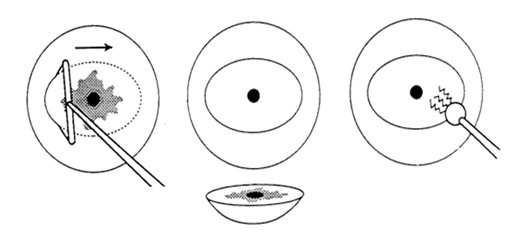
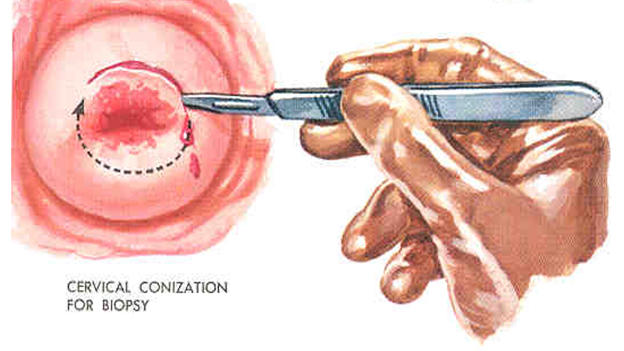
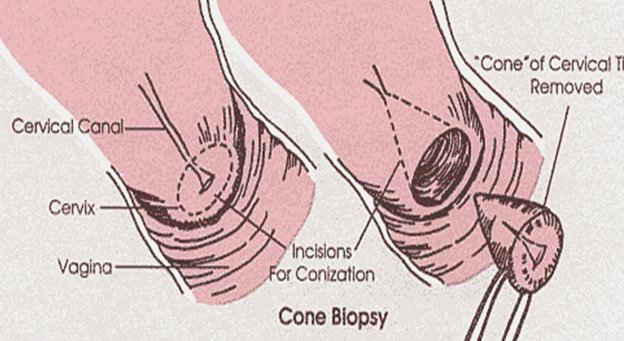
Конизация шейки матки
Лечение дисплазии
В этой ситуации показано хирургическое удаление измененных тканей с последующим гистологическим исследованием, позволяющим достоверно оценить степень и глубину поражения шейки и определить тактику ведения.
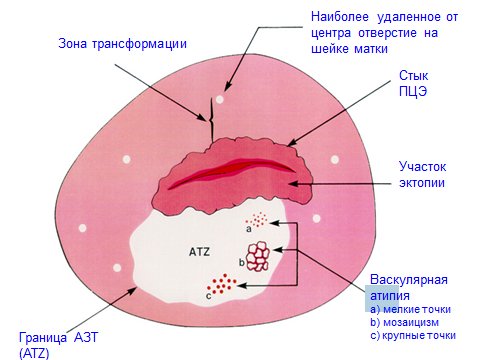
Первым этапом проводится процедура электрохирургической петлевой эксцизии (LEEP) поражения внешней части шейки матки при одноразовом пропуске при визуально определяемой зоне трансформации и последующим выскабливанием слизистой цервикального канала.
При нахождении зоны трансформации в глубине цервикального канала необходимо проводить циркулярную (конусовидную) биопсию, так как изменения слизистой в виде дисплазии в большинстве случаев определяются именно в зоне перехода плоского эпителия в цилиндрический; затем также проводят выскабливание слизистой цервикального канала. Циркулярная (конусовидная) биопсия отличается от конизации объемом удаляемых тканей – в первом случае производится удаление минимальной необходимой части шейки, необходимой для подтверждения диагноза. Обосновывается более чадящий подход тем, что дисплазию хоть и относят к предраковым состояниям, все же она является доброкачественным состоянием. Вторым этапом проводится терапия, направленная на улучшение регенерации тканей и элиминацию вируса.
Конусовидная электроэксцизия шейки матки (конизация)
Применяется при тяжелой дисплазии и внутриэпительальном раке шейки матки. Большой катет конизатора вводится точно по оси шеечного канала до внутреннего маточного зева. Вся операция выполняется одним плавным вращением конизатора. Конизация должна быть достаточно широкой и высокой. Ее следует считать радикальной, если удаленный препарат содержит всю патологически измененную ткань эктоцервиса, со здоровыми тканями в пределах 1 см и ¾ эндоцервикса. После конизации проводят выскабливание слизистой оставшейся части цервикального каналаи по показаниям – полости матки. Материал направляется на гистологическое исследование. При отсутствии опухолевых клеток в краях резекции и соскобе из оставшейся части цервикального канала объем проведенной операции считается адекватным.
Среднее время прогрессии дисплазии шейки матки
Преинвазивный рак - 5-8 лет
Микроинвазивный рак - 7-10 лет
Клинический рак - 10-15 лет
Классификация Международного противоракового союза (TNM) и международной федерации акушеров и гинекологов (FIGO)
ЛЕЧЕНИЕ РАКА ШЕЙКИ МАТКИ
- у пациенток репродуктивного возраста выполняется высокая и широкая конизация шейки матки с последующим выскабливание слизистой оставшейся части цервикального канала и по показаниям – полости матки;
- при наличии сопутствующей патологии матки и отсутствии необходимости сохранения репродуктивной функции возможно выполнение экстрафасциальной экстирпация матки I типа (шейка матки удаляется по краю влагалища, лобково-пузырно-шеечная фасция не отделяется от шейки и удаляется вместе с ней).
- выполняется модифицированная расширенная экстрафасциальная экстирпация матки II типа (удаление запирательных, срединной группы наружных подвздошных лимфоузлов и лимфоузлов в области бифуркации общей подвздошной артерии, а также верхней трети влагалища);
- при необходимости сохранить детородную функцию, крайне редко, но возможно выполнение широкой конизации шейки матки с экстраперитонеальной или лапароскопической тазовой лимфаденэктомией либо расширенной трахелэктомии (удаление шейки матки с параметральной клетчаткой и верхней третью влагалища, двусторонняя тазовая лимфаденэктомия и наложение анастомоза между телом матки и влагалищем).
- при наличии противопоказаний к оперативному лечению – лучевая терапия.
IB1 и IIA1 – расширенная экстрафасциальная экстирпация матки III типа – операция Вертгейма-Мейгса (с придатками матки, верхней третью влагалища,подвздошно-тазовой лимфаденэктомией) или лучевая/химиолучевая терапия по радикальной схеме. Выбор определяется возрастом пациентки и наличие сопутствующей патологии. При наличии метастазов в тазовых лимфоузлах обязательно выполнение поясничной лимфаденэктомии. Адьювантное лечение проводится в зависимости от наличия факторов прогрессирования.
- Расширенная экстрафасциальная экстирпация матки III типа – операция Вертгейма-Мейгса (с придатками матки, верхней третью влагалища, подвздошно-тазовой лимфаденэктомией). При наличии метастазов в тазовых лимфоузлах обязательно выполнение поясничной лимфаденэктомии. Адъювантное лечение проводится в зависимости от наличия факторов прогрессирования.
- Химиолучевая терапия по радикальной схеме.
- Первым этапом проводится неоадъювантная химиотерапия препаратами, содержащими платину, вторым этапом – операция Вертгейма-Мейгса. Адъювантное лечение проводится в зависимости от наличия факторов прогрессирования.
Особенности лечения рака шейки матки
При каждой стадии заболевания выбор тактики определяется для каждого пациента консилиумом 3 врачей: хирурга-онколога, химиотерапевта и радиолога с учетом индивидуальных особенностей, таких как возраст, общее состояние, наличие сопутствующей патологии.
При возможности радикального оперативного лечения предпочтение отдается операции. Пациенткам репродуктивного возраста я стараюсь проводить максимально органосохраняющее лечение, при необходимости проведения лучевой терапии предварительно провожу транспозицию яичников. Стоит отметить, что это лечение выполняется по очень строгим показаниям и ограниченному кругу лиц.
Пациенты, у которых диагностировано онкологическое заболевание зачастую пребывают в состоянии депрессии, они спрашивают о прогнозах их заболевания и очень волнуются перед предстоящей операцией. Большой объем оперативного вмешательства, особенно если оно проводится полостным доступом (с широким разрезом передней брюшной стенки) с установкой дренажных трубок добавляет к имеющимся психоэмоциональным переживаниям физические страдания. Все это в комплексе не ускоряет процесс реабилитации. Постоянная работа с большим количеством таких пациентов помогла мне решить задачи по улучшению качества их жизни и самочувствия: я провожу оперативное вмешательство лапароскопическимдоступом, благодаря чему активизация пациентки происходит уже в день операции.Для максимального и при этом бережного удаления окружающей органы клетчатки, несущей в себе лимфатические узлы и сосуды, я использую аппарат Thunderbeat(Olympus, Япония), сочетающий в себе ультразвуковую и биполярную энергии, за счет чего удается добиться абсолютно сухого поля. Во время операции я использую и другие электрохирургические аппараты, например, LigaSure (Covidien, Швейцария). Выбор инструмента зависит от ткани, на которой происходит работа в данный момент, и поставленных задач. Благодаря лапароскопическому доступу и использованию самого современного оборудования мне удается добиться максимальной эффективности, безопасности и быстроты выполнения вмешательства, отсутствует потребность в установке дренажей, в результате техника операции получается максимально щадящей, а реабилитация - ускоренной. Ну и конечно, весь окружающий медицинский персонал старается максимально окружить пациентов заботой и вниманием, смягчить их душевные страдания, а в случаях, когда пациенты хотят получить профессиональную психологическую помощь рядом всегда есть доктор-психотерапевт, который поможет настроиться на правильный лад. Благодаря комплексному подходу – разработке системы Fast Track хирургии – хирургии быстрого восстановления, - удается добиться снижения стрессорных реакций организма и сократить стационарный этап лечения.
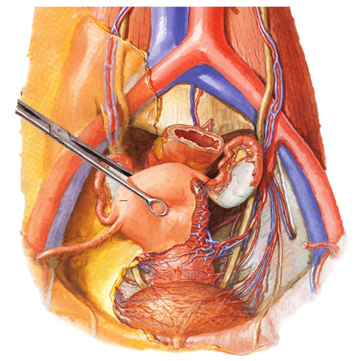
Регионарные лимфатические узлы на пути метастазирования
наружные подвздошные, внутренние подвздошные, запирательные
общие подвздошные
поясничные
Читайте также:

