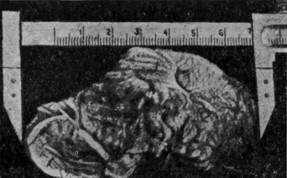
Больная М., 32 лет, жалуется на головокружение (предметы двигались против часовой стрелки на высоте головных болей), по временам жалобы на невозможность ходить и сидеть вследствие влечения к падению назад и вперед. Из сидячего положения не сразу может переходить в стоячее. Приходится несколько раз совершать попытку встать и, вынужденная сесть, больная при этом иногда падает назад. Иногда отмечает при хождении неудержимое влечение вперед, мешающее сразу остановиться, сопровождающееся ощущением необычайной легкости, как будто собирается лететь. Периодически шум в ушах. Объективно: активные движения нижней конечности ограничены, намек на двусторонние пирамидные симптомы, двусторонние застойные соски, вход в седло расширен, дно глубокое, задние клиновидные отростки деструированы; спинка истончена. При почти крайнем отведении глаз при всех положениях головы саккадирующий горизонтальный нистагм в обе стороны. В положении Ромберга падает назад и вправо. При хождении с открытыми и закрытыми .глазами тенденция к падению то в одну, то в другую сторону. Калорические пробы вызываются с обеих сторон при тоническом нистагме с явлениями гиперрефлексии. Ротационно: правый лабиринт реагирует в отношении нистагма пониженно, причем при многократных вращениях в обе стороны отсутствовали субъективные и реактивные явления. Типичная реакция отклонения туловища и конечностей.
Таким образом, едва намечающийся субъективный кохлеарный синдром в сочетании с резко выраженными червячковым и преддверным симптомами дали основание предполагать наличие опухолевидного процесса, расположенного по средней линии (4-й желудочек), что и было подтверждено вскрытием, (рис. 47).
Четвертый желудочек головного мозга, располагающийся в задней черепной ямке, имеет большое значение для организации тока ликворы. В этом отделе происходит расширение ликворного пространства, при этом стенками желудочка одновременно являются ствол мозга и пластины, примыкающие к мозжечку. Любое новообразование, возникающее в данном отделе, не только приводят к нарушению тока ликворы, но и вызывает расстройства в мозжечке. Лучение опухоли 4 желудочка головного мозга будет тем успешнее, чем быстрее вы обратитесь к специалистам научно-практического центра нейрохирургии им. Бурденко, специализирующегося на лечении патологий головы.
![]()
Симптоматика и течение заболевания
Новообразования, возникающие в голове, составляют порядка 6% от общего количества опухолей, при этом всего в пяти случаях из ста опухоли диагностируют в этой части головы. С другой стороны стоит отметить, что именно четвертый желудочек поражается в двух случаях из трех. Коварство заболевания заключается в том, что чаще всего болеют молодые люди и дети, хотя и взрослые страдают не редко. Что касается симптомов заболевания, то поводом для обращения к специалистам центра Бурденко может стать сильная головная боль, которая возникает преимущественно при дефекации и кашле.
Еще одним проявлением может стать тошнота и рвота – спутники большинства патологий головы. При нарушении тока ликворы может возникнуть еще одно нежелательное последствие – синдром Брунса. В этом случае у больного плохо поворачивается голова, а помимо болевых ощущений возникает сильное сердцебиение, появляется без причины и чувство страха. Обнаружив такие синдромы, вы должны как можно скорее запланировать визит к доктору, который разработает схему лечения.
Диагностика и лечение
Для установления точного диагноза вы должны пройти обследование на аппаратах МРТ и компьютерной томографии, в первую очередь. Это поможет с большой точностью определить размер опухоли и ее локализацию. Определить степень злокачественности заболевания поможет позитронно-эмиссионная томография, для принятия решения о помещении вас в стационар клиники понадобится также выписка из истории болезни, результаты анализов и специальных исследований. Правильная диагностика опухоли четвертого желудочка головного мозга – залог положительного успеха операции.
Что касается вариантов лечения, то специалисты центра уверены, что спасти пациента может только полное удаление опухоли 4 желудочка, и особенно если в ходе течения заболевания образовалась водянка головного мозга или гидроцефалия. Ее признаки могут сохраниться даже после полного удаления новообразования, а это означает, что возникает необходимость проведения повторного хирургического вмешательства. В некоторых случаях, и при возникновении водянки, специалисты рекомендуют проведение шунтирующей операции, однако нейрохирурги сходятся в том, что полная резекция – идеальное решение вопроса.
![]()
Если речь идет о злокачественном образовании, то операция на опухоль 4 желудочка сопровождается курсом лучевой и химиотерапии. В том случае если заболевание диагностировалось своевременно и на начальной стадии, выполняется эндоскопическое удаление образования. Что касается выживаемости, то большая часть пациентов. У которых новообразование диагностировалась своевременно, могут прожить еще 7 лет и более. Многое зависит также от того, как вы организуете свою жизнь, и особенно в послеоперационный период, который мы рекомендуем провести под наблюдением специалистов.
"NEIRODOC.RU - это медицинская информация, максимально доступная для усвоения без специального образования и созданная на основе опыта практикующего врача."
![]()
Если вы ищете информацию на тему "киста в мозге" или ответ на вопрос "киста в головном мозге что такое?", то эта статья для вас. Киста в мозге, а точнее, арахноидальная ликворная киста – это врожденное образование, которое возникает в процессе развития в результате расщепления арахноидальной (паутинной) оболочки головного мозга. Киста заполнена ликвором – физиологической жидкостью, которая омывает головной и спинной мозг. Истинные врожденные арахноидальные кисты следует отличать от кист, которые появляются после повреждения вещества головного мозга вследствие черепно-мозговой травмы, инсульта, инфекции или хирургического вмешательства.
Арахноидальная киста код по МКБ10 G93.0 (церебральная киста), Q04.6 (врожденные церебральные кисты).
Классификация арахноидальной ликворной кисты.
- Арахноидальная киста сильвиевой щели 49% (щель, образованная лобной и височной долями головного мозга), иногда называют арахноидальная киста височной доли.
- Арахноидальная киста мостомозжечкового угола 11%.
- Арахноидальная киста краниовертебрального перехода 10% (переход между черепом и позвоночником).
- Арахноидальная киста червя мозжечка (ретроцеребеллярная) 9%.
- Арахноидальная киста селлярная и параселлярная 9%.
- Арахноидальная киста межполушарной щели 5%.
- Арахноидальная киста конвекситальной поверхность больших полушарий 4%.
- Арахноидальная киста области ската 3%.
Некоторые ретроцеребеллярные арахноидальные кисты могут симулировать аномалию Денди-Уокера, но при них нет агенезии (термин означает полное отсутствие) червя мозжечка и киста не дренируется в четвертый желудочек головного мозга.
1-й тип: небольшая арахноидальная киста в области полюса височной доли, не вызывает масс-эффекта, дренируется в субарахноидальное пространство.
2-й тип: включает проксимальные и средние отдела сильвиевой щели, имеет почти прямоугольную форму, частично дренируется в субарахноидальное пространство.
3-й тип: включает всю сильвиеву щель, при такой кисте возможно костное выпячивание (наружное выпячивание чешуи височной кости), минимальное дренирование в субарахноидальное пространство, хирургическое лечение часто не приводит к расправлению мозга (возможен переход во 2-й тип).
Следует отдельно выделить в этой статье еще такие врожденные кисты как киста прозрачной перегородки, киста Верге и киста промежуточного паруса. Посвящать отдельную статью для каждой из кист нет смысла, так как особо много про них не напишешь.
нажми на картинку для увеличения ![]()
КТ головного мозга в аксиальной плоскости. Красной стрелкой указана киста прозрачной перегородки. Автор Hellerhoff [CC BY-SA 3.0 ], с Викисклада нажми на картинку для увеличения ![]()
МРТ головного мозга в коронарной плоскости. Красной стрелкой указана киста прозрачной перегородки. Автор Hellerhoff [CC BY-SA 3.0 или GFDL], с Викисклада
Киста Верге или полость Верге располагается сразу же сзади полости прозрачной перегородки и часто сообщается с ней. Встречается очень редко.
Киста или полость промежуточного паруса образуется между таламусами над третьим желудочком в результате разделения ножек свода, проще говоря, располагается в срединных структурах головного мозга над третьим желудочком. Имеется у 60% детей до 1 года и у 30% в возрасте между 1 и 10 годами. Как правило, не вызывает каких-либо изменений в клиническом состоянии, однако крупная киста может приводить к обструктивной гидроцефалии. В большинстве случаев не требует лечения.
Клинические признаки арахноидальной кисты.
Клинические проявления арахноидальных кист обычно возникают в раннем детстве. У взрослых симптомы проявляются значительно реже. Они зависят от расположения арахноидальной кисты. Часто кисты протекают бессимптомно, являются случайной находкой при обследовании и не требуют лечения.
Типичные клинические проявления арахноидальной кисты:
- Общемозговая симптоматика из-за повышенного внутричерепного давления: головная боль, тошнота, рвота, сонливость.
- Эпилептические припадки.
- Выпячивание костей черепа (бывает редко, лично мне еще не встречалось).
- Очаговая симптоматика: монопарезы (слабость в руке или ноге), гемипарезы (слабость в руке и ноге с одной стороны), нарушение чувствительности по моно- и гемитипу, речевые нарушения в виде сенсорной (непонимание обращенной речи), моторной (невозможность говорить) или смешанной (сенсо-моторной) афазии, выпадения полей зрения, парезы черепно-мозговых нервов.
- Внезапное ухудшение, которое может сопровождаться угнетением сознания вплоть до комы:
- В связи с кровоизлиянием в кисту;
- В связи с разрывом кисты.
Диагностика арахноидальной кисты.
Обычно достаточно для диагностики арахноидальной кисты выполнение методов нейровизуализации. Это компьютерная томография (КТ) и магнитно-резонансная томография (МРТ).
Дополнительными методами диагностики являются контрастные исследования ликворных путей, например цистернография и вентрикулография. Они требуются изредка, например, при исследовании срединных супраселлярных кист и при поражении задней черепной ямки с целью дифференциальной диагностики с аномалией Денди-Уокера.
Осмотр глазного дна офтальмологом на предмет гипертензионного синдрома (внутричерепной гипертензии).
Электроэнцефалография (ЭЭГ) в случае, если был эпилептический приступ, что бы установить действительно ли он вызван кистой.
Лечение арахноидальной кисты.
Как я уже говорил выше, большинство врожденных арахноидальных ликворных кист протекает бессимптомно и не требует никакого лечения. Иногда нейрохирург может порекомендовать динамическое наблюдение за размерами кисты, для этого нужно будет периодически выполнять компьютерную или магнитно-резонансную томографию.
В редких случаях, когда арахноидальная киста сопровождается вышеописанной симптоматикой и имеет масс-эффект, прибегают к хирургическому лечению.
В некоторых случаях с резким ухудшением, вследствие разрыва арахноидальной кисты или кровоизлияния в нее, прибегают к хирургическому лечению в срочном порядке.
Какой-то нормы размеров для арахноидальной кисты нет. Показания к операции определяются с учетом расположения и симптоматики арахноидальной кисты, а не только ее размеров. Это может определить только нейрохирург при очном осмотре.
Абсолютные показания к операции:
- синдром внутричерепной гипертензии, обусловленный арахноидальной кистой или сопутствующей гидроцефалией;
- появление и нарастание неврологического дефицита.
Относительные показания к операции:
- крупные "асимптомные арахноидальные кисты", вызывающие деформацию соседних долей мозга;
- прогрессирующее увеличение размеров кисты;
- вызванная кистой деформация ликворных путей, приводящая к нарушению ликворообращения.
Противопоказания к операции:
- декомпенсированное состояние жизненных функций (нестабильная гемодинамика, дыхание), терминальная кома (кома III);
- наличие активного воспалительного процесса.
Существует три возможных варианта хирургического лечения арахноидальных кист. Выбирает тактику Ваш лечащий нейрохирург с учетом размеров кисты, ее расположения и ваших пожеланий. Не для всех арахноидальных кист подходят все три способа.
Эвакуация арахноидальной кисты через фрезевое отверстие в черепе с использованием навигационной станции. Преимуществом является простота и быстрота выполнения с минимальной травматизацией для пациента. Но есть недостаток – высокая частота рецидива кисты.
Открытая операция, то есть краниотомия (выпиливание костного лоскута на черепе, который укладывается на место в конце операции) с иссечением стенок кисты и фенистрацией (дренированием) ее в базальные цистерны (ликворные пространства на основании черепа). Этот метод дает преимущество в виде возможности прямого обследования кистозной полости, позволяет избежать постоянного шунта и более эффективен для лечения арахноидальных кист, состоящих из нескольких полостей.
Шунтирующая операция с установкой шунта из полости кисты в брюшную полость или верхнюю полую вену вблизи правого предсердия через общую лицевую вену или внутреннюю яремную вену. Многие зарубежные и отечественные нейрохирурги считают шунтирование арахноидальной ликворной кисты наилучшим способом лечения, но не во всех случаях он подходит. Преимуществом является низкая летальность и низкий уровень рецидивирования кисты. Недостаток – пациент становится зависимым от шунта, который ставится на всю жизнь. В случае закупорки шунта придется его менять.
Ранние послеоперационные осложнения – ликворрея, краевой некроз кожного лоскута с расхождением операционной раны, менингит и другие инфекционные осложнения, кровоизлияние в полость кисты.
Исходы лечения арахноидальной кисты.
Даже после успешной операции часть кисты может остаться, мозг может полностью не расправиться и может сохраняться смещение срединных структур головного мозга. Также возможно развитие гидроцефалии. Что касается очаговой неврологической симптоматики в виде парезов и прочего, то чем дольше она существует, тем меньше шансов на ее восстановление.
Материалы сайта предназначены для ознакомления с особенностями заболевания и не заменяют очной консультации врача. К применению каких-либо лекарственных средств или медицинских манипуляций могут быть противопоказания. Заниматься самолечением нельзя! Если что-то не так с Вашим здоровьем, обратитесь к врачу.
Если есть вопросы или замечания по статье, то оставляйте комментарии ниже на странице или участвуйте в форуме. Отвечу на все Ваши вопросы.
При использовании материалов сайта, активная ссылка обязательна.
Киста головного мозга представляет собой полую структуру не онкологической природы, дислоцированную во внутренних тканях ЦНС или в её оболочках и заполненную цереброспинальной или иной жидкой средой. Это образование диагностируются как у взрослых так и у детей, имеет изменяющиеся симптомы и разные схемы лечения.
![]()
Что это за образование и чем опасно
Подобная киста в голове имеет код по МКБ 10 G93 (другие поражения головного мозга).
Иногда новообразования выглядят как опухоли, поэтому требуется тщательная дифференциальная диагностика. Для уточнения назначается специальное региональное МРТ.
Более чем в половине всех случаев киста ЦНС обнаруживается случайно при общем МРТ головного мозга.
Размеры кист сильно изменчивы:
Такая патология представляет опасность, но потенциальную.
Все зависит от двух факторов:
- диаметр;
- дислокация, расположение.
Примерно в 70% из всех случаев новообразование имеет бессимптомное или субклиническое течение (отсюда и высокий процент случайных обнаружений при медосмотре).
Механизм развития патологической манифестации базируется также на двух моментах:
- киста сдавливает окружающие ткани ЦНС — пережимаются сосуды, нарушается кровоснабжение, изменяются нейронные связи;
- новообразование само по себе занимает определенный объём, на месте которого в норме должна быть нервная ткань.
Обычно симптоматика не сильно выражена и не представляет опасности для жизни.
Но иногда, при крупной кисте, может произойти:
- отек головного мозга;
- внутримозговое кровоизлияние;
- деструкция жизненно важных зон в результате недостаточности кровоснабжения (ишемия).
Кто в группе риска
Киста головного мозга у ребенка в настоящее время диагностируется примерно у 30% новорожденных. Малышам с каждым пятилетием последние лет 30 подобный диагноз ставят всё чаще.
Специалисты связывают это:
- с ухудшением условий экологии;
- с распространением вирусных инфекций;
- рост потребления населением продуктов фармацевтической промышленности.
У взрослого человека данное новообразование обнаруживается реже, чем у младенца (примерно 10%).
Киста у плода во время беременности, в рамках наступления подобного случая, происходит в результате:
- тератогенного воздействия, например, антибиотиков (тетрациклины, сульфаниламиды);
- при внутриутробном заражении (например, вирусом Эпштейна-Барр, цитомегаловирусом).
То есть в группе риска находятся женщины с хроническими инфекциями, включая ЗППП.
Классификация
По основной классификации все кисты делятся на:
- врожденные;
- приобретенные.
![]()
Врождённые кистозные структуры в головном мозгу формируются в антенатальный период (от момента образования зиготы до завершения беременности).
Врождённая церебральная киста симптоматически проявляет себя чаще в возрасте 30-55 лет, реже в юношеско-подростковом возрасте и практически никогда в детском возрасте.
Существующие врожденные варианты:
По локализации такие новообразования делятся на две большие группы:
- арахноидальная киста;
- внутримозговая киста.
Первая располагается в оболочках мозга, вторая — во внутренних тканях мозга.
- Арахноидальная форма дислоцируется в мозговых оболочках (паутинных оболочках).
— Формируется за счет накопления цереброспинальной жидкости в очагах воспаления оболочек.
— Часто её обнаруживают в височной области.
— Арахноидальное образование бывает приобретённое и врождённое.
- Внутримозговая (ретроцелебеллярная) форма образуется на месте некроза участка внутренней структуры мозга.
— В качестве примера подходит перивентрикулярная киста ЦНС.
— Бывает и арахноидальная ретроцелебеллярная киста, когда образование регистрируется в межоболочковом пространстве.
![]()
Основная классификация приобретенных кист включает 6 разновидностей:
- посттравматическая;
- эхинококковая (паразитарная);
- постинсультная;
- постишемическая;
- постинфекционная;
- возрастная.
Иногда выделяют постгеморрагическое кистозное поражение, но это не слишком корректно, поскольку кровоизлияние в мозг может быть и при инсульте, и при механической травме.
- Посттравматическая форма.
— Возникает вследствие механического повреждения, черепно-мозговой травмы.
— Появляется в результате образования регионального отека мозговой ткани.
- Эхинококковая кистозная форма.
— Возникает в результате заражения человека одним из видов ленточных червей эхинококком.
— Попав в ЖКТ, личинки эхинококка проходят через стенки кишечника и через систему воротной вены попадают в кровоток, а оттуда разносятся по организму.
— Чаще всего они формируют кистозные очаги в печени, но могут попадать и в мозг.
— В головном мозгу личинка поражает эпифиз (шишковидная железа).
— Также киста пинеальной железы может возникать при закупорке канала, выводящего вырабатываемый эпифизом мелатонин.
- Постишемическая и постинсультная кисты часто взаимосвязаны.
— Они возникают на фоне регионального нарушения кровообращения.
— Недостаточность кровоснабжения приводит к хроническому кислородному голоданию.
— Нейроны начинают отмирать, возникают очаги микронекроза.
— Если ишемическое поражение оказалось обширным, то отмечаются кистозно глиозные изменения головного мозга.
— Когда формируется не одно образование, а несколько структур, напоминающих виноградную гроздь.
— Ишемической природы является субэпендимальная форма, когда зона желудочков испытывает недостаток в кровоснабжении.
- Постинфекционная кистозная форма.
— Может развиться в результате инфекционного отека тканей головного мозга, а также из-за повреждения нейронных структур инфекцией.
— Таким возбудителем могут стать менингококки, вирус клещевого энцефалита, клещевой боррелиоз (болезнь Лайма).
- Среди патологий, возникающих вследствие возрастных патологий, например, атеросклероза, наиболее известна лакунарная киста.
— Дислоцируемая в зоне варолиева моста или подкорковых узлов (очень редко – мозжечок).
Локализации новообразований головного мозга сильно различаются:
![]()
По содержимому эти патологические структуры делятся на:
- Ликворные кисты.
— Содержит внутри цереброспинальную жидкость, которая постоянно обращается в желудочках головного мозга, выполняя функции поддержки внутричерепного давления, электролитного тканевого баланса, трофики и метаболизма.
- Слизисто-гнойные.
— Типичным примером будет киста клиновидной пазухи носа (основной пазухи головного мозга).
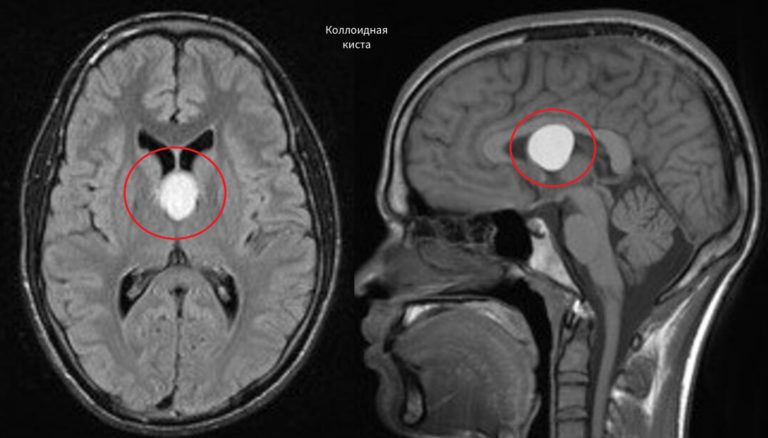
- Коллоидальная форма.
— Содержит белковую желеобразную массу, наполненную нейроэпителиальными и эндодермальными клетками.
— Возникает внутриутробно, предположительно, по причине генетических аномалий, определяется в третьем желудочке.
- Эхинококковая киста.
— Наполнена, в основном, продуктами жизнедеятельности паразита.
- Тератома.
— Наполнена кусочками эпителиальной и прочих тканей, и даже зачатками органов, так как является рудиментом паразитического близнеца.
Основные причины
![]()
Врожденная киста головного мозга начинает формироваться не ранее 4-ой недели. Другой пик уязвимости наступает в середине второго триместра.
- тератогенное воздействие фармацевтических препаратов — это антибиотики, некоторые антидепрессанты (соли лития, Диазепам), противоэпилептические (Фенобарбитал, Этосуксимид), гипотензивные (Хлоротиазид);
- заражение плода инфекцией от матери через гематоплацентарный барьер (хронические вирусные инфекции, типа различных видов вируса герпеса);
- неблагоприятные экологические факторы (химическое и радиационное загрязнение региона проживания);
- вредные факторы в образе жизни матери (курение, злоупотребление алкоголем);
- внутриутробная или родовая асфиксия ребёнка;
- нарушение кровообращения через гематоплацентарный барьер и как следствие – ишемия тканей плода;
- генетические дефекты;
- определённое значение имеет и психосоматика матери – регулярные стрессы не идут на пользу и будущему младенцу.
Приобретённые (вторичные) кисты возникают в результате иных факторов воздействия:
При этом признаки кистозного образования в мозге могут быть совершенно одинаковыми как для врождённой, так и для приобретённой кисты.
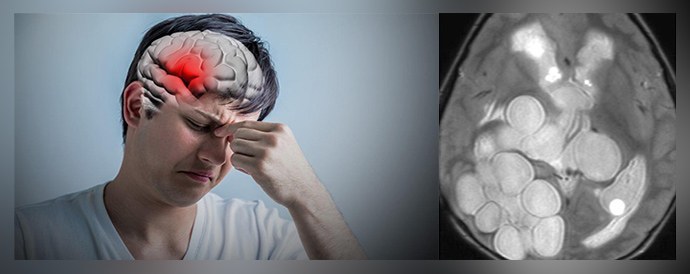
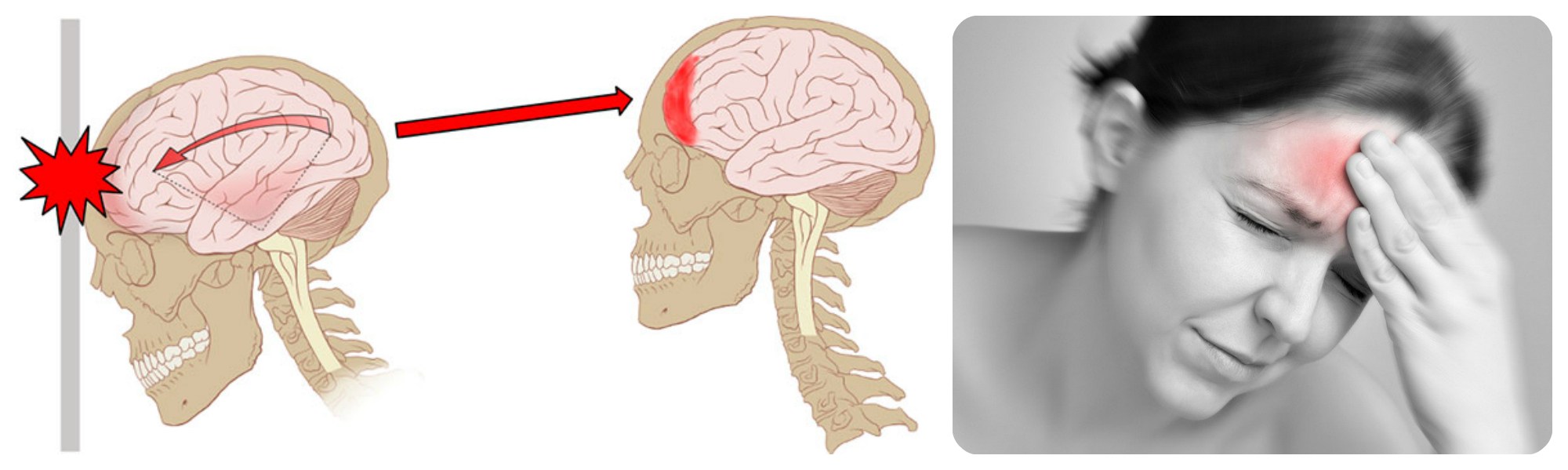
Симптомы заболевания
![]()
Симптомы кисты головного мозга проявляются далеко не всегда. Выраженность симптоматики зависит от двух пунктов: размер и место.
- головные боли, не купирующиеся обезболивающими средствами;
- онемения конечностей, судороги и парезы;
- спонтанные головокружения и дезориентация в пространстве;
- приступы тошноты и рвоты, которая не улучшают состояние;
- нарушения сна;
- психоэмоциональные нарушения (неврозы, тревожные состояния, эмоциональная нестабильность);
- ощущение давления и пульсации внутри головы;
- ухудшение памяти.
Ни один из перечисленных симптомом не является однозначным указателем на наличие образования. Необходимо стойкое присутствие хотя бы 3-4 симптомов, чтобы дать предварительный диагноз.
Особенности диагностики
![]()
Стандартные методы (анализ крови и пр.) и даже функционально-диагностические методы (аудиометрия, визиометрия, периметрия, офтальмоскопия) здесь не являются достоверными.
- УЗИ может показать изменённую эхогенность, но этого недостаточно.
- Также к УЗИ прибегают для выявления некоторых видов кист в пренатальный период.
- Энцефалография способна зарегистрировать повышенное давление.
Но только МРТ головного мозга и КТ являются окончательно достоверными нейровизуализирующими диагностическими методами.
На МРТ кистозное образование можно визуально локализовать с высокой точностью, а также определить тип кисты. Однако исследование в рамках дифференциальной диагностики лучше проводить с контрастированием. Т.к. только опухоли склонны к накоплению контрастного вещества.
Дополнительно могут провести доплерографию для оценки состояния сосудов ЦНС. Новорожденным младенцам кисту выявляют с помощью нейросонографии.
Способы лечения
Лечение кисты в голове далеко не всегда необходимо. При диагностировании подобной структуры в мозгу выбирается выжидающая тактика с регулярным наблюдением, включая самонаблюдения пациента.
По данным статистике 70%-75% всех образований в головном мозге:
Медицинская помощь требуется только в особых случаях:
- нетипичный вариант, например, тератома головного мозга;
- новообразование уже в момент диагностирования крупное;
- активно прогрессирует в размерах;
- произошёл разрыв;
- киста угрожает работе каких-то центров головного мозга;
- пациента длительное время мучает тяжёлая симптоматика, включая развитие гидроцефалии.
Поскольку речь идёт о медицинском вмешательстве в область ЦНС, то в определённых случаях приходится пользоваться услугами зарубежной медицины. Например, лечение в Германии и Израиле.
![]()
Без операции избавиться от кистозного образования довольно сложно. Киста может самопроизвольно рассосаться, но ни один врач не скажет с уверенностью, является ли это результатом медикаментозной терапии, или новообразование исчезло бы и так.
В данном случае прибегают к препаратам:
- для нормализации АД (Каптоприл, Тенокс, Профлосин, Конкор, АД-баланс);
- для снижения сосудистых спазмов (блокатор кальциевых каналов Циннаризин);
- снижение холестерина низкой плотности (Симгал, Нолипрел, Розукард);
- против тромбов (Берлиприл, Престариум, Лизиноприл);
- БАДы для мозга (типа Гинкго Билоба), но их эффективность не доказана.
Лечение кисты головного мозга народными средствами, вообще говоря, не рекомендовано. Ведь даже фармацевтические средства будут бесполезны в большинстве случаев. Травяные компрессы на лоб, отвары травяных сборов, втирания – всё это поможет ослабить неприятную симптоматику, но на саму причину вряд ли повлияет.
Народная медицина может быть рекомендована как вспомогательная мера в послеоперационный период.
Так, внутричерепное давление хорошо снижают водные настои спаржи, полевого хвоща, чёрной бузины, фиалки.
![]()
Удаление данного новообразования – прерогатива нейрохирурга. Здесь очень много решающих факторов:
- размеры кисты;
- её дислокация;
- её этиология;
- динамика развития.
Всё это влияет на выбор методики хирургического вмешательства:
- Если новообразование создаёт критически высокий уровень внутричерепного давления, то потребуется срочное наружное вентрикулярное дренирование.
- Если произошёл разрыв патологической структуры, необходимо радикальное иссечение кисты, для чего проводится трепанация.
— Также трепанация является обязательным выбором, если киста оказалась паразитарной или тератомой с множеством жёстких включений.
- Эндоскопия в данном случае это основной способ хирургического вмешательства, когда операция по удалению кисты головного мозга плановая.
— Такой вариант операции имеет самую низкую степень травматичности – аспирация происходит через небольшое фрезевое отверстие в черепе.
— Эндоскопический прокол кистозной структуры может быть противопоказан пациентам имеющим проблемы со зрением.
— Дополнительно могут установить соединения с естественными ликворными полостями мозга, что предупредить рецидив.
- Для этого же производят шунтирование, которое бывает необходимо при высоком риске повторного заполнения кистозной полости.
— Здесь устанавливают отвод (дренаж) путём кистоперитонеального шунтирования, когда жидкость патологии уходит в брюшную полость по шунту.
- В современной медицине прибегают к использованию гамма-ножа (лазер).
— Метод хорош тем, что не предполагает классической хирургической инвазии.
— Лазер действует угнетающе на прогрессирующие новообразования.
Необходимо повторить, что хирургическое вмешательство всегда рассматривается как вынужденная мера. Сам по себе диагноз в рамках G93 не предполагает какого-то целенаправленного лечения.
Основная уязвимость в послеоперационный период обусловлена риском инфекционного заражения. Это надо учитывать.
Восстановительная программа подразумевает следующие мероприятия:
- рефлексотерапия;
- посещение нейропсихотерапевта;
- ЛФК (лечебная физкультура);
- лечебный массаж;
- приём препаратов, снимающих отёк и способствующих рассасыванию гематом.
Время восстановительного периода индивидуальна для каждого больного.
Берут ли в армию с кистой
При таком диагнозе возможен полный медотвод, либо отсрочка от армии.
- стойкое повышение внутричерепного давления;
- неврологические нарушения;
- патологии вегетососудистой системы;
- хронические головные боли и периодические проблемы со сном.
Дадут ли инвалидность
Такой диагноз не является поводом для инвалидности. Инвалидность устанавливается только в случае стойких нарушений, когда пациент частично или полностью становится нетрудоспособен.
Противопоказания
Противопоказания при кисте головного мозга являются спорными, так как у всех данное заболевание может проявляться по-разному.
Основные врачебные предостережения таковы:
- спорт при кисте не противопоказан, но необходимо избегать чрезмерных нагрузок (только лёгкие, умеренные) и тех видов спорта, где высок риск серьёзных ЧМТ: бокс и большинство прочих единоборств (исключая, пожалуй, только ударные стили с запретом на удары в голову), альпинизм и скалолазание, экстремальные виды спорта;
- необходимо избегать перегревов (например, в летнюю жару);
- надо отказаться от курения, а потребление алкоголя свести к минимуму;
- минимизация стрессов и достаточный сон.
Соблюдение противопоказаний является частью профилактических мер.
Заключение
Читайте также: