Больничный при раке поджелудочной
Сегодня из-за плохой экологической ситуации, низкого качества продуктов питания, вредных привычек онкология не является редкостью. Такие болезни требуют обязательного своевременного лечения. Некоторые виды рака быстро прогрессируют и приводят к ранней смертности. Больничный лист при онкологии выдают в обязательном порядке.
- 1 Когда пациенту с онкологией полагается больничный?
- 2 На сколько дней дают при химиотерапии?
- 3 Максимальная длительность
- 4 Можно ли взять листок нетрудоспособности, если болеет ребенок?
- 5 Могут ли уволить онкобольного за длительное отсутствие на работе?
Когда пациенту с онкологией полагается больничный?

Рак – это смертельно опасная болезнь. Поэтому при онкологии всегда выдается листок о временной нетрудоспособности. Больничный выписывается участковым терапевтом, онкологом или хирургом местной поликлиники.
Если человек находится в стационаре, тогда документ об освобождении от работы открывается лечащим доктором медицинского учреждения. Больничный выписывают сразу после того, как поставлен диагноз.
Также освободить от работы могут еще в период прохождения диагностики. Лист о нетрудоспособности выдается независимо от того, планируется или проводится химио- или лучевая терапия, подготовка к операции.
На сколько дней дают при химиотерапии?

Химиотерапия – это лечение раковой опухоли токсинами и ядами, которые губительно воздействуют на злокачественные клетки. Введение химиопрепаратов осуществляется в стационарных условиях под строгим контролем медиков.
В некоторых случаях химиотерапия может проводиться на дому, но для больного тогда должны быть созданы все необходимые условия. Осуществляется подобное лечение курсами. Многие пациенты тяжело переносят химиопрепараты.
Для прохождения такой терапии выдается освобождение от работы на необходимый срок. После химиолечения организм человека нуждается в восстановлении. У некоторых возникают побочные эффекты, сильно ухудшается самочувствие. Поэтому период нахождения на больничном зависит от состояния человека.
Максимальная длительность
Людей, столкнувшихся с диагнозом рак, нередко волнует вопрос, сколько можно находиться на больничном непрерывно при онкологии. Первый раз врач выписывает лист о нетрудоспособности сроком на 10 дней. Затем освобождение от работы продлевается до 30 календарных дней.
Далее, если выздоровление не наступило, созывается медкомиссия. Эксперты принимают решение о продлении больничного листа. Период нетрудоспособности определяется состоянием человека.
На срок освобождения от работы по болезни влияют такие факторы:
- характер опухоли;
- наличие метастаз и их локализация;
- необходимость проведения операции;
- род трудовой деятельности человека;
- индивидуальные особенности организма больного;
- стадия рака;
- необходимость проведения химиотерапии;
- эффективность подобранного лечения.
Длительность больничного также зависит и от того, какой орган и в какой степени поражен.
При раке яичников, щитовидной и молочных желез возможно полное удаление органа. В таком случае при восстановлении после операции человек способен приступать к труду. При онкологии головного мозга, легких, желудка лечение более продолжительное.
Максимальный срок больничного листа при онкологии зависит от клинического и трудового прогноза. Если прогноз онкопатологии благоприятный, тогда человек может находиться на больничном до 10-12 месяцев. Предполагается, что после завершения терапии пациент будет способен вести обычную жизни, трудиться на работе.

После закрытия одного больничного листа при необходимости может быть оформлен новый документ о временной нетрудоспособности. Если же прогноз рака неблагоприятный, тогда длительность больничного составляет 4 месяца.
Спустя этот период лечения, доктор направляет больного на медико-социальную экспертизу. Специалисты принимают решение о присвоении человеку группы инвалидности. В таком случае больничный лист закрывается.
+7 (499) 288-73-46;
8 (800) 600-36-19
Это быстро и бесплатно!
Можно ли взять листок нетрудоспособности, если болеет ребенок?

Если у ребенка обнаружили онкопатологию, то один из родителей имеет право оформить лист о временной нетрудоспособности. Сроки освобождения от работы зависят от тяжести состояния крохи, благоприятности прогноза.
По закону мать или отец могут брать больничный до восемнадцатилетия ребенка. Рак – это тяжелая болезнь. Даже подростки нуждаются в помощи и уходе. Если малыш болеет долго, то ему присваивают группу инвалидности.
Родителю же начисляется пенсия по уходу за ребенком. Больничный выдает педиатр местной поликлиники, врач стационара.
Могут ли уволить онкобольного за длительное отсутствие на работе?
Рак лечится достаточно долго. В некоторых случаях человек может отсутствовать на работе дольше года. Если патология протекает тяжело и требует длительного лечения, то больные начинают переживать о том, что их уволят.
Если условия труда не подходят для человека больного раком или поборовшего данную патологию, повышают вероятность рецидива, то сотрудник может уволиться по собственному желанию и получить компенсацию.
Также работник имеет право потребовать перевести его на другое место в соответствии с приобретенными ограничениями. Если работодатель по своей инициативе уволил онкобольного сотрудника, то нужно подавать на него в суд. Это действие незаконно и карается.
Таким образом, при наличии онкопатологии у работника или его ребенка, выдается лист о временной нетрудоспособности. Сроки нахождения на больничном зависят от многих факторов. Максимально человек может быть освобожден от работы на год.
Далее созывается медико-социальная экспертиза и принимается решение о присвоении группы инвалидности. В период всего нахождения на больничном, работодатель не имеет право уволить сотрудника.
+7 (499) 288-73-46 , Санкт-Петербург +7 (812) 317-70-86 или задайте вопрос юристу через форму обратной связи, расположенную ниже.
-->| Мои статьи [3] |
| Медико-социальная экспертиза при некоторых заболеваниях [170] |
Войти через uID
В общей структуре злокачественных новообразований рак поджелудочной железы составляет 1,5—7%. За последние 10 лет отмечается четкая тенденция к росту заболеваемости. Оперативное лечение проводится примерно у 10% больных, радикальные операции выполняются у 1,5—2%. Послеоперационная летальность составляет 40—57%, 5-летняя выживаемость — до 2%. Рак поджелудочной железы — заболевание лиц преимущественно пожилого возраста (старше 60 лет). Мужчины страдают в 1,5—2,5 раза чаще женщин.
Критерии экспертизы трудоспособности. Стадия. До настоящего времени нет единой отечественной и международной классификации стадий рака поджелудочной железы.
В классификации по системе TNM предусмотрены следующие обозначения.
Т1 — опухоль ограничена поджелудочной железой;
Т1а—опухоль менее 2 см;
Т1б —опухоль более 2 см;
Т2 — опухоль распространяется на двенадцатиперстную кишку, желчный проток, ткани вокруг поджелудочной железы;
Т3 - опухоль распространяется на желудок, селезенку, ободочную кишку, крупные сосуды;
N1 — метастазы в регионарных лимфоузлах.
M1 — отдаленные метастазы.
Регионарными лимфоузлами являются околоподжелудочные верхние (кверху от головки и тела поджелудочной железы), нижние (книзу от головки и тела), передние (передние панкреатодуоденальные, пилорические и проксимальные мезентериальные), задние (селезеночные — в воротах селезенки и около хвоста поджелудочной железы).
В подавляющем большинстве случаев метастазирование происходит гематогенным путем. Чаще всего отдаленные метастазы наблюдаются в печени, легких, костях, надпочечниках, почках. В связи с богатым кровоснабжением метастазирование происходит рано, т. е. практически при опухолях, находящихся еще в пределах поджелудочной железы.
Локализация . Наиболее часто рак поджелудочной железы локализуется в области головки (70%), реже — тела (17%), хвоста и тела (7%), во всех отделах (6%).
По гистологическому строению различают аденокарциному (до 70% случаев), плоскоклеточный рак, цистоаденокарциному, ацинарный рак, недифференцированный рак.
Клиническая форма течения . В зависимости от распространенности процесса и его локализации различают несколько вариантов клинического течения: болевую форму, желтушную, диспепсическую, асцитическую, паранеопластическую (спленомегалическая, геморрагическая, тромбофлебитическая, диабетоидная).
Радикальность лечения и его результаты . Единственным радикальным методом лечения является оперативный (панкреатодуоденальная резекция при распространении опухоли за пределы железы, гемипанкреатэктомия при Т1 — лево- или правосторонняя).
Рак поджелудочной железы относится к поздно проявляющимся и поздно диагностируемым заболеваниям с быстрым прогрессированием (с момента постановки диагноза) и злокачественным течением. После радикального лечения прогноз во всех случаях сомнителен.
К паллиативным операциям относятся различного вида билиодигестивные анастомозы (при непроходимости билиарного тракта), гастроэнтероанастомозы (при стенозировании опухолью двенадцатиперстной кишки).
Критерии и ориентировочные сроки ВУТ. Больные раком поджелудочной железы теряют трудоспособность без последующего ее восстановления.
Стандарты обследования при направлении на МСЭ. Обязательные: анализы крови и мочи, электролиты крови, копрограмма, крупнокадровая флюорография, рентгеноскопия желудка и двенадцатиперстной кишки в условиях гипотонии, УЗИ поджелудочной железы, желчного пузыря, внепеченочных ходов, почек, фиброгастродуоденоскопия.
Дополнительные: РХПГ, ангиография поджелудочной железы, лапароскопия с биопсией, сахарная кривая с нагрузкой, компьютерная томография.
При повторном освидетельствовании необходима оценка эндокринной и экзокринной функций поджелудочной железы, а также степени нарушения функции пищеварения.
В отличие от прочих локализаций рака желудочно-кишечного тракта, примерно в 1/3 случаев даже при лапаротомии биопсия не проводится (летальный исход вследствие кровотечения, желчного перитонита). Поэтому в диагнозе нередко отсутствуют указания на гистологическое строение опухоли, следствием чего является (в 6—10% случаев) направление инвалидов на повторное освидетельствование после консервативного лечения или паллиативных операций. В связи с ошибочностью диагноза (псевдотуморозный панкреатит) такие больные в дальнейшем проходят освидетельствование в общих МСЭ.
КРИТЕРИИ ИНВАЛИДНОСТИ ПРИ РАКЕ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ В 2020 ГОДУ
ПРИ ПЕРВИЧНОМ ОСВИДЕТЕЛЬСТВОВАНИИ В БЮРО МСЭ:
Инвалидность 3-й группы не устанавливается.
Инвалидность 2-й группы устанавливается в случае, если у больного имеется:
Рак поджелудочной железы I, II, III стадии (Tis1,2,3N0,1,2,3M0) после радикального лечения с общими и/или местными осложнениями.
Инвалидность 1-й группы устанавливается в случае, если у больного имеется:
Рак поджелудочной железы IV стадии (T1,2,3,4N1,2,3M1); инкурабельное состояние.
ПРИ ПОВТОРНОМ ОСВИДЕТЕЛЬСТВОВАНИИ В БЮРО МСЭ:
При повторном освидетельствовании перспективы установления (продления) инвалидности зависят от: степени нарушенных функций организма после проведенного лечения, наличия ремиссии или возникновения рецидивов, метастазов, осложнений, продолженного роста опухоли после радикального лечения, а также с учетом неэффективности проводимой терапии.
КРИТЕРИИ ИНВАЛИДНОСТИ ПРИ РАКЕ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ У ДЕТЕЙ В 2020 ГОДУ
Категория "ребенок-инвалид" не устанавливается:
- после завершения лечения и достижения стойкой ремиссии (5 лет и более) с благоприятным онкопрогнозом.
Категория "ребенок-инвалид" устанавливается:
- при первичном освидетельствовании с любым видом и формой злокачественного новообразования на весь период лечения.
Согласно пункту 16а) приложения к Постановлению Правительства РФ от 20.02.2006 N 95 (ред. от 14.11.2019) "О порядке и условиях признания лица инвалидом":
16. Категория "ребенок-инвалид" сроком на 5 лет устанавливается:
а) при первичном освидетельствовании детей в случае выявления злокачественного новообразования, в том числе при любой форме острого или хронического лейкоза.
Получить официальное заключение о наличии (или отсутствии) оснований для установления инвалидности больной может только по результатам своего освидетельствования в бюро МСЭ соответствующего региона.
Порядок оформления документов для прохождения МСЭ (включая и алгоритм действий при отказе лечащих врачей направлять больного на МСЭ) достаточно подробно расписан в этом разделе форума: Оформление инвалидности простым языком
Хронический панкреатит – тяжелое заболевание, развивающееся по разным причинам. В результате длительно протекающего воспалительного процесса в поджелудочной железе начинаются атрофические процессы, замещение паренхиматозной железистой ткани соединительнотканными структурами. В связи с развитием выраженных нарушений функций железы, многих больных беспокоит вопрос, положена ли им инвалидность при панкреатите, сколько можно находиться на больничном, и другие моменты, касающиеся экспертизы нетрудоспособности при данной патологии.
Трудоспособность при заболевании панкреатитом
В зависимости от тяжести заболевания, времени лечения в стационаре, эффективности этого лечения и дальнейшего прогноза определяется длительность временной нетрудоспособности пациента.
Острый реактивный панкреатит или обострение хронического воспаления поджелудочной железы сопровождается тяжелой симптоматикой болевого, диспепсического, интоксикационного синдрома:
- сильные боли в животе опоясывающего характера с иррадиацией в грудную клетку, спину,
- тошнота, неукротимая рвота, которая не облегчает состояние больного,
- повышенное газообразование в животе, вызывающее его вздутие,
- профузный понос,
- повышение температуры тела,
- общая слабость,
- снижение артериального давления,
- бледность кожных покровов, холодный пот,
- головокружение, головная боль.
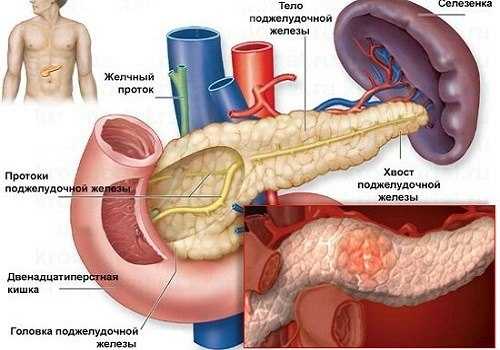
При подобном состоянии больной абсолютно неспособен работать, он нуждается в немедленной медицинской помощи: его нужно положить в больницу и провести курс лечения. Лечение в домашних условиях при таком состоянии противопоказано.
После купирования приступа, прохождения курса полноценной терапии, стихания воспаления поджелудочной железы достигается этап стойкой, длительной ремиссии панкреатита. Это означает восстановление трудоспособности пациента, и он может вернуться к своей привычной работе, при условии соблюдения всех рекомендаций врача по образу жизни и питанию.
При развитии острого панкреатита пациент обычно поступает в хирургическое, терапевтическое или гастроэнтерологическое отделение многопрофильного стационара, где лечащий врач выписывает ему первичный лист нетрудоспособности (больничный) на весь этап стационарного лечения. После выписки из больницы больничный при панкреатите продлевается врачом поликлиники, у которого пациент в дальнейшем амбулаторно наблюдается и лечится.
При консервативной терапии временная нетрудоспособность обычно длится от 14 дней до 3 месяцев. Сколько дней пациент проведет на больничном, зависит от степени тяжести панкреатита.
Если была проведена операция, то длительность нахождения на больничном определяется с учетом вида хирургического вмешательства, эффективности такого лечения и от состояния поджелудочной железы (степени снижения функциональной активности органа).
Многих интересует, дают ли больному инвалидность после проведенной операции на поджелудочной железе. Здесь следует учитывать эффект, полученный после оперативного лечения. В случае благоприятного прогноза на восстановление работы поджелудочной листок временной нетрудоспособности можно продлевать вплоть до 10 месяцев.

Если же операция оказалась неэффективной или функции органа необратимо нарушены, то больничный лист максимально продлевают до 120 дней. Затем пациента направляют на медико-социальную экспертизу (МСЭ) для определения ему группы инвалидности, так как больной работать полноценно на прежнем месте работы и полностью восстановить свое здоровье уже не сможет.
В зависимости от того, сколько раз в год развиваются обострения, от степени тяжести панкреатита, наличия осложнений диагностируются разные стадии хронического воспалительного процесса:
Инвалидность при воспалении поджелудочной железы
Инвалидность или стойкая утрата трудоспособности при панкреатите устанавливается нередко. Эта патология находится на 3 месте среди всех заболеваний системы пищеварения, при которых дают инвалидность. Большая часть пациентов в результате первичного прохождения экспертизы (МСЭ) сразу же признаются инвалидами второй группы.
При продолжительном течении хронического панкреатита у пациента (взрослого или ребенка), неэффективности лечения, частых обострениях поджелудочная железа претерпевает серьезные изменения – меняется строение органа, нарушаются его функции в разной степени.
Возможность установления инвалидности появляется при развитии сахарного диабета и симптомов экзокринной недостаточности.
Панкреонекроз – это разрушение тканей железы из-за острого воспаления и патологического воздействия собственных панкреатических ферментов. Развитие этого состояния представляет серьезную опасность для жизни пациента и требует немедленной консультации хирурга и проведения операции (резекции поджелудочной железы). После этой инвалидизирующей операции больной вынужден пожизненно принимать разные лекарственные препараты в качестве заместительной терапии (постоянные инъекции инсулина, прием ферментных препаратов).
Такие пациенты в обязательном порядке направляются для прохождения МСЭ, определения степени нетрудоспособности и присвоения соответствующей группы инвалидности.
Противопоказанные виды и условия труда
Если больному дается 3 группа инвалидности, ему разрешено устроиться на работу с легкими, подходящими ему условиями труда.
Противопоказанными для инвалидов являются места работы с определенными характеристиками условий труда:
- средней тяжести и тяжелый физический труд,
- работа, связанная с интенсивными психоэмоциональными нагрузками,
- невозможность соблюдения рекомендаций врача по лечебному питанию на работе (труд, подразумевающий пропуски приемов пищи или отсутствие возможности употреблять только разрешенные врачом блюда),
- контактирование с токсическими соединениями, негативно воздействующими на печень и поджелудочную железу (гепатотропные и панкреатотропные яды).
Как и где назначается экспертиза на установление инвалидности?

При наличии показаний для установления инвалидности лечащий врач (терапевт, гастроэнтеролог или хирург) направляет пациента с хроническим панкреатитом в региональное бюро МСЭ по месту жительства.
Предварительно врач готовит посыльный лист – пакет документов, подтверждающих диагноз, наличие осложнений, результаты всех необходимых исследований, консультации смежных специалистов.
В бюро медико-социальной экспертизы направляются пациенты со 2 и 3 стадией хронического панкреатита, у которых установлено наличие следующих проявлений:
- обнаружение венозных тромбов в брюшной полости, малом тазу, нижних конечностях, нарушение работы тазовых органов, нижних конечностей,
- рецидивирующие внутренние кровотечения,
- частые обострения панкреатита (более 5 раз за год),
- наличие свищей после проведенного оперативного вмешательства на поджелудочной железе,
- установление диагноза сахарного диабета,
- тяжелое или средней тяжести снижение пищеварительной функции после проведенной операции по удалению железы.
Перед тем как получить направление на МСЭ, больной проходит стандартное обследование:
Специалисты разного профиля, входящие в состав врачебной комиссии в бюро МСЭ, изучают историю болезни, результаты обследования пациента и выносят вердикт (присваивают какую-либо группу инвалидности) по определенным критериям.

Если дали первую (самую тяжелую) группу, это означает, что у пациента резко ограничена жизнедеятельность, отсутствует трудоспособность, ему требуется постоянный посторонний уход:
- из-за выраженных нарушений работы системы пищеварения,
- из-за развития дистрофии, кахексии,
- из-за тяжелого сахарного диабета панкреатогенного характера,
- из-за развития тонкокишечной непроходимости, свищей в поджелудочной железе после проведенных операций.
Вторая группа инвалидности дается при серьезном ограничении нормальной жизнедеятельности пациента:
- из-за образования наружных стойких свищей,
- из-за формирования больших псевдокист (образования, похожие на опухоли) в поджелудочной железе,
- из-за регулярно рецидивирующих внутренних кровотечений.
Третья группа при хроническом панкреатите присваивается больным со 2 стадией болезни: при умеренно выраженном ограничении жизнедеятельности после консервативного лечения или операции без серьезных осложнений. Эту группу дают и людям с легким снижением функциональной активности поджелудочной, которые не могут работать более по своей привычной профессии: им требуется трудоустройство на особых условиях.
Хронический панкреатит – тяжелое заболевание, течение которого нередко осложняется развитием тяжелых состояний (панкреонекроз, абсцессы, панкреатические свищи, нарушения пищеварения). После проведенного медикаментозного или хирургического лечения и необходимого периода реабилитации лечащий врач определяет прогноз и целесообразность дальнейшего нахождения пациента на листе временной нетрудоспособности. При имеющихся показаниях к определению какой-либо группы инвалидности больного отправляют в территориальное бюро медико-социальной экспертизы после необходимого обследования.
Больничный при онкологии выдается точно так же, как и при любом другом заболевании. Однако из-за определенной особенности данной группы болезней, у пациентов нередко возникают вопросы, которые связаны с выдачей листа временной нетрудоспособности. При этом различные ошибки, допущенные при заполнении врачом больничного листа онкобольному, могут стать поводом для отказа в положенных выплатах. Например, врач должен заполнять документ печатными заглавными буквами, следить за тем, чтобы поля заполнялись с первой ячейки, а буквы не выходили за границы полей. Для того чтобы избежать этих и некоторых других проблем, необходимо знать все нюансы оформления этого важного документа.
Основные положения
Перед тем как рассмотреть особенности выдачи больничного онкобольным, необходимо оговорить общие моменты.
Онкология — это не только злокачественные опухоли. Этот раздел медицины занимается устранением и доброкачественных новообразований, которые в редких случаях вызывают нетрудоспособность пациента.
Но чаще всего под онкологическим заболеванием подразумевают именно рак, который требует длительного лечения и не менее длительной реабилитации. Поэтому при онкологии пациенту, как правило, требуется больничный лист на максимальный срок. Продолжительность действия листа нетрудоспособности будет зависеть от целого ряда факторов: точного диагноза, стадии рака, методов его лечения, характера трудовой деятельности пациента и др.
Важно понимать, что продолжительность больничного при онкологии определяет не врач или другой медицинский персонал. Существуют определенные правовые и законодательные акты, которые регулируют этот вопрос. К ним относятся:
- Трудовой кодекс Российской Федерации (статья 183);
- Федеральные законы № 181 (от 20 июля 1995 года) и № 255 (от 20 декабря 2006 года;
- Приказы Минздравсоцразвития № 624н и № 347н;
- Постановления Правительства № 375 и № 95;
Именно этими документами необходимо руководствоваться врачу при оформлении временной нетрудоспособности на время лечения онкологических заболеваний.
В какие сроки должен выдаваться больничный лист при онкологии
Оплачиваемый больничный онкобольного начинается с момента его обращения к врачу. Однако сам лист нетрудоспособности может быть выдан в разное время. По желанию пациента его можно получить в этот же день, либо в день закрытия. В первом случае пациенту придется предоставить больничный в учреждение здравоохранения повторно для завершения оформления. Если же будет выбран второй вариант, то врач фиксирует дату открытия больничного в истории болезни или амбулаторной карте. При этом пациент может самостоятельно решить, какой вариант ему больше подходит.
Какой максимальный срок больничного листа при онкологии
Этот вопрос требует детального рассмотрения. Лечащий врач может оформить нетрудоспособность максимум на 30 дней, однако при лечении злокачественных новообразований пациенту может понадобиться намного больше времени. В таких случаях продолжительность больничного листа при онкологии может быть увеличена до 4 месяцев, но только по разрешению специальной комиссии. В этом случае организация, которая проводит лечение, выдает пациенту направление на медико-социальную экспертизу.
Если же лечение или реабилитация по истечению этого периода не окончены, то комиссия рассматривает вопрос о признании пациента инвалидом. При положительном решении и невозможности выполнять свои должностные обязанности, работодатель может расторгнуть с ним трудовой договор. Однако инвалидность выдается не всегда. Если имеется высокая вероятность улучшения состояния здоровья пациента, то максимальный больничный при онкологии может быть продлен до года.
Может ли работодатель уволить сотрудника с временной нетрудоспособностью
Учитывая достаточно большой срок больничного листа при онкологии, пациенты часто беспокоятся о сохранении своего места работы. Однако переживать по этому поводу не стоит, так как законодательные и правовые акты запрещают увольнять таких сотрудников. Некоторые работодатели пытаются уговорить написать заявление по собственному желанию, но соглашаться на это вовсе не обязательно. Если же работодатель оказывает сильное давление, то всегда можно обратиться в надзорные органы, которые осуществляют контроль за соблюдением норм трудового кодекса. К ним относятся профсоюз и федеральная инспекция труда. К счастью, такие случаи возникают очень редко. Обычно работодатель прекрасно понимает ситуацию, в которой оказался сотрудник и сохраняет за ним его место, пока тот находится на лечении.
Читайте также:

