Болезнь виллебранда и рак
Болезнь Виллебранда – патология свертывающей системы крови, обусловленная нарушением синтеза или качественными изменениями одноименного свертывающего фактора.
Фактор фон Виллебранда (vWF) присутствует в крови в комплексе с VIII фактором свертывания, выполняя следующие функции:
- обеспечение адекватного сцепления тромбоцитов с сосудистой стенкой в случае возникновения кровотечения;
- стабилизация за счет комплексообразования и транспортировка к месту формирования тромбоцитарного сгустка при нарушении целостности сосуда VIII фактор свертывания.
Названная патология является наиболее распространенным геморрагическим диатезом: он обнаруживается примерно у 1% населения.
Основным осложнением болезни Виллебранда является развитие кровотечений (в том числе внутрисуставных, внутриполостных и кровотечений в структуры головного мозга), которые могут приводить к фатальным последствиям.
Около 2/3 пациентов страдают заболеванием в легкой форме, у большинства из них симптомы отсутствуют. Приблизительно 30% болеют в тяжелой и среднетяжелой формах. Болезнь Виллебранда чаще встречается в детском возрасте и у женщин детородного возраста.
Причины и факторы риска
Заболевание наследуется по аутосомно-рецессивному или аутосомно-доминантному типу. Вероятность передачи заболевания от матери к ребенку составляет 50%, но только в 1/3 случаев присутствуют клинически значимые проявления болезни.
Основная причина возникновения патологии – нарушение гена, кодирующего фактор фон Виллебранда, который находится на коротком плече 12-й хромосомы.
В результате мутации происходит ряд изменений:
- отсутствие крупных мультимеров фактора Виллебранда;
- повышение аффинности (прочности связи, сродства) фактора к тромбоцитарному рецептору GB-Ib в сочетании с отсутствием крупных мультимеров;
- снижение аффинности фактора Виллебранда к тромбоцитарному рецептору GP-Ib без нарушения мультимерной структуры;
- снижение аффинности фактора Виллебранда к фактору VIII и т. п.
Исходя из вариантов функциональных дефектов выделяются соответствующие типы болезни.
Формы заболевания
Согласно рекомендациям Комитета по науке и стандартизации (Scientific and Standardization Committee – SSC) при Международном обществе по проблемам тромбоза и гемостаза, болезнь Виллебранда классифицируется следующим образом:
- I тип – снижение синтеза фактора фон Виллебранда и связанного с ним антигена. В плазме крови при I типе присутствуют все мультимеры фактора. Встречается в 55–75% случаев;
- II тип – резкое снижение образования и содержания в крови наиболее активных больших мультимеров фактора фон Виллебранда, преобладание малых мультимеров с низкой гемостатической активностью;
- III тип – практически полное отсутствие фактора Виллебранда, встречается крайне редко (в 1–3% случаев).
Болезнь Виллебранда является наиболее распространенным геморрагическим диатезом: он обнаруживается примерно у 1% населения.
В зависимости от особенностей фенотипа II тип заболевания делится на несколько подтипов:
- IIA – качественные дефекты фактора со снижением vWF- зависимой адгезии тромбоцитов и изолированным дефицитом высокомолекулярных мультимеров;
- IIB – качественные дефекты фактора Виллебранда с повышением сродства к рецептору GP-Ib тромбоцитов;
- IIN – нарушение способности фактора Виллебранда связываться с VIII фактором свертывания;
- IIM – наличие vWF-дефектов на фоне отсутствия дефицита мультимеров.
На уровень фактора Виллебранда в крови влияет ряд факторов:
- возраст (уровень увеличивается по мере взросления);
- пол;
- этнос (уровень выше у африканцев и афроамериканцев);
- группа крови (период полужизни фактора у лиц с I группой крови приблизительно на 1/4 меньше, чем у носителей других групп);
- гормональный фон (снижен при гипотиреозе, повышается во время беременности).
Симптомы
Симптоматика заболевания крайне многообразна: от незначительных эпизодических кровотечений до массивных, изнуряющих, приводящих к выраженной кровопотере.
Чаще повышенная кровоточивость отмечается в детском возрасте, снижаясь по мере взросления, в последующем наблюдается чередование обострений и ремиссий.
Признаки, характерные для болезни Виллебранда:
- кровоточивость более 15 минут после незначительных ранений или спонтанно рецидивирующая кровоточивость спустя 7 суток и более после травмы;
- тяжелые, длительные или спонтанно возобновляющиеся кровотечения после незначительных хирургических вмешательств, экстракции зубов;
- подкожные гематомы, появляющиеся после незначительных травмирующих воздействий или самопроизвольно;
- геморрагическая сыпь на коже;
- спонтанные носовые кровотечения длительностью более 10 минут или требующие в силу интенсивности медицинского вмешательства;
- кровь в испражнениях при отсутствии патологии ЖКТ, способной спровоцировать развитие желудочно-кишечных кровотечений;
- тяжелая анемия;
- интенсивные, длительные менструации.
Около 2/3 пациентов страдают болезнью Виллебранда в легкой форме, у большинства из них симптомы отсутствуют. Приблизительно 30% болеют в тяжелой и среднетяжелой формах.
Особенности протекания болезни во время беременности
Беременность оказывает на течение болезни фон Виллебранда неоднозначное влияние. Зачастую при наступлении беременности под воздействием эстрогенов уровень фактора Виллебранда в плазме крови повышается, такая же тенденция может наблюдаться перед родами. Однако данные изменения происходят не у всех женщин.
По результатам исследований, наблюдается высокая частота самопроизвольного прерывания беременности на ранних сроках – 22–25% у женщин, страдающих данной патологией. Приблизительно у 1/3 женщин регистрируются кровотечения в первом триместре беременности.
Большинство женщин с болезнью Виллебранда I типа достигают нормального (для небеременных) уровня фактора в последнем триместре беременности. При II типе заболевания уровни фактора VIII и фактора Виллебранда часто увеличиваются во время беременности, но в большинстве исследований отмечено минимальное или вообще отсутствующее изменение уровня активности факторов свертывания и сохранение патологической структуры мультимеров. У женщин с III типом болезни Виллебранда уровни фактора VIII и фактора Виллебранда практически не увеличиваются во время беременности.
Женщины с болезнью Виллебранда подвергаются повышенному риску первичного (более 500 мл в первые сутки после родов) и вторичного послеродового кровотечения (от 24 часов до 6 недель) вследствие быстрого снижения активности факторов свертывания крови после родов.
Диагностика
Диагноз ставится на основании показателей системы гемостаза:
- удлиненное время кровотечения (при I типе у некоторых пациентов показатель в пределах нормы);
- активированное частичное тромбопластиновое время (АЧТВ) (нормальное или удлиненное);
- значительное изменение показателей ристоцетин-индуцированной агрегации тромбоцитов;
- изменение уровня фактора Виллебранда в плазме крови и баланса его мультимеров в зависимости от типа болезни;
- изменение уровня антигена фактора фон Виллебранда в крови;
- нормальные показатели времени свертывания крови (за исключением III типа болезни).
Общий и биохимический анализы крови не показывают характерных изменений, в редких случаях отмечается пониженное содержание железа, вплоть до анемии.
Помимо исследования гемостаза, показаны инструментальные методы обследования пациентов (ФГДС, УЗИ органов брюшной полости, МРТ) с целью исключения скрытых кровотечений.
Лечение
Цель лечения: повышение концентрации или замещение недостающих факторов свертывания крови. Лечение может быть профилактическим или по требованию – при остром кровотечении.
Терапия болезни Виллебранда осуществляется тремя способами (в зависимости от тяжести состояния):
- Применение лекарственных средств, повышающих уровень собственного фактора Виллебранда.
- Заместительная терапия препаратами крови, содержащими фактор Виллебранда.
- Местная терапия повреждений слизистых оболочек и кожных покровов.
Основные группы препаратов, использующихся в лечении:
- гормональные средства;
- антифибринолитические препараты;
- местные гемостатики;
- плазматические концентраты.
Возможные осложнения и последствия
Основным осложнением болезни Виллебранда является развитие кровотечений (в том числе внутрисуставных, внутриполостных и кровотечений в структуры головного мозга), которые могут приводить к фатальным последствиям.
Прогноз
При своевременной диагностике и комплексной терапии прогноз благоприятный.
Профилактика
Поскольку заболевание генетическое, предотвратить его развитие не представляется возможным, но существует ряд мероприятий, позволяющих существенно снизить риск возникновения кровотечений:
- отказ от приема нестероидных противовоспалительных средств;
- исключение приема антиагрегантов (ацетилсалициловая кислота, клопидогрел);
- регулярные профилактические осмотры;
- предотвращение травмирующих воздействий.
Видео с YouTube по теме статьи:

Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
Что такое болезнь Виллебранда?
Болезнь Виллебранда (БВ) является распространенным наследственным нарушением свертываемости крови, затрагивающим мужчин и женщин в равной степени, но на женщин может оказать непропорционально большое влияние из-за проблем с менструацией и родами.
Существует три основных типа БВ (БВ тип 1, БФВ тип 2 и БВ тип 3), каждый с различной степенью серьезности и типами наследования. В отличие от гемофилии, которая характеризуется кровотечением в суставах, болезнь Виллебранда обычно характеризуется кожно-слизистым кровотечением. БВ вызван дефектом или дефицитом фактора фон Виллебранда (англ. von Willebrand factor, VWF), большого белка, состоящего из нескольких субъединиц.
VWF связывается с фактором свертывания VIII в кровообращении и защищает его от разрушения. VWF также помогает тромбоцитам связываться с внутренней частью поврежденных кровеносных сосудов. Это приводит к образованию стабильного сгустка крови, который закупоривает поврежденный кровеносный сосуд и останавливает кровотечение. Если VWF недостаточно, или он неисправен, у человека могут возникнуть проблемы с образованием тромба.
У большинства больных людей относительно легкая форма заболевания, БВ 1 типа, и не диагностируется до зрелого возраста. Небольшой процент этих людей может иметь длительное кровотечение в младенчестве или в раннем детстве. Симптомы могут включать кровотечение из носа, кровотечение из десен и легкие кровоподтеки. У женщин с БВ часто возникают тяжелые менструации. Пострадавшие женщины легко поддаются кровотечению после травмы, родов и/или хирургического вмешательства. Кровотечение из желудка и кишечника может возникнуть, но встречается реже.
БВ был впервые описан в медицинской литературе в 1926 году доктором Эриком Адольфом фон Виллебрандом, который дифференцировал расстройство от классической гемофилии. В дополнение к генетической форме, болезнь Виллебранда может быть приобретен в течение жизни, часто в связи с отдельным основным заболеванием.
Признаки и симптомы

Специфические симптомы и степень тяжести БВ могут сильно варьироваться от одного человека к другому, даже среди людей одного и того же подтипа или членов одной семьи. У некоторых людей могут не быть симптомов или быть только легкие проявления расстройства; у других людей могут быть от умеренных симптомов до тяжелых осложнений кровотечения. Некоторые люди могут не испытывать симптомы до взрослой жизни; другие могут быть затронуты в младенчестве.
У большинства людей легкая форма расстройства. 1 тип заболевания является преобладающей формой в общей популяции. Тяжелые симптомы чаще всего возникают при БВ типа 3 и в некоторых случаях БВ 2 типа.
Чтобы лучше понять болезнь Виллебранда, важно понять, как тело формирует сгустки (тромбы), чтобы останавливать кровотечения. Свертывание — процесс, при котором кровь собирается вместе, чтобы закрыть участок раны и остановить кровотечение. Свертывание требует ряда реакций между свертывающими белками, чтобы в конечном счете сформировать сгусток. Факторы свертывания крови, такие как VWF, представляют собой специализированные белки, которые играют важную роль в обеспечении свертываемости крови. VWF выполняет две основные функции: способствует адгезии тромбоцитов к поврежденному кровеносному сосуду и стабилизирует, защищает и переносит фактор VIII к месту повреждения. Дефекты уровней или неправильная функция VWF затрудняют процесс свертывания. Следовательно, пострадавшим людям трудно остановить кровотечение из раны.
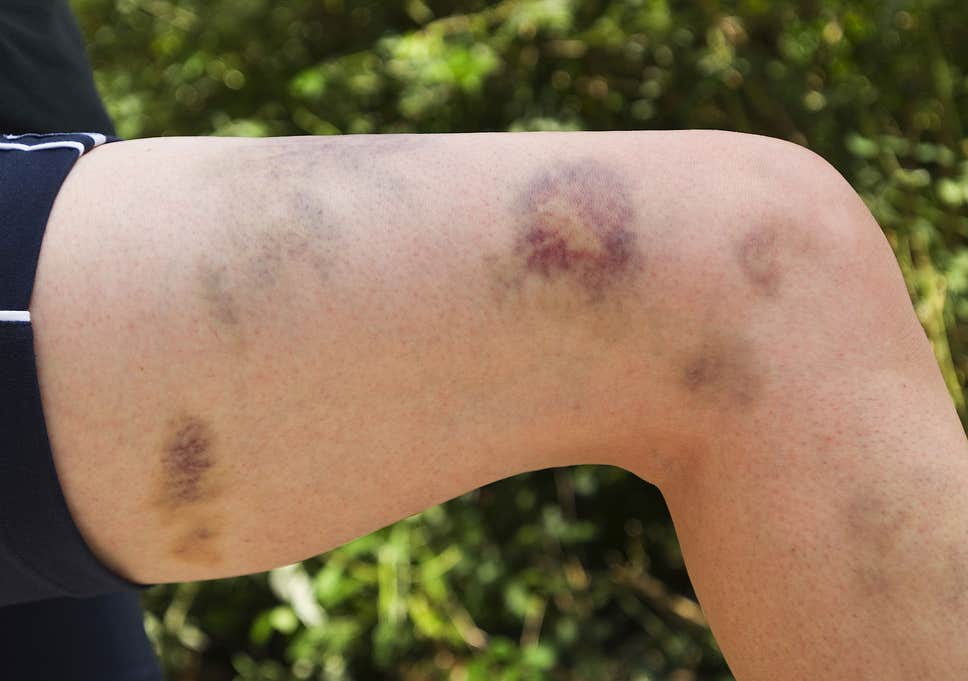
Легкие симптомы, связанные с болезнью Виллебранда, включают легкое кровотечение слизистых оболочек и кожи (слизисто-кожные участки), включая хронические носовые кровотечения и кровотечение из десен. Также могут возникнуть легкие кровоподтеки и длительное кровотечение из-за небольших порезов. На большие участки тела могут распространяться синяки. Женщины могут испытывать сильное и длительное кровотечение во время менструального цикла (меноррагия) или во время и после родов. При отсутствии лечения обильные менструальные кровотечения могут привести к анемии и дефициту железа. Некоторые люди могут испытывать тяжелое, длительное кровотечение после травмы, стоматологических процедур или хирургического вмешательства.
Более серьезные, но необычные осложнения могут включать желудочно-кишечные кровотечения, твердые отеки застывшей крови (гематомы) и кровотечения в мышцах и суставах (гемартроз), вызывающие прогрессирующее повреждение и дегенерацию суставов. В конечном итоге, в этих случаях БВ может ограничить диапазон движения пораженного сустава.
— Подтипы болезни Виллебранда.
БВ обычно разбиты на три подтипа.
- БВ 1 типа является самой легкой формой расстройства и составляет примерно 70-80% случаев. Пострадавшие люди могут иметь низкие уровни VWF в крови. В некоторых случаях фактор VIII также может быть уменьшен. Как правило, у пораженных людей развивается легкое слизисто-кожное кровотечение; в редких случаях у пострадавших людей будут развиваться более серьезные симптомы. Носовые кровотечения и кровоподтеки являются общими признаками заболевания у детей; тяжелые менструальные кровотечения — обычное явление для женщин детородного возраста.
- БВ 2 типа составляет примерно 20% случаев. У этих людей VWF может присутствовать в крови на нормальном или почти нормальном уровне, но не функционирует должным образом. БВ 2 типа дополнительно подразделяется в зависимости от конкретного, лежащего в основе дефекта, связанного с VWF. Эти подтипы известны как БВ типа 2a, 2b, 2m и 2n.
- БВ 2А типа характеризуется сниженным VWF, который не связывается с тромбоцитами, уменьшая способность тромбоцитов слипаться, образуя сгусток. Больные часто имеют легкое или умеренное слизисто-кожное кровотечение.
- БВ 2B типа характеризуется тромбоцитами, которые обладают повышенной способностью к слипанию, вызывая преждевременное слипание тромбоцитов в кровотоке, а не в месте повреждения кровеносного сосуда. Люди испытывают легкое или умеренное кровотечение из слизистой оболочки и имеют риск развития пониженного уровня тромбоцитов в крови (тромбоцитопения). Тромбоцитопения усугубляется стрессовыми ситуациями, такими как инфекция, операция или беременность.
- БВ 2M типа характеризуется сниженной активностью VWF и его неспособностью взаимодействовать с тромбоцитами. Эта форма обычно связана с легким или умеренным слизисто-кожным кровотечением. В некоторых случаях могут развиться более серьезные кровотечения.
- БВ 2N типа характеризуется неспособностью VWF транспортировать фактор VIII к месту повреждения и сниженным уровнем фактора VIII в крови. У людей развивается чрезмерное кровотечение после операции. Эта форма болезни Виллебранда может напоминать легкую форму классической гемофилии (гемофилия A).
- БВ 3 типа является наиболее тяжелой формой расстройства. Она составляет примерно 5% случаев. Пострадавшие люди имеют почти полное отсутствие VWF в крови. Больные могут испытывать сильное слизисто-кожное кровотечение, кровотечение в мышцах и суставах, повреждение суставов и развитие множественных гематом.
Для женщин с более тяжелыми формами БВ очень важен мониторинг серьезных, опасных для жизни, кровотечений в репродуктивном тракте и послеродового кровотечения.
Причины болезни Виллебранда
Большинство случаев болезни Виллебранда вызваны мутациями гена VWF. При БВ 1 типа и большинстве форм 2 типа мутация наследуется как аутосомно-доминантный признак. В некоторых случаях мутация происходит случайным образом без причины (спонтанно) без предшествующего семейного анамнеза (т.е. новой мутации). БВ 3 типа и некоторые случаи БВ 2 типа наследуются как аутосомно-рецессивный признак.
Генетические заболевания определяются сочетанием генов для определенного признака, которые находятся на хромосомах, полученных от отца и матери. Доминантные генетические нарушения возникают, когда для появления заболевания необходима только одна копия ненормального гена. Аномальный ген может быть унаследован от любого из родителей или быть результатом новой мутации (изменения гена) у больного. Риск передачи ненормального гена от больного родителя к потомству составляет 50% при каждой беременности, независимо от пола ребенка.
Рецессивные генетические нарушения возникают, когда человек наследует один и тот же аномальный ген по одному признаку от каждого родителя. Если человек получает один нормальный ген и один ген заболевания, человек будет носителем заболевания, но обычно не проявлять симптомов. Риск для двух родителей-носителей, передать оба дефектных гена и, следовательно, зачать больного ребенка, составляет 25% с каждой беременностью. Риск зачать ребенка-носителя как и родители, составляет 50% с каждой беременностью. Вероятность для ребенка получить нормальные гены от обоих родителей и быть генетически нормальным для этой конкретной черты составляет 25%. Риск одинаков для мужчин и женщин.
Ген фактора VWF является единственным геном, идентифицированным как вызывающий болезнь Виллебранда (БВ). Ген VWF регулирует (кодирует) фактора фон Виллебранда. Мутации в этом гене приводят к низким уровням VWF фактора, который является дефектным и не функционирует должным образом. Как уже упоминалось выше, фактора фон Виллебранда выполняет две основные функции в организме. Он несет и защищает фактор VIII, предотвращая его расщепление (метаболизм) до места повреждения, и помогает тромбоцитам прилипать к кровеносным сосудам. Дефектный VWF фактор не может действовать как клей для удержания тромбоцитов в месте повреждения кровеносного сосуда. Следовательно, тромбоциты не прилипают к стенке кровеносного сосуда, и сгусток крови разрушается преждевременно. В некоторых случаях дефицит или дефект фактора фон Виллебранда приводят к низким уровням фактора VIII в крови, что приводит к аномальному образованию сгустков крови.
Несмотря на успехи, достигнутые в последние годы в отношении БВ, основные механизмы и генетика БВ 1 типа до конца не изучены. 1 тип БВ связан с переменной экспрессивностью и сниженной пенетрантностью среди членов семьи. Переменная экспрессивность относится к расстройствам, при которых степень тяжести от одного человека к другому может значительно различаться даже среди членов одной семьи. Пониженная пенетрантность означает, что у некоторых людей, унаследовавших дефектный ген для расстройства, не будут развиваться все симптомы.
Кроме того, только приблизительно 50-60% людей с БВ 1 типа имеют идентифицируемую мутацию гена фактора VWF. Даже в случаях, когда идентифицирована генная мутация, путаница все еще существует, потому что точная связь между мутациями гена фактора VWF, остаточными уровнями фактора VWF и общим риском кровотечения у людей с заболеванием 1 типа неясна.
Некоторая путаница вокруг болезни Виллебранда 1 типа проистекает из того факта, что люди в общей популяции имеют различные уровни фактора VWF в крови. В целом, при многих расстройствах количество остаточной активности белка часто коррелирует с тяжестью заболевания (например, незначительная или нулевая активность белка приводит к тяжелому заболеванию). Тем не менее, исследователи отметили, что многие люди в общей популяции имеют умеренно низкий уровень VWF, но у них не развиваются симптомы БВ. Это говорит о том, что дополнительные генетические и экологические факторы, вероятно, играют роль в развитии и тяжести БВ. Например, люди с группой крови 0 имеют более низкие уровни фактора VWF, чем люди с другими группами крови.
(Болезнь Виллебранда)
, MD, DPhil, Harvard Medical School
Last full review/revision January 2017 by David J. Kuter, MD, DPhil
Фактор фон Виллебранда синтезируется и секретируется сосудистым эндотелием, чтобы стать частью периваскулярной матрицы. ФВ способствует адгезии тромбоцитов в гемостазе, скрепляясь с рецептором на мембране поверхности тромбоцитов (гликопротеина Ib/IX), таким образом присоединяя тромбоциты к стенке сосуда. ФВ также требуется для поддержания нормального уровня плазменного фактора VIII. Уровень ФВ может временно возрастать при стрессе, физических упражнениях, беременности, воспалениях или инфекциях.
Выделяют 3 типа болезни Виллебранда:
Тип 1: количественный дефицит ФВ, который является наиболее распространенной формой и аутосомно-доминантным заболеванием
Тип 2: качественные нарушения в синтезе ФВ, которые могут возникнуть в результате различных генетических аномалий, и которые являются аутосомно-доминантным заболеванием
Тип 3: редкое аутосомно-рецессивное нарушение, при котором в гомозиготах не определяется ФВ
Хотя болезнь Виллебранда, также как и гемофилия А, является наследственным заболеванием, которое может, в тяжелых случаях, быть причиной дефицита фактора VIII, дефицит этого фактора, как правило, является умеренным.
Клинические проявления
Проявления кровотечения варьируются от легкой до умеренной формы и включают небольшие кровоподтеки, кровотечения слизистой оболочки, кровотечения при мелких порезах кожи, которые могут останавливаться и возникать через несколько часов, иногда увеличение менструального кровотечения, и аномальные кровотечения после хирургических вмешательств (например, удаление зуба, удаление миндалин). Тромбоциты достаточно хорошо функционируют, так что петехии и пурпура возникают редко.
Диагностика
Общий антиген ФВ в плазме, функция ФВ и уровень плазменного фактора VIII
БВ подозревают у больных с необъяснимым кровотечением, особенно если есть зарегистрированные случаи этого заболевания в семье. Скрининг-тесты коагуляции показывают нормальное количество тромбоцитов, нормальный МНО и редко немного увеличенное АЧТВ. Тестирование времени кровотечения неточно и больше не используется.
Для подтверждения диагноза требуется определение уровня общего антигена ФВ в плазме, функции ФВ, определяемой способностью плазмы поддерживать агглютинацию нормальных тромбоцитов при помощи ристоцетина (активность ристоцетинового кофактора); уровень фактора плазменного фактора VIII. Стимулы, которые временно повышают уровень ФВ, могут привести к ложноотрицательным результатам в случае умеренной формы БВ; поэтому тесты, возможно, необходимо повторить.
В общей (тип 1) форме БВ результаты согласованы, т.е. антиген ФВ, функция ФВ и уровень фактора VIII в плазме понижен в равной степени. Степень депрессии варьирует примерно от 15 до 60% от нормального и определяет степень тяжести аномального кровотечения у пациента. Уровень антигена ФВ может быть и 40% от нормы у здоровых людей с группой крови O (I).
Второй тип подозревают в случае несоответствия результатов теста, то есть когда антиген ФВ выше, чем ожидалось для этой степени нарушения активности кофактора ристоцетина. Антиген к ФВ выше ожидаемого, потому что дефект ФВ при 2 типе является качественным (потеря высокомолекулярных мультимеров ФВ), а не количественным. Диагноз подтверждается путем выявления сниженной концентрации крупных мультимеров ФВ с помощью электрофореза на агарозном геле. Существуют 4 варианта БВ второго типа, отличающихся по функциональным отклонениям молекулы ФВ.
У больных с 3 типом БВ фактор Виллебранда не определяется и наблюдается заметный дефицит фактора VIII.
Лечение
Введение ФВ в случае необходимости
Пациенты с болезнью фон Виллебранда лечатся только тогда, когда у них возникает сильное кровотечение или они проходят инвазивные процедуры (например, хирургия, удаление зубов).
Десмопрессин является аналогом вазопрессина (антидиуретического гормона), который стимулирует высвобождение фактора Виллебранда в плазму и может способствовать увеличению уровня фактора VIII. Десмопрессин может быть эффективен при первом типе БВ, но при остальных типах он обычно бесполезен, а в некоторых и вреден. Для обеспечения нормальной реакции на препарат врачи дают пациентам пробную дозу и измеряют реакцию антигена ФВ. Введение десмопрессина 0,3 мкг/кг в 50 мл 0,9% физраствора внутривенно продолжительностью от 15 до 30 минут может позволить больному пройти небольшие вмешательства (например, экстракция зуба, небольшие хирургические вмешательства) без необходимости заместительной терапии. Если все же заместительная терапия необходима, десмопрессин может снизить требуемую дозу.
Одна доза десмопрессина действует в течение 8–10 часов. Для возобновления запасов ФВ необходимо около 48 часов, что позволяет 2-ой инъекции десмопрессина быть такой же эффективной, как первоначальная доза препарата. Для многих пациентов интраназальное применение десмопрессина может быть столь же эффективным, как и его внутривенное введение.
Для более интенсивной терапии или для пациентов с болезнью Виллебранда 2 или 3 типа, лечение включает в себя замещение фактора Виллебранда путем вливания концентрата фактора VIII средней степени очистки, который содержит компоненты фактора Виллибраунда (VWF). В этих концентратах вирусы инактивированы и, следовательно, не передают ВИЧ-инфекцию или гепатит. Эти концентраты более предпочтительны по сравнению с ранее использовавшимся криопреципитатом, т.к. не вызывают инфекций, передаваемых при трансфузии. Высокоочищенный концентрат фактора VIII получают путем иммуноаффинной хроматографии, но он не содержит ФВ и не должен быть использован.
Для женщин с тяжелым менструальным кровотечением из-за болезни фон Виллебранда, краткий период лечения с пероральной транексамовой кислотой может уменьшить кровотечение.
Основные положения
Пациенты склонны к развитию кровоподтеков и пурпуры, обычно на слизистых оболочках, и, редко, кровоизлияниям в суставы.
Скрининг-тесты показывают нормальное количество тромбоцитов, нормальное МНО, а иногда и немного увеличенное АЧТВ.
Подтверждающие анализы включают в себя определение суммарного плазменного антигена к VWF, функционирование VWF (анализ ристоцетинового кофактора VWF), и уровень фактора VIII в плазме крови.
Лечение, десмопрессин или в некоторых случаях концентраты фактора VIII средней степени очистки, назначают при активном кровотечении и перед инвазивной процедурой.
Медицинский эксперт статьи

В настоящее время установлено, что болезнь Виллебранда - не одно заболевание, а группа родственных геморрагических диатезов, обусловленных нарушением синтеза или качественными аномалиями фактор Виллебранда.
Наследственная болезнь Виллебранда
Причина наследственной болезни Виллебранда - полиморфизм гена, кодирующего синтез фактора Виллебранда. Наследственная болезнь Виллебранда является наиболее распространённым геморрагическим заболеванием. Частота носительства дефектного гена фактора Виллебранда в популяции достигает 1 на 100 человек, но лишь 10-30% из них имеют клинические проявления. Передается по аутосомно-доминантному или рецессивному типу и встречается как у девочек, так и у мальчиков.
Фактор Виллебранда экспрессируется в эндотелиоцитах и мегакариоцитах. Он содержится в альфа-гранулах тромбоцитов, эндотелиоцитах, в плазме и субъэндотелиальном матриксе. Фактор Виллебранда состоит из полимеров прогрессивно увеличивающейся молекулярной массы. Разделяют лёгкие, средние, тяжёлые и сверхтяжёлые мультимеры с молекулярной массой приблизительно от 540 кДа у димеров до нескольких тысяч килодальтон у самых крупных мультимеров. Чем больше молекулярная масса фактора Виллебранда, тем больше их тромбогенный потенциал.
Приобретённая болезнь Виллебранда
Приобретённая болезнь Виллебранда - геморрагическое состояние, лабораторно и клинически сходное с нарушениями, характерными для врождённой болезни Виллебранда. Всего описано около 300 случаев приобретённой болезни Виллебранда. У детей развитие приобретённой болезни Виллебранда происходит на фоне заболеваний сердца, сосудов, соединительной ткани, системных и онкологических процессов.
Патогенетические механизмы формирования дефицита фактора Виллебранда:
- специфические антитела к фактору VIII/фактору Виллебранда;
- неспецифические антитела, формирующие иммунные комплексы и активирующие клиренс фактора Виллебранда;
- абсорбция фактора Виллебранда клетками злокачественных опухолей;
- повышение протеолитической деградации фактора Виллебранда;
- потеря тяжелых молекул фактора Виллебранда при стрессе с высоким напряжением сдвига в условиях активного кровотока;
- снижение синтеза или высвобождения фактора Виллебранда.
Классификация и патогенез болезни Виллебранда
Выделяют три типа болезни Виллебранда:
- Тип 1 - характеризуется количественным уменьшением содержания фактора Виллебранда в крови различной степени тяжести;
- Тип 2 - характеризуется качественными изменениями фактора Виллебранда. Вычленяют четыре подтипа: 2А, 2В, 2М, 2N;
- Тип 3 - практически полное отсутствие фактора Виллебранда в крови.
Псевдоболезнь Виллебранда (тромбоцитарный тип) возникает вследствие повышенного связывания фактора Виллебранда с гликопротеидом Ib-IX-V, что связано с изменениями структуры последнего. Это приводит к ускоренной элиминации, в первую очередь, наиболее высокомолекулярных комплексов фактора Виллебранда из плазмы и диспропорциональному снижению его активности по сравнению с антигеном. При заболевании возможна умеренная тромбоцитопения. Псевдоболезнь Виллебранда фенотипически похожа на тип 2В болезни Виллебранда, но отличается от него локализацией нарушения. Для дифференциального диагноза необходимо провести RIPA с низкими концентрациями ристомицина. В этом тесте с плазмой здорового донора и тромбоцитами пациента агрегация будет наблюдаться у больного псевдоболезнью Виллебранда, а при исследовании с тромбоцитами здорового донора и плазмой больного агрегация будет наблюдаться у пациента с болезней Виллебранда (тип 2В).
Читайте также:

