Боль в правом боку при раке печени
Самый явный признак возникновения и прогрессирования рака печени – боль. Она возникает у 99% пациентов, снижая при этом качество жизни, а порой и ее продолжительность. Тянущая, острая боль в правом подреберье не остается без внимания, когда иные симптомы могут не доставлять пациенту существенного дискомфорта и порой остаются незамеченными.
Раковая опухоль растет, увеличивается в размерах и тем самым сдавливает расположенные вблизи соседние органы. Это приводит к нарушению их нормального функционирования. Также болевые ощущения возникают, когда происходит растяжение капсулы печени. Это происходит из-за увеличения размеров окноопухоли. В капсуле печени находится огромное количество нервных окончаний, которые посылают в головной мозг пациента сигнал о неких изменениях в органе. Болевые ощущения зависят о места локализации злокачественного очага и размеров пораженного участка органа. Также болевой синдром усиливается при развивающемся нарушении тканей, как самой печени, так и других пораженных органов.
Обезболивающие препараты при раке печени
Как уже известно, на ранних стадиях онкологического процесса наиболее эффективным методом лечения считается хирургическое вмешательство, так как полное удаление злокачественного очага дает пациенту шанс на выздоровление. Несмотря на это после проведения операции болевой синдром у пациента сохраняется на протяжении длительного времени. Возникновение боли может быть спонтанным и с течением времени она не проходит, а наоборот усиливается вплоть до нестерпимой.
Терпеть приступы боли не стоит, так как они угнетают общее состояние человека и влияют на:
- артериальное давление — как правило, повышает его;
- обмен веществ (метаболизм);
- психическое поведение человека.
Обезболивающие средства при раке печени
Можно ли купировать боль при раке печени обезболивающими препаратами, которые продаются в аптеке и не требуют рецепта для их приобретения? Да, на ранних стадиях данные препараты способны купировать боль, но не в полной мере. С определенным периодом времени боль будет усиливаться, и придется прибегнуть к сильнодействующим обезболивающим препаратам — наркотическим анальгетикам.
Обычные обезболивающие препараты при раке печени назначают довольно часто, это происходит как дополнение к лечению либо от безвыходности. Но в этих препаратах есть противопоказание – это язвенные болезни, эрозивный гастрит и наличие иных раневых поверхностей ЖКТ. Из этого следует, что после 7 дневного курса препаратами от рака печени у больного может начать развиваться мощное смертельное кровотечение, или перфорация язвы, что в обоих случаях приводит к тяжелым последствиям. Во избежание этих осложнений необходимо параллельно с обезболивающими таблетками применять лекарственные средства прикрывающие желудок — например, Омез. В настоящее время идет разработка новых обезболивающих лекарств при раке печени, главным достоинством которых будет снижение побочных эффектов.
Применение обезболивающих препаратов при раке печени
При разных стадиях болевого синдрома применяются разные группы препаратов.
Лекарства могут быть:
- ненаркотическими — анальгетики;
- наркотическими – опиаты (препаратов группы морфина и других).
Стоит отметить, для качественного результата, обезболивающие препараты при раке стоит принимать по определенной схеме:
- ненаркотические с адъювантными, поддерживающими средствами;
- легкие опиаты в тандеме с ненаркотическими и поддерживающими препаратами;
- сильные опиаты (морфин и аналоги) в сочетании с ненаркотическими и адъювантными средствами.
При правильном подборе дозировок достигается положительный эффект, облегчающий страдания пациента. Уместным считается в/в и в/м введение препаратов, при которых эффект достигается быстрее нежели при применении таблеток. Боль, которая преследует онкобольного принято разделять на слабую, среднюю и сильную.
В соответствии с этим критерием и подбираются обезболивающие при раке: ненаркотические и наркотические препараты.
Все без исключения обезболивающие при раке комбинируют с адъювантами, которые включают в себя стабилизирующие компоненты, поддерживающие организм онкологического больного и способные усилить эффект основных лекарств
Как убрать боль?
Обезболивание при раке печени играет важную роль, как в процессе самого лечения, так и в процессе восстановления после него.
При диагностировании онкообразования на 3 и 4 стадии, когда проведение операции невозможно, лечение носит паллиативных характер и направлено на снижение болевых ощущений и максимальную адаптацию пациента к нормальной жизни. Доказано, что пациенты, которые принимают в достаточном количестве обезболивающие препараты при раке печени, живут дольше по сравнению с пациентами, отказавшимися по каким либо причинам принимать данные лекарства. Также боль купируется во время прохождения лечения рака печени, при котором раковые клетки гибнут или замедляется их рост.
Существует 3 способа введения обезболивающих лекарств:
- аналгезия, контролируемая пациентом;
- обезболивающие инъекции;
- эпидуральная анестезия.
Обезболивающие препараты необходимо принимать регулярно в одно и то самое время. Это необходимо для полного купирования болевых ощущений. Таким образом, в крови будет постоянно удерживаться их уровень, и боль не будет усиливаться. Прием медикаментов следует начинать с легких и постепенно переходить на сильные. Обязательно применение вспомогательных средств, которые способны усилить эффект, и ослабить проявление побочных явлений. В противном же случае придётся увеличивать дозировку препарата.
Необходимо учесть тот факт, что не все препараты помогают пациентам в одинаковой мере. Одним помогает препарат, а другим нет. Поэтому при отсутствии купирования боли необходимо сообщить своему лечащему врачу, что бы он сменил препарат на другой.
Ненаркотические обезболивающие средства
Данные обезболивающие препараты при раке способны на ранней стадии без выраженных побочных эффектов справиться с болью и купировать ее. Ненаркотическим препаратам подвластно подавлять факторы, влияющие на появление боли. Но стоит отметить, что при усилении болевого синдрома они не смогут помочь, даже при увеличении дозировки, а только усилят побочный эффект на организм.
Медикаменты ненаркотической группы подразделяются на:
- Легкие ненаркотические препараты. Применяются на начальной стадии заболевания при отсутствии ярко выраженного болевого синдрома.
Рекомендуют принимать: Парацетамола, Аспирина, Седалгина, Пенталгина, Феназона, Панадол, Нурофен, Мига и др.
- Сильные ненаркотические средства. Назначает их только доктор и в том случае, когда состояние больного ухудшается, а боль становится нестерпимой.
Рекомендуют принимать: Мелоксикама, Теноксикама, Пироксикама, Индометацина, Диклофенака,М етиндола, Интебана, Метамизола, Фенилбутазона, Напросина, Бруфена, Вольтарена.
Наркотическая группа обезболивающих средств
Когда обезболивающие ненаркотические препараты не помогают в бой идут наркотические препараты. Назначают их в очень крайних случаях, так как их применение наносит вред организму, как на физиологическом, так и на психологическом уровне. Начинать принимать наркотические препараты необходимо с самых слабых, и прием таких препаратов необходимо осуществлять под четким контролем лечащего врача или иного медицинского работника и в медучреждении.
Опиаты – это группа средств, применение которых возможно на всех стадиях онкологии печени. Данные средства способны купировать самые сильные боли.
Медикаменты наркотической группы подразделяются на:
- Легкие опиаты: Оксикодон, Трамадол, Дионин, Трамал, Кодеин, Дигидрокодеин, Гидрокодон. Препараты выпускаются в таблетированной, капсулированной и инъекционной формах. Могут также встречаться капли и свечи. Быстрого эффекта достигают посредством в/в и в/м введения инъекции. Средняя дозировка от 50 до 100 мг с интервалом в 4-6 часов.
- Сильные опиаты: Фентанил, Бупренорфин, Просидол, Норфин, Дюрогезик, MST-Continus, Морфий, Морфин. При применении сильнодействующих наркотических средств возникает зависимость, поэтому для купирования постоянных болей необходимо постоянное применение препаратов данной группы с увеличением дозировки.
Все без исключения наркотикосодержащие средства отпускаются исключительно по рецепту врача, их использование строго контролируется и учитывается. После использования препарата необходимо предоставлять использованные ампулы в медучреждение.
Поскольку ненаркотические обезболивающие назначаются при любом виде онкологии, то наркотические препараты применяют исходя из вида рака.
Адъювантные средства
В группу адъювантных (вспомогательных) препаратов, которые оказывают огромное значение во время применения обезболивающих средств, входит множество препаратов различного направления.
Применяются: кортикостероиды;
- антидепрессанты;
- успокоительные препараты;
- противосудорожные;
- антигистаминные;
- противовоспалительные;
- жаропонижающие.
Они усиливают эффект, снижают риск возникновения побочных эффектов от применения сильных обезболивающих средств при раке печени.
Медикаментозные препараты применяемые в лечении рака печени

Для лечения токсического воздействия, которое оказывает данная болезнь, врачи обычно прописывают Гептрал.
Сам Гептрал представляет собой препарат, который следит за уровнем желчи в печени и выводит оттуда различные токсины, помогает при этом ее восстановлению.
В составе данного препарата присутствует такое вещество, как адеметионин. У человека, который не болеет раком, это вещество организм вырабатывает самостоятельно. При этом вырабатываются очень важные вещества такие как: таурин, цистеин, глутатион, которые необходимы для окислительно-восстановительных реакций, происходящих в организме каждого человека.
У человека, перенесшего сеансы химиотерапии, этот компонент перестает вырабатываться, или же он вырабатывается в совсем маленьком количестве, которого не хватит для данных процессов. Именно поэтому могут происходить дополнительные повреждения в организме.
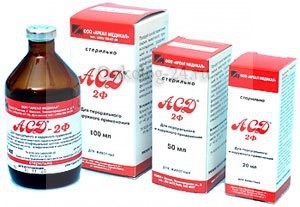
Данный препарат разрешен и имеет все лицензии только в ветеринарии. Если происходит лечение рака печени препаратом АСД, то весь риск пациент берет на себя, поскольку тут нет лицензии от Минздрава, и вообще нет никаких гарантий, что он поможет, так как на людях не испытывался.
Вообще, про это лекарство ходит очень много легенд, что оно обладает волшебными свойствами, и что мать политика Берии вылечилась от данного недуга именно благодаря ему.
Средство изготавливают из мясокостной муки, оно имеет несколько фракций. Стимулятор АСД 2 при раке печени принимают внутрь. Внешний вид – это жидкая масса, по цвету напоминает черный чай, и имеет ужасный запах.
Некоторые источники выделяют следующие положительные качества данного препарата:
- является очень мощным адаптогеном, который по составу довольно сильно похож с клеткой, поэтому она его не отвергает;
- способствует поддержанию на нормальном уровне гормонального фона и контролирует работу периферической нервной системы;
- принимает участие во всех обменных процессах в организме;
- обеспечивает поддержание необходимой жизнедеятельности;
- возраст и расположение опухоли не влияет на данный препарат, поскольку он способен остановить распространение болезни и боль;
- имеет свойства иммуномодулятора.
При применении данное вещество скапливается в организме, поэтому стоит внимательно относиться к нему. Если по правилам приема доза дошла до предельной, то следует постепенно отказаться от приема этого препарата. Бывает такое, что при употреблении его начинается развиваться ощущение отвращения, в этой ситуации необходимо сделать перерыв, чтобы организм смог очиститься от веществ. Происходит это потому, что организм полностью перенасытился этим лекарством.
Лечат рак печени при помощи фракции АСД 2 по следующей схеме:
- 1 день – в 30-40 мл чая добавляют 3 капли и выпивают утром натощак;
- 2 день – 5 капель на 30-40 мл чая, принимать также;
- 3 день – 7 капель в 30-40 мл чая, прием такой же;
- 4 день – 9 капель в 30-40 мл чая, принимать также;
- 5 день – 11 капель в 30-40 мл чая, прием такой же;
- 6 день – 13 капель в 30-40 мл чая, принимать также;
- 7 день – прекратить прием препарата, понаблюдать за своим самочувствием.
Затем по этой же инструкции средство принимают еще 3 недели, а на 5 неделе делают перерыв. После отдыха повторяют месячный курс, но уже первый день начинают не с 3 капель, а с 5, причем в последующие дни прибавляют еще 2. Затем снова отдых, а потом снова месячный курс.
При приеме необходимо следить за состоянием организма, если появляются какие-либо болезненные ощущения, препарат стоит немедленно прекратить.
На более поздних стадиях рака печени используют не общую методику, а добавляют в 100 мл воды 5 капель и пьют 2 раза в день.
Важно! Лечение АСД начинают только с одобрения врача.
Этот препарат очень аккуратно применяют при заболеваниях почек, слишком много принимать недопустимо, поскольку может начаться более сильное распространение болезни.
Также при применении АСД запрещено в пищу употреблять различные виды мяса крупного рогатого скота. Можно применять различные бульоны на овощах и курятину.
В течение жизни люди испытывают приступы боли. Такие реакции организма являются важным знаком. Боли и тяжесть в правом подреберье проявляются у множества пациентов, а причиной этому выступают самые различные патологии. Они могут относиться к брюшным или затрагивать другие органы.

Что может болеть в правом боку?
Некоторые боли говорят о серьезных нарушениях, требующих срочного лечения. В таких ситуациях они носят острый характер. При внезапном возникновении приступа симптом бывает настолько сильным, что приходится немедленно вызывать скорую помощь. Большой процент людей испытывает шок от резких спазмов.
При хронических патологиях болевые ощущения проявляются в виде приступов. Они имеют тянущий или ноющий характер, часто связываются с каким-либо постоянный фактором, иногда продолжаются по нескольку месяцев и даже лет.
Характер боли и локализация
Эти два важных определения позволяют выявить:
- болезни, требующие срочного хирургического вмешательства (острые приступы, опасные для здоровья);
- патологии, требующие планового хирургического вмешательства (периодические приступы, терапевтическая группа);
- длительные хронические болезни, требующие постоянного приема медикаментозных средств (не операционная группа);
- болезни, которые не связываются с органами живота;
- осложненные заболевания, предшествующие летальному исходу.
Боль бывает ноющей, тупой, резкой колющей, режущей или опоясывающей. При гастроэнтерологических проблемах в основном она не распространяется дальше подреберья справа. Исключения составляют сложные патологии с опасностью внутренних кровотечений.
Возможные причины
Существуют множества причин боли в правом боку:
Первый симптом — боль в животе, располагающаяся с правой стороны. Причина болезни кроется в длительном формировании конкрементов, которые в определенный момент начинают двигаться и блокировать желчевыводящие протоки.Следует учесть:
- Из желчного пузыря перестает выбрасываться секрет, он собирается в нем и растягивает стенки. Именно растяжение органа и травмы протоков камнями становятся причиной резкой и сильной боли.
- Нередко к такому процессу присоединяется инфекция.
- Помимо болевого синдрома в подреберье, он может отдавать в лопаточную часть. Возникают дополнительные симптомы — привкус горечи во рту, тошнота или рвота.
Такое состояние является опасным для человека. Всего за 48 часов желчный пузырь может дать абсцесс ли разорваться. Если желчь разольется в брюшную полость, то перитонит повысит риск летального исхода. Единственный выход — срочная госпитализация. Обезболивающие и спазмолитики в таких случаях помогают слабо.
- Цирроз
Разрастание фиброзной ткани и формирование узлов в печени является хроническим отклонением. Зачастую пациенты обращаются к врачу, когда шансы продлить жизнь минимум на 10 лет значительно невелики. Любые типы цирроза вызывают периодическую ноющую боль из-за сдавления протоков вне печени. Вся желчевыводящая система оказывается пораженной.
На почве цирроза возникает множество других симптомов. Кожные покровы приобретают желтушно-коричневый оттенок. При некоторых видах патологии моча темнеет, а кал становится обесцвеченным. Болевые ощущения возникают периодически, больного сопровождает кожный зуд.
Цирроз лечится только под наблюдением врача. Облегчить состояние помогут обезболивающие препараты, но до полного обследования ими лучше не увлекаться. Насторожить должно увеличение органа под ребром. При пальпации печень отчетливо прощупывается.
- Острый аппендицит
При патологии возникают характерные боли справа, отдающие в пах, но изначально симптом локализуется в правом подреберье. На протяжении 6 часов боль медленно переходит в нижнюю область. Аппендицит не имеет предшествующих причин. Острая патология возникает при полном здоровье и хорошем самочувствии. При аппендиците симптомы отдаленно напоминают холецистит. Появляется рвота, повышается температура.

- Аппендицит опасен для здоровья, больному требуется срочное оперативное вмешательство. Разрыв отростка может привести к разлитию содержимого в брюшную полость и вызвать перитонит.
- Обычно при первых колющих болях пациенты принимают спазмолитический препарат. Гладкая мускулатура расслабляется, но неприятные ощущения остаются.
- Язва (желудок и двенадцатиперстная кишка)
Для язвы характерны острые боли вверху живота. По мере нарастания болей они локализуются и в правом подреберье. При открытой язве содержимое желудка попадает в брюшную полость, отчего моментально развивается обширный воспалительный процесс. Больного после госпитализации сразу кладут на операционный стол.
При таких болях спазмолитики не помогут. Если пациенту не известна его патология, то при первых усиливающихся болях необходимо сразу вызывать врача. Язву необходимо прооперировать в первые сутки после начала приступа. Иногда симптомы стертые, что представляет большую опасность для здоровья.
Хроническая группа
Существуют и менее опасные для здоровья патологии, вызывающие боль в правом подреберье. Они протекают вяло, могут контролироваться медикаментозными препаратами:
Болевые ощущения в правой стороне под ребром при хроническом течении не имеют большой интенсивности. У больного редко возникает тошнота или рвота, а температура может не повышаться вовсе. Боль возникает часто, всегда связывается с нарушением режима питания.
- Устранить боль при хроническом холецистите возможно. Достаточно принять любой спазмолитический препарат.
- Больному потребуется срочная корректировка рациона. Необходимо исключить жирную пищу, жареные блюда, специи, алкоголь.
- Врач может назначить радикальное лечение, когда желчный пузырь полностью удаляется.
- Операцию лучше сделать как можно раньше. Молодой организм быстрее восстанавливается.
- Обострение язвы, гастрита
Эти патологии могут периодически рецидивировать после затишья. Боль обычно локализуется под ребром справа или в эпигастрии. Симптом проявляется после поступления пищи в желудок (от 20 минут). Нередко у больного возникает тошнота, отрыжка и изжога. В редких случаях наблюдается рвота. Хронические патологии имеют сезонное проявление.
Гастрит и язву такого типа можно контролировать специальной диетой и препаратами для снижения желудочной кислотности. Ежегодно требуется проходить плановое обследование.
- Гепатит
Воспалительный процесс в печени именуется гепатитом. Он бывает нескольких видов, возникает при внедрении вируса. При гепатите боль имеет тупой и ноющий характер под ребром с правой стороны. Гепатит можно сразу отличить, вместе с болевым синдромом проявляется желтушность кожи и слизистой.
- Острый гепатит А протекает стремительно. Больному требуется госпитализация.
- В остальных видах патологии печени проводится постоянное наблюдение пациента.
- Хорошо помогают гепатопротекторы, спазмолитики.
- Алкоголь губителен для печени при гепатите, от него необходимо отказаться.
- ДЖВП или дискинезия
Нарушение моторики желчного и его протоков является распространенным заболеванием. Выделяют гипомоторный и гиперкинетический тип патологии. Боль локализуется четко в правом подреберье. Возникает только на фоне нарушения питания, когда поступает жареная пища. ДЖВП по развитию напоминает холецистит, но камни в органе не формируются. При гипокинетическом типе возникает угроза образования конкрементов, если желчь застаивается на длительное время.

При дискинезии показана специальная диета. Рекомендовано принимать желчегонные сборы и спазмолитики. Больной может самостоятельно контролировать такое нарушение.
Боли в правом подреберье могут возникать и по другим причинам:
- острая пневмония;
- пиелонефрит правой почки;
- межреберная невралгия;
- перелом или надлом ребра справа.
Диагностика
Если пациент никогда не сталкивался с болью в правом подреберье, рекомендовано пройти комплексное обследование:
- В стандарте назначаются лабораторные исследования, куда входит биохимический анализ крови.
- Отследить состояние печени и желчевыводящих путей поможет УЗИ.
- При более тяжелых патологиях или уточнения диагноза назначаются дополнительные обследования (КТ, биопсия, эластометрия).
Как снять боль?
Когда болевые ощущения имеют острый внезапный характер, то лучше сразу вызвать врача. Предварительный прием спазмолитических средств может затруднить первичную диагностику. Прогревать область при ярко выраженном симптоме запрещено.
Если пациент знает о своем хроническом заболевании, то боль устраняется с помощью спазмолитиков (Но-шпа, Спазган, Папаверин). При тупой изнуряющей боли можно принять седативные препараты. Сразу потребуется изменить питание, если накануне была сильная нагрузка в виде жареной и острой пищи.
Также вы, посмотрев данный видеоролик, можете узнать больше о причинах боли в правом боку.
В указанной стороне расположены некоторые внутренние органы, с дисфункциями которых и имеет прямую связь дискомфорт. Что может болеть справа:
Правая доля брюшной полости условно делится на подреберную (сверху) и тазовую (снизу) части. В первой располагаются желчный пузырь, надпочечник с почкой, печень, диафрагма, подвздошная кишка. Во второй находится яичник (у женщин) с аппендиксом (у всех). Редко, но иногда вправо отдает блуждающая боль органов, расположенных слева. Это может быть желудок, поджелудочная железа. Чтобы установить точную первопричину возникновения неприятных ощущений, нужно четко определиться с их локализацией.
Бывает постоянной или периодической. Постоянная боль справа под ребрами спереди возникает из-за таких недугов:
Желчного пузыря: холецистита, желчнокаменной болезни, паразитов.
Поджелудочной железы: панкреатита острого, онкологии (поздние стадии).
Печени: гепатита, цирроза, паразитов.
Диафрагмы: грыжи, опухолей, диафрагматита.
Боль в правом боку живота спереди может не иметь отношения к патологиям. Периодически такие ощущения испытывает каждый при:
Беременности. Растущий плод находится в матке и создает давление на органы женщины, вызывая болевые ощущения.
Интенсивных физических нагрузках. Если человек с непривычки занимался тяжелой работой или выполнял спортивные упражнения, у него много адреналина выбрасывается. Поэтому кровоток усиливается, а полая вена расширяется и пережимает печень.
Предменструальном синдроме. При усиленной выработке эстрогена, происходящей перед месячными, происходит спазм желчевыводящих путей, на которые воздействует этот гормон.
Данное явление характерно для ряда почечных патологий. Болит правый бок со спины? Предупреждает это об:
Остром пиелонефрите. Интенсивное, но тупое болевое ощущение. Если постучать по нижним ребрам, становится сильнее.
Хроническом пиелонефрите. Слабое ноющее болевое ощущение, становящееся навязчивым, если за окном сыро и прохладно.
Забрюшинной гематоме. Если человек упал на спину либо сильно ушибся, то за брюшиной разрывается сосуд и получается гематома (кровяное скопление), жмущая на органы.
Остром панкреатите. Опоясывающее болевое ощущение, растущее, если человек лежит. Дополнительные симптомы – тошнота, понос, рвота.
Мочекаменной болезни. Тупое болевое ощущение. Нарастает, если человек много двигается или выпивает чрезмерное количество жидкости.
Защемлении нерва. Разлитая боль вверху, под лопаткой справа увеличивающаяся.
Обстоятельств возникновения такого симптома много. Болит правый бок со спины в пояснице? Нужно обследоваться на предмет недугов:
Опорно-двигательного аппарата: спондилолистеза, остеохондроза, остеомиелита, остеопороза.
Мышц: воспаления, травмы, растяжения.
Неврологических: плексита или неврита.
Внутренних органов: почки (пиелонефрит, камни, гидронефроз, колика), кишечника, желчного пузыря, печени, яичников у барышень.
Вероятных причин такого явления много. Болит в правом боку на уровне талии у людей при:
Неполадках поджелудочной железы.
Аппендиците. Острая резь, крепчающая при вдохе или движении.
Воспалении придатков матки.
Присутствии в желчном пузыре мелких камней. Приступообразная боль.
Болезнях почки: опущении, гидронефрозе, гломерулонефрите, камнях.
Перечень причин этого явления очень обширен. Боль в области печени, во рту при которой появляется горечь, возникает при:
Мононуклеозе и гепатитах (вирусных, бактериальных, токсических, лучевых, аутоиммунных).
Врожденных патологиях (киста или поликистоз).
Хроническом отравлении токсинами, алкоголем, лекарственными препаратами.
Некоторых вирусных заболеваниях.
Боль в правом боку
Чтоб выполнить диагностику правильно, необходимо выявить не только локализацию неприятных ощущений, но и их характер и интенсивность. Это очень важно, ведь только выяснив, почему болит правый бок, доктор сможет назначить актуальную схему лечения, которая действительно поможет пациенту и облегчит его состояние. Боль бывает тупой либо острой, опоясывающей, колющей, схваткообразной. Причины появления каждой индивидуальны.
Выделяют постоянную или периодическую. Первая встречается при онкологии, кистах, переломах костей. Непостоянная ноющая боль в правом подреберье типична для:
Гепатитов (острых, хронических).
Пиелонефрита, гидронефроза, опухоли почек, апостематозного нефрита.
Хронических холециститов, холангитов.
Легких колитов, дивертикулеза кишечника.
Есть несколько групп болезней, для которых свойственен такой симптом. Гинекологические патологии, при которых тянет правый бок:
Правосторонний аднексит острый либо хронический. Симптом сопровождается ознобом, высокой температурой.
Апоплексия яичника. Приступная боль в животе справа, в другие области отдавать не может.
Внематочная беременность с разрывом трубы.
Ножка образования на яичнике перекрутилась.
Болит правая сторона живота? Это может рассказывать о следующих урологических болезнях:
Тянущее чувство является симптомом ряда хирургических болезней:
13 ноября 2019 15:00
Еще буквально полчаса назад отлично себя чувствовал, и вдруг дискомфорт и сильно болит правый бок. Что предпринять при возникновении такого симптома?
Характер боли в правом боку

Туловище можно условно разделить на две анатомические зоны – живот и грудную клетку. В этой области располагаются такие органы как печень, желчный пузырь и его протоки, почка с надпочечником, участок кишечника, яичник и маточная труба (у женщин), часть мочевого пузыря, отдел перехода желудка в двенадцатиперстную кишку.
Чтобы понять, что именно спровоцировало боль в правом боку, нужно проанализировать характер боли и степень ее интенсивности. Резкая и неожиданная характерна для печеночной колики, которая возникает при желчнокаменной болезни. Длительная тупая свидетельствует о долгих или хронических заболеваниях органов брюшной полости. Неявно выраженная ноющая сигнализирует о воспалении слизистой кишечника и желчного пузыря (колит и холецистит). Волнообразная боль, выраженная приступами разной интенсивности, является результатом спазма в кишечнике. Спровоцировать боль могут такие факторы как прием определенной – жирной и жареной пищи, травмы, усиленные физические нагрузки.
Основные причины, провоцирующие боль в правом боку

Необходимо сразу отметить, что при периодической ноющей боли нельзя откладывать поход в поликлинику или больницу. А если она резкая, сопровождается скачками давления, учащением пульса, температурой, общей слабостью, то действовать надо незамедлительно – вызывать скорую.
Заболевания, провоцирующие боль в боку справа, можно условно разделить на 5 групп:
1. Болезни печени и желчевыводящих путей.
2. Болезни желудка и двенадцатиперстной кишки.
3. Заболевания почек и мочевого пузыря.
4. Болезни кишечника и поджелудочной железы.
5. Гинекологические болезни.
Читайте также:

