Артериальная гипертензия при эритремии
Общие сведения
Патогенез
Истинная полицитемия – это клональная неопластическая болезнь, основой которой является процесс трансформации кроветворной стволовой клетки. Вследствие дефекта такой клетки происходит соматическая мутация в гене янускиназы рецепторов цитокинов. Это приводит к пролиферации миелоидных ростков кроветворения, в основном эритроцитарного, что повышает риск развития тромбозов и тромбоэмболий.
Продолжительная пролиферация гемопоэтических клеток провоцирует развитие фиброза и замещение костного мозга коллагеновыми волокнами, вследствие чего развивается вторичный постполицитемический миелофиброз. В некоторых случаях прогрессирование болезни продолжается, и она переходит в фазу бластной трансформации.
Характерным симптомом заболевания является наличие скоплений полиморфных мегакариоцитов, как небольших, так и гигантских.
В ходе развития заболевания отмечается повышение массы циркулирующих эритроцитов, увеличивается гематокрит, становится выраженной вязкость крови, существенно возрастает уровень гемоглобина. Вследствие перечисленных факторов и тромбоцитоза нарушается микроциркуляция и происходят тромбоэмболические осложнения. К процессу присоединяется миелоидная метаплазия селезенки.
У достаточно существенной части больных на стадии миелофиброза определяются хромосомные аномалии.
Классификация
Отмечается две формы полицитемии – истинная и относительная.
Истинная эритремия, в свою очередь, может быть первичной и вторичной.
Относительная форма болезни отмечается, если уровень эритроцитов нормальный, но понижается объем плазмы. Это состояние также называют ложной или стрессовой полицитемией.
Причины
До сих пор причины эритроцитоза точно не определены. В настоящее время ученые подтвердили, что причины развития заболевания связаны с наследственным фактором.
Кроме того, спровоцировать развитие этой болезни могут такие внешние факторы:
- Воздействие на организм токсических веществ — лаков, красок, химических инсектицидов.
- Продолжительный прием некоторых лекарств – антибиотиков, препаратов золота.
- Перенесенный туберкулез, некоторые вирусные заболевания.
- Влияние радиоактивного излучения.
Симптомы полицитемии
По мере развития заболевания симптомы болезни Вакеза видоизменяются. Симптомы истинной полицитемии зависят от стадии заболевания. Медики выделяют четыре стадии болезни, отображающие те патологические изменения, которые происходят в селезенке и в костном мозге.
- Первая стадия – начальная. Она может продолжаться пять и больше лет. В этот период отмечается умеренный эритроцитоз и умеренная плетора, селезенка на этой стадии не пальпируется. В костном мозге отмечается панмиелоз. Есть невысокая вероятность сосудистых и тромботических осложнений. Внешне проявляется акроцианоз, плетора, эритромелалгии (парестезии и жжение в кончиках пальцев), зуд кожи после мытья. Когда увеличивается общий объем циркулирующей крови, развивается артериальная гипертензия. При этом лечение гипотензивными средствами людей, которые ранее не страдали гипертензией, является неэффективным. Постепенно развиваются проявления церебрального атеросклероза, ишемической болезни сердца. Больные жалуются на головные боли, болезненность в пальцах при движении.
- Вторая стадия – развернутая, эритремическая. Может отмечаться на протяжении 10-15 лет. Если эта стадия протекает без миелоидной метаплазии селезенки, то у больного нарушается общее состояние, отмечается выраженная плетора, панмиелоз. Высока вероятность тромботических осложнений – некрозовкончиков пальцев, инсульта, инфаркта. Больного могут беспокоить боли в костях, руках и ногах. Если у больного отмечается миелоидная метаплазия селезенки, наблюдаются гепатоспленомегалия и панмиелоз. Умеренно выражена плетора, повышена кровоточивость. Вероятны тромботические осложнения. Кожные покровы становятся багрово-синими, беспокоят жгучие боли в кончиках пальца, мочках ушей. Возможно нарушение чувствительности. Могут беспокоить боли в подреберье вследствие увеличения печени и селезенки, вероятна кровоточивость десен, боли в суставах, язвенные нарушения ЖКТ.
- Третья стадия – анемическая. Это терминальный период, в котором развивается анемический синдром, выраженный миелофиброз. Увеличивается печень, селезенка. Нарастает коллагеновый миелофиброз в костном мозге. Нарастают кахексия и спленомегалия, отмечаются проявления плеторы, а также осложнения, спровоцированные тромбозом. Происходят кровоизлияния в разных органах, усугубляется выраженность общих симптомов.
Таким образом, истинная эритремия может провоцировать следующие симптомы:
Анализы и диагностика
Для установления диагноза проводят лабораторный анализ крови и дополнительные обследования (УЗИ, КТ). Чтобы правильно установить диагноз, врачи оценивают показатели анализа крови. Эритремия определяется, если в наличии есть определенные показатели, основные и дополнительные. Подозрение на эритремию возникает, если в общем анализе крови есть отклонения, в частности, повышен гемоглобин (больше 18,5 г/дл у мужчин, больше 16,5 г/дл у женщин). Обращается внимание и на ряд других показателей (эритроцитоз, тромбоцитоз, иногда – панцитоз).
Главными критериями для установления такого диагноза являются:
- Увеличение количества эритроцитов (у мужчин — выше 36 мл/кг, у женщин — выше 32 мл/кг).
- Нормальное насыщение кислородом артериальной крови (более 92%).
- Спленомегалия.
Дополнительными критериями являются:
- Лейкоцитоз (выше 12 х 109/л без признаков инфекции).
- Тромбоцитоз (выше 400 х 109/л).
- Повышенный уровень витамина В12 (выше 900 пг/мл).
- Активность щелочной фосфатазы.
Анализируются также другие лабораторные показатели. Для подтверждения диагноза оценивают гистологическую картину головного мозга.
Кроме того, важное значение при установлении диагноза имеют такие факторы:
- Характерная внешность пациента – наличие специфической окраски кожи и слизистых.
- Увеличенная селезенка, печень.
- Склонность к образованию тромбов.
- Наличие общих симптомов, характерных для истинной полицитемии.
Дифференциальную диагностику проводят с вторичными эритроцитозами.
Лечение полицитемии
Лечение проводят так, чтобы снизить вязкость крови у больного и максимально уменьшить риск серьезных осложнений – образования тромбов и кровотечений.
Симптоматическая артериальная гипертензия является одной из наиболее распространенных патологий, часто встречающихся среди сердечно-сосудистых патологий. Согласно статистическим данным ежегодно от заболевания умирают 7 млн. человек. При этом болезнь крайне плохо поддается диагностики. В некоторых случаях причиной развития вторичной гипертензии являются иные внутренние заболевания.
Когда гипертензия один из симптомов
Заболевание подразделяется на несколько основных групп в зависимости от причин, спровоцировавших развитие болезни.
Эндокринная форма заболевания.
Гипертония, вызванная сердечно-сосудистыми расстройствами.
Нейрогенный тип болезни.
Выявить признаки вторичной формы заболевания можно после осмотра у специалиста.
Симптоматика и отличия от первичной гипертензии:
резкое и стремительное возрастание артериального давления;
отсутствие эффективности от гипотензивной терапии;
внезапное повышение давления без предшествующих косвенных признаков;
развитие болезни в молодом возрасте.
Указанные признаки свидетельствуют о высоких рисках развития вторичной гипертензии.
Почечная форма заболевания
Почки оказывают непосредственное влияние на уровень артериального давления. В связи с чем, поражение органа может вызывать развитие гипертензии. При этом отмечается наличие 2-х основных форм – реноваскулярной (нарушения в области сосудов) и ренопаренхиматозная (поражение паренхимы).
Первый тип болезни возникает на фоне атеросклероза и наблюдается у ¾ всех пациентов. Врожденные аномалии в строении почечных артерий встречаются у 25% всех пациентов. В редких случаях патология образуется на фоне васкулита. При этом характерными особенностями процесса являются следующие признаки:
острое протекание болезни, особенно в начале ее развития;
отсутствие снижения уровня артериального давления даже при применении лекарственных средств;
отсутствие гипертензивных кризов;
возрастание диастолического давления;
наличие заболеваний почек.
Симптоматическая артериальная гипертензия эндокринной этиологии возникает в результате гормональных нарушений, а также на фоне поражения желез, продуцирующих выработку внутренних секреций.
Развитию болезни в большинстве подвержены пациенты с синдромом Кушинга, новообразованиями в области гипофиза или феохромоцитомы. Состояние характеризуется усиленной выработкой гормонов, увеличивающих спазмы в сосудах, а также способствующих возрастанию гормонов коры надпочечников.
В большинстве случаев процесс сопровождается соответствующей симптоматикой – избыточной массой тела, чрезмерным оволосением, полиурией, жаждой.
Данный вид заболевания образуется на фоне поражений центральной нервной системы.
Наиболее распространенные причины:
· новообразования в мозге или его оболочках;
· нарушения, приводящие к возрастанию внутричерепного давления;
Состояние сопровождается ярко выраженными признаками гипертензии, повреждениями головного мозга.
Заболевание представляет собой гемодинамическую форму вторичной гипертензии. Развивается в результате сердечной недостаточности, атеросклероза, на фоне пороков сердца, связанных с работой клапана, а также при тяжелых формах аритмии.
В пожилом возрасте частой причиной болезни является атеросклеротическое поражение. При этом отмечается повышение систолического давления.
Патологический процесс может быть спровоцирован употреблением лекарственных средств – гормонов, антидепрессантов. Также частой причиной болезни является злоупотребление спиртными напитками или некоторыми видами продуктов.
Спровоцировать гипертензию могут сильные стрессовые ситуации или перенесенные ранее оперативные вмешательства.
Для каждой формы заболевания характерны свои особенности и симптоматика. Таким образом, при почечном типе болезни образуются отеки, развиваются боли в области поясницы, происходят изменения в качестве (количестве) выделяемой мочи.
УЗИ почек и мочевого пузыря;
пиелография или цистография;
Эндокринный тип болезни сопровождается гипертоническими кризами, увеличением массы тела, мышечной слабостью.
Методы исследований эндокринной формы:
общее исследование крови;
анализ углеводного обмена;
биохимическое исследование крови;
определение уровня гормонов;
компьютерная томография (КТ).
При нейрогенных типах болезни проводятся исследования нервной системы, уточняется наличие перенесенных ранее травм или операций на головном мозге. При этом определить патологию можно по развивающимся признакам – головным болям, судорожному состоянию, нарушением вегетативных функций.
Для патологий, возникших на фоне сосудистых патологий, характерно повышение систолического давления. При этом процесс часто сменяется понижением показателей АД и нестабильностью состояния. Симптомами болезни являются головные боли, общая слабость организма, дискомфортные ощущения в районе сердца.
Диагностика сосудистого фактора включает в себя ангиографические виды исследований, УЗИ, электрокардиограмму сердца, изучение липидного обмена.
Лечение симптоматической гипертензии
Терапия подбирается индивидуально согласно этиологии заболевания. Хирургическое лечение симптоматической артериальной гипертензии проводится только при наличии новообразований (опухолей), при развитии инфекционно-воспалительных процессов назначается противовоспалительная группа средств.
Перечень возможных препаратов:
антагонисты кальциевых каналов;
мочегонные препараты – фуросемид;
ингибиторы АПФ – спираприл, моэксиприл;
При этом препараты назначаются крайне осторожно, так как некоторые группы средств могут быть противопоказаны при иных формах гипертензии, в особенности при наличии хронических патологий почек, сердца и сосудов.
Получить квалифицированную помощь специалиста и назначать лечение можно в нашей клинике. Сервис предоставляет все виды услуг, занимается официальной деятельностью в сфере медицины. Мы используем только новейшее оборудование и индивидуальный подход к каждому пациенту. Записаться на прием можно через обращение в регистратуру или при личном посещении центра.
Эритремия (истинная полицитемия, краснокровие, болезнь Вакеза) — это заболевание кроветворной системы, в основе которого лежит тотальная гиперплазия клеточных элементов костного мозга.
Эритремия – болезнь взрослых, однако отмечаются редкие случаи заболевания эритремией и у детей. Известны также случаи семейных заболеваний.
Причины эритремии неизвестны, но считается, что лежащая в основе неконтролируемая (раковая) продукция клеток крови является генетической мутацией в гемопоэтических стволовых клетках. Почти все пациенты имеют мутации в гене JAK2.
От эритремии чаще всего страдают люди в возрасте от 40 до 80 лет, а средний возраст пациентов составляет около 60 лет.
Симптомы и клиническая картина
Симптомы и осложнения эритремии обусловлены:
• увеличением массы крови (истинная плетора);
• увеличением вязкости крови и замедлением кровотока;
• увеличением числа кровяных пластинок и лейкоцитов.
Наиболее частыми субъективными жалобами больных являются тяжесть в голове, боли различной интенсивности, приливы крови к голове, шум в ушах, чувство жара, боли в области сердца стенокардического характера, ощущение дискомфорта и боли в подложечной области.
Также характерны для эритремии: кожный зуд, усиливающийся после ванны, боли в костях и особенно в нижних конечностях, иногда нарушение зрения и двоение в глазах, нарушение слуха. Субъективное состояние у большинства больных нарушено, но в единичных случаях, несмотря на высокие показатели крови, больные чувствуют себя практически здоровыми.
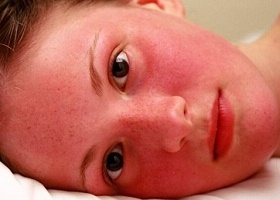
Типичные внешние признаки эритремии обнаруживаются в 90% случаев. Существует возможность отсутствия внешних признаков эритремии: у лиц со смуглой окраской кожи, особенно у женщин, а также в самой начальной фазе болезни эритроз может отсутствовать.
Вторым по частоте симптомом эритремии является спленомегалия. Она отмечается в 66% случаев.
У ряда больных селезенка принимает участие в миелопролиферативном процессе, особенно при наличии значительного ее увеличения и большой давности страдания. В анемической фазе заболевания прогрессирующее увеличение селезенки происходит, как правило, за счет миелоидной метаплазии органа. Косвенным указанием на наличие миелоидной метаплазии является нарастание лейкоцитоза или нейтрофил иного сдвига влево, появление нормобластоза и полихромазии эритроцитов.
Не менее важным признаком заболевания является увеличение печени – последнее наблюдается в среднем в 62% случаев. Гепатомегалия печени может быть обусловлена различными факторами, из которых основным является застой крови: печень, как и селезенка, является главным депо крови в организме. Повышенное кровенаполнение печени влечет за собой белковую дегенерацию печеночных клеток и разрастание соединительной ткани под влиянием вредного действия продуктов гемолиза эритроцитов.
Цирроз печени является редким осложнением эритремии; значительно чаще определяется нарушение функционального состояния печени.
У больных в анемической фазе заболевания в печени, как и в селезенке, обнаруживается миелоидная метаплазия.
Артериальная гипертония – менее постоянный симптом болезни; она чаще обнаруживается у больных без сплело- и гепатомегалии. Артериальное давление выше 150/90 мм ртутного столба наблюдается у трети больных.
На почве венозной гиперемии органов нередко развиваются застойные явления со стороны дыхательных путей (бронхиты) и почек (альбуминурия). Нередко наблюдаются диспепсические явления, иногда кровавая рвота в кишечные кровотечения, возникающие на почве тромбоза с последующим разрывом расширенных и переполненных кровью вен пищевода, желудка и кишечника. Желудочная секреция при болезни Вакеза непостоянна: наряду с повышенной секрецией у части больных наблюдается гипо- и ахилия.
Язва желудка и двенадцатиперстной кишки наблюдается у 10-20% больных эритремией. Причинами изъязвления слизистой желудка и двенадцатиперстной кишки при эритремии считаются замедление тока крови и тромбозы мелких сосудов ЖКТ.
Особый интерес представляет сосудистая патология при эритремии. Плеторическое полнокровие приводит к тому, что эритремия протекает как сосудистое заболевание со всеми вытекающими отсюда клиническими последствиями.
Замедление скорости кровотока, повышенная вязкость крови и богатство ее форменными элементами способствуют возникновению артериальных и венозных тромбов. Особенно опасны тромбозы мозговых сосудов. Нередко наблюдаются тромбозы селезеночной и почечной артерий. При тромбозе воротной вены у больных развивается синдром острого портального стаза: появляются резкие боли в животе, кровавая рвота, кишечные кровотечения; в случае профузного кровотечения больные могут погибнуть, а если выживают, то после прекращения кровотечения у них развивается синдром хронического портального застоя с асцитом; последний может исчезнуть в связи с васкуляризацией тромба и развитием коллатерального кровообращения.
Рецидивирующие тромбозы век нижних конечностей могут привести к образованию трофических язв и эритродермии. Кожа голеней приобретает темную багровую окраску, утолщена, горяча на ощупь. Больные страдают от сильных болей в нижних конечностях, из-за которых становятся полными инвалидами.
Наличие при одном и том же страдании склонности к тромбозам и кровотечениям на первый взгляд кажется парадоксальным. В основе кровоточивости при эритремии лежат следующие причины: переполнение сосудов кровью, нарушение ретракции кровяного сгустка вследствие недостатка сыворотки и, возможно, качественной неполноценности тромбоцитов, а также недостаточность плазменных компонентов свертывающей системы крови – протромбина, фибриногена.
Эритремия предрасполагает к поражениям сосудов органического (облитерирующий эндартериит) и функционального (акропарестезия и эритромелалгия) характера. Поражение сосудов лежит в основе висцеральной, органной патологии, наблюдаемой при эритремии. Сюда относятся: коронаротромбоз с последующим развитием сердечной недостаточности, цирроз печени, тромбоз мозговых сосудов, изредка пневмосклероз. Диапазон сосудистой и висцеральной патологии довольно многообразен. Наблюдаются случаи эритремического психоза и значительное ухудшение зрения, связанное с поражением сосудов сетчатки.
Приведенными примерами далеко не исчерпывается все многообразие симптомов и осложнений при эритремии.
При эритремии наблюдается абсолютное увеличение числа эритроцитов, приводящее к увеличению общей массы циркулирующей крови, иногда в 2-3 раза (до 10-12 литров и больше). Масса циркулирующей крови увеличивается в связи с физической нагрузкой. Соотношение эритроциты-плазма повышено, доходя до 85/15 и 90/10 (норма – 45/55).
Степень увеличения показателей красной крови зависит от фазы, тяжести заболевания, а также предшествующей терапии. Наиболее часто число эритроцитов составляет 6-8 млн., в редких случаях доходя до 10-12 млн., гемоглобин 18-22 гр/л, в редких случаях достигая 25-28 гр/л. Цветной показатель обычно ниже единицы, в среднем 0,7-0,8. Эритроциты нормальных размеров (в среднем 7,5 мкм). Содержание ретикулоцитов обычно нормально. У больных, пользующихся частыми кровопусканиями, отмечается умеренный ретикулоцитоз. В редких случаях встречается нормобластоз. При переходе эритремии в фазу миелоидной метаплазии содержание нормобластов увеличивается, появляются полихроматофилы и дегенеративные изменении эритроцитов: базофильная пунктация, анизоцитоз, пойкилоцитоз, шизоцитоз. Характерными для эритремии являются лейкоцитоз и тромбоцитоз.
Тромбоцитоз (увеличение числа тромбоцитов свыше 400 тыс.) устанавливается примерно в 50% случаев. Иногда в крови обнаруживаются гигантские пластинки.
Физические свойства крови соответствуют повышенному содержанию эритроцитов в единице объема: сухой остаток крови сильно увеличен, вязкость резко повышена; РОЭ замедлена (0-2 мм в час); ретракции кровяного сгустка нарушена (вследствие недостатка сыворотки).
Содержание билирубина в крови нормально или несколько повышено, составляя в среднем 1 мг/л (реакция непрямая).
Гистологическое исследование костного мозга при эритремии (прижизненное – путем трепанобиопсии и посмертное) убеждает в наличии выраженной гиперплазии костномозговых клеток.
Особого внимания при эритремии заслуживает гиперплазия гигантоклеточного аппарата. В качественном отношении мегакириоциты характеризуются особенно большими размерами, достигающими 100 мкм в диаметре.
Течение и исходы
Течение эритремии хроническое, неуклонно прогрессирующее. Средняя длительность нелеченной болезни – от 8 до 10 лет.
Выделяют три фазы заболевания:
• терминальную (фазу исходов).
Начальная фаза характеризуется небольшим эритроцитозом (5-6 млн.) и отсутствием выраженного лейкоцитоза и тромбоцитоза. Заболевание в этой фазе протекает почти бессимптомно.
Эритремическая фаза со временем переходит в третью – терминальную фазу заболевания, которая в свою очередь бывает неоднородной.
• Исходы, связанные с органной и сосудистой патологией при эритремии: цирроз печени, коронаротромбоз, очаги размягчения в головном мозгу на почве тромбозов и кровоизлияний и др.
В основе трансформации эритремии в анемию лежит постепенное развитие миелофиброза и остеомиелосклероза. Развитию выраженного синдрома миелофиброза предшествует стадия миелоидной метаплазии селезенки. Последняя возникает в эритремической фазе, когда костный мозг является еще резко гиперпластичным.
Развитие миелофиброза при эритремии сопровождается постепенным увеличением селезенки и печени за счет миелоидной метаплазии. Миелоидная метаплазия селезенки и печени является выражением миелопролиферативного, системного характера заболевания. Вместе с тем экстрамедуллярные очаги кроветворения, возникающие на фоне прогрессирующего миелофиброза, имеют известное компенсаторное значение. С развитием миелофиброза внешние признаки эритремии постепенно исчезают. Показатели красной крови нормализуются и удерживаются на этом уровне иногда несколько лет; затем развивается анемия. Число лейкоцитов колеблется от лейкопенических до сублейкемических цифр. Содержание палочкоядерных и сегментоядерных нейтрофилов всегда резко увеличено, имеется умеренный сдвиг до миелоцитов, реже – миелобластов. Появляется нормобластоз, полихромазия, базофильная пунктация эритроцитов.
Диагноз миелофиброза устанавливается на основании изучения трепанобиопсии костного мозга и пункции селезенки и печени.
Другая линия развития эритремии – исход в острый и хронический миелолейкоз.
Острый миелолейкоз является причиной смерти больных эритремией в 10-20% случаев.
Патологоанатомическая картина
Анатомическим субстратом болезни является тотальная гиперплазия всех клеточных элементов костного мозга (миелокариоцитов). В диафизах трубчатых костей наблюдается превращение жирового костного мозга в красный. Очаги миелоидной ткани иногда обнаруживаются в селезеночной пульпе, печени и других органах. Периваскулярные узелки из миелоидных клеток, дающих реакцию на оксидазу, находят даже в коже (как при лейкозе). Обращает на себя внимание огромная гиперплазия мегакариоцитарного аппарата; в капиллярах различных органов, чаще всего в легочных, находят эмболы, состоящие из мегакариоцитов.
Гиперплазия эритробластов в костном мозгу не отличается от обычного типа регенерации.
В отлитое от миелолейкоза созревание клеток длительное время не нарушено, и в кровь поступают почти исключительно зрелые формы лейкоцитов.
В фазе исходов эритремии может быть обнаружено фиброзное или остеосклеротическое превращение костного мозга; и других случаях возникают изменения, характерные для острого или хронического миелолейкоза.
В селезенке наблюдаются полнокровие, рубцы после перенесенных инфарктов. Фолликулярная структура длительное время не нарушается. При эритремии большой давности отмечаются гиперплазия ретикулярных клеток и очаги миелоидной метаплазии с наличием мегакариоцитов. Частота обнаружения миелоидной метаплазии увеличивается в фазе исходов. Нередко обнаруживается та или иная степень фиброза селезенки.
В печени отмечается выраженное полнокровно, гиперплазия купферовских клеток и периваскулярное разрастание соединительной ткани, достигающее в единичных случаях степени законченного цирроза. При большой давности заболевания обнаруживаются, как и в селезенке, очаги миелоидной метаплазии.
Поджелудочная железа нередко бывает цирротически изменена.
Диагностика и дифференциальный диагноз
В настоящее время в связи с появлением эффективных средств лечения эритремии значение дифференциального диагноза эритремии значительно возросло. Необходимо четко дифференцировать эритремию от большой группы эритроцитозов, которые не имеют с эритремией ничего общего, кроме внешнего сходства в виде увеличения числа эритроцитов.
В пользу эритремии говорит высокая степень эритроцитоза, лейкоцитоз, а при отсутствии последнего заметный и стойкий нейтрофилез и палочкоядерный сдвиг в формуле крови, а также тромбоцитоз. Гипоксические эритроцитозы характеризуются увеличением объема эритроцитов.
Спленомегалия характерна для эритремии и обычно отсутствует при эритроцитозах.
Показатель гематокрита выше 70/30 более характерен для эритремии. При эритроцитозах может иметь место умеренное увеличение показателя гематокрита.
Определение массы эритроцитом помогает отдифференцировать эритремию от относительных эритроцитозов, а также от абсолютных (вторичных) эритроцитозов, при которых масса эритроцитов хоть и увеличена, но в значительно меньшей степени, чем при эритремии.
Снижение содержания кислорода в артериальной крови характерно для гипоксических эритроцитозов и не имеет места при эритремии. Очень существенным дифференциально-диагностическим признаком является мегакариоцитоз костного мозга при эритремии.
С наибольшем вероятностью ранний и дифференциальный диагноз эритремии устанавливается на основании гистологического исследования костного мозга, добываемого путем трепанобиопсии. Характерным для эритремии является резко выраженная гиперплазия клеточных элементов костного мозга, приводящая к почти полному вытеснению жира, и особенно мегакариоцитоз. При вторичных эритроцитозах мегакариоцитоз обычно отсутствует, гиперплазия клеточных элементов отсутствует или очень невелика. Простота и безопасность этого метода исследования позволяют рекомендовать его для дифференциальной диагностики эритремии во всех неясных случаях.
Лечение эритремии
Для профилактики тромбозов показаны антиагреганты, то есть ацетилсалициловая кислота в профилактической дозе 75 мг в день (или иногда пероральные антикоагулянты).
Пожилой возраст (от 60 лет) и предшествующие тромбоэмболические заболевания (такие как церебральный инсульт, инфаркт миокарда, венозный тромбоз, легочная эмболия) являются факторами риска, влияющими на выбор лечения. У пациентов, по крайней мере с одним из перечисленных выше факторов риска, используются дополнительные препараты для уменьшения выработки эритроцитов в костном мозге, так называемые циторедуктивные препараты. Используют гидроксимочевину или интерферон- (IFN-). Если одно из этих лекарств неэффективно, назначается другое.
Следует помнить, что эритремия связана с повышенным риском не только тромботических, но и геморрагических осложнений. Следовательно, очень важно предотвращать другие факторы и заболевания, предрасполагающие к возникновению тромбов (гипертония, диабет, ожирение, гиперхолестеринемия) или кровотечений (язва желудка и/или двенадцатиперстной кишки). Важное значение имеет одновременное использование соответствующей симптоматической терапии, лечение возможных осложнений кровотечения и гиперурикемии (обильная гидратация, аллопуринол).
Оперативные вмешательства у больных эритремией, как большие, так и малые, в том числе экстракции зубов, следует производить в период гематологической ремиссии во избежание опасных кровотечении.
Диета больных должна быть построена по принципу уменьшения подачи в организм железа, так как оно является материалом для образования гемоглобина. В связи с этим ограничивают белки животного происхождения. Показана преимущественно молочно-растительная диета (молочные продукты уменьшают всасывание железа в ЖКТ). У больных с гипертоническим вариантом эритремии для профилактики атеросклероза целесообразно ограничение холестеринсодержащих продуктов.
Симптоматические, или вторичные, артериальные гипертензии (СГ) — это такие формы повышения артериального давления (АД), которые причинно связаны с определенными заболеваниями или повреждениями органов (или систем), участвующих в регуляции АД.
Частота симптоматических артериальных гипертензий составляет 20 — 35% от всех больных АГ, госпитализированных по поводу повышенного АД.
Существует множество классификацией СГ. Все их объединяет выделение четырех основных групп СГ:
- Почечные (нефрогенные).
- Эндокринные.
- Гипертензии, обусловленные поражением сердца и крупных артериальных сосудов (гемодинамические).
- Центрогенные (обусловленные органическим поражением нервной системы). Иногда выделяется также группа СГ при сочетанных поражениях
Возможно сочетание нескольких (чаще двух) заболеваний, потенциально способных привести к артериальной гипертензии, например: диабетический гломерулосклероз и хронический пиелонефрит, атеросклеротический стеноз почечных артерий и хронический пиело- или гломерулонефрит; опухоль почки у пациента, страдающего атеросклерозом аорты и мозговых сосудов и т. п. Однако и с приведенными добавлениями классификация не является исчерпывающей.
Этиологическими факторами для СГ являются многочисленные заболевания, сопровождающиеся развитием АГ как симптома. Описано более 70 подобных заболеваний.
- Заболевания почек, почечных артерий и мочевыводящей системы:
а) приобретенные: диффузный гломерулонефрит, хронический пиелонефрит, интерстициальный нефрит, системные васкулиты, амилоидоз, диабетический гломерулосклероз, атеросклероз, тромбоз и эмболия почечных артерий, пиелонефрит на фоне мочекаменной болезни, обструктивные уропатии, опухоли, туберкулез почек и т. п.;
б) врожденные: гипоплазия, дистопия, аномалии развития почечных артерий, гидронефроз, поликистоз почек, патологически подвижная почка и другие аномалии развития и положения почек. - Заболевания эндокринной системы: феохромоцитома и феохромобластома; альдостерома (первичный альдостеронизм, или синдром Конна); кортикостерома; болезнь и синдром Иценко — Кушинга; акромегалия; диффузный токсический зоб.
- Заболевания сердца, аорты и крупных сосудов:
а) пороки сердца приобретенные (недостаточность клапанов аорты и др.) и врожденные (открытый артериальный проток и др.); заболевания сердца, сопровождающиеся застойной сердечной недостаточностью и полной атриовентикулярной блокадой;
б) поражения аорты врожденные (коарктация) и приобретенные (артерииты аорты и ее ветвей, атеросклероз); стенозирующие поражения сонных и позвоночных артерий и др. - Заболевания ЦНС: опухоль мозга; энцефалит; травмы; очаговые ише- мические поражения и др.
Реноваскулярные (вазоренальные) АГ относятся к почечным СГ.
Механизм развития СГ при каждом заболевании имеет отличительные черты. Они обусловлены характером и особенностями развития основного заболевания. Так, при почечной патологии и реноваскулярных поражениях пусковой фактор — это ишемия почки и доминирующий вследствие этого механизм повышения АД: рост активности прессорных и снижение активности депрессорных почечных агентов.
При эндокринных заболеваниях первично повышенное образование некоторых гормонов является непосредственной причиной повышения АД. Вид гиперпродуцируемого гормона: альдостерон или другой минералокортикоид, катехоламины, СТГ, АКТГ и глюкокортикоиды — зависит от характера эндокринной патологии.
При органических поражениях ЦНС создаются условия для ишемии центров, регулирующих АД, и нарушений центрального механизма регуляции АД, вызванного не функциональными (как при гипертонической болезни), а органическими изменениями.
При гемодинамических СГ, обусловленных поражением сердца и крупных артериальных сосудов, механизмы повышения АД не представляются едиными и определяются характером поражения. Они связаны с:
- нарушением функции депрессорных зон (синокаротидной зоны), понижением эластичности дуги аорты (при атеросклерозе дуги аорты и ее ветвей);
- переполнением кровью сосудов, расположенных выше места сужения аорты (при ее коарктации), с дальнейшим включением почечно-ишемического ренопрессорного механизма;
- сужением сосудов в ответ на уменьшение сердечного выброса, увеличением объема циркулирующей крови, вторичным гиперальдостеронизмом и повышением вязкости крови (при застойной сердечной недостаточности);
- увеличением и ускорением систолического выброса крови в аорту (недостаточность клапанов аорты), при возрастании притока крови к сердцу (артериовенозные фистулы) или увеличении продолжительности диастолы (полная атриовентрикулярная блокада).
Клинические проявления при симптоматической гипертензии в большинстве случаев складываются из симптомов, обусловленных повышением АД, и симптомов основного заболевания.
В такой ситуации предположения о симптоматическом характере АГ возникают при:
- развитии АГ у лиц молодого возраста и старше 50 — 55 лет;
- остром развитии и быстрой стабилизации АГ на высоких цифрах;
- бессимптомном течении АГ;
- резистентности к гипотензивной терапии;
- злокачественном характере течения АГ.
По характеру течения СГ, как и гипертоническую болезнь, разделяют на доброкачественные и злокачественные. Синдром злокачественной АГ встречается в 13 — 30% всех СГ.
Почечные АГ наиболее частая причина СГ (70 — 80%). Они подразделяются на АГ при заболеваниях паренхимы почек, реноваскулярные (вазоренальные) гипертензии и АГ, связанные с нарушением оттока мочи. Большую часть почечных АГ представляют заболевания с ренопаренхиматозной и вазоренальной патологией.
Клиническая картина многочисленных заболеваний, сопровождающихся АГ почечного генеза, может проявляться следующими синдромами: АГ и патологией мочевого осадка; АГ и лихорадкой; АГ и шумом над почечными артериями; АГ и пальпируемой опухолью брюшной полости; АГ (моносимптомно).
Эти синдромы могут быть выявлены на разных этапах диагностического поиска.
В задачу I этапа диагностического поиска входят: 1) сбор сведений о перенесенных ранее заболеваниях почек или мочевыводящей системы; 2) целенаправленное выявление жалоб, встречающихся при почечной патологии, при которой гипертензия может выступать как симптом.
Указания на имеющуюся у больного патологию почек (гломеруло- и пиелонефрит, мочекаменная болезнь и т. д.), связь ее с развитием АГ позволяют сформулировать убедительную предварительную диагностическую концепцию.
При отсутствии характерного анамнеза наличие жалоб на изменение цвета и количества мочи, дизурические расстройства, появление отеков помогают связать повышение АД с почечной патологией без определенных высказываний о характере поражения почек. Эти сведения необходимо получить на последующих этапах обследования больного.
Если больной предъявляет жалобы на лихорадку, боли в суставах и животе, повышение АД, можно заподозрить узелковый периартериит — заболевание, при котором почки являются лишь одним из органов, вовлеченных в процесс.
Сочетание повышенного АД с лихорадкой характерно для инфекции мочевыводящих путей (жалобы на дизурические расстройства), встречается и при опухолях почек.
На II этапе диагностического поиска выявляют симптомы, обусловленные повышением АД (описаны ранее) и основным заболеванием.
Наличие выраженных отеков при соответствующем анамнезе делает предварительный диагноз гломерулонефрита более достоверным. Возникают предположения об амилоидозе.
При физикальном обследовании больного может быть обнаружен систолический шум над брюшной аортой у места отхождения почечных артерий. Возможно предположение о реноваскулярном характере АГ. Уточненный диагноз может быть поставлен по данным ангиографии.
Обнаружение при пальпации живота опухолевого образования у больных АГ позволяет предположить поликистоз почек, гидронефроз или гипернефрому.
Таким образом, на II этапе диагностического поиска могут возникнуть новые предположения о заболеваниях, обусловивших развитие АГ, и подтвердиться диагностические концепции I этапа.
На основании оценки выявленных синдромов можно высказать следующие предположения о заболеваниях, сопровождающихся АГ почечного генеза.
- Сочетанием АГ с патологией мочевого осадка проявляется:
а) хронический и острый гломерулонефрит;
б) хронический пиелонефрит. - Сочетание АГ и лихорадки наиболее часто встречается при:
а) хроническом пиелонефрите;
б) поликистозе почек, осложненном пиелонефритом;
в) опухолях почки;
г) узелковом периартериите. - Сочетание АГ с пальпируемой опухолью в брюшной полости наблюдается при:
а) опухоли почки;
б) поликистозе;
в) гидронефрозе. - Сочетанием АГ с шумом над почечными артериями характеризуется стеноз почечных артерий различного происхождения.
- Моносимптомная АГ характерна для:
а) латентной формы гломерулонефрита;
б) латентной формы пиелонефрита;
в) фибромускулярной гиперплазии почечных артерий (реже стенозирующего атеросклероза почечных артерий и некоторых форм артериита);
г) аномалий развития почечных сосудов и мочевыводящих путей.
Исследования по показаниям включают:
количественную оценку бактериурии, суточной потери белка с мочой; суммарное исследование функции почек;
раздельное исследование функции обеих почек (изотопная ренография и сканирование, инфузионная и ретроградная пиелография, хромоцистоскопия);
УЗИ почек; компьютерную томографию почек;
контрастную ангиографию (аортография с исследованием почечного кровотока и каваграфия с флебографией почечных вен); исследование крови на содержание ренина и ангиотензина. Показания к проведению того или иного дополнительного исследования зависят от предварительного диагностического предположения и результатов рутинных (обязательных) методов обследования.
Для подтверждения (или исключения) пиелонефрита необходимы не только повторные, многократные анализы утренней порции и суточной мочи, но и проведение дополнительных исследований. В сомнительных случаях для окончательного диагноза латентно протекающего пиелонефрита или гломерулонефрита производят биопсию почки.
Нередко патологический процесс в почках многие годы протекает скрыто и сопровождается минимальными и непостоянными изменениями мочи.
Исследования — биопсия почки и ангиография — проводятся по строгим показаниям.
Читайте также:

