Агрессивная форма рака головного мозга
Если опухоль обнаружена вовремя, девять из десяти женщин с раком молочной железы и девять из десяти мужчин с раком предстательной железы пройдут критический пятилетний предел.

Для большинства видов рака сегодня медицина может обещать высокие показатели излечения или, по крайней мере, многие годы без симптомов. Некоторые опухоли противостоят любой терапии: они быстро и агрессивно растут или появляются только тогда, когда их уже нельзя остановить.
Это не выглядит так же хорошо для других типов рака: они либо сопротивляются вариантам лечения, либо растут настолько быстро, что обнаруживаются только тогда, когда уже слишком поздно.
Волнует, но сейчас нет времени?
1. Рак поджелудочной железы — опухоль с худшим прогнозом
Поджелудочная железа вырабатывает гормон инсулин для метаболизма сахара в крови. Он также производит пищеварительные соки. Он имеет свою собственную специализированную ткань для обеих функций. Большинство злокачественных опухолей развиваются в ткани, которая производит пищеварительные соки.
Согласно данным реестра рака Института Роберта Коха (RKI), в 2014 году около 17 000 человек в Германии заболели раком поджелудочной железы (последние опубликованные данные). Столько же людей погибло. Мужчины и женщины одинаково затронуты. Средний возраст появления более 70 лет.
Почему рак так агрессивен
Злокачественные клеточные изменения в поджелудочной железе не вызывают симптомов в течение длительного времени, поэтому опухоль распознается только на поздней стадии. Если обнаружится рано, лечение будет возможно. Как только хирургическое удаление опухоли становится невозможным, вероятность выживания уменьшается.
Факторы риска, которых можно избежать:
Курение, включая пассивное курение, чрезмерное ожирение и диабет 2 типа, считаются факторами риска.
Выживаемость:
Карцинома поджелудочной железы имеет самые низкие показатели выживаемости среди всех видов рака: по данным RKI, только девять процентов пациентов достигают пятилетней отметки.
2. Рак печени — безболезненная опухоль
Рак в органе детоксикации чаще всего развивается от цирроза печени, когда ткань печени превращается в соединительную ткань. Хроническое воспаление печени, такое как гепатит В или неалкогольный жировой гепатит печени, также является причиной рака.
За последние 30 лет число новых случаев удвоилось как у мужчин, так и у женщин. В Германии (RKI 2014) ежегодно происходит около 9 000 новых случаев заболевания и почти 8 000 случаев смерти. Это затрагивает значительно больше мужчин. Показатели RKI 2014 года для новых случаев: 6370 мужчин против 2710 женщин.
Почему рак так агрессивен
Первые признаки рака печени появляются только на поздней стадии заболевания. Это ограничивает варианты терапии. Классическая химиотерапия с сильными клеточными токсинами не подходит для печени с ослабленным функционированием тканей. Операция также возможна только при наличии достаточного количества здоровой печени. В трех из четырех случаев рак печени не может быть удален хирургическим путем при диагностике.
При карциномах печени опухоль часто рецидивирует после успешного лечения.
Факторы риска, которых можно избежать:
В Германии потребление алкоголя является причиной 15 процентов диагнозов рака печени у женщин и 35 процентов у мужчин. Высокое потребление наркотиков также считается фактором риска для органа, который должен расщеплять токсины в организме.
Выживаемость:
Пятилетняя выживаемость при раке печени составляет в среднем двенадцать процентов.
3. Рак легких — на подъеме у женщин
Опухоль в бронхах или ткани легких является одним из наиболее распространенных видов рака. Около 80 процентов пациентов имеют диагноз немелкоклеточного рака легкого (NSCLC), 20 процентов — мелкоклеточного рака легкого (SCLC).
Каждый год более 50 000 человек в Германии заболевают опухолями легких или бронхов. Хотя в последние годы число заболеваний у женщин неуклонно возрастало, у мужчин этот показатель снизился. По данным RKI, в 2014 году было 34 560 мужчин и 19 280 женщин. В том же году умерли 29 560 мужчин и 15 524 женщины.
Почему рак так агрессивен
В целом, рак легких изначально не вызывает особых нареканий. Поэтому он обнаружен только поздно, что, в свою очередь, является причиной низкой вероятности выздоровления. В случае недавно обнаруженных опухолей легких успешное начальное лечение часто приводит к рецидиву в течение следующих двух или трех лет.
Это особенно трагично для мелкоклеточного рака легких (SCLC), который быстро растет и распространяется. Большинство пациентов получают диагноз только на четвертой стадии заболевания, когда метастазы уже существуют. Хирургическое вмешательство редкое, самое большее для очень маленьких и локализованных опухолей на первой стадии. Рак обнаружен на ранней стадии только у пяти процентов больных.
Факторы риска, которых можно избежать:
Курение, а также высокий уровень выхлопных газов, твердых частиц и смога способствуют развитию рака легких.
Выживаемость:
Из распространенных видов рака, рак легких имеет худший прогноз. Через пять лет только 15 процентов мужчин и 20 процентов женщин все еще живы.
Также : это происходит, когда вы бросаете курить — через день, месяц, год и десятилетие
4. Опухоль головного мозга — самая распространенная и самая смертельная
Рак в мозге встречается редко. Это составляет менее двух процентов всех злокачественных опухолей. Есть несколько подвидов с очень разными скоростями заживления. Например, у детей, которые поражаются относительно часто, опухоли отличаются от взрослых. Показатели эффективности лечения превышают 90 процентов. У взрослых наиболее распространенной опухолью головного мозга является наиболее злокачественная глиобластома.
В 2014 году Институт Роберта Коха в Германии зарегистрировал около 6700 новых случаев опухолей головного мозга, в том числе 230 детей. В 2015 году от этой болезни умерло 5770 человек. Около 2500 человек с диагнозом глиобластома — чрезвычайно агрессивная опухоль головного мозга и один из самых агрессивных раковых заболеваний во взрослом возрасте — каждый год в Германии. У мужчин уровень заболеваемости и смертности выше, чем у женщин. Средний возраст появления — в середине 60-х.
Почему рак так агрессивен
Глиобластомы быстро растут, в среднем эта опухоль удваивается в размере каждые 50 дней. Он растет настолько быстро, что даже кровеносные сосуды не могут успевать за транспортировкой крови внутрь: ядро глиобластомы умирает, но рак продолжает размножаться.
Факторы риска, которых можно избежать:
Факторы образа жизни не влияют на опухоли головного мозга.
Выживаемость:
Пятилетняя выживаемость для всех опухолей головного мозга составляет чуть более 20 процентов, при этом у глиобластом прогноз значительно ниже — около пяти процентов. Среднее время выживания составляет 15 месяцев с момента постановки диагноза.
5. Рак крови — острые формы более агрессивны, чем хронические
При лейкозе незрелые клетки крови размножаются неконтролируемо. Если их много, они вытесняют здоровые клетки крови. Различают острую и хроническую лейкемию. Острые лейкемии — это внезапные серьезные заболевания, которые, если их не лечить, приводят к смерти в течение нескольких недель, в то время как хронические лейкемии имеют более медленное, довольно постепенное течение заболевания.
Около 13 700 человек в Германии заболели лейкемией в 2014 году. Хроническая лимфатическая форма (ХЛЛ) была диагностирована примерно у 40 процентов из них, а острый миелолейкоз (ОМЛ) — у 21 процента. Острый лимфобластный лейкоз (ОЛЛ) составил только семь процентов от числа пострадавших.
Риск развития лейкемии высок в раннем детстве, уменьшается с возрастом и снова возрастает с 30 лет. Мужчины страдают чуть чаще, чем женщины.
Почему рак так агрессивен
Симптомы неспецифичны и могут быть безвредны. В то же время больные клетки крови наводняют организм. Кроме того, существует риск рецидива при этом типе рака.
Факторы риска, которых можно избежать:
Образ жизни не влияет на лейкемию. Рентген или радиоактивные лучи предположительно способствуют их образованию.
Выживаемость:
Затронутые люди с диагнозом детства живут намного дольше, в то время как у взрослых острые формы продолжают иметь довольно плохой прогноз. Пятилетняя вероятность выживания в детстве составляет около 92 процентов (ОЛЛ) и 74 процента (ОМЛ), но значительно снижается с увеличением возраста диагноза. Для AML это 23 процента.
1. Не кури
Табачный дым является фактором риска номер 1 и является причиной 19 процентов всех новых случаев заболевания раком в 2018 году. Бесчисленные канцерогенные вещества увеличивают не только риск рака легких, но и опухолей поджелудочной железы, мочевого пузыря, почек, рта и горла, желудка или пищевода.
2. Избегайте лишнего веса
Фактор риска избыточного веса почти такой же серьезный. Эксперты DKFZ считают доказанным, что увеличение процента жира в организме увеличивает риск по крайней мере одиннадцати видов рака. В первую очередь это рак молочной железы и толстой кишки.
3. Упражнения ежедневно
В целом, по оценкам ученых, нехватка физических упражнений вызвала шесть процентов новых случаев заболевания раком в Германии в 2018 году. Кодекс рекомендует не менее 150 минут умеренных упражнений или 75 минут интенсивных физических нагрузок.
4. Ешьте свежие фрукты и овощи
По оценкам ученых, в Германии около восьми процентов всех новых случаев рака в 2018 году можно отнести к нездоровому питанию. Те, кто ест разнообразную и свежую диету, в первую очередь снижают риск развития рака пищевода, желудка, кишечника и поджелудочной железы.
5. Избегайте сильно обработанных мясных и колбасных изделий
Колбаса, а также мясные продукты и красное мясо были включены в список канцерогенных веществ с 2015 года.
6. Пейте немного алкоголя
Если вы регулярно употребляете алкоголь, вы повышаете риск не только рака печени, но и всех видов опухолей пищеварительного тракта. Это не должно быть больше двух напитков в день для мужчин или напитков для женщин.
7. Защити себя от солнца
Так же, как табачный дым и мясо с высокой степенью переработки, ультрафиолетовые лучи попадают в категорию 1 канцерогенных веществ. Для рака кожи солнце является основным фактором риска, которого вы легко можете избежать.
8. Избегайте канцерогенных веществ
В воздухе присутствуют некоторые факторы риска, такие как твердые частицы, радон или ионизирующее излучение, которые возникают во время медицинских осмотров. Загрязнители окружающей среды могут вызвать опухоли легких, мочевого пузыря или кожи.
9. Сделайте прививку себе и своим детям
Рак печени часто развивается после заражения гепатитом В или С, особенно у детей. Не в последнюю очередь из-за этого Постоянный комитет по вакцинации (STIKO) рекомендует вакцинацию против гепатита В всем младенцам и маленьким детям.
Вирусы папилломы человека (ВПЧ) поражают клетки кожи или слизистых оболочек. Вакцинация против ВПЧ защищает от предшественников рака шейки матки, заднего прохода, в области половых органов, а также в области рта и горла.
10. Специально для женщин: кормите грудью и будьте осторожны с гормональными добавками
Эксперты рекомендуют матерям кормить грудью своих детей — также снизить риск возникновения рака молочной железы. Женщины в период менопаузы должны отказываться от гормональной заместительной терапии из-за риска развития рака молочной железы.
Среди всех онкологических болезней опухоль головного мозга занимает третье место по частоте среди мужчин и четвертое – среди женщин. Самая агрессивная опухоль мозга – глиобластома, встречается у 4 лиц из 100 тысяч. В данном случае, хорошей новостью можно считать то, что это заболевание является редкостью, плохой – что эти опухоли чрезвычайно быстро растут.
Существуют первичные и вторичные глиобластомы. В большинстве случаев глиобластома является первичной опухолью, то есть такой, которая возникает в мозге изначально, а не является следствием метастазирвания опухолей других органов. В 10% случаев глиобластома является вторичной опухолью, то есть такой, которая развивается из астроцитарных опухолей низкой степени злокачественности. Первичные опухоли больше характерны для мужчин, и развиваются они менее чем за 3 месяца, а вторичные – для женщин, развиваются за 1,5-5 лет.
В группе риска находятся все. Глиобластоме неважно, какой образ жизни ведет человек, курит он или нет, пьет или убежденный трезвенник, занимается спортом или просиживает сутками за компьютером. Это опухоль, которой, грубо говоря, на все плевать: на наследственность, качество питания, излучения от телефонов, наличие травм и прочее. Другими словами, заболеть глиобластомой – это случайность, которой подвержены все.

Общее состояние еще практически здорового человека может напоминать ощущения, испытываемые человеком при вегетососудистой дистонии, в частности, головокружения, потеря сознания, потеря реальности происходящего. Однако все эти признаки свидетельствуют о том, что опухоль уже есть и давит на мозг, зажимая нервные окончания, ответственные за те или иные функции. Это уже не начало болезни, это уже постоянно и быстро растущая опухоль.

Можно ли выявить опухоль раньше? Теоретически – да, если регулярно, раз в год, делать дорогостоящее обследование – МРТ головного мозга. Например, в Японии такое обследование проводится всем после 45 лет бесплатно, в рамках государственной программы. В нашем случае это практически невозможно, да и риск заболеть глиобластомой очень незначителен по сравнению с другими заболеваниями.
Лечение при глиобластоме может быть разное. Хрестоматийное – это терапия в три этапа: операция, химиотерапия (до 65 лет) или лучевая терапия (для тех, кто старше), и снова химиотерапия. Глиобластома – опухоль не четко выраженная, не имеющая четко обозначенных границ, по сути, весь мозг – это опухоль, и при операции никогда нельзя убрать все раковые клетки. Облучение, каким бы, по словам медиков, оно не было щадящим, точечным и влияющим непосредственно исключительно на раковые клетки, убивает и живые, здоровые клетки мозга. Существующая терапия глиобластомы – фактически медицинский бизнес, поскольку лечение очень дорогостоящее, а возможность улучшения состояния пациента весьма сомнительная.

У ученых надежды на иммунные препараты и вакцины. Так, они намерены объединить вирус Зика с лекарственным препаратом или изменить его таким образом, чтобы он уничтожал только опухоль. Однако пока это только идеи.
От глиобластомы скончались такие известные в России люди, как жена Константина Хабенского, Жанна Фриске, Михаил Задорнов, Дмитрий Хворостовский. Все эти, далеко не бедные люди, лечились за границей самыми современными методами, часто – альтернативными, экспериментальными, и прожили все не более 1,5 лет с момента постановки диагноза.
Глиобластома – злокачественная опухоль, которая образуется в головном мозге из астроцитов и других нейроглиальных клеток. В общей массе первичных новообразований с локализацией в тканях ЦНС составляет около 19-48%. Клиническая статистика показывает, мультиформная глиобластома и другие виды опухолей, образованные перерожденными глиальными клетками, относятся к спорадическим (возникающим случайно) заболеваниям.
Структурно-биологические признаки новообразования зависят от особенностей патогенеза и фенотипа клеток, ее составляющих. Болезнь поражает преимущественно мужчин старше 50 лет. Подобным новообразованиям присвоена IV степень злокачественности. После резекции опухоли или лечения методом краниальной лучевой терапии нередко возникают рецидивы – появляются вторичные новообразования.
Определение патологии
Глиобластома – это такое новообразование в головном мозге, которое не имеет четких границ, что значительно затрудняет процедуру хирургического удаления. Характеризуется агрессивным течением, быстро пролиферирует в окружающие ткани. Чаще локализуется в височной и лобной долях. Выделяют 4 степени злокачественности опухоли.
Для глиобластомы 4 степени, поразившей головной мозг, характерен процесс метастазирования в другие органы, что значительно ухудшает прогноз после операции. В канцерогенезе решающую роль играет процесс иммортализации (свойство делиться бесконечно долго) раковых клеток.
Согласно международной классификации, для глиобластомы who grade 4 (4 степень) характерны гистологические критерии – клеточный полиморфизм (разные клетки в составе), ядерная атипия (неправильная структура — увеличение ядер), тромбоз сосудов, митотическая активность (быстрое деление клеток), микроваскулярная пролиферация (проникновение в сосудистую систему), некроз тканей.
Классификация опухолей
Выделяют первичную и вторичную формы. В первом случае злокачественное новообразование характеризуется быстрым прогрессированием. Во втором – происходит перерождение первичного доброкачественного новообразования в злокачественную форму. По гистологической структуре различают гигантоклеточную, мультиформную, эпителиоидную глиобластому и глиосаркому.
Мультиформная разновидность считается наиболее опасной, потому что образуется из разных типов клеток. В структуру новообразования входят многочисленные кровеносные сосуды, что со временем приводит к появлению множественных очагов кровоизлияния. Гигантоклеточная глиобластома – форма заболевания, при которой образующие структуру клетки обладают большими размерами и легко различимы.
Глиосаркома чаще развивается из астроцитомы, реже из олигодендроглиомы и эпендимомы. Прогноз при глиосаркоме, образовавшейся в головном мозге, неблагоприятный. Однако успешная операция и последующее лечение могут существенно продлить жизнь пациента, в некоторых случаях больше, чем на 10 лет.
Причины развития заболевания
Точные причины возникновения глиобластомы и подобных опухолей в области головного мозга не установлены. В развитии патологии не подтверждена ведущая роль наследственного фактора. С наследственной предрасположенностью связывают не больше 5-10% случаев. По мнению некоторых врачей, появление глиобластомы коррелирует с алкоголизмом. Другие причины возникновения:
- Перенесенные вирусные инфекции (вирус герпеса, полиомавирус, цитомегаловирус).
- Перенесенная малярия.
- Ионизирующее излучение (редко).
- Хронические интоксикации вредными химическими веществами (в том числе солями и парами тяжелых металлов).
Злокачественные опухоли первичной формы составляют 2% в общей массе онкологических болезней. Ученые выделяют факторы риска, которые повышают вероятность развития злокачественного новообразования нейроэпителиальной этиологии. В их числе:
- Мужской пол.
- Возраст 40-60 лет.
- Диагностированная астроцитома I, II степени злокачественности.
- Генетические мутации.
- Диагноз неврофиброматоз (около 15% случаев).
Статистика показывает, люди белой расы больше подвержены возникновению патологии. Чтобы никогда не узнать лично, как умирают от глиобластомы, стоит обратить внимание на первые признаки патологии.
Симптоматика
Симптомы глиобластомы зависят от локализации новообразования, скорости роста, степени воздействия на окружающие ткани. Неврологические нарушения выраженно проявляются, когда опухоль разрастается и сдавливает окружающие ткани. Симптомы глиобластомы, образовавшейся в головном мозге:
- Боли в области головы.
- Ухудшение когнитивных способностей (памяти, мыслительной деятельности).
- Судорожный синдром.
- Поведенческие нарушения, изменение личности.
- Расстройство психо-эмоционального фона.
- Нарушение речи.
- Астения, мышечная слабость в конечностях.
- Расстройство чувствительности (онемение, покалывание) в конечностях.
- Сбои в работе вегетативной нервной системы (тахикардия, брадикардия, повышенное потоотделение, скачки артериального давления).
- Сильная утомляемость.

Основные признаки могут дополняться характерной очаговой симптоматикой – нарушением двигательной координации, зрительной дисфункцией, атаксией. Для очаговых проявлений характерны гемипарезы – параличи в одной половине тела, тремор конечностей, нарушение слуха. Часто больные жалуются на тошноту, которая нередко сопровождается рвотой. Характерные признаки, косвенно указывающие на локализацию новообразования:
- Сонливость, преходящие помрачения сознания, головокружения. Обычно возникают в результате компрессии вестибулярного нерва, мозжечка, при повышении значений внутричерепного давления.
- Нарушение речи и ухудшение когнитивных способностей. Обычно возникает при локализации опухоли в зоне лобных долей.
- Расстройство чувствительности (неадекватная реакция на внешние раздражители). Обычно возникает, если опухоль находится в области таламуса, ствола мозга, коры.
- Тошнота, рвота. Чаще наблюдается, если новообразование расположено вблизи рвотного центра в продолговатом мозге или в корковых структурах.
В большинстве случаев признаки патологии отсутствуют на ранних этапах развития. У больных с глиобластомой, коррелирующей с ВПГ (простой вирус герпеса) часто развиваются воспалительные реакции, что подтверждается наличием в опухолевых тканях воспалительного инфильтрата. Визуально наблюдаются типичные для герпеса высыпания на коже в области губ и носогубных складок. Гистологический анализ пробы опухолевой ткани показывает наличие герпетических внутриядерных включений.
Для больных с глиобластомой, контаминированной (смешанной) с ВПГ, также свойственны нарушения: умеренный лейкоцитоз (по результатам анализа крови), умеренный цитоз (по результатам анализа цереброспинальной жидкости), субфебрильная температура (длительное повышение температуры в пределах 37-38°C), что важно учитывать при выборе методов, как лечить пациента.
Диагностика
Главные задачи диагностики – определение точной локализации новообразования, его размеров, степени пролиферации в окружающие структуры. Диагностическое обследование проводится преимущественно при помощи инструментальных методов:
- МРТ и КТ.
- МР-перфузия, МР-спектроскопия.
- Позитронно-эмиссионная томография.
- Диагностическая операция, в ходе которой удаляется часть опухоли для проведения гистологического исследования пробы.
- Открытая (посредством разреза) или стереотаксическая (проводится с использованием компьютерной навигации) биопсия.
В ходе инструментального исследования детально визуализируются опухоль и ткани, которые расположены рядом с ней, позволяя врачу-нейрохирургу выбирать оптимальную тактику оперативного лечения. Параллельно проводятся лабораторные анализы физиологических материалов – гистологическое типирование образца ткани, иммуногистохимическое исследование, анализ активности гена MGMT (при некоторых видах рака ген выключается), молекулярный тест.
Активность гена MGMT считается благоприятным фактором при определении срока жизни у пациентов с глиобластомой, выявленной в головном мозге. При корректной терапии у больных с активным геном, в 10% случаев рецидивы заболевания отсутствуют в течение 5 лет. Для пациентов детского возраста этот показатель увеличивается до 25%.
Методы лечения
Основной способ лечения глиобластомы, образовавшейся в головном мозге – полная или частичная резекция пораженной ткани. В зависимости от локализации опухоли и других клинических особенностей, проводят классическую операцию или используют методы стереотаксической хирургии (Гамма-нож).
После операции обычно по истечении 24 часов проводится контрольное обследование (чаще МРТ или КТ с контрастированием) с целью выявления результатов оперативного лечения. Частые осложнения после оперативного лечения включают кровоизлияния в зону опухоли, отек тканей, нарастание неврологического дефицита.
Программа послеоперационной терапии разрабатывается с учетом индекса Карновского. Методы лечения глиобластомы при индексе Карновского больше 60% для пациентов младше 70 лет включают химиотерапию (преимущественно препаратом Темозоломид), лучевую терапию фракционного типа, воздействие переменным электрическим полем.
Пациентам старше 70 лет с индексом Карновского больше 60% при активном гене MGMT назначают лучевую терапию гипофракционного типа, затем химиотерапию в сочетании с лучевой терапией фракционного типа и воздействием переменным электрическим полем. Лечение глиобластомы при индексе Карновского меньше 60%:
- Лучевая терапия фракционная (показана пациентам младше 70 лет).
- Лучевая терапия гипофракционная.
- Химиотерапия (при подтвержденной активности гена MGMT).
- Поддерживающее, симптоматическое лечение.
Лучевая терапия фракционного типа проводится при помощи линейного ускорителя. Количество сеансов обычно составляет 10-35. Обычно процедуры проводятся после полной или частичной резекции новообразования. Лучевая терапия гипофракционного типа предполагает воздействие на раковые клетки высокими дозами облучения, благодаря чему сокращается количество сеансов (обычно 1-5). Гипофракционная терапия эффективна в отношении любых видов раковых клеток.
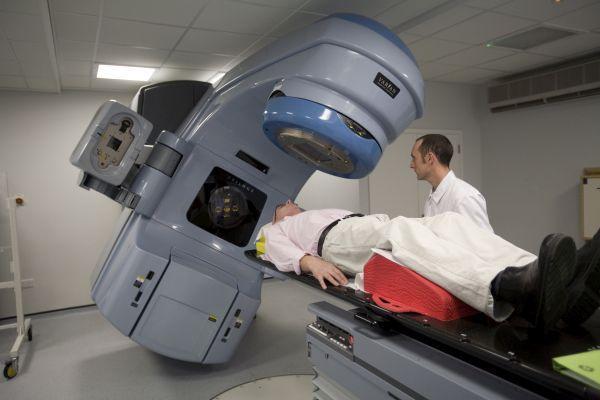
После лечения контрольное МРТ-исследование проводится с периодичностью 1 раз в 2-4 месяца на протяжении следующих 2-3 лет. Новые методы лечения глиобластомы включают помещение в область оперативного вмешательства после хирургического удаления новообразования капсулы с Кармустином. Препарат Кармустин обладает цитостатическим, противоопухолевым действием. Воздействие электрическим полем и таргетная терапия также относятся к передовым методикам.
Использование переменного электрического поля для зонального подавления деления опухолевых клеток широко практикуется в ведущих клиниках Германии, Японии и Израиля при лечении онкологических больных. Частота диапазона обычно составляет 50-200 кГц, интенсивность воздействия – 1-3 V/см. Подобная терапия замедляет или останавливает процесс деления раковых клеток. Эффект после воздействия сравним с результатами химиотерапии.
В отличие от химиотерапии, лечение электрическим полем безопасно для здоровых клеток, которые больше по размеру, чем раковые, поэтому не подвергаются разрушению. Методика позволяет избегать нежелательных последствий, которые часто возникают при химиотерапии – резистентность к фармацевтическим препаратам, накопление токсичных веществ. Возможно повторение нескольких курсов подряд, из чего следует более высокая вероятность выздоровления.
Таргетная терапия с использованием биопрепаратов направлена на повышение собственных защитных сил организма. Специальные препараты воздействуют на клетки опухоли на молекулярном уровне. Таргетные препараты отличаются от обычных цитостатиков избирательным действием. Они тормозят развитие опухолевых клеток, не влияя на обновление здоровых тканей, что значительно уменьшает количество и выраженность побочных эффектов после лечения.
Лечение глиобластомы при помощи народных средств малоэффективно. Рекомендуется параллельно с основными методами терапии применять препараты, приготовленные по рецептам народных целителей на основе лекарственных растений с цитостатическим, противовоспалительным, иммуностимулирующим, иммуномодулирующим действием.
Особенности питания
Диета при глиобластоме – один из методов комплексного лечения. Правильно организованное питание не может вылечить человека от страшного заболевания, но помогает организму мобилизовать собственные силы и активно сопротивляться прогрессированию опухолевых процессов. Питание при глиобластоме, образовавшейся в головном мозге, включает продукты с низким содержанием углеводов, повышенным уровнем жиров и умеренным количеством белков.
Кетогенная (низкоуглеводная) диета активно применяется для лечения эпилепсии в детском возрасте. Если больной придерживается такого рациона, снижается количество глюкозы, поступающей к мозгу, благодаря чему ухудшается питание опухолевых клеток и замедляется процесс их деления. Показаны продукты, которые способствуют укреплению иммунитета, улучшают состав крови, выводят из организма токсичные вещества. Можно есть рыбу и морепродукты, нежирное мясо говядины и птицы, бобовые (фасоль, горох, чечевица).

Полезны растительные масла, в том числе кокосовое, оливковое, подсолнечное, кукурузное. В рационе должны присутствовать кисломолочные продукты – сыр, ряженка, сметана, творог. Нужно есть сою, овощи, зелень, несладкие фрукты, пить зеленый чай. Необходимо ограничить потребление алкоголя, отказаться от вредных привычек в питании (злоупотребление рафинированными сладостями, фаст-фудом, сладкими газированными напитками).
Последствия и прогноз
Продолжительность жизни прогнозируется индивидуально, зависит от возраста пациента, вида опухоли, характера течения, интенсивности прогрессирования, локализации, степени влияния на окружающие мозговые структуры, индекса Карновского (общее состояние пациента по 100-бальной шкале, где 100% указывает на нормальное самочувствие, 10% – на состояние незадолго перед смертью).
Стадия (степень) течения глиобластомы играет решающую роль при составлении прогноза, сколько сможет прожить больной. При агрессивном течении глиобластомы, поразившей головной мозг, продолжительность периода, сколько с ней живут после операции, определяется индивидуально. Статистика показывает, в среднем этот показатель составляет 14-36 месяцев.
Последние недели больные с диагностированной опухолью 4 стадии, не поддающейся терапии, доживают обычно в специализированных стационарах, где они находятся под круглосуточным врачебным наблюдением. При неоперабельных формах рака четвертой степени, пациенту рекомендована поддерживающая терапия, которая включает внутривенное введение обезболивающих и седативных препаратов.
Чтобы победить глиобластому, которая считается одной из самых агрессивных опухолей из всех, образующихся в тканях ЦНС, необходимо придерживаться рекомендация лечащего врача. Нередко оперативное лечение, химиотерапия и облучение значительно увеличивают продолжительность жизни больного.
Читайте также:

