Современные методы диагностики рака кожи
Эксперты-онкологи не устают повторять: рак можно победить, если выявить его на ранней стадии и обратиться за квалифицированной медицинской помощью. Другими словами, врага нужно знать в лицо и не бояться узнавать о его сильных и слабых сторонах. Потому поговорим об одном из самых распространенных в России видов злокачественных новообразований — раке кожи.
Рак кожи — каков прогноз?
Поскольку рак кожи распространен во многих странах мира (в том числе в Австралии, Бразилии, США и Швейцарии), медицинские специалисты уделяют особое внимание разработке и внедрению новых методов диагностики и лечения этой болезни. Помимо традиционных способов борьбы с опухолями — хирургических операций, лучевой терапии и химиотерапии — ученые ищут более эффективные и менее опасные для здоровья пути победить рак. Появляется все больше публикаций, посвященных виротерапии (лечению рака с помощью вирусов) и иммунотерапии (использованию вакцин с фрагментами опухоли, которые стимулируют защитные силы организма).
Ситуация в России остается тревожной: зачастую пациенты попросту игнорируют первые симптомы рака кожи и обращаются в больницу с запущенной стадией опухоли, когда гарантии выздоровления быть не может. Так при 4-ой стадии меланомы, даже при условии правильного лечения, лишь 1 из 10-ти пациентов живет дольше 5-ти лет. А ведь в отличие от новообразований, расположенных внутри тела, рак кожи почти всегда на виду.
Появление любого злокачественного новообразования — следствие сбоя в работе организма: в норме иммунная система уничтожает дефектные клетки до того, как они приступают к бесконтрольному делению. Если же по каким-то причинам защитные механизмы не срабатывают, опухоль увеличивается в размерах и становится неуязвимой для биологически активных веществ и клеток-киллеров.
В случае с раком кожи наиболее опасными факторами внешней среды, повышающим вероятность развития опухоли, являются ультрафиолетовое и ионизирующее облучение, а также воздействие агрессивных химических веществ. Поэтому такие злокачественные опухоли часто выявляются у людей, которые имели контакт с радиацией или работали в химической промышленности. Эксперты отмечают, что рак кожи нередко провоцируется посещением солярия: мода на бронзовый загар привела к значительному увеличению частоты появления злокачественных новообразований у женщин (в США именно по этой причине ежегодно выявляется более 170 тысяч новых случаев рака).
Любая разновидность злокачественных опухолей вначале проявляется локально — в месте поражения, а затем, при отсутствии лечения, сказывается на самочувствии больного в целом. В случае с раком кожи соотношение между местными и общими симптомами — в пользу местных: до поздних стадий заболевания окружающие могут не подозревать, что человек болен.
Местные симптомы рака кожи заметны невооруженным глазом: это может быть ранка, которая не заживает на протяжении нескольких недель, пятно, постепенно увеличивающееся в размерах, или родинка, которая изменила форму или цвет. В зависимости от вида опухоли рост новообразования бывает медленным или быстрым, но в любом случае изменение кожных покровов прогрессирует. В пораженной области часто наблюдается покраснение, зуд, боль, кровотечение или шелушение. Важно знать, что рак кожи способен развиться, в том числе и на слизистых оболочках — во рту или в полости носа, а также под волосами на голове.
Общие симптомы проявляются при любых видах рака одинаково: снижением аппетита, хронической усталостью, потерей веса, периодическими эпизодами беспричинного повышения температуры до субфебрильных значений (около 37,5°С). Подобные жалобы должны насторожить не только больного, но и его родных — откладывать визит к врачу в таких случаях категорически не рекомендуется.
Под раком кожи подразумевается сразу несколько онкологических заболеваний, имеющих разное происхождение, специфичные симптомы и прогноз. Такие опухоли, как базалиома, плоскоклеточный рак кожи и меланома диагностируются статистически чаще прочих, но нельзя забывать, что существуют и другие новообразования. Достоверно установить диагноз способен только онколог-дерматолог.
- Базалиома — самый распространенный вид рака кожи, который развивается из клеток эпидермиса. Опухоль выглядит как небольшой припухший узелок, под поверхностью которого видна сеть кровеносных сосудов. По мере роста новообразование может изъязвляться и кровоточить. Чаще базалиома возникает на коже лица, иногда — на волосистой части кожи головы. Обычно болезнь развивается медленно и не дает метастазов, поэтому прогноз для больных — благоприятный.
- Плоскоклеточный рак кожи также иногда называют грибовидным, из-за специфического внешнего вида опухоли. Она представляет собой крупное (до нескольких сантиметров в диаметре) образование, похожее на бородавку на тонкой ножке. В 95% случаев располагается на нижней губе, но также нередко обнаруживается во рту, особенно у людей, которые носят зубные протезы. Поверхность опухоли может покрываться роговыми чешуйками, а при прикосновениях — легко повреждается. Этот рак способен проникать в глубокие слои кожи и с током крови переноситься по телу к другим органам и тканям.
- Меланома — опухоль, которая развивается из пигментированных клеток крови, меланоцитов. Как правило, развивается на месте родинок или веснушек, представляющих собой скопление пигмента. Меланома склонна к быстрому агрессивному росту и способна образовывать метастазы (отдаленные опухоли) на ранних стадиях. Поэтому так важно следить за внешним видом родинок: если одна из них изменила форму, цвет или выглядит припухшей, необходимо срочно обратиться к врачу.
Врачи, специализирующиеся на диагностике рака кожи, имеют впечатляющий арсенал диагностических методик, позволяющих подтвердить или опровергнуть диагноз, а также классифицировать опухоль.
Осмотр — самый очевидный и простой способ заподозрить наличие новообразования. Если вы волнуетесь, что у вас развивается рак кожи, — покажите необычный участок тела доктору. Он сравнит подозрительную родинку или язвочку с другими скоплениями пигментных клеток. Если будут основания для беспокойства, врач назначит дополнительные методы диагностики.
Лабораторные методы. Человеческий глаз не всегда способен отличить рак кожи от доброкачественной опухоли или другого неопасного для здоровья образования. Поэтому для более точной диагностики онкологи и дерматологи используют дерматоскоп — прибор, позволяющий разглядеть структуру новообразования детально, в поляризованном свете. Для окончательного подтверждения природы опухоли используется биопсия, при которой врач при помощи иглы, пинцета или скальпеля забирает небольшой участок ткани пациента из пораженной области, чтобы в условиях лаборатории изучить его под микроскопом. Сейчас популярность набирает конфокальная лазерная сканирующая микроскопия, которая не требует травматизации кожи: это особенно важно, когда опухоль расположена на открытых участках тела.
Инструментальные методы. Ультразвук и томография необходимы, чтобы оценить размер опухоли и выявить возможные метастазы. Самым надежным видом уточняющего диагностического обследования при раке кожи является позитронно-эмиссионная томография: при ней в организм человека вводится радиофармпрепарат, который накапливается в опухолевых клетках и во время сканирования позволяет врачу увидеть участки тела, пораженные раком. Они отображаются на томограмме как светящиеся пятна.

Существует множество специфических и общих методов диагностики рака кожи, включая анализ поверхностных образований и исследование глубоких метастазов. В каждом конкретном случае онколог, дерматолог или другой специалист, заподозривший рак, назначает строго индивидуальную программу обследования.
Кроме наличия самой опухоли, врачу необходимо определить тип злокачественного новообразования, поскольку это сильно влияет на скорость и направленность распространения процесса. Следующей задачей является получение информации о вовлечённости окружающих тканей в патологический процесс, наличии метастазов (выпускников) опухоли в соседних и удалённых от источника опухоли органах.
Для создания полной картины происходящего привлекаются врачи онкологи, лаборанты, иммунологи, функционалисты, рентгенологи и радиологи, а также профильные специалисты поражённых органов (офтальмологи, гинекологи и т.д.)
Врачебный осмотр новообразований кожи

Онколог и дерматолог обладают огромным опытом в этом вопросе, и могут практически сразу заподозрить рак кожи на основании визуальных данных. Кроме этого – в диагностике рака кожи важны этапы развития процесса, поэтому врач должен подробно расспросить пациента о самом образовании, его изменениях и сопутствующих проявлениях заболевания.
- общая слабость, повышенная утомляемость (атония, синдром менеджера и т.п.), иммунодефицит;
- потеря массы тела, не связанная с диетами или эндокринологическими заболеваниями;
- снижение гемоглобина, проявляющееся бледностью и одышкой;
- депрессия.
После опроса производится полный осмотр тела пациента. Не удивляйтесь, если при очаге, локализованном в районе бровей, вас попросят полностью раздеться. Врач должен обследовать поверхностные лимфоузлы, т.к. это помогает определить распространённость процесса. Кроме этого осматриваются слизистые поверхности, а также пальпируется печень, половые органы и молочные железы. Это связано с тем, что меланома (самая агрессивная опухоль кожи) активно метастазирует по лимфатическим и кровеносным путям.
Исследование кожных элементов проводится при помощи лупы, или специального прибора – дерматоскопа. Врач оценивает количество, цвет, консистенцию, расположение элементов для определения предварительного диагноза.

Светодиодный дерматоскоп – относительно новое приспособление. Даёт качественное изображение, и снижает вероятность врачебной ошибки при дифференциальной диагностики различных кожных образований. Позволяет определить природу опухоли на самых ранних (бессимптомных) стадиях процесса. Кроме того полученные снимки сохраняются в памяти прибора, что может помочь при дальнейшем ведении заболевания, и повышает личную ответственность лечащего врача. Само исследование абсолютно безболезненно.
Определение клеточного состава подозрительных участков тканей
Биопсия – изъятие (скусывание) небольшого участка ткани. Если для того, чтобы добраться до источника предполагаемой опухоли, используется зонд (игла) – это пункционная биопсия.
Предполагаемую меланому на биопсию не исследуют, поскольку эта опухоль слишком быстро реагирует на любую механическую травму или соскоб.
Термография кожных покровов

Существует прибор, фиксирующий инфракрасное (тепловое) излучение с поверхности кожи. Цветовое отображение позволяет достаточно точно определить участки, поражённые раком кожи. Особенно эффективно данное исследование при меланоме кожи, раке молочных желез, а также злокачественных новообразованиях щитовидной железы.
Рентгенологические методы диагностики
Ежегодное рентгеновское обследование позволяет обнаружить метастазы рака кожи в отдалённые органы, что позволяет в ряде случаев сохранить или продлить жизнь таким больным.
Компьютерная томография, МРТ, сонография позволяют обнаружить глубокие поражения органов (например – печени), создать пространственную картину распространения опухоли. Данные исследования обязательно назначаются при опухолях кожи, склонных к метастазированию – меланоме и плоскоклеточной форме рака кожи.
Эндоскопический метод
Служит для нахождения и биопсии отдалённых метастазов рака кожи в полых органах – желудке, пищеводе, кишечнике, трахее, плевральной полости и брюшине.
Радиоиммунологическое исследование организма

Метод использует данные исследования содержания моноклональных антител. Служит для ранней диагностики различных опухолей. Используется для конкретизации спорных клинических случаев.
Общие лабораторные исследования
Сдаются стандартные анализы – кровь, моча, кал. Это позволяет обнаружить системные воспалительные процессы, происходящие в организме. Скрытая кровь в любом из анализов – важный симптом, говорящий в пользу злокачественного поражения органов. Снижение гемоглобина также указывает на скрытое кровотечение. Биохимические исследования эффективны для обнаружения метастазов в печени.
Ранняя диагностика позволяет полностью излечить даже самую опасную разновидность рака кожи. При любом подозрительном образовании на коже, или при изменении привычных элементов – обращайтесь к онкологу.
Рак кожи является злокачественным заболеванием кожных покровов. Данная форма опухолевого процесса считается одной из самых распространенных в мире. До сих пор специалистами в области онкологии не установлены точные причины возникновения патологического очага. Как и многие другие онкологические новообразования, рак кожи относится к полиэтиологичным заболеваниям. Выделяют предрасполагающие факторы и предраковые заболевания, наличие которых увеличивает возможность развития опухолевого процесса кожи. В зависимости от стадии и вида рака подбирается соответствующее лечение. Заподозрить наличие рака кожи можно самостоятельно, проводя осмотры кожных покровов, уделяя особое внимание невусам. Прогноз для жизни и заболевания при выявленной опухоли кожной поверхности также зависит от формы и стадии процесса. В соответствии с международной классификацией болезней (МКБ-10) рак кожи имеет код С43-С44.
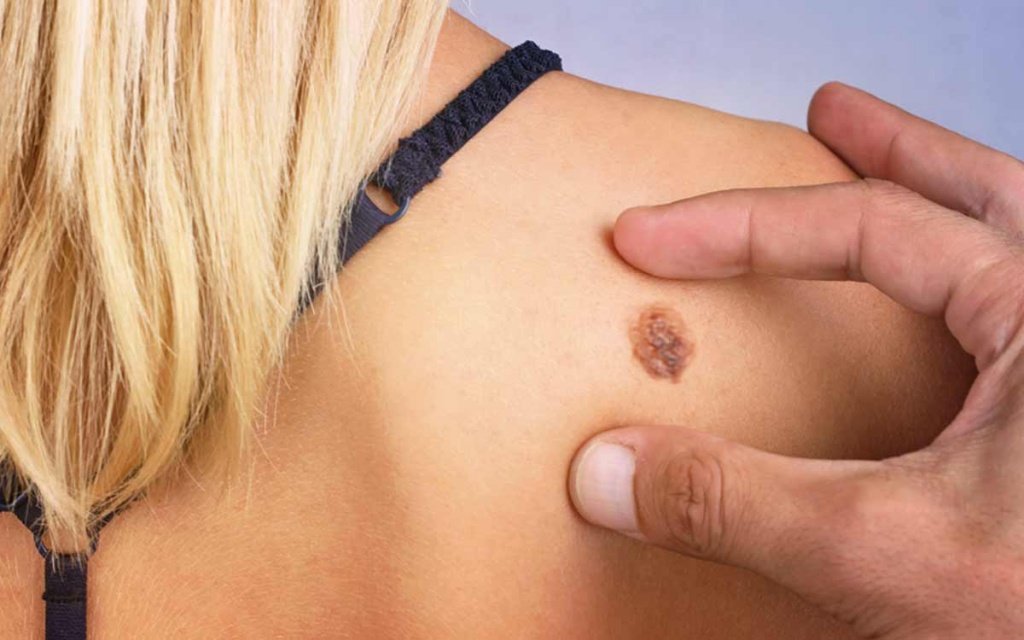
Причины развития заболевания
В настоящее время нет однозначного ответа на вопрос от чего бывает рак кожи. Как и многие другие онкологические заболевания, опухоль кожи считается полиэтиологичной патологией. Существует несколько предрасполагающих факторов, наличие которых увеличивает риск возникновения опухолевого очага. К ним относятся:
- Чрезмерное воздействие ультрафиолетовых лучей на кожу. Подобная ситуация возникает при длительном и частом нахождении под солнечными лучами, посещении солярия, работы на улице. Жители Южных регионов находятся в группе риска развития рака кожи.
- Наличие светлой кожи. Недостаток выработки меланина увеличивает возможность возникновения опухоли кожных покровов.
- Ожог кожи. Высокая степень ожога сопровождается рубцеванием кожных покровов. Этот процесс способствует возникновению скрытого канцерогенеза.
- Облучение. Воздействие радиоактивных, ионизирующих лучей обладает пагубным воздействием на кожные покровы. Увеличивается риск образования лучевого дерматита.
- Наличие контакта кожи с токсическими веществами. К данной группе канцерогенов относятся мышьяк, алюминий, титан, никель и другие тяжелые металлы.
- Иммунодефицит. Состояния, при которых происходит снижение защитных функций организма, предрасполагают к формированию опухолевого очага.
- Возраст. Наиболее часто опухолевый процесс кожи поражает людей, чей возраст старше 50 лет.
- Сопутствующие системные заболевания. Врачи выделяют группу патологий, при которых риск развития рака кожи значительно увеличивается. К их числу относятся системная красная волчанка, лейкоз, хронические заболевания кожных покровов.
- Наследственность. Наличие опухоли кожи у предыдущих поколений родственников не является основным фактором риска. Однако отягощенная наследственность в совокупности с другими предрасполагающими состояниями увеличивает возможность развития рака кожных покровов.
- Нанесение татуировок. В данном случае имеется два фактора риска. Это нарушение целостности кожи и введение краски с канцерогенными веществами. Дешевые чернила для тату могут содержать в себе примеси алюминия, титана, мышьяка.
- Большое количество невусов. Врачи призывают следить за состоянием родинок и при малейших изменениях обращаться к специалистам. Травматизация невусов повышает возможность развития рака кожных покровов.
- Чрезмерное употребление алкоголя, курение. Хроническая интоксикация оказывает пагубное воздействие на организм в целом. На этом фоне риск формирования опухолевого процесса увеличивается в несколько раз.
- Употребление в пищу продуктов с высоким содержанием нитратов.
Врачи-онкологи выделяют несколько предраковых состояний, наличие которых существенно увеличивает риск развития рака кожных покровов. К ним относятся:
- Пигментная ксеродерма.
- Болезнь Боуэна.
- Болезнь Педжета.
- Гиперкератоз.
- Кожный рог.
- Лучевая болезнь в поздней стадии.
- Дерматиты и дерматозы.

Врач-онколог, химиотерапевт, к.м.н.
Каждый год на территории России регистрируется 9000 случаев впервые выявленной меланомы. Это агрессивная злокачественная опухоль является причиной летального исхода 40% пациентов. Подобная статистика свидетельствует о том, что население страны недостаточно осведомлено о симптомах меланомы. В результате обращение к врачу происходит на поздних стадиях, когда лечение считается малоэффективным.
Врачи Юсуповской больницы определяют локализацию меланомы и назначают соответствующее стадии развития опухоли лечение. Индивидуальный подход к проблеме каждого пациента позволяет снизить количество летальных исходов. Вовремя обнаруженная опухоль характеризуется благоприятным прогнозом для выздоровления. Чем позже выявлена меланома, тем длительнее будет процесс лечения. Его успешность зависит от многих факторов. Основными способами лечения меланомы являются операция, лучевая и химиотерапия. В зависимости от состояния проводится симптоматическая терапия.
Предположить наличие рака кожи можно самостоятельно в домашних условиях. Врачи рекомендуют регулярно осматривать кожные покровы, особенно невусы, на предмет появления патологических образований.
Симптомы и признаки
Клиническая картина развития рака кожи зависит от его вида. Зачастую первые признаки опухоли принимаются за другие кожные заболевания. От этого происходит несвоевременное обращение к врачу и распространение злокачественного процесса. Общими признаками для всех типов рака кожи являются:
- Появление на коже пятна или уплотнения небольшого размера. Цвет образования может быть розоватым, серо-желтым. Примечательно отличие окраса новообразования от родинок и веснушек.
- Неровная форма и ассиметричные контуры патологического очага.
- Появление зуда, незначительного дискомфорта в области опухолевого процесса. Данным симптом появляется спустя некоторые время после образования рака.
- Прогрессирующий рост новообразования.
- Наличие усталости, слабость, резкий упадок сил.
- Снижение аппетита, вследствие чего происходит резкая потеря веса.
- По мере развития рака происходит поражение регионарных лимфоузлов.
При появлении любого из вышеперечисленных признаков рекомендуется обратиться за медицинской помощью. В зависимости от вида рака кожи выделяют следующие симптомы:
1. Базалиома. Относится к самой распространенной форме опухоли кожных покровов. Характеризуется благоприятным прогнозом при выявлении на начальной стадии. Появляется в виде узелка, безболезненного при пальпации. Он имеет серовато-розовый цвет. Поверхность узелка, как правило, гладкая. Возможно образование чешуек. По мере распространения опухолевого процесса увеличивается пораженная зона. Новообразование покрывается кровянистой пленкой. Преимущественной локализацией базальноклеточного рака является лицо, шея, область рук. Существенного изменения состояния базалиома не вызывает. Это является причиной позднего обращения за медицинской помощью.
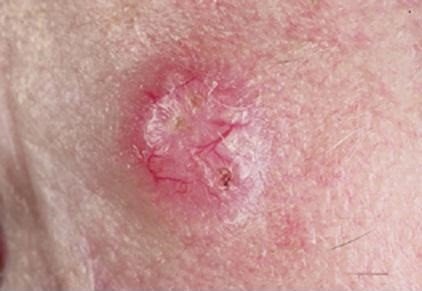
2. Плоскоклеточный рак. На раннем этапе имеет вид плотного узелка красного или коричневого цвета. Опухоль данного вида склонна к быстрому распаду, в связи с чем по мере прогрессирования процесса образуется язва. Ее края неоднородны, язва часто кровоточит. Плоскоклеточный рак быстро прорастает в близлежащие ткани. При выявлении на поздней стадии возможно метастазирование в регионарные лимфатические узлы или органы.
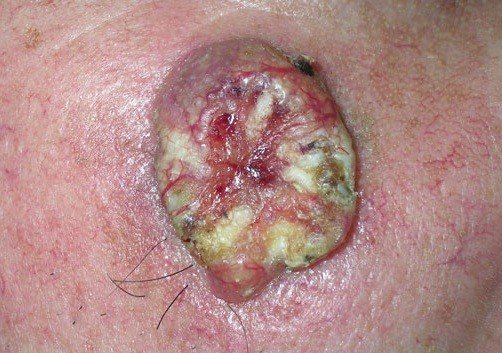
3. Меланома. Относится к агрессивному типу опухоли. Наиболее часто меланома возникает на месте травмированного невуса, который увеличивается в размере, меняет окрас и приобретает неровные контуры. Характерной особенностью данного вида рака являются ассиметричная форма образования, а также склонность к кровоточивости. Злокачественное новообразование зудит, увеличивается в размере. По мере развития процесса опухоль превращается в язву. Меланома быстро прогрессирует и часто дает метастазы.
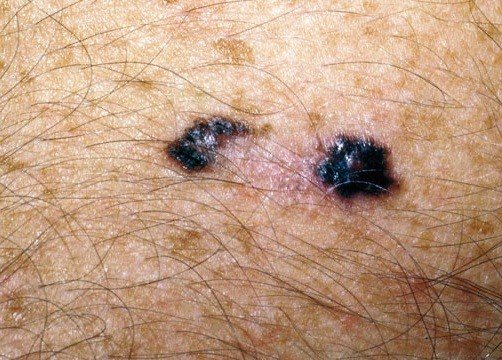
4. Аденокарцинома. На начальной стадии развития выглядит как плотный узелок. Локализуется чаще всего в области подмышечной впадины, под грудью. С развитием опухолевого процесса происходит прорастание аденокарциномы в близлежащие ткани. Опухоль данного вида выявляется крайне редко и характеризуется медленным ростом.
В зависимости от типа клеток, из которых формируется опухоль, выделяют несколько основных видов рака кожи. Определение строения опухоли необходимо для уточнения диагноза и проведения соответствующего лечения. Кроме того, от типа онкологического очага зависит скорость его распространения и дальнейший прогноз. Онкологи выделяют следующие разновидности рака кожи:
1. Базальноклеточный (базалиома). Базальноклеточная карцинома относится к самой распространенной форме рака кожи. Она берет свое начало из базальных клеток эпителия. Базалиома характеризуется медленным, внезапным развитием и относительно благоприятным течением. В отличие от остальных типов рака кожи, она редко дает метастазы. Базальноклеточная карцинома, как правило, локализуется в области крыльев носа, переносицы, надбровья, верхней губы и носогубной складки. Редким расположением данного типа рака считается шея и уши. Выделят несколько форм базальноклеточного рака:

Большинство видов рака излечимы, если болезнь была выявлена на начальной стадии и новообразование носит локальный характер. Это значит, что злокачественные клетки еще не распространились с кровью и лимфой в другие органы и системы.
К сожалению, большое количество злокачественных процессов долгое время протекает бессимптомно или с незначительными недомоганиями. Пациенты нередко обращаются за медицинской помощью уже на III или даже IV стадиях, когда прогноз неутешителен, поэтому так важна ранняя диагностика рака.
Когда нужно начинать беспокоиться
Симптомы рака зависят от его вида и локализации (расположения опухоли) и могут существенно отличаться. Однако есть проявления общего плана, которые характерны для злокачественных процессов всех видов:
- Слабость, утомляемость, хроническая усталость).
- Необъяснимая потеря веса.
- Повышение температуры тела.
- Бледность кожных покровов.
- Потеря аппетита.
- Периодически возникающая боль в какой-либо области тела, не имеющая видимой причины.
Возможно беспричинное покашливание, одышка, кровь в кале или моче, появление странных пятен и язв на теле, и так далее – в зависимости от вида заболевания.
Если симптомы не проходят в течение некоторого времени, нужно немедленно обращаться за медицинской помощью.
Методики выявления злокачественных опухолей
Диагностика рака обычно проходит в два этапа – обнаружение неполадок в организме неспецифическими и скрининговыми методами, а затем узконаправленный поиск болезни.
Справка! Неспецифические исследования – результаты которых свидетельствуют о наличии заболевания, но не дают возможности установить точный диагноз. Однако указывают направление для дальнейшего обследования.
Специфические – узконаправленное исследование, которое позволяет выявить вид заболевания и его локализацию в органе.
- Анализы крови на онкомаркеры.
- Цитологические и гистологические исследования биологического материала.
- Рентгенологические исследования конкретных органов (например, маммография, рентген желудка).
- Компьютерная томография (КТ), мультиспиральная компьютерная томография (МСКТ).
- Магнитно-резонансная томография (МРТ).
- Ультразвуковое исследование (УЗИ).
- Эндоскопические методы с взятием образца ткани.
Некоторые виды неспецифических исследований:
- Общий анализ крови.
- Биохимический анализ крови.
- Флюорография.
- Общий анализ мочи.
- Анализ кала на скрытую кровь.
Женщинам важно проходить ежегодные гинекологические осмотры и пальпацию молочных желез.
Первичные исследования
Его еще называют клиническим или общеклиническим. Это скрининговое исследование, которое дает развернутую общую картину работы организма, наличия в нем воспалений, анемий, нарушений свертываемости крови.
О возможной локальной онкопатологии могут говорить такие изменения показателей:
- Увеличение СОЭ (скорость оседания эритроцитов) с нормальным или повышенном значением лейкоцитов (белых кровяных телец).
- Падение количества гемоглобина без видимых причин. Может происходить при злокачественных процессах желудка и кишечника.
- Одновременное повышение уровня СОЭ, гемоглобина и эритроцитов (красных кровяных телец) может свидетельствовать в пользу рака почек.
Однако, если ОАК показал такие результаты, не следует пугаться. Повторим – это неспецифическое исследование, которое гораздо чаще свидетельствует о других, менее опасных болезнях.
Подозрения на лейкоз устанавливают при таких показателях:
- Очень большое или предельно низкое количество лейкоцитов.
- Сдвиг лейкоцитарной формулы.
- Появление в крови незрелых лейкоцитов.
- Повышение СОЭ.
- Падение показателей гемоглобина (анемия).
- Снижение количества тромбоцитов.
При локализованной онкопатологии (опухоль определенного органа) ОАК может не меняться, особенно на ранней стадии.
Может помочь в диагностике рака мочевыводящих путей: почек, мочевого пузыря, мочеточников. В урине в этом случае будет обнаружена кровь плюс атипичные клетки. Чтобы уточнить диагноз назначается цитологический анализ мочи.
При злокачественных новообразованиях почек и паращитовидной железы наблюдается существенный рост показателя кальция.
При раке печени, почек, поджелудочной железы повышается количество печеночных ферментов.
Изменения количества и соотношения гормонов разных типов могут свидетельствовать в пользу злокачественных заболеваний эндокринной сферы.
Помогает обнаружить рак легких.
Диагностика рака специальными методами

Если жалобы пациента и предварительные исследования дают основания заподозрить онкологию, начинается целенаправленный поиск.
Онкомаркеры – вещества, которые выделяют злокачественные опухоли в процессе своей жизнедеятельности. Специфичность этих анализов может варьироваться как по органам (возможность определить, где именно находится новообразование), так и заболеваниям (какой именно тип рака).
Наличие онкомаркеров не всегда говорит о злокачественности болезни. Поэтому после получения положительного результата по какому-либо из них, обязательно назначают дополнительные обследования.
Чаще всего используются такие тесты:
- РЭА (раковоэмбриональный антиген) – применяется в гинекологии для выявления опухолей матки, яичника, молочной железы.
- АФП (альфа-фетопротеин) – служит для диагностики карцином, в частности, желудка и кишечника.
- СА-125 – используется для ранней диагностики рака яичников, но также и других органов (груди, легких, печени).
- СА-15-3 – маркер с относительно невысокой специфичностью по органам. Позволяет заподозрить рак груди, яичников, поджелудочной железы, разных отделов кишечного тракта.
- ПСА (простатспецифический антиген) – тест новообразований предстательной железы.
- СА-19-9 – служит для распознавания онкологии желудочно-кишечного тракта, и в особенности поджелудочной железы.
- СА-242 – маркер высокочувствительный к раку желудка и кишечника.
Эти тесты выполняют также в профилактических целях, если пациент находится в группе риска.

Современная медицина располагает большим количеством неинвазивных и малоинвазивных методов, которые позволяют увидеть даже самые маленькие новообразования в труднодоступных местах.
Рентгенологическая диагностика:
- Рентгеноскопия – изображение выводится на экран монитора в режиме реального времени. Позволяет отследить особенности работы органа. Чаще выполняются рентгеноскопические осмотры желудка, кишечника, легких.
- Рентгенография – рентгеновский снимок органа. Примером рентгенографического исследования служит маммография (снимок молочной железы).
- Компьютерная томография (КТ) – послойные рентгеновские снимки в разных плоскостях. При диагностике новообразования выполняется с введением контрастной жидкости, что дает возможность четко увидеть его контуры.
- Мультиспиральная компьютерная томография (МСКТ) – срезы органов выполняются при спиральном вращении рентгеновской трубки и постоянном движении стола, где находится пациент. Высокая разрешающая способность метода, тонкие срезы до 0,5мм, дают возможность обнаружить самые мелкие опухоли недоступные обычному КТ. При этом лучевая нагрузка на пациента не увеличивается.
Магнитно-резонансная томография
Принцип работы такой же, как у рентгеновского КТ – получение послойных изображений органов. Но работает оборудование МРТ на основе электромагнитных волн.
Ультразвуковое исследование
Метод основан на способности ультразвука по разному отражаться от разных тканей и жидких сред. Безболезненное недорогое исследование, которое позволяет выявить патологии большинства органов.
Ограничение методов
Рентгенологическое, магнитно-резонансное или ультразвуковое исследования дают возможность увидеть наличие опухоли, оценить ее форму размер и локализацию. Но, чтобы судить о злокачественном или доброкачественном ее характере нужен образец ее ткани, который можно взять только при эндоскопическом исследовании или в ходе хирургической операции.
Это исследование, выполняемое при помощи оптического прибора, который вводится внутрь полого органа или в ходе операции (лапароскопия). При помощи эндоскопа можно осмотреть состояние его стенок, удалить подозрительное новообразование или взять биологический образец для проведения цитологического или гистологического анализа.
К эндоскопической технике относятся:
- лапароскопия;
- гастроскопия;
- гистероскопия;
- колоноскопия;
- бронхоскопия и т. д.
Если при эндоскопической процедуре была проведена операция или обнаружены подозрительные участки тканей, образец обязательно направляется на цитологическое или гистологическое исследование.

Гистологическое исследование – это изучение строения ткани под микроскопом, а цитологическое — клетки.
По результату этих анализов можно обнаружить наличие клеток с атипичной структурой, выявить их озлокачествление, определить вид и стадию опухоли. Цитологический анализ выполняется быстро, и его обычно используют в качестве скрининга. Для цитологии делают соскобы со слизистой оболочки органов (например, шейки матки), берут аспираты (жидкости), выполняют пункции лимфатических узлов, биопсии молочной и щитовидной желез.
Для проведения гистологии нужно больше времени и более сложное оборудование, но именно ее результат становится основанием для постановки окончательного диагноза.
Существует метод иммуногистохимии, который основан на связывании помещенных в образец ткани антител с соответствующими антигенами. Это очень информативный анализ, который способен выявлять недифференцируемые опухоли, метастазы из невыявленного первичного очага, а также прогнозировать дальнейшее развитие злокачественного процесса. Лабораторное оборудование для иммуногистохимии дорогое, поэтому возможность ее проведения существует не во всех клиниках.
Выявление рака различных органов
Выше были описаны способы, которые применяются при диагностике злокачественных заболеваний всех видов. Но каждый тип онкопатологии имеет свою специфику и локализацию, поэтому инструменты и методы их диагностики будут различаться. Ознакомимся с некоторыми из них.
Занимает первое место, как по распространению среди населения России, так и по смертности. Прогрессирует быстро, склонен к возникновению ранних метастаз.
Существует два вида этой болезни. Центральная, которая развивается в крупных бронхах, и периферическая – локализуется в бронхиолах и паренхиме легких. Симптомы центрального вида рака легких проявляются уже на ранних стадиях из-за уменьшения просвета бронхов, поэтому он достаточно хорошо диагностируется. А периферический тип долгое время протекает бессимптомно, и нередко выявляется на поздней стадии.
Техники определения рака легких:
- Общеклинический анализ крови.
- Флюорограмма.
- Бронхоскопия с биопсией.
- МРТ легких.
- Плевроцентез с биопсией плеврального выпота.
- Торакоскопия с забором материала.
- Торакотомия с взятием образца ткани из основного новообразования и близлежащих лимфатических узлов. Это хирургическая операция, к которой прибегают в крайнем случае.
Широко применяются рентгенологические исследования. Но при периферическом раке они нередко выявляют болезнь уже на III–IV стадиях.

Может поражать женщин любого возраста, но гораздо чаще он встречается у пациенток после 40 лет и старше. При его выявлении на I–II стадиях возможно органосохраняющее лечение.
Для ранней диагностики рака молочной железы ежегодно нужно посещать гинеколога или онколога-маммолога. Выполнять профилактическую маммографию необходимо после 40 лет – раз в 2 года, после 50 – 1 раз в год. Более молодым женщинам рекомендовано регулярно проходить УЗИ молочной железы.
Каждая женщина должна периодически выполнять самообследование – это делается стоя перед зеркалом, а потом в положении лежа. Насторожить должно изменение формы груди, появление выделений из соска, пальпация уплотнений, изменение внешнего вида и структуры кожи груди.
Если первичная диагностика дает основание заподозрить рак груди, выполняются такие обследования:
- Анализ крови на онкомаркер СА-15-3 и уровень эстрогенов.
- КТ и МРТ груди.
- Маммография с введением в молочные протоки контрастного вещества (дуктография).
- Пункция молочной железы с цитологическим или гистологическим анализом.
В крупных онкологческих центах возможно выявление онкогенных мутаций, методами молекулярной генетики. Женщинам из группы риска есть смысл выполнить такой анализ.
Если человека беспокоят тошнота, рвота, схваткообразные боли в животе, кишечные колики, вздутие живота, запоры или поносы, недержание газов и кала, кровь и гной в кале – есть вероятность злокачественного процесса в кишечнике. Для его диагностики назначают такие процедуры:
- УЗИ органов брюшной полости.
- Анализ кала на скрытую кровь.
- Тест крови на онкомаркер СА-19-9.
Опухоль может быть локализована в разных отделах кишечника.
Для обследования прямой кишки применяют ректороманоскопию. Этот способ позволяет увидеть участок протяженностью до 25 см, что существенно сокращает возможности метода.
Толстый кишечник диагностируют двумя способами – ирригоскопией и колоноскопией.
Ирригоскопия – рентгенография кишечника с применением контрастного вещества (барий).
Колоноскопия – эндоскопическая процедура осмотра стенок органа при помощи гибкой трубки с оптическим прибором.
Ирригоскопия переносится легче колоноскопии, но последняя позволяет выполнить биопсию. В нашей клинике есть возможность провести это исследование под наркозом.
Для уточнения локализации процесса и наличия метастаз может быть назначены ПЭТ-КТ и МРТ.
Как правило, выявляется на поздней стадии. Его ранние симптомы довольно смазаны – умеренные боли в животе, потеря веса, бледность кожных покровов. Обычно это списывают на проявления панкреатита или нарушения питания. Изменения биохимических показателей умеренны, онкологический маркер СА-19-9 на начальной стадии может не повыситься.
Для первичной диагностики используют УЗИ, КТ, МРТ поджелудочной железы.
Чтобы взять образец ткани, используют такие инструменты:

Жалобы на боли в области эпигастрия, стул и рвоту с кровью, тошноту, изжогу, отрыжку, потерю веса, могут свидетельствовать, как о язвенной болезни желудка, так и о раковой опухоли. В этом случае назначается:
Если у пациента были найдены бактерии Helicobacter pylori, это помещает его в зону риска по болезням желудка (гастриты, язва, рак). В этом случае требуется обязательное лечения антибиотиками, а также более тщательный контроль состояния ЖКТ.
Подавляющее большинство злокачественных заболеваний женской половой сферы протекает бессимптомно или с незначительными симптомами вплоть до поздних стадий. Поэтому их профилактика начинается с ежегодного гинекологического осмотра, независимо от наличия жалоб.
Обязательное первичное обследование – осмотр в кресле гинеколога с зеркалами. По его результатам врач предпринимает дальнейшие действия.
В рамках гинекологического осмотра врач берет у пациентки мазок на цитологию – это скрининг рака шейки матки и предраковых состояний. Если результаты мазка показали наличие атипичных или злокачественных клеток, выполняется кольпоскопия (эндоскопический осмотр слизистой оболочки шейки матки) со взятием образца измененных участков для гистологического анализа.
Технологии определения рака шейки матки:
- Аспирационная биопсия полости матки.
- Гистероскопия – осмотр цервикального канала и полости матки с помощью оптического прибора (гистероскопа) с забором биоматериала.
- Диагностическое выскабливание.
Диагностируется такими методами:
- Мануальный осмотр – ректовагинальный или влагалищный.
- УЗИ яичников.
- КТ и МРТ.
- Тест на онкомаркеры.
- Лапароскопия со взятием образца ткани.
Этот вид болезни склонен к метастазированию, поэтому часто поиск ведется и в других органах.
Чаще всего болеют мужчины старше 50, и особенно, 60 лет. Поэтому мужчинам старшего возраста обязательно нужно проходить профилактические осмотры простаты. Это же касается лиц из группы риска, особенно, учитывая, что ранние стадии протекают бессимптомно.
- Ректальный пальцевый осмотр.
- Анализ крови на онкомаркер ПСА.
При подозрении на онкопроцесс обследование продолжают такими инструментами:
- Трансректальным УЗИ. Выполняется через прямую кишку пациента. Позволяет исследовать предстательную железу, семенные пузырьки, уретру и окружающие ткани.
- Мультифокальной игольчатой биопсией под ультразвуковым контролем. Это наиболее надежный способ диагностики рака предстательной железы.
Заподозрить злокачественную опухоль почек можно на основании клинических тестов.
Это появлении в моче крови и атипичных клеток в сочетании с повышением СОЭ и уровня эритроцитов крови. Биохимия крови покажет увеличение количества кальция и трансаминазы.
Для дальнейшей диагностики применяют:
- УЗИ почек и брюшной полости.
- Контрастная рентгенография почки.
- КТ почек.
- Ретроградная пиелография. Это рентгенография почечной лоханки, которая выполняется с введением цистоскопа в мочевую систему и контрастного красителя в мочеточники. Рентгеновские снимки используются для визуализации движения красителя и функционирования системы.
- Прицельная биопсия под контролем УЗИ.
- Селективная почечная ангиография. Определяет почечно-клеточный рак. При новообразованиях лоханок не применяется.
Тесты на онкомаркеры при раке почек не информативны.
Читайте также:

