Как определить рак прямой кишки при пальцевом исследовании
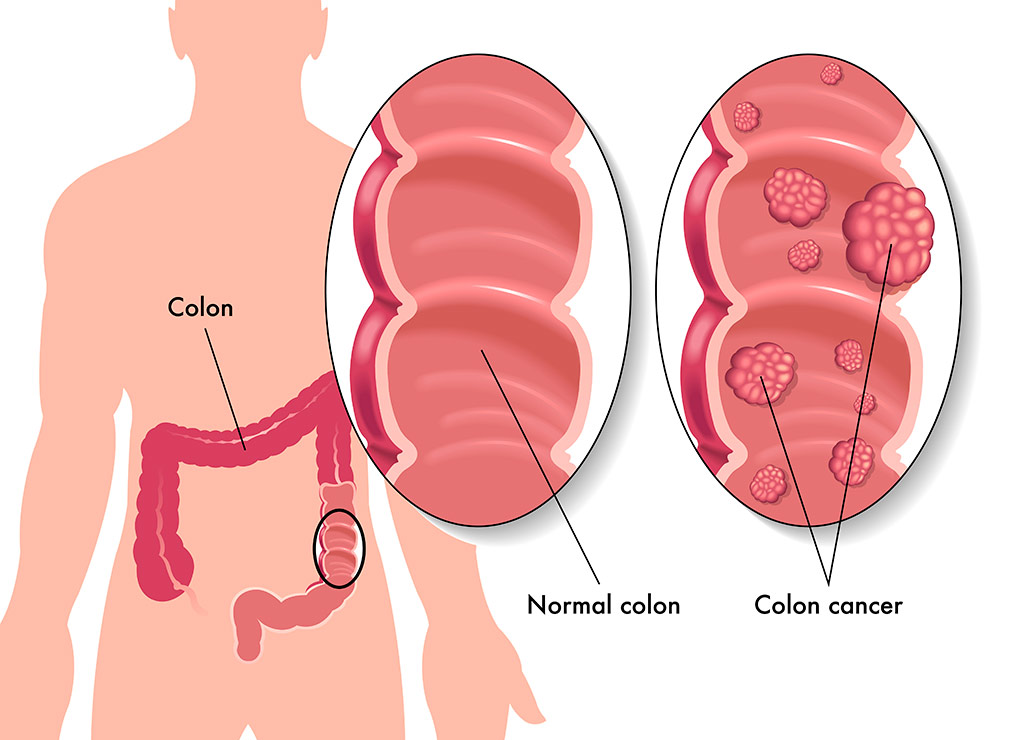
Рак прямой кишки — онкологическое заболевание, характеризующееся появлением злокачественных опухолей прямой кишки или анального прохода. Диагностика рака прямой кишки включает ряд инструментальных и лабораторных исследований, дающих информацию о стадии развития опухоли, и способствующих в определении дальнейшего хода лечения. Как и в любом онкологическом заболевании, обнаружение опухоли прямой кишки на ранней стадии существенно поднимает шансы пациента на полное выздоровление.
Показания к диагностике рака прямой кишки
Медицина не имеет однозначного ответа в чем причины рака прямой кишки. Исследованиями отмечено, что в развитых странах, онкология прямой кишки встречается чаще, чем в странах третьего мира. Возможно, это связано с пищевыми привычками, возможно, с экологической картиной. Доподлинно известно, что существует ряд факторов, оказывающих прямое влияние на возникновение рака.
- социальный статус;
- онкология в анамнезе;
- злоупотребление жирной и калорийной пищей;
- полнота;
- низкая физическая активность;
- неблагоприятные условия работы;
- витаминная недостаточность;
- хронический полипоз;
Как и любой тип рака, опухоль прямой кишки не имеет никаких явных симптомов на ранних стадиях. Тем не менее существует ряд признаков, сигнализирующих о наличии проблемы с кишечником:
Существует современная методика определения вероятности онкологического заболевания в домашних условиях — экспресс тест. Он продается в аптеке и позволяет выявить наличие рака на протяжении 10-ти минут. Для получения результата достаточно одной капли слюны. Тест выявляет онкомаркеры в биологической жидкости, слюне. Однако такой тип анализа не уточняет вид и место расположения онкологии. Второй вариант экспресс-диагностики: тест на определение скрытой крови в кале. Принцип работы — установление наличия гемоглобина в образце кала. При положительном результате, следует помнить: экспресс тест не может определить рак, окончательный диагноз ставит врач.
Клиническая диагностика рака
Для установления диагноза, пациенту необходимо пройти ряд исследований: лабораторных и инструментальных. На ранней стадии крайне сложно выявить заболевание самостоятельно, врачи рекомендуют регулярно проходить медосмотры. Это позволит обнаружить начало патологических процессов и начать лечение, не принимая радикальных мер.
Доктор начинает диагностику с расспроса о жалобах и сборе анамнеза. Если прямые родственники пациента страдают онкологией, то он попадает в группу риска. Далее, врач может провести пальцевое исследование прямой кишки и ее осмотр зеркалами. При проведении исследования, врач вводит указательный палец в задний проход пациента и прощупывает слизистую ткань кишки на наличие образований или полипов. Также обследование можно провести при помощи ректального зеркала: инструмент расширяет просвет прямой кишки и увеличивает поле обозрения.
Перед установлением диагноза, пациент сдает ряд анализов, общих и специфических:
- общий анализ крови;
- биохимический анализ крови;
- анализ крови на онкомаркеры;
- исследование мочи;
- копрограмма;
- Биопсия — забор небольшого количества ткани новообразования. После этой процедуры, материал подвергают цитологическому или гистологическому исследованию.
- Гистология — изучение образца опухоли под микроскопом. Анализ позволяет поставить точный диагноз, определить характер опухоли и степень развития болезни.
- Цитология- исследование клеточной структуры материала. Для анализа на цитологию подходят как образец ткани, полученный при биопсии, так и кровь, гной или слизь, взятые из прямой кишки.
В зависимости от состояния пациента доктор выбирает метод компьютерной диагностики:
УЗИ органов брюшной полости делают,если невозможно пройти МРТ или КТ.
- УЗИ. Ультразвуковое исследование. Помогает оценить состояние лимфоузлов и органов брюшной полости. Считается наименее надежным способом компьютерной диагностики и проводится в случае противопоказаний к КТ и МРТ.
- МРТ. Магнитно-резонансная томограмма. Во время исследования проводится подробная визуализация новообразования: его размер, степень прорастания в соседние органы. Производится оценка необходимости хирургического вмешательства. Один из наиболее надежных методов диагностики. МРТ противопоказано:
- если есть металл в теле пациента либо импланты, кардиостимуляторы, титановые пластины и т. д.;
- в первом триместре беременности;
- острая почечная недостаточность у пациента;
- непереносимость контраста.
- КТ. Компьютерная томограмма. Производит визуальный анализ состояния органов брюшной полости, определяет наличие метастазов, состояние тазового дна. При КТ пациент подвергается облучению, но оно не несет опасности для здоровья. Назначается в случае спорных результатов по УЗИ и другим анализам.
Во время процедуры, пациенту вводят эндоскоп в прямую кишку. Колоноскопия позволяет просмотреть весь толстый кишечник на наличие новообразований, полипов и других патологических состояний. При проведении колоноскопии, врач может взять биопсию на гистологию опухоли, или удалить поражения кишечника, такие как полипы или новообразования. Проведение операции таким способом способствует быстрому восстановлению пациента, благодаря минимизации повреждения тканей, которое происходит при полноценном хирургическом вмешательстве.
Рентгенологическая проверка прямой кишки называется ирригоскопией. В прямую кишку вводят контраст и делают серию снимков. Рентген оценивает месторасположение опухоли, степень врастания, направление роста (внутрь или наружу), наличие язв на стенке кишки. Эту процедуру противопоказано проводить ослабленным и пожилым пациентам.
Дифференциальный диагноз рака прямой кишки нацелен на исключение других вариантов проктологических заболеваний, в том числе геморроя. Геморрой и рак прямой кишки имеют довольно похожие внешние проявления. Рассматривая внешние проявления этих болезней, кажется что симптомы одинаковы, но это не так. При кровотечении, вызванном геморроем, кровь всегда алого цвета и ее легко увидеть в стуле больного.
В случае рака прямой кишки, кровь может иметь очень темный оттенок (если опухоль располагается высоко), и она смешивается с каловыми массами. Часто проверить ее наличие возможно только при помощи анализа. Пациент, болеющий онкологией, стремительно теряет вес, при геморрое этот симптом отсутствует. В целом диагностика геморроя включает в себя ряд исследований. Пальцевое исследование, колоноскопия, ректоскопия, рентген и биопсия дают врачу возможность поставить дифференциальный диагноз геморроя.
Согласно статистическим данным рак толстого кишечника встречается в 15% всех случаев онкологических заболеваний. Для большей выживаемости пациента необходимо начинать лечение на ранних стадиях, поэтому мировая практика предусматривает раннюю диагностику заболеваний.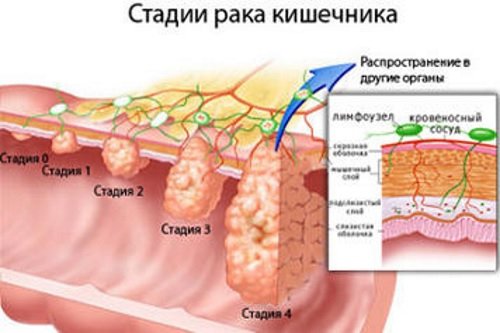
Самодиагностика
Для того чтобы заподозрить злокачественное новообразование в кишечнике необходимо знать основные симптомы и признаки:
- быстрая немотивированная потеря веса;
- общая слабость, повышенная утомляемость, головные боли – как следствие интоксикационного синдрома;
- необъяснимое повышение температуры длительное время, может быть следствием воспалительного компонента в районе ракового очага;
- нарушение стула со склонностью к запорам;
- ложные позывы к дефекации (тенезмы);
- продолжительные хронические боли в животе разной локализации и характеристик;
- патологические выделения с калом: гной, кровь, слизь;
- регулярный метеоризм;
- недержание кала (следствие поражения мышечных структур прямой кишки и анального отверстия);
- снижение или повышение аппетита, возможно отвращение к пище;
- недержание мочи, признаки цистита (поражение близкорасположенных органов);
- признаки непроходимости кишечника (при полной обтурации просвета кишечной трубки раковым процессом).
Рисками для развития рака кишечника являются:
- возраст после 40 лет;
- мужской пол;
- вредные привычки, в особенности курение;
- наличие в семейном анамнезе случаев онкологии кишечника.
При подозрении на заболевание лучше всего обратиться к врачу для обследования, постановки диагноза и специализированного лечения.
Первичную диагностику можно провести самостоятельно, путем проведения экспресс-теста на скрытую кровь в кале. Системы теста позволяют определить наличие в кале гемоглобина и трансферрина, который попадает в продукт жизнедеятельности при повреждении области измененной раком слизистой кишечника химусом. При этом повреждения незначительны и прожилки крови не видимы глазу.
Рекомендовано проведение такого рода тестов ежегодно после 45 лет всем. Они позволят не только заподозрить раковый процесс, но и предположить наличие полипов, объяснить малокровие и общую слабость.
Базовая диагностика
Проводится после обращения больного в лечебное учреждение. В данном случае экспресс тестов не достаточно для верификации диагноза и подтверждении опухолевого процесса для начала специализированного корректного лечения. Необходимы дополнительные исследования.
Врач подробно выясняет жалобы пациента, задавая наводящие вопросы, уточная каждый аспект. Уточняется наличие заболеваний у родственников, не только рак кишечника, но и онкологии в целом, системных патологий, различных пороков. Врач уточняет и сверяется по амбулаторной карте пациента: чем он болел до обращения, были ли оперативные вмешательства. На основании жалоб специалист уже может составить определенную картину и наметить дальнейший диагностический путь.
После сбора жалоб проводится тщательный осмотр. Определяется симметричность живота, наличие патологических образований, асимметрии передней брюшной стенки. Затем приступают к пальпаторному обследованию.
Пальпация проводится в два этапа: поверхностная и глубокая. Пациента укладывают на спину, ноги немного сгибают в коленях для расслабления мышц передней брюшной стенки. Больного учат правильно дышать: глубоко ртом. Исследование проводится в теплой комнате, руки врача при этом также должны быть согреты.
Затем легкими нажатиями прощупывают по кругу весь живот. Врач оценивает напряжение передней брюшной стенки, наличие вздутия живота, урчания по ходу кишечника, болезненность.
Следующий этап – глубокая пальпация. Ее основное назначение определить границы паренхиматозных органов: печени, селезенки, почек и поджелудочной железы. Оценить пальпаторные характеристики отрезков кишечника на разных участках.
При подозрении на заболевание кишечника врач проводит пальцевое исследование прямой кишки. Исследование малоинформативно, так как позволяет пальпаторно определить патологические образования на расстоянии длины пальца врача. У мужчин также оценивается состояние предстательной железы: ее форма, консистенция, размеры, болезненность при ее обследовании.
Пустая ампула прямой кишки – симптом обуховской больницы, может свидетельствовать о кишечной непроходимости. После обследования врач оценивает цвет и консистенцию кала, наличие или отсутствие крови на перчатке.
Лабораторные методы диагностики
После тщательного опроса и физикального осмотра пациента врач прибегает к лабораторным методам.
Обязательным методом исследования является анализ крови. Оцениваются клинические показатели и биохимические.
Показатели крови неспецифичны, так как могут меняться при абсолютно любом патологическом состоянии организма как свидетельства нарушений гомеостаза. Но в комплексном обследовании информативны, динамические исследования позволяют оценить результат терапии.
Суть диагностического исследования заключается в микроскопии тканей, полученных из патологического очага и определения их клеточного состава.
Берется материал во время инструментального исследования при эндоскопии или из операционного материала. Оценка клеточного состава позволяет распознать раковый процесс в патологическом очаге, или же очаг является полипом, аутоиммунной инфильтрацией, воспалительной инфекционной гранулемой и так далее. Также материалы биопсии позволяют определить первичный очаг, если процесс в кишечнике является метастазом.
Онкологическими маркерами называют специфические белковые соединения, которые появляются в организме человека при течении онкологического роста. Для кишечного рака нет характерных специфических показателей, чаще всего определяют только 2 вида белков: СА-19-9 и РЭА (раковый эмбриональный антиген).
СА-19-9 может свидетельствовать не только о раковом процессе в кишечнике, но и в поджелудочной железе и желудке. Также показатель может повыситься при муковисцедозе или воспалении кишечника. РЭА повышается при абсолютно любом онкологическом процессе.
Инструментальные методы исследования
Использование специальной медицинской аппаратуры позволяет визуализировать раковый процесс, обнаружить метастатическое поражение других органов и систем, определить степень тяжести и вероятный прогноз.
Рентгенологический метод исследования проводится каждому больному с подозрением на заболевания кишечника.
Метод является наиболее простым. Больного необходимо подготовить перед обследованием путем заблаговременного очищения кишечника. Затем больному через анальное отверстие вводят раствор бариевой взвеси около 1,8-2 литров, он позволяет визуализировать стенки кишечника на рентгенологическом аппарате. При этом больной должен лежать на левом боку с приведенными к туловищу согнутыми ногами, правильное размеренное дыхание позволит перенести исследование без сильного дискомфорта. Снимки делаются в положении стоя после того как раствор равномерно распределится по толстому кишечнику.
Позволяет визуализировать онкологический очаг при помощи звуковых волн высокой частоты. Датчик УЗИ аппарата вводится в прямую кишку.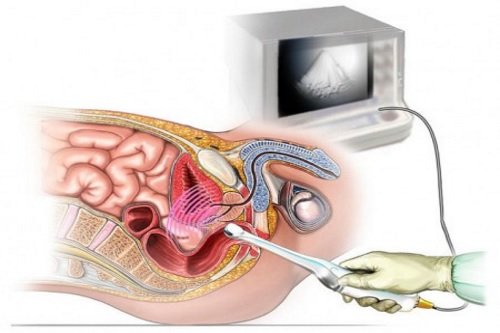
Метод определяет объем образования, его прорастание в соседние органы и ткани, локальные метастазы в периферические лимфатические узлы рядом с очагом.
Магниторезонансная или компьютерная томография позволяет послойными срезами определить наличие патологических образований. Также как и ирригоскопия могут быть использованы контрастные вещества для лучшей визуализации.
Проводится в положении пациента лежа. Не требует особой подготовки. Позволяет визуализировать наличие метастатического повреждения других органов брюшной полости.
Метод эндоскопического осмотра прямой кишки. Не требует такого объема подготовительных мероприятий как колоноскопия.
Через анальное отверстие в прямую кишку вводится эндоскопический аппарат, который позволяет в онлайн режиме оценить состояние слизистой стенки отрезка кишки, удалить полипы, прижечь микроэррозии и взять материал для биопсии и верификации опухоли.
Также исследование позволяет взять материал для биопсии, провести микрохирургические эндоскопические манипуляции. Недостатком метода является невозможность определить глубину прорастания. Метод довольно болезненный, требует длительной подготовки в виде диеты и очищение кишечника (медикаментозными препаратами или клизмами).
Новый метод, редко используется из-за дороговизны аппаратуры. Благодаря видеокамере в капсуле позволяет оценить слизистую всех отделов желудочно-кишечного тракта.
Малоинформативен, так как не позволяет взять материал для биопсийного исследования. Результат врач получает не в режиме реального времени, а только после естественного выхода капсулы. По прохождении аппарата через ЖКТ есть вероятность застревания капсулы в слепых зонах (слепая кишка, дивертикулы).
Сравнительная таблица инструментальных методов
Резюме
Основным методом, по которому можно заподозрить наличие онкологического процесса в кишечнике является экспресс-тест на наличие скрытой крови в кале, который больной самостоятельно без назначения врача может приобрести в аптеке.
Рак кишечника трудно лечить на 3-4 стадии, когда новообразование прорастает в расположенные рядом органы и дает метастазы. Поэтому очень важно выявить болезнь вовремя. Поговорим о том, как диагностируют эту онкопатологию, какой анализ крови показывает рак кишечника и какие меры.
Рак кишечника трудно лечить на 3-4 стадии, когда новообразование прорастает в расположенные рядом органы и дает метастазы. Поэтому очень важно выявить болезнь вовремя. Поговорим о том, как диагностируют эту онкопатологию, какой анализ крови показывает рак кишечника и какие меры помогут установить диагноз на раннем этапе.
Принципы и особенности диагностики рака кишечника
При подозрении на рак кишечника диагностика проводится с использованием таких методов:
- Оценка клинических симптомов
- Лабораторные тесты
- Инструментальные исследования
- Гистологическое исследование биоптата
Симптомы малоинформативны. В первую очередь потому, что они неспецифичны. Поэтому часто рак кишечника диагностируют на поздних стадиях, когда появляется непроходимость кишечника, кровотечения, явные признаки анемии.
К сожалению, лабораторные тесты позволяют определить лишь признаки анемии. Существуют специализированные анализы на рак кишечника с определением онкомаркеров. Но они больше используются для оценки результативности лечения, чем для первичной диагностики заболевания.
Наиболее информативны инструментальные исследования: ирригоскопия и колоноскопия. Врач знает, как выглядит рак кишечника, и сможет его обнаружить. А подтверждается диагноз путем проведения биопсии. Подозрительный участок слизистой оболочки кишки отправляется на гистологическое исследование. Впоследствии делается заключение, является ли образец фрагментом злокачественной опухоли.
Чтобы обнаружить рак кишечника, нужно показаться врачу, если подозрительные симптомы беспокоят вас длительное время.
Таковыми могут быть:
- Боль в области живота
- Запоры или диарея
- Снижение аппетита
- Похудение
- Лентообразный кал
- Примеси в кале
При обнаружении симптомов рака кишечника диагностика позволит определить причину их появления. Они могут быть вызваны многими заболеваниями: воспалительными патологиями кишечника, геморроем, дивертикулезом или дивертикулитом и другими патологиями. Распознать рак кишечника можно только при помощи инструментальных методов диагностики, о которых пойдет речь ниже.
Можно ли прощупать рак кишечника?
После того, как пациент заподозрил у себя симптомы в домашних условиях, он обычно обращается к врачу. Следующим этапом обследования становится клиническая диагностика. Распознать рак кишечника на ранней стадии путем пальпации передней брюшной стенки нереально, потому что опухоль слишком маленькая. А вот при достижении диаметра нескольких сантиметров она уже определяется пальпаторно. В редких случаях пациент сам определяет у себя опухолевидное образование, что становится поводом для обращения к врачу. Иногда появление пальпируемой опухоли отмечается раньше, чем другие симптомы: боль, запор и т.д.
Новообразование может локализоваться в дистальном отделе кишечника. Этот вид онкологии называется раком прямой кишки. Он определяется при пальцевом ректальном исследовании.
Лабораторные исследования не позволяют распознать рак толстого кишечника. Они лишь способны вызвать подозрения на наличие новообразования в сочетании с клиническими симптомами.
При любом обращении к врачу вам назначат общий анализ крови. При раке кишечника он может показать:
- Признаки анемии – снижение концентрации гемоглобина, сывороточного железа, цветового показателя (развивается вследствие постоянных кровопотерь)
- Признаки воспаления – лейкоцитоз, увеличение СОЭ (неспецифический признак, который наблюдается также при воспалительных патологиях кишечника)
Часто назначается коагулограмма. В ней определяются признаки повышенной свертываемости крови.
В случае обнаружения в клиническом анализе признаков анемии, а также при наличии симптомов кишечного дискомфорта, назначается анализ кала на скрытую кровь.
Установить диагноз, конечно же, нельзя. Но если риск заболевания оценивается как высокий, врач направит пациента на инструментальную диагностику. Она позволит определить рак кишечника.
Существуют и другие лабораторные тесты. Анализы крови при раке кишечника сдаются также на онкомаркеры. О них поговорим отдельно.
Самый широко используемый онкомаркер на рак кишечника – это раково-эмбриональный антиген (РЭА). Но он не применяется для первичной диагностики заболевания, потому что на ранних этапах развития болезни имеет низкую чувствительность и специфичность.
Чувствительность – это процент положительных результатов анализа у людей, которые больны раком кишечника. Она высокая для РЭА только на поздних стадиях заболевания, когда опухоль достигает больших размеров и дает метастазы. Но в этот период рак кишечника обычно диагностируется и так, без всяких онкомаркеров. Чувствительность анализа крови на РЭА при распространенном раке может достигать 90%. А вот на начальных стадиях она не превышает 20-30%. Это означает, что у 70-80% людей, которые недавно заболели раком кишечника, анализ крови на РЭА будет отрицательным.
Кроме того, онкомаркеры при раке кишечника не определяются с целью ранней диагностики еще и по причине низкой специфичности исследования. РЭА определяется при большом количестве других заболеваний.
Это может быть рак таких органов:
Поэтому в клинической практике оценка уровня РЭА в анализе крови при раке кишечника показана для:
- Оценки прогноза заболевания. Анализ крови на РЭА перед операцией позволяет спланировать её объем и дать прогноз результативности. Чем выше уровень РЭА, тем выше риск наличия метастазов;
- Оценки эффективности операции. Если в течение 7 суток после резекции кишечника не наблюдается значительное снижение уровня РЭА, это означает, что в организме присутствуют метастазы, либо рак был удалён не полностью;
- Ранней диагностики рецидива. После резекции рака кишечника анализ крови на РЭА позволяет вовремя определить рецидив заболевания. Значительное возрастание уровня этого онкомаркера свидетельствует о рецидиве с вероятностью около 80%. Поэтому может быть показанием для проведения диагностической операции. Определение РЭА в динамике позволяет предположить характер рецидива. При медленном нарастании уровня онкомаркера следует думать о местном рецидиве. Если же он нарастает стремительно, это может свидетельствовать о наличии метастазов в печени;
- Оценки эффективности консервативной терапии. Если уровень РЭА продолжает увеличиваться, несмотря на проводимое лечение, это свидетельствует о его низкой эффективности.
Мы выяснили, что при раке кишечника онкомаркеры не позволяют установить диагноз на ранних стадиях. Как же, в таком случае, определить болезнь вовремя и вылечить до появления метастазов?
Массовое обследование населения на рак кишечника не проводится. Начальные симптомы слабо выражены. Поэтому единственным способом скрининга остается выявление лиц с повышенным риском заболевания и периодическое проведение диагностических мероприятий.
В группу риска входят:
- Все люди старше 50 лет
- Наличие предраковых заболеваний (например, полипы кишечника)
- Наличие у родственников пациента предраковых заболеваний до 60 лет при возрасте самого пациента от 40 лет
- Случаи рака кишечника среди ближайших родственников
Приблизительно 10% населения предрасположены к раку толстого кишечника генетически и имеют повышенный риск развития этого заболевания. Еще 1% страдают наследственным колоректальным раком. Поэтому при наличии случаев онкозаболевания в семейном анамнезе пациенту рекомендуют генетическую консультацию.
Лица из групп повышенного риска подлежат обследованию. Вот как проверить кишечник на рак при помощи анализов и инструментальных исследований:
- Анализ кала на скрытую кровь – 1 раз в год
- Гибкая сигмоскопия (осмотр сигмовидной кишки при помощи трубки с камерой) – 1 раз в 5 лет
- Колоноскопия и ирригоскопия с двойным контрастированием – 1 раз в 10 лет
При наличии предраковых состояний колоноскопия проводится раз в 3 года с биопсией подозрительных участков слизистой оболочки.
Для людей, которые не входят в группу риска (а это 90% населения), достаточно 1 раз в год сдать кал на скрытую кровь. Хотя по анализу кала определить рак кишечника нельзя, её присутствие позволяет заподозрить наличие опухоли или предраковых заболеваний (полипоза). Это является поводом для более глубокого обследования пациента.
Так как диагностировать рак кишечника можно только при помощи инструментальных исследований, все остальные методы (клиническое обследование, анализы, тесты на онкомаркеры) являются лишь ориентировочными. Они позволяют заподозрить болезнь, но не подтвердить её.
Используемые инструментальные методы зависят от предполагаемой локализации новообразования. Среди них:
- Ректороманоскопия. Дает возможность провести осмотр около 30 см дистального отдела кишечника. При обнаружении подозрительных участков проводится биопсия. Биоптат отправляется на гистологическое исследование.
- Ирригоскопия. Это рентгенологический метод диагностики. Он проводится с двойным контрастированием. Пациенту ставят бариевую клизму. Барий позволяет визуализировать рельеф слизистой оболочки на рентгеновском снимке. Выявить рак кишечника или полипы при помощи ирригоскопии можно при размере образований от 1 см.
- Фиброколоноскопия. Наиболее точный метод диагностики. Дает возможность осмотреть все отделы толстой кишки. Через задний проход в кишечник вводится трубка. На её конце находится камера и источник освещения. Может быть введен инструментарий для проведения биопсии (взятия участка ткани на анализ). Она проводится при обнаружении опухоли, а также подозрительных участков видоизмененной слизистой. Фиброколоноскопия позволяет определить рак кишечника на ранней стадии, если это исследование проводится с профилактической целью, до появления симптомов.
Часто пациенты спрашивают, можно ли увидеть рак кишечника на УЗИ. Это зависит от расположения опухоли. Новообразование ободочной кишки, которое проводится трансабдоминально (через переднюю брюшную стенку), УЗИ обнаружить не позволит. А вот если опухоль локализована в прямой кишке, то трансректальное (с введением датчика в прямую кишку) ультразвуковое исследование поможет выявить опухоль, оценить её расположение и размеры.
Определить стадию рака кишечника помогают методы визуализации: КТ, МРТ. В первую очередь обследуют печень и брюшину, потому что именно сюда новообразование чаще всего дает метастазы.
Для выявления вторичных опухолей используется также УЗИ. Оно помогает выявить метастазы в печени или желчном пузыре.
Для своевременного выявления рака кишечника, после 60 лет нужно постоянно проходить обследование, даже если вас ничего не беспокоит. Многие пациенты предпочитают обследоваться в Германии. Здесь работают одни из лучших врачей в мире. Используется качественное оборудование, позволяющее диагностировать даже минимального размера опухоли.
Если вы хотите поехать в Германию, чтобы пройти диагностику или лечение рака кишечника, эту поездку для вас может организовать компания Booking Health. Мы давно занимаемся медицинским туризмом и по праву считаемся лидерами в этой отрасли.
Наши услуги позволят вам:
- Выбрать лучшую клинику и попасть на приём к хорошему врачу
- Сократить время ожидания приема врача
- Сэкономить на диагностических и лечебных программах до 70% средств
- Получить страховку, которая покроет все расходы в случае непредвиденных медицинских ситуаций
- Получать консультации врача бесплатно в течение 3 месяцев после лечения
Среди всех опухолей желудочно-кишечного тракта рак прямой кишки составляет 45%.
5% пациентов онкологическими заболеваниями страдают именно этой опухолью.
В России распространенность рака прямой кишки постоянно увеличивается. Самая большая частота отмечается в Санкт-Петербурге и Ленинградской области, в Пскове. Ежегодно в нашей стране выявляется более 50 000 новых случаев этой опухоли. В возрасте с 30 до 50 лет частота рака прямой кишки за последние годы немного снизилась, а у людей более старшего возраста постоянно растет.
Мировая статистика
Чаще всего заболевают жители развитых индустриальных стран, больших городов. На первом месте – США, Канада, Япония. В Индии и Китае распространенность патологии в среднем в 15 раз ниже. Ежегодно в мире рак прямой кишки диагностируется у 600 000 пациентов.
Растет смертность от рака прямой кишки. Каждые 10 лет она увеличивается на 15% - 20%. Часто заболевание выявляется на поздних сроках, когда многие методы лечения оказываются неэффективны.
Статистика выживаемости пациентов при раке прямой кишки:
- В развитых странах около 60% пациентов выживают в течение 5 лет с момента выявления патологии.
- В развивающихся странах этот показатель составляет не более 40%.
Анатомия прямой кишки
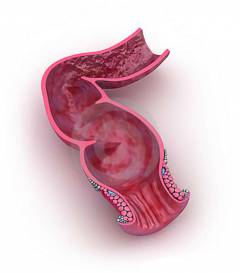
Прямая кишка – это конечный отдел кишечника. Она заканчивается анальным отверстием, предназначенным для выведения каловых масс наружу. Её длина у взрослого человека составляет от 15 до 20 см. Основная широкая часть прямой кишки – ампула – расположена в полости таза и окружена жировой тканью. Конечный короткий отрезок – анальный канал, или задний проход, - находится в тазовом дне (мышцы и мягкие ткани, ограничивающие таз снизу) и окружен мышцей-сфинктером (сжимателем).
В слизистой оболочке прямой кишки находится большое количество клеток, выделяющих слизь. Она выполняет роль смазки при прохождении каловых масс. Слизистая оболочка собрана в складки, имеющие форму вертикальных столбов и полулунную форму.
В нижней часть прямая кишка окружена снаружи геморроидальным сплетением, состоящим из большого количества широких вен.
Причины рака прямой кишки
Факторы, способствующие развитию злокачественных опухолей прямой кишки:
| Размер полипа | Степень риска |
| до 1 см | 1,1% |
| от 1 до 2 см | 7,7% |
| более 2 см | 42% |
| в среднем среди всех пациентов с полипами | 8,7% |
До настоящего времени механизм развития рака прямой кишки изучен недостаточно.
Симптомы рака прямой кишки
Диагностика рака прямой кишки
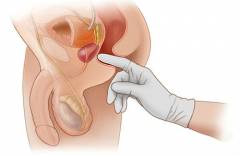
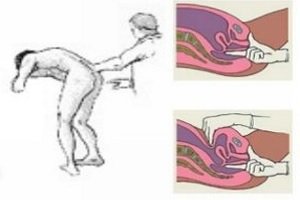
Пальцевое исследование – простейший метод, при помощи которого врач-проктолог (специалист по заболеваниям прямой кишки) может выявить в прямой кишке патологические объемные образования. Доктор просит пациента встать в коленно-локтевую позу (на четвереньки, оперевшись о кушетку коленями и локтями), надевает латексные перчатки, смазывает указательный палец вазелином и вводит его в прямую кишку. На ощупь оценивается состояние ее стенки и наличие патологических образований.
После пальцевого ректального исследования невозможно установить диагноз злокачественной опухоли. Но при обнаружении любого образования врач обязан назначить дальнейшее обследование, чтобы подтвердить или опровергнуть рак.

Ректальное зеркало – инструмент, который состоит из двух створок и двух ручек. Осмотр также осуществляется в коленно-локтевом положении. Врач вводит зеркало в задний проход, при этом его створки находятся в закрытом положении. Нажатием на ручки проктолог осторожно раздвигает створки, делая просвет кишки доступным для осмотра. После осмотра при помощи ректального зеркала можно с большей вероятностью предположить наличие рака прямой кишки, но окончательный диагноз должен быть подтвержден другими, более информативными, методами.
| Метод исследования | Описание |
| Ректороманоскопия | Эндоскопическое исследование. Выполняется при помощи ректороманоскопа – прибора, состоящего из трубки с осветительным прибором и устройства для накачки воздуха. |
Как проводится исследование?
Перед проведением ректороманоскопии пациента просят занять одно из двух положений:
- коленно-локтевое: на четвереньках, опираясь локтями и коленями о кушетку;
- на левом боку с согнутыми и подтянутыми к животу ногами: пациента просят глубоко вдохнуть, а затем выдохнуть, расслабив правое плечо и шею, после чего вводят ректоскоп.

Врач вводит в задний проход ректоскоп, накачивает в прямую кишку некоторое количество воздуха, чтобы расширился ее просвет, и осматривает ее слизистую оболочку.
Ирригоскопия – рентгенологическое исследование, при котором заполненную контрастом прямую кишку осматривают в режиме реального времени на экране.
Лабораторные методы исследования при раке прямой кишки
Онкомаркеры – специфические вещества, содержание которых в крови возрастает при разных видах злокачественных опухолей. Для проведения исследования на анализ берут кровь из вены.
Онкомаркеры, характерные для рака прямой кишки:
- СA 19-9 – вещество, которое выделяется опухолевыми клетками толстой и прямой кишки. Помогает выявить не только саму опухоль, но и метастазы на ранней стадии.
- Раковоэмбриональный антиген. Это вещество вырабатывается в пищеварительной системе эмбрионов и плодов. У взрослых здоровых людей он практически не выявляется в крови. Его уровень повышается при злокачественных опухолях кишечника.
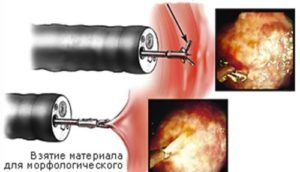
Биопсия – один из самых точных методов диагностики рака прямой кишки. Он позволяет достоверно установить диагноз и отличить злокачественную опухоль от доброкачественного новообразования. Для проведения исследования врач берет небольшой фрагмент опухоли во время ректороманоскопии. Обычно процедура совершенно безболезненна для пациента.
Материал, полученный во время биопсии, может быть подвержен гистологическому и цитологическому исследованию.
Процедуры, во время которых может быть взят материал прямой кишки и соседних органов для биопсии:
- ректороманоскопия;
- лапароскопия;
- хирургическое вмешательство по поводу рака прямой кишки;
- фиброколоноскопия.
Цитологическое исследование – это изучение строения клеток, выявление их злокачественного перерождения. В отличие от гистологического исследования, при цитологии рассматривают под микроскопом не срез ткани, а отдельные клетки.
Материалы для цитологического исследования:
- фрагмент ткани прямой кишки, полученный во время биопсии;
- гной, слизь из просвета прямой кишки;
- отпечатки слизистой оболочки прямой кишки.
Виды рака прямой кишки
Симптомы рака прямой кишки мало зависят от гистологического строения опухоли (вида клеток, которые входят в ее состав и строения ткани). Этот фактор определяет поведение опухоли, скорость и характер ее роста, влияет на специфику лечения и прогноз.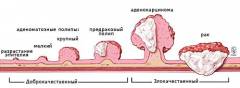
Виды опухолей прямой кишки в зависимости от гистологического строения:
- Аденокарцинома. Самая распространенная разновидность злокачественных опухолей прямой кишки. Выявляется в 75% - 80%. Образуется из железистой ткани, чаще всего встречается у лиц старше 50 лет. При исследовании под микроскопом можно выявить степень дифференцировки ткани опухоли. Различают высокодифференцированную, умеренно дифференцированную, низко дифференцированную и недифференцированную опухоль. Чем ниже степень дифференцировки, тем более злокачественной является опухоль, хуже прогноз для пациента.
- Перстневидно-клеточный рак. Встречается в 3% - 4% случаев. Получил свое название из-за характерного внешнего вида клеток опухоли под микроскопом: в центре клетки находится просвет, а на периферии – узкий ободок с клеточным ядром – он напоминает перстень с камнем. Этот вид рака прямой кишки имеет неблагоприятное течение, многие пациенты погибают в течение первых трех лет.
- Солидный рак прямой кишки. Встречается редко. Происходит из железистой ткани. Состоит из низкодифференцированных клеток, которые уже не похожи на железистые и расположены в виде пластов.
- Скирозный рак (скир) – также редко встречаемая разновидность злокачественной опухоли прямой кишки. В ней относительно мало клеток и относительно много межклеточного вещества.
- Плоскоклеточный рак. Третья по распространенности (после аденокарциномы и перстневидно-клеточного рака) злокачественная опухоль прямой кишки – составляет 2% - 5% от общего количества. Этот вид опухоли склонен к раннему метастазированию. Часто его возникновение связывают с папилломавирусной инфекцией. Встречается практически только в нижней части прямой кишки, в области анального канала.
- Меланома. Опухоль из пигментных клеток – меланоцитов. Располагается в области анального канала. Склонна к метастазированию.
- Экзофитный рак. Опухоль растет наружу, в просвет прямой кишки.
- Эндофитный рак. Опухоль растет внутрь, прорастает в стенку прямой кишки.
- Смешанная форма. Характеризуется одновременно экзофитным и эндофитным ростом.
Данная классификация является основной. Стадия опухоли TNM обязательно указывается в медицинской карте пациента после постановки диагноза.
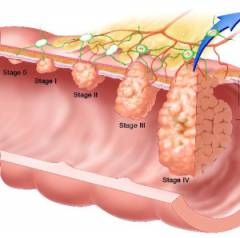
Состояние пациента, страдающего раком прямой кишки, зависит от наличия или отсутствия метастазов.
- Если опухоль расположена в пределах прямой кишки, то пациента беспокоят только нарушения пищеварения, боли в кишке, примеси гноя, крови и слизи в кале.
- Если опухоль прорастает в соседние органы, то возникают симптомы, характерные для их поражения. При прорастании в матку и влагалище – боли в низу живота, нарушение месячных. При прорастании в мочевой пузырь – боли в низу живота, нарушение мочеиспускания. При распространении метастазов в печень – желтуха, боли под ребром.
- При множественных метастазах нарушается общее состояние пациента: возникает слабость, повышенная утомляемость, истощение, анемия, повышение температуры тела.
Лечение рака прямой кишки

Хирургическое лечение является основным при злокачественных опухолях прямой кишки. Другие методы используются в качестве дополнения к нему.
Операции на прямой кишке являются одними из самых травматичных. Сегодня разработаны новые методики, позволяющие сохранять нормальный акт дефекации и избегать распространенных послеоперационных осложнений.
Факторы, оказывающие влияние на выбор методики хирургического вмешательства:
- размеры и расположение опухоли;
- характер клеточного строения злокачественного новообразования;
- классификация опухоли по системе TNM.
Осложнения лучевой терапии при раке прямой кишки
Ранние осложнения возникают во время курса химиотерапии. Они являются временными и проходят после того, как курс завершен. Если они становятся сильно выраженными, то дозу уменьшают, либо лучевую терапию отменяют совсем.
Ранние осложнения при лучевой терапии прямой кишки:
- общая слабость, повышенная утомляемость;
- эрозии и язвы на коже в зоне облучения;
- угнетение функций половых органов;
- поносы;
- анемия, снижение количества лейкоцитов и тромбоцитов в крови;
- симптомы цистита: частые мочеиспускания, болезненные позывы.
Поздние осложнения лучевой терапии при раке прямой кишки:
- лейкозы
- атрофия (уменьшение в размерах и нарушение функции) внутренних органов: мочевого пузыря, матки, мочеточников, влагалища, простаты и пр.
- некроз (омертвение) костей.
Химиотерапия назначается в качестве дополнения к операции по поводу рака прямой кишки, в послеоперационном периоде.
Как ухаживать за лечащимися пациентами?
Пациенты, которые нуждаются в специальном уходе:
- недавно перенесшие хирургическое вмешательство по поводу рака прямой кишки;
- истощенные, находящиеся в тяжелом состоянии;
- имеющие колостому: конец кишки, выведенный на кожу передней поверхности живота.
- частая смена нательного и постельного белья;
- необходимо следить за тем, чтобы на простыне не скапливались крошки и загрязнения;
- профилактика пролежней: пациента нужно периодически переворачивать, менять его позу в постели, можно использовать противопролежневые матрасы;
- обработка мест пролежней камфорным спиртом;
- кормление пациента (если больной не может принимать пищу самостоятельно, то применяется специальный зонд);
- гигиенические процедуры: ежедневное умывание, чистка зубов, периодическое мытье тела влажной губкой;
- подача судна;
- при недержании кала и мочи применяют специальные подгузники и подкладки.
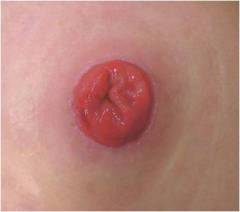
Пациенты с колостомой носят специальный калоприемник. Основной уход связан с его периодической заменой. Это может делать сам пациент или ухаживающий.
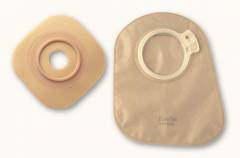
Замена калоприемника:
- аккуратно снять использованный калоприемник (чаще всего используют адгезивные – со специальной наклейкой) сверху вниз, выбросить его;
- вытереть бумажной или марлевой салфеткой кожу вокруг колостомы насухо;
- промыть колостому и кожу вокруг нее теплой кипяченой водой;
- тщательно высушить кожу при помощи салфеток;
- смазать крем мазью или пастой, назначенной врачом;
- убрать остатки крема с кожи при помощи салфетки;
- приклеить на кожу новый калоприемник, руководствуясь приложенными к нему инструкциями от производителя.
Диета при раке прямой кишки
Прогноз при раке прямой кишки
Факторы, влияющие на прогноз при злокачественных новообразованиях прямой кишки:
- стадия заболевания;
- клеточное строение опухоли;
- степень дифференцировки опухолевых клеток (недифференцированные наименее благоприятны – см. выше);
- наличие метастазов в лимфатических узлах;
- вид проведенного лечения.
Зависимость количества пациентов, выживших в течение 5 лет, от стадии опухолевого процесса:
- I стадия – 80%;
- II стадия – 75%;
- IIIA стадия – 50%;
- IIIБ стадия – 40%.
Читайте также:

