Рентгеновская маммография в диагностике рака молочной железы
Маммография — наиболее точная методика раннего выявления РМЖ. Тем не менее в 5—15 % случаев она может давать ложноотрицательные результаты при наличии пальпируемых образований. Показания к пункции пальпируемых образований различаются в зависимости от врача и учреждения.
Мы одобряем широкое использование пункции, описанное ранее в этой статья. Пункция идеальна для оценки множественных или повторно возникающих образований молочной железы, она позволяет избежать обезображивающих шрамов после повторных открытых биопсий.
Требуемое оборудование есть в большинстве врачебных кабинетов. Когда при множественных или повторных образованиях молочной железы используется диагностическая триада — физикальное исследование, пункция и маммография, потребность в открытой биопсии возникает редко.
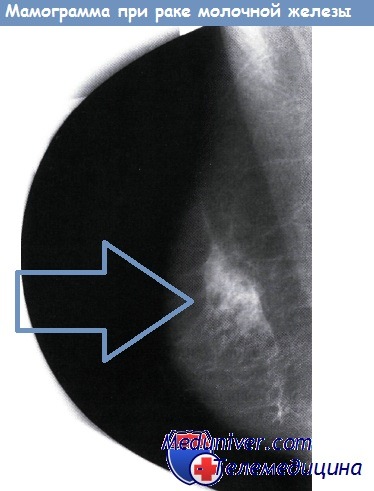
В любом случае пункция или открытая биопсия должны выполняться при наличии клинических признаков злокачественного новообразования, независимо от того, подтверждают ли их данные маммографии или нет. Некоторые разновидности РМЖ, особенно медуллярный рак, при маммографии выглядят хорошо отграниченными и имитируют кисты или фиброаденомы.
Однако гораздо чаще пальпируемая злокачественная опухоль имеет классические рентгенографические признаки: неправильная форма, выросты в виде шипов, наличие или отсутствие микрокальцификатов.
Система описания маммографических изображений молочной железы (ACR Breast Imaging Reporting and Data System, BI-RADS) — результат совместных усилий ACR, NCI, Centers for Disease Control and Prevention, FDA, American Medical Association, American College of Surgeons и College of American Pathologists.

Эта система — инструмент, гарантирующий качественную оценку изображений, предназначенный для стандартизации описаний маммографии, уменьшения разногласий в интерпретации изображений и облегчения наблюдения за больной. Не существует исследования или группы исследований, которые могли бы однозначно отвергнуть наличие у женщины РМЖ, однако маммография стала полезным диагностическим инструментом. В выдержке из руководства BI-RADS приводятся рекомендации по системе описания результатов маммографии.
Эта система ясная и четкая и должна применяться врачами, которые занимаются лечением заболеваний молочной железы, в целях унификации результатов обследования.
Все больший процент злокачественных заболеваний впервые обнаруживается при маммографии и требует гистологического подтверждения. Маммографические категории 4 и 5 требуют гистологического исследования. В материале, полученном при эксцизионной биопсии, при скрининге злокачественных новообразований часто выявляется доброкачественная патология.
По сообщениям некоторых авторов, прогностическая ценность положительного результата составляет 10—40 %. В исследовании Brown и соавт. (данные 50 кабинетов маммографии) было показано, что средняя частота проведения биопсий при выявлении маммографических изменений составляет 21 %. Поскольку ежегодно выполняется 500 000—1 000 000 эксицизионных биопсий молочной железы, это соответствует 300 000—900 000 биопсий доброкачественных новообразований.
Пункция для проведения цитологического исследования, особенно в Европе, заменила эксцизионную биопсию в оценке маммографических изменений. Эта методика по некоторым причинам в США используется не так часто. Очевидно, что для оценки полученного материала необходима квалификация цитолога. Хотя сообщения о чувствительности и специфичности этой методики указывают на высокие результаты, частота взятия недостаточно информативных образцов колеблется от 2 до 36 %.
Во многих случаях окончательный диагноз поставить невозможно, т. к. цитологическое исследование не позволяет разграничить инвазивный рак и CIS.
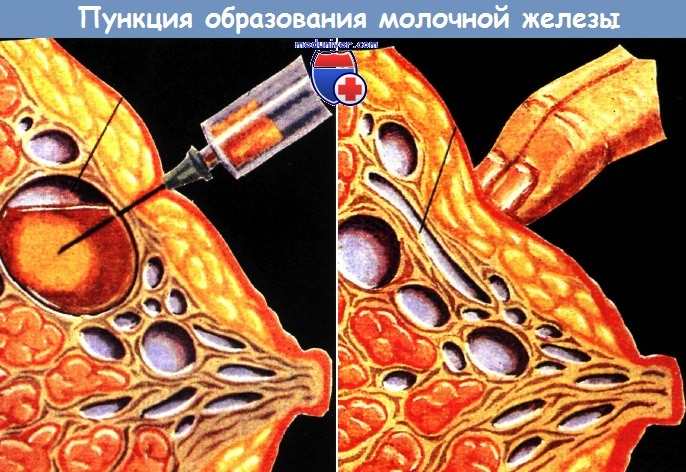
Пункция пальпируемого образования.
Образование зажимают между пальцами, иглу проводят через него 4-5 раз, воздух с полученным материалом выдавливают из шприца на стекло;
из полученного материала приготовляют мазки и фиксируют. 
- Вернуться в оглавление раздела "Онкология"
Рак молочной железы является лидером онкологических заболеваний среди женщин. В России с этим диагнозом ежегодно сталкиваются более 65 тысяч пациенток. При этом у каждой третьей его выявляют на поздней стадии.
Рак груди встречается во всех возрастных группах, однако вероятность заболевания резко повышается после 40 лет и c годами увеличивается. Поэтому женщинам, достигшим этого возраста, рекомендуется ежегодно проходить скрининг. В Юсуповской больнице проводится рентгенологическое исследование молочных желез.

В чем смысл скрининга
Профилактическое обследование молочных желез необходимо даже, если отсутствуют какие-либо признаки заболевания. Коварство рака груди в том, что на ранних стадиях он может протекать бессимптомно. И единственным способом обнаружить опухоль является маммография.
Рентгеновская маммография позволяет выявить новообразование до того, как оно будет определяться пальпацией. Ранняя диагностика рака груди позволяет провести щадящее лечение и значительно повышает шансы женщины на выздоровление.
В Юсуповской больнице для обследования молочных желез используется цифровой маммограф Giotto IMAGE 3DL. Современный аппарат дает возможность выявлять даже самые маленькие новообразования в груди и точно определять их расположение. При этом лучевая нагрузка ничтожно мала и не наносит организму никакого вреда.
В случае подозрения на рак молочной железы врачи сразу же проводят биопсию. Гистологическое исследование образцов патологической ткани в Юсуповской больнице выполнятся быстро и в соответствии с международными стандартами.
Диагностика и лечение
Пациентки, у которых выявили рак, могут пройти в нашей клинике лечение самыми современными методами. Хирурги Юсуповской больницы выполняют малоинвазивные органосохраняющие операции и пластику груди, достигая не только терапевтического, но и эстетического эффекта.
Владимир Калядин, врач хирург-онколог, пластический хирург
«Эффективность лечения рака молочной железы определяется не только количеством, но и качеством прожитых лет. Ранее у большинства больных лечение от рака осуществлялось путем выполнения калечащих операций и применения других агрессивных методов воздействия в виде интенсивного химиолучевого лечения.
Когда необходимо сделать маммографию?
При отсутствии жалоб первая исходная маммография рекомендуется женщинам 35–39 лет. Если патологии не выявлено, следующую маммографию следует выполнять после 40 лет;
Если в семейном анамнезе зарегистрированы случаи РМЖ или выявлена мутация генов BRCA1, BRCA2, CHEK2, NBS1, p53, ATM и других, устанавливается индивидуальный план обследования, включающий также МРТ молочных желез;
Женщинам 40–49 лет маммография проводится один раз в 1,5 – 2 года;
Женщинам 50 лет и старше один раз в год;
При подозрении на злокачественную опухоль исследование проводится в любом возрасте.
Осмотр маммолога рекомендуется всем женщинам с гинекологической и эндокринной патологией минимум один раз в год. Записаться на консультацию врача или на проведение исследования молочных желез можно по телефону колл-центра Юсуповской больницы.
(Новости лучевой диагностики 2001 1-2: 29-31)
Маммография в комплексной диагностике рака молочной железы.
Илькевич А. Г.
НИИ онкологии и медицинской радиологии им. Н.Н.Александрова, г. Минск.
В институте онкологии и медицинской радиологии им. Н.Н. Александрова течении многих лет использовалась маммография для диагностики опухолей молочных желез. Однако в силу технических причин информативность снимков, выполняемых на аппарате TUR, была недостаточной.
В настоящее время в институте применяется прогрессивная методика исследования молочных желез, позволяющая не только выявить злокачественное заболевание на ранней стадии его развития, но и морфологически верифицировать диагноз, даже если клинически патологическое образование не определяется.
Маммография обладает высокой чувствительностью: на снимках можно определить около 81-96% всех патологических изменений. Рентгенологическое исследование молочных желез проводится в специальном кабинете на рентгеновской установке – маммографе "Mammomat - 3000" фирмы Siemens, оснащенном трубкой с молибденовым анодом, а также молибденовым и родиевыми фильтрами. Такое сочетание обеспечивает оптимальное излучение и получение наиболее информативного изображения. Маммографический кабинет также укомплектован специальными кассетами с одним усиливающим экраном повышенной разрешающей способности и специальной пленкой с односторонним покрытием светочувствительным материалом. Процесс фотообработки пленки проводится в проявочном автомате.
Огромное внимание уделяется качеству производства снимков, жестко контролируется весь технологический процесс - от правильной укладки молочной железы, выбора режима экспонирования до параметров работы проявочной машины, что позволяет получить высококачественные при минимальной лучевой нагрузке.
Рентгенологическое изображение молочной железы чрезвычайно вариабельно и многогранно, имеется множество симптомов, большинство из которых не патогномонично только для рака (Рис. 2). Прямыми рентгеновскими признаками рака молочных желез являются наличие тени самой опухоли и характерных для злокачественного заболевания кальцинатов.
Симптом лучистой тени хорошо известен и его интерпретация обычно не представляет сложностей. Чаще всего такая тень отражает инфильтративное распространение злокачественной опухоли. Обызвествления при раке молочной железы напротив, отражают внутрипротоковый неинфильтративный рост раковых клеток, в связи с чем интерпретации характера кальцинатов придается все большее значение.
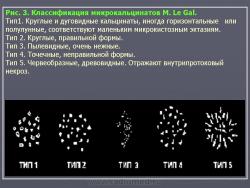
Все обызвествления, выявляемые на маммограммах, мы делим на макрокальцинаты, размером более 0.5 мм и микрокальцинаты, размерами менее 0.5 мм. Первые чаще наблюдают при доброкачественных процессах и не представляют трудностей в оценке. Наиболее сложна интерпретация микрокальцинатов. В институте мы пользуемся современной классификацией микрокальцинатов M. Le Gal, согласно которой все микрообызвествления делятся на 5 типов (Рис. 3).
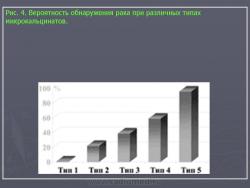
Типы микрокальцинатов важно различать на маммограммах, т.к. вероятность обнаружить рак при различных обызвествлениях колеблется от 1% до 96% (Рис. 4).
Если после выполнения стандартной маммографии диагноз остается неясным или выявляются только симптомы, подозрительные в отношении рака, применяются дополнительные способы рентгенологического обследования, в частности, прицельная рентгенография с локальной компрессией молочной железы, рентгенография в косой проекции. В значительной части случаев указанные мероприятия позволяют уточнить истинный характер нозологического процесса.
В неясных случаях, случаях клинико-рентгенологического расхождения, при высокой рентгенплотности ткани молочной железы применяется ультразвуковое исследование молочной железы, которое осуществляется на обычных ультразвуковых аппаратах, оснащенных датчиками с частотой сигнала 7.5 МГц или 10 МГц. При этом можно определить структуру (жидкость или ткань) выявленной при рентгенографии тени, в частности, дифференцировать кисты и опухоли, визуализировать внутрикистозные разрастания, выявить некоторые рентгенонегативные очаговые образования и другие изменения структуры молочной железы, не видимые на рентгенограммах (Рис. 5). Данный метод обладает положительными качествами - быстротой и простотой методики обследования, возможностью выполнения прицельной толсто- и тонкоигольной пункционной биопсии под ультразвуковым контролем, что в ряде случаев существенно упрощает обследование больной. Тем не менее, ультразвуковой метод диагностики имеет ряд недостатков, не позволяющих использовать его как единственный или первичный метод исследования, т.к. примерно 30% раков не выявляются при ультразвуковом обследовании.
В случае, если подозрительная тень, определяемая на маммограмме, не пальпируется и не выявляется при ультразвуковом исследовании и, соответственно, диагноз не может быть верифицирован морфологически при пункции под ультразвуковым контролем, выполняется пункционная биопсия под рентгенологическим контролем - так называемая стереотаксическая пункционная биопсия.
Процедура проводится на специальной приставке к маммографу. Начинается исследование с прицельной маммографии одного и того же участка молочной железы с патологической тенью, под углами + и - 10 градусов. По смещению тени образования относительно центра вращения высчитываются координаты расположения цели. Затем специальными держателями подводится пункционная игла, рентгенологически контролируется ее положение и 4-5 раз осуществляется пункционная биопсия с получением столбика ткани толщиной 1.5 мм и длиной 2 см для гистологического исследования.
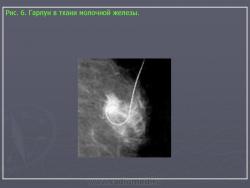
В последнее время в связи с выявлением все большего числа подозрительных теней и скоплений микрокальцинатов, приходится чаще выполнять внутритканевую предоперационную маркировку под рентгенологическим контролем. Она осуществляется на обычном маммографе при помощи компрессионной платы с отверстиями и специальных игл, содержащих металлические гарпуны. Методически это довольно простая манипуляция. Вначале производится рентгенография молочной железы в одной из проекций. На заведомо большую глубину через патологическое образование вводится игла. Bыполняется контрольный снимок под углом 90 градусов к первому и по нему корректируется глубина введения иглы. Если стояние иглы удовлетворительное, она извлекается, при этом в молочной железе остается гарпун (Рис. 6). Непосредственно за маркировкой следует хирургическое вмешательство с удалением участка ткани молочной железы с гарпуном и последующее патоморфологическое исследование.
На основании полученного опыта уточнен алгоритм обследования больных в зависимости от возраста пациентки, характера патологии, локализации изменений, предыдущего лечения и ряда других факторов. Обычно у женщин в возрасте старше 35 лет после пальпаторного исследования молочных желез в начале выполняется маммография, при необходимости дополняемая ультразвуковым исследованием. При обследовании женщин в возрасте до 35 лет. После клинического осмотра выполняется ультразвуковое исследование. Связано это с высокой рентгеновской плотностью ткани молочных желез у женщин этого возраста и вследствие этого низкой информативностью рентгенографии.


![]()
И. Ю. Филюшкина, В. М. Иванов, Ю. В. Буйденок.
ГУ РОНЦ им. Н. Н. Блохина РАМН
Рак молочной железы – в настоящее время одно из самых распространенных злокачественных опухолей у женщин. В структуре онкологической заболеваемости в России рак молочной железы занимает первое место и частота его неуклонно растет. Число заболевших в 2004 году составило 49,2 тыс., а умерших - 23 тыс. Заболеваемость раком молочной железы в Москве и Санкт-Петербурге в 2004году составила 51,4 и 48,3 на 100000 населения, соответственно (М. И. Давыдов, Е.М.Аксель).
Первично-множественные злокачественные опухоли - одновременное или поочередное возникновение злокачественных опухолей. Они развиваются самостоятельно и независимо друг от друга в пределах одного или нескольких органов. Синхронный рак молочных желез - один из вариантов первично-множественного рака, и по мнению ряда авторов, является проявлением мультицентричности заболевания в парном органе. Наиболее важным признаком синхронного рака молочных желез является одновременность возникновения опухолей в обеих молочных железах, однако ряд авторов допускает возможность интервала между первой и второй опухолью в пределах 6-12 месяцев. Синхронные опухоли молочных желез выявляются достоверно реже (22,7%), чем метахронные опухоли (69,6%).
На долю рака молочной железы среди всех первично-множественных опухолей приходится от 8% до 21,9%. По данным ОНЦ РАМН, первично-множественный мультицентрический рак молочной железы составил 5,7%, синхронный рак – 0,9%, метахронный рак – 1,0%, метастатический рак молочной железы – 0,98%.
Несмотря на высокую чувствительность маммографии (92,5%), в некоторых случаях она бывает малоинформативной. Магнитно-резонансная маммография (МР-маммография) желез является дополнительным эффективным методом комплексной диагностики патологии молочных желез и реализуется при неэффективности других методов визуализации (чувствительность 99,2%, специфичность 97,9%, точность 98,9%).
МР- маммографию целесообразно использовать при:
- отчетливо определяемых (на маммограммах) изменениях не вполне ясной клинически значимости;
- неотчетливо определяемых (на маммограммах) изменениях, в частности, при подозрении на наличие опухоли у молодых женщин, имеющих плотную структуру ткани;
- уточнение причин локальной симптоматики в молочной железе;
- выявлении участков микрокальцинатов;
- дифференциальной диагностике узловых форм рака и ФКБ при категорическом отказе пациентки от пункционной биопсии;
- поиске скрытых форм рака молочной железы у пациенток с множественными метастазами из неустановленного первичного очага;
- уточнении местной распространенности процесса;
- при дифференциальной диагностике злокачественной опухоли и жирового некроза.
В последнее время в литературе все чаще появляются сообщения о достаточно высокой значимости сцинтимаммографии в диагностике синхронного рака молочных желез. Имеются сообщения об использовании 99mTc-MIBI в диагностике двухсторонних опухолей молочных желез. E.Derebek и соавт. сообщают о том, что ранняя и отсроченная сцинтиграфия предоставляет важную дополнительную информацию при синхронном поражении молочных желез, даже в случаях, когда маммография и динамическая МРТ не эффективны.
Генетические факторы играют важную роль в возможной предрасположенности к возникновению синхронного рака молочных желез. Положительный семейный анамнез рака молочной железы в 2 раза чаще имеет место у больных синхронным раком молочных желез по сравнению с общей популяцией. Anderson D.E. установил, что синхронные раки, возникающие у женщин до менопаузы, являются строго наследственными и почти у 30% дочерей данной группы велика вероятность возникновения рака молочной железы в возрасте до 40 лет. Данные литературы, касающиеся этой проблемы, немногочисленны, и анализируют небольшое число наблюдений. Kinoshita T. И соавт. пришли к выводу, что генетические изменения и механизм канцерогенеза при одностороннем и двухстороннем раке молочных желез различны. A. E. Ozer и соавт., исследовав прогностическую значимость мутаций гена р53 при синхронном раке молочных желез, пришли к выводу, что выраженная степень мутаций р53, особенно в сочетании с экспрессией Ki-67 (маркером опухолевой клеточной пролиферации), является неблагоприятным фактором прогноза при синхронном раке и может служить предсказателем развития метахронного рака в контрлатеральной молочной железе. Е.М. Бит-Савва выявила, что синхронный рак молочных желез в 50% случаях ассоциирован с мутациями в генах BRCA1, BRCA2, а при сочетании этого признака наследственного заболевания с раком яичников у кровных родственников больной, герминальные мутации в генах репарации ДНК выявляются в 100% случаев.
Общая и безрецидивная выживаемость больных синхронным раком молочных желез зависит от прогностических факторов. По данным Р. А. Керимова, средний возраст больных синхронным раком молочных желез составляет 49,98 ± 2,9 года. По J.Kelmendi de Ustrann и соавт., роль других прогностических факторов (возраст; менархе; овариально- менструальная функция, время лактации, время рождения первого ребенка, соотношение между числом инвазивных и неинвазивных опухолей) одинакова при синхронном и одностороннем поражении молочных желез.
Р. А. Керимов, анализируя клинические проявления при двухстороннем раке молочных желез, показал, что у 39,5% больных синхронным раком стадийность поражения была одинаковой с обеих сторон, у 60,5% - разная. Более чем в половине случаев (59,3%) отмечены локализованные формы рака. Симметричное расположение опухолей выявлено в 22,9% случаях. Опухоли локализовались в наружных и верхних квадрантах молочных желез у 86% больных. Метастазы в регионарных лимфатических узлах были обнаружены с обеих сторон у 50% больных, с одной – у 27,9%. При синхронном поражении наиболее часто с обеих сторон отмечался инфильтративный рак: протоковый у 46,4% больных, дольковый – у 26,2% больных. У 11,9% больных установлено сочетание инфильтративного протокового или долькового рака с одной стороны и редких форм – с другой. У 73,8% больных опухоли с обеих сторон были одинакового гистологического строения, у 26,2% - различного. Исследование окружающей ткани молочной железы при синхронном раке выявило различной степени выраженности фиброзно-кистозную болезнь: в 67,3% случаев – пролиферативная форма, проявляющаяся развитием внутрипротоковых и внутридольковых пролифератов, внутрипротоковых папиллом, участков атипии эпителия. У 17,3% больных выявлены очаги неинвазивного рака.
Существенное влияние на прогноз оказывает рецепторный статус опухоли. Высокий уровень рецепторов эстрогенов свидетельствует о более благоприятном прогнозе у молодых женщин, а рецепторов прогестерона – у пожилых больных.
Распределение больных синхронным раком молочных желез по стадиям с каждой стороны следующая: T1-2N0M0 и T1-2N0M0 – у 18,6% больных; T1-2N1M0 и T1-2N1M0 – у 9,3%; T3-4N0-2M0 и T3-4N0-2M0 – у 24,4%; T1-2N0M0 и T1-2N1M0 – у 18,6%; T1-2N0M0 и T3-4N0-2M0 – у 9,3%; T1-2N1M0 и T3-4N0-2M0 – у 19,8%. Локализованные формы рака отмечены более чем в половине случаев – у 59,3% пациентов.
По данным Hong Wen-shan показатели 5- и 8-летней выживаемости у больных с отсутствием поражения метастазами лимфатических узлов, односторонним поражением лимфатических узлов и двухсторонним поражением лимфатических узлов – 75,6 и 65,5%; 43,8 и 32,9%; 28,9 и 0% соответственно.
По Р. А. Керимову 5-летняя общая выживаемость больных с I-IIа с каждой стороны составила 90,0 ± 5,6%, безрецидивная – 82,2 ± 4,8%, при IIб стадии – соответственно 75,6 ± 8,7% и 67,4 ± 9,5%, при lllа-б стадии – 50,4 ± 3,2 и 40,2 ± 3,6%; при l-llа стадии с одной стороны и llб с другой – соответственно 79,1 ± 5,3% и 69,5 ± 5,5%, при l-llа и lllа-б – 73,2 ± 8,8% и 65,3 ± 9,2%, при llб и lllа-б – 51,3 ± 4,7% и 40,4 ± 4,9%. Ранние стадии опухолей с одной стороны при наличии местно-распространенного процесса с другой очень незначительно влияют на выживаемость.
Лечение синхронного рака молочных желез весьма разнообразно и зависит от прогностических факторов. Длительное время основным методом лечения оставался хирургический – двухсторонняя радикальная мастэктомия. Однако, с усовершенствованием методов химио- и лучевой терапии, стало возможным проведение органосохраняющих операций.
При первично-неоперабельных формах рака с одной или обеих сторон комплексное лечение дает достоверно лучшие результаты, чем все прочие виды терапии. Проведение неоадъювантной терапии при местно- распространенном процессе с одной или с обеих сторон достоверно увеличивает и общую, и безрецидивную выживаемость, в то же время проведение неоадъювантного лечения при первично- операбельных стадиях не приводит к достоверному улучшению выживаемости.
До сих пор вопрос о возможности выполнения органосохраняющих операций при синхронном раке молочных желез является противоречивым. Поиском ответа на этот вопрос посвящено множество исследований последних лет. Большинство авторов считают возможным выполнение этих операций при соблюдении определенных показаний. Так, T.Arimura и соавт. показаниями к выполнению органосохраняющих операций считают опухоль менее 3-х см, отсутствие мультицентрического роста, отсутствие значительной инвазии протоков. Авторами были выполнены органосохраняющие операции при синхронном раке молочных желез у 44% больных с одной стороны и у 38% больных с обеих сторон. Показатели выживаемости в этих группах и в группе больных с мастэктомиями практически не различались. Сходные данные были получены и многими другими авторами. Во всех этих исследованиях не было получено различий в общей и безрецидивной выживаемости, частоте рецидивов. Однако, остаются еще отдельные публикации, в которых авторы являются строгими приверженцами выполнения операций большего объема при синхронном раке молочных желез.
Резюмируя проведенный выше анализ литературных данных о синхронном раке молочных желез, можно заключить, что эта проблема остается сложной и далеко не полностью изученной. Существует множество спорных вопросов, касаемых эпидемиологии, диагностики и лечения синхронного рака молочных желез.
Рак молочной железы по данным Всемирной организации здравоохранения – самая распространенная форма онкологии среди женщин. От 800 тысяч до 1 миллиона новых случаев по всему миру.
При первых подозрениях на рак груди или отклонениях на маммограмме, необходимо обратиться к врачу для проведения дальнейших анализов.
Что лучше: маммография или УЗИ груди?
Женщинам до 35 лет врачи советуют пройти УЗИ молочной железы. В этом возрастном промежутке грудь имеет более плотные ткани, а значит маммография не так эффективна. Ультразвук использует высокочастотные звуковые волны для изображения внутренней части груди, показывая любые уплотнения или отклонения. УЗИ также помогает увидеть жидкость в груди или твердые опухоли.
Обязательна ли биопсия при раке молочной железы?
Биопсия – это процедура, когда проверяется образец ткани на наличие заражённых клеток. При раке молочной железы также назначается УЗИ лимфоузлов подмышечных впадин. Биопсию можно проводить разными способами, это зависит от состояния организма. Однако показания для нее существуют не всегда.
выделения из сосков;
плотный узелок в молочной железе;
подозрительные повреждения кожи (язвы);
шелушение, впалости, необычный цвет покровов в районе соска;
наличие пятен на рентгеновском снимке.
Какие бывают виды биопсии молочной железы?
Тонкоигольная биопсия – с помощью маленькой иглы извлекается образец клеток молочной железы, без удаления конкретного участка ткани. Нередко используется чтобы откачать немного жидкости доброкачественной кисты.
Толстоигольная биопсия – наиболее распространённая процедура. Образец клеток берётся с помощью иглы большого диаметра под местной анестезией. Часто толстоигольная пункция сопровождается ультразвуком для профилактики протоковой карциномы in situ. Это ранняя стадия рака молочной железы, она неинвазивная – не выходит за пределы молочного протока.
Вакуумная биопсия – забор клеток производится рядом с опухолью. Игла крепится к мягкой трубке, создаётся вакуум, что позволяет получить большое количество ткани без повторного введения. При необходимости доброкачественная опухоль удаляется целиком за один сеанс.
Если результаты анализов и биопсии оказались положительными, необходимо подробное обследование для определения стадии заболевания и последующего лечения.
Чтобы узнать степень распространения раковых клеток, требуется компьютерная томография (КТ), рентгенография грудной клетки и ультразвуковое исследование печени.
МРТ-сканирование нужно для уточнения результатов или оценки состояния молочной железы.
Если есть вероятность, что раковые клетки могут затронуть костную ткань, следует сделать остеосцинтиграфию (исследование обмена веществ костной ткани). При таком сканировании в вену вводится вещество, содержащее небольшое количество изотопов. Оно впитывается в кость, если в ней есть метастазы. Пораженные участки отображаются на экране.
Маммография входит в программу ОМС?
Обследование на рак груди у маммолога входит в программу Обязательного медицинского страхования. Каждая женщина, достигшая 35 лет, обязана по меньшей мере раз в год делать маммографию и проходить визуальный осмотр.
Однако все прочие процедуры при подозрении на рак молочной железы, увы, скорее всего придется делать платно. В лучшем случае вам могут бесплатно сделать только рентген грудной клетки.
Как лечат рак груди?
Рак груди проявляется в разных формах и стадиях. Чтобы понять, как раковые клетки будут реагировать на препараты, необходимо провести дополнительное обследование. В результате будет назначен подходящий курс лечения.
В то время как одни виды раковых клеток стимулируются гормонами, другие развиваются при помощи белка под названием рецептор эпидермального фактора роста. В таких случаях применяют таргетную терапию. Целевые (таргетные) молекулы блокируют рост раковых клеток.
Самым опасным женским заболеванием по статистике является онкология молочной железы. Чем раньше она выявлена, тем больше шансов на полное излечение. Очень хорошо просматривается рак молочной железы на маммографии. Однако исследование можно проводить не всем пациенткам.
Может ли маммография определить рак
Маммография — один из самых современных и информативных способов диагностики онкологии молочной железы. С помощью регулярного обследования на таком аппарате можно поймать рак на начальных стадиях (нулевой или первой). А это более чем 90% шансов на выздоровление.
Маммограф – рентгеновский аппарат, позволяющий оценить реальное состояние груди у пациенток. Медики рекомендуют проходить такое обследование раз в 1-2 года по достижении сорокалетнего возраста.
Как проходит обследование
Маммография может определить рак на 1-2 года раньше, чем это сделает врач при помощи пальпации и осмотра пациентки. Показано обследование пациенткам в возрасте от 40-45 лет. Противопоказаниями к маммограмме являются:
- Возраст женщины до 40 лет. Объясняется это тем, что молодая грудь более плотная, чем у старших пациенток. Поэтому на ней хуже просматриваются злокачественные образования.
- Слишком маленькая молочная железа, что затрудняет её фиксацию в пластинах аппарата.
- Беременность и период лактации. Даже минимальные дозы радиоактивного излучения способны навредить маме и малышу, как и при флюорографии.
- Наличие имплантов в молочной железе.
Направление на маммографию можно получить у своего гинеколога, маммолога или онколога.
Техника выполнения обследования

К прохождению процедуры пациентке следует подготовиться. Наилучшее время для проведения рентгенологического обследования — с 5 по 12 день цикла. Следует соблюдать такие рекомендации:
- в день проведения процедуры не использовать подмышками тальк, антиперспирант, лосьоны;
- не обрабатывать кожу груди косметическими ухаживающими средствами: масла, кремы, тоники и др. — они способны отображаться на снимке в виде пятен, врач может принять это за ложноположительный результат;
- стоит взять с собой на рентген все предыдущие результаты обследований, если они имеются.
Если пациентку беспокоят явные боли в области одной из молочных желез на момент проведения процедуры, нужно сообщить об этом врачу.
Рентгеновское фотографирование молочных желез выполняют в двух проекциях — косой и прямой. Поэтому в итоге пациентке должны выдать четыре снимка — два для левой груди и два для правой.
Обследование выполняют так:
- Пациентка находится в положении стоя.
- Одна из молочных желёз укладывается на специальный детектор изображения. Затем специалист бережно фиксирует грудь прижимной пластиной. В этот момент пациентка может ощутить лёгкий дискомфорт. Но только так можно получить четкое изображение.
- Процедура повторяется для каждой из молочных желёз.
- Все обследования занимает около 7-10 минут.
Как выглядит онкология на снимке
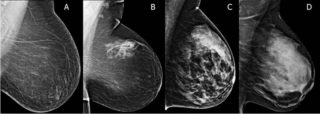
Внешне любые образования на снимке проявляются в виде пятен темного или светлого цвета. Если на более ранних результатах обследования есть подобные, врач сравнивает их, отслеживает динамику изменений. Пятна, не меняющиеся длительно, чаще являются доброкачественными.
В остальном врач оценивает снимки по таким критериям:
- Наличие кальцинатов — небольших отложений кальция в железистой ткани. Различают макро- и микрокальцинаты. Первые опасений не вызывают, поскольку образуются при естественном старении груди или травмах, воспалениях. Макрокальцинаты имеют на снимке вид ярко-белых умеренно крупных пятен. Более опасными с точки зрения вероятной онкологии являются микрокальцинаты. По их форме и расположению врач может судить о вероятном наличии рака.
- Наличие новообразований (кисты, фиброаденомы). Если киста простая, она имеет вид пузырька, наполненного жидкостью. Такие образования доброкачественные и не представляют опасности. Большего внимания требуют многокомпонентные кисты и фиброаденомы. Врач может назначить дополнительное УЗИ для определения уровня эхогенности на патологическом участке железы. Требуется постоянное наблюдение за состоянием образований (изменение размера, воспаления и др.).
- Плотность железистой ткани. Чем плотнее грудь пациентки, тем сложнее выявить рак груди на маммографии.
Молодым пациенткам нужно регулярно проходить рентгенологическое обследование лишь в том случае, если они находятся в группе риска: наследственность, дети, рожденные сразу после аварии на ЧАЭС, проживающие в зоне катастрофы и др.
Трактовка результатов

Результаты рентгенографии трактуют с использованием стандартной системы оценки BI-RADS. Аббревиатура расшифровывается как Breast Imaging-Reporting and Data System. Согласно такой системе врач делит результаты рентгена на категории и проставляет их в описании в виде цифр от 0 до 6. Расшифровка по группам выглядит так:
- 0. Означает, что на снимках прослеживается отклонение от нормы. Но не подтверждает наличие онкологии. При такой категории рекомендуются дополнительные обследования для подтверждения или опровержения диагноза.
- 1. Такой результат обследования на онкологию является отрицательным. Рак груди, опухоли на маммографии не выявлены. Молочная железа имеет равномерную структуру, одинаковый размер с левой и правой сторон.
- 2. Группа свидетельствует о том, что у пациентки обнаружено доброкачественное образование. Его наличие врач фиксирует в описании для того, чтобы в дальнейшем иметь возможность сравнивать результаты обследования.
Самостоятельная трактовка сделанных снимков запрещена. Все описания маммограммы должен делать только опытный онколог или маммолог. Он определяет конечный результат, опираясь на анамнез пациентки и другие проведенные исследования. Расшифровывать результаты обследования самостоятельно нет смысла. Каждый случай строго индивидуален. То, что у одной пациентки является 100% онкологией, у другой может оказаться лишь дефектом снимка.
Где пройти маммографию
Сделать рентгенологическое обследование, чтобы определить РМЖ (рак молочной железы), можно в государственных лечебных учреждениях или в частных клиниках. Точность результатов гарантирована. Но цена услуги в частных центрах будет несколько выше, чем в государственных клиниках. Её желательно узнавать сразу при записи на процедуру.
Роль маммографии в диагностике рака молочной железы нельзя недооценивать.
Читайте также:

