Опухоль вильмса дифференциальная диагностика
- нефробластома
- опухоль
Нефробласто́ма (опухоль Вильмса) — злокачественная опухоль почки встречающаяся преимущественно у детей до 4 лет.
Опухоль Вильмса наиболее часто встречающаяся в педиатрической практике опухоль почки, составляющая более 85% всех случаев опухолей почек у детей [1,3] и 6% раков детского возраста [2]. Обычно возникает в раннем детском возрасте (1-11 лет) с пиком выявляемости от 3 до 4 лет. Приблизительно 80% опухолей выявляется до достижения ребенком 5-и летнего возраста. Гендерная предрасположенность отсутствует, однако выявляемость происходит несколько позже у девочек [2]. В подавляющем большинстве, поражение одностороннее, менее чем в 5% случаев - двустороннее.
Клинически нефробластома обычно представляет собой безболезненное образование в верхнем квадранте живота. Гематурия встречается в
20% случаев [2], болевой синдром не характерен. При физикальном обследовании у 25% пациентов выявляется повышенное артериальное давление за счет чрезмерной продукции ренина [1], приобретенная болезнь Виллебранда встречается в 8% случаев [2]. Большинство родителей приводят ребенка к врачу, обнаружив у него пальпируемое опухолевидное образование в животе или увеличение объема живота (83%). Другие жалобы включают в себя лихорадку (23%).
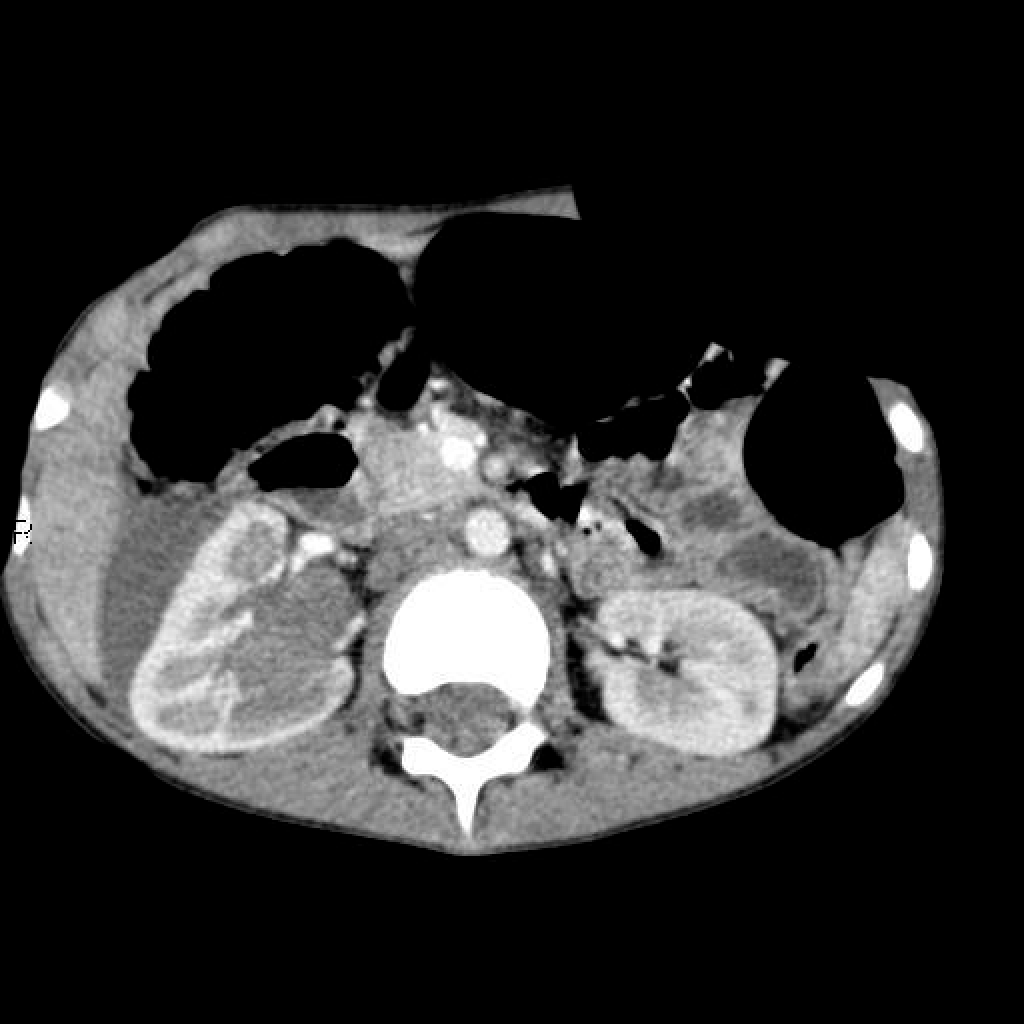
Опухоль Вильмса обычно представляет собой крупное гетерогенное солидное объемное образование, оттесняющее прилежащие структуры. Иногда нефробластома бывает преимущественно кистозной.
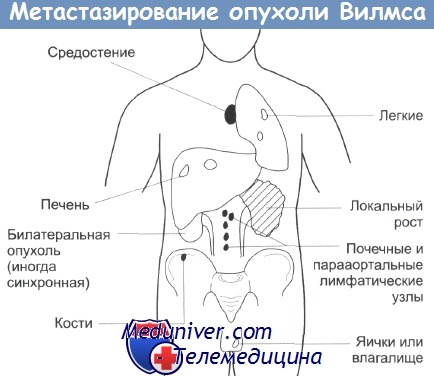
Метастазирование чаще всего происходит в легкие (85% случаев), печень и регионарные лимфатические узлы [1]. Подобно почечно-клеточному раку, опухолевый тромбоз почечных вен, нижней полой вены и правого предсердия являются признаками запущенного заболевания.
Обзорная рентгенография брюшной полости позволяет визуализировать мягкотканное образование смещающее петли кишечника. Но надо понимать, что это имеет значение только в виде случайной находки, а рентгенография никогда не должна использоваться в виде модальности выбора для диагностики опухолей брюшной полости и забрюшинного пространства, исключением может служить только полное отсутствие других модальностей.
УЗИ практически в любой ситуации является первичной модальностью выбора. Ультразвуковое исследование помогает локализовать опухоль почки, а также исключить другие неопухолевые заболевания почек (напр. гидронефроз). Хотя большинство отличительных черт выявляемых при КТ/МРТ можно выявить и при УЗИ, КТ или МРТ требуются для адекватного стадирования болезни и входит в протокол стадирования в США и Европе [4]. Доплеровское сканирование позволяется оценить наличие опухолевых тромбов в нижней полой вене.
Нефробластома представляет собой образование с гетерогенной мягкотканной плотностью, иногда (
15%) содержащее кальцинаты [5] и включения жировой плотности. Контрастное усиление как правило пятнистое, и позволяет лучше визуализировать границы образования относительно невовлеченной паренхимы почки. В 20% случаев на момент установки диагноза имеется метастатическое поражение легких.
При доступности МРТ, данная модальность является модальностью выбора для стадирования в виду отсутствия ионизирующего излучения. Кроме того МРТ позволяет наиболее адекватно оценить степень вовлечения внутренней полой вены [1]. Опухоль Вильмса гетерогенная на всех видах последовательностей и часто содержит продукты распада гемоглобина.
- T1: гипоинтенсивный сигнал
- T1 с парамагнетиками (гадолиний): гетерогенное усиление
- T2: гиперинтенсивный сигнал
Сцинтиграфия не является рутинной методикой, так как опухоль поздно метастазирует в кости скелета. ПЭТ-КТ с фтордезоксиглюкозой используется для дифференцировки рубцовых изменений и активности в остаточной опухолевой ткани.
Односторонняя опухоль Вильмса, как правило лечится комбинировано путем нефрэктомии и химиотерапии. Иногда химиотерапия назначается до иссечения, для понижения стадии опухоли [1]. Лучевая терапия имеет ограниченное значение, но может использоваться в случаях брюшинного распространения или неполной резекции [1]. При использовании современных методов лечения, излечение возможно в
90% случаев. Рецидивирование встречается как в ложе опухоли так и в отдаленных областях (напр. легких или печени) 1.
В 1899 году Вильмс в своей монографии дал обзор литературы по опухолям почек у детей. С этого времени эти новообразования стали известны как опухоли Вильмса. Многие годы эта бластома служила моделью по изучению проблем детской онкологии в целом.
Обычно опухоль Вилмса развивается бессимптомно. Иногда в брюшной полости ребенка, обычно слева, родители находят уплотнение. Нередко его обнаруживает врач при очередном осмотре. В некоторых случаях ребенок может жаловаться на периодические, не очень сильные боли.
Обычно брюшина выглядит напряженной, хотя в отличие от нейробластомы опухоль Вилмса редко распространяется выше срединной линии тела. Примерно у 30% детей наблюдается гематурия. Гипертония, как правило, не развивается, но иногда отмечаются признаки ее тяжелой формы с такими осложнениями, как ретинопатия или энцефалопатия.
Считается, что одной из причин развития гипертонии является гиперпродукция опухолью ренина. Возможно также развитие ишемии из-за стеноза почечной артрии. В числе прочих симптомов может наблюдаться анорексия, лихорадочное состояние и летаргия.
Примерно у одного из пяти детей с опухолью Вилмса при осмотре обнаруживаются отдаленные метастазы. Однако, согласно данным нескольких клинических центров, метастазы находят у большего числа обследованных (до 60-70%).
Это позволяет заключить, что в основном врачи имеют дело с достаточно поздними и сложными случаями болезни. Обычно опухоль распространяется на близлежащую жировую ткань и на другие органы, расположенные рядом. На парааортальные и другие лимфатические узлы брюшной полости опухоль распространяется в основном лимфогенным путем.
В паренхиму легких, в головной мозг и в кости клетки опухоли обычно попадают с кровотоком. Опухоль также метастазирует в печень, в область средостения, во влагалище и в яички. Двухстороннее поражение почек наблюдается в 5% случаев. Считается, что это является следствием развития билатеральных первичных опухолей, а не результатом распространения опухоли на вторую почку.
Билатеральные опухоли Вилмса также могут быть метахронными. Они развиваются у детей младшего возраста и в 10 раз чаще образуются на фоне врожденных аномалий.
Рентгенографическое обследование грудной клетки и брюшной полости дает возможность оценить степень распространения первичной опухоли и выяснить наличие метастазов в легких. Более чувствительным методом является КТ грудной клетки. Однако после лечения можно не обнаружить метастазы даже этим методом, поскольку небольшие узелки опухоли, невидимые на рентгенограмме, после проведения химиотерапии могут исчезнуть.
При УЗИ брюшно-тазовой области получают ценную информацию о размере опухоли и степени распространения заболевания, необходимую для предстоящей операции. Перед операцией с помощью ультразвуковой техники или методом контрастной венографии необходимо обследовать нижнюю полую вену. Наиболее полное представление о размерах опухоли можно получить методом КТ или при магнитно-резонансном обследовании брюшной полости.
Клинический анализ мочи часто позволяет обнаружить гематурию, а определение содержания катехоламинов необходимо для дифференциальной диагностики опухоли Вилмса с нейробластомой, особенно на фоне гипертонии. Рекомендуется также проводить изотопное сканирование костей, поскольку их поражение может не сопровождаться определенной симптоматикой.
Все перечисленные исследования должны помочь отличить опухоль Вилмса от других, близких по клинической картине заболеваний онкологической и неонкологической природы.
Хотя дифференциальная диагностика опухоли Вилмса с нейробластомой представляется наиболее важной, следует отметить другие опухоли брюшной полости, характерные для детского возраста. Это забрюшинная саркома и гепатобластома. К числу доброкачественных новообразований относятся почечная гематома, гидронефроз, мультикистоз, подковообразная почка, околопочечная гематома и спленомегалия.
Выяснение некоторых сторон патогенеза заболевания и осознание необходимости его радикального хирургического лечения способствовали тому, что классификация стадий развития опухоли Вилмса стала более логичной. В настоящее время широко используется классификация The National Wilms' Tumour Study Staging System. Эта классификация с успехом используется уже более 10 лет.
Накопленные клинические данные позволяют предполагать, что наиболее важными с точки зрения прогноза факторами являются степень распространения опухоли, которая оценивается в ходе операции, и степень поражения лимфатических узлов. Лучшие результаты лечения достигаются в крупных специализированных клинических центрах. Врачи в небольших клиниках имеют дело лишь с единичными случаями опухоли Вилмса, поскольку большинство клиницистов, не являющихся педиатрами, избегают лечить детей даже с курабельным раком.
Опухоль Вильмса — злокачественная опухоль паренхимы почки, чаще возникающая в детском возрасте. Опухоль развивается из перерождённых клеток метанефроса и состоит из эмбриональных, эпителиальных и стромальных клеток в различных пропорциях. Эпителиальные клетки формируют канальцы. Двустороннее поражение возникает в 3–10% случаев. Известны случаи врождённого заболевания (• тип 1, WT1, 194070, 11p13; • тип 2, MTACR1, WT2, 194071, 11p15.5; • тип 3, WT3, 194090, 16q; • тип 4, WT4, 601363, 17q12 q21).
Частота. Опухоль Вильмса составляет 20–30% всех злокачественных новообразований у детей. Заболеваемость — 0,69 на 100 000 человек, распространённость — 8 больных на 100 000 детей в возрасте до 15 лет. Преобладающий возраст — 1–3 года.
Факторы риска. Факторы окружающей среды (радиоактивное излучение, канцерогены).
Сопутствующие аномалии • Врождённые аномалии — аниридия, гемигипертрофия, крипторхизм, гипоспадия, наличие 2 почечных лоханок в каждой почке. Сопутствующие синдромы — синдром Бекуитта–Видеманна, синдром Дрэша, синдром Клиппеля–Треноне • Врождённая мезобластическая нефрома — опухоль почки у новорождённых, связанная с опухолью Вильмса.
Генетические аспекты • Модели возникновения опухоли Вильмса: •• Наследственно генотипированная патология •• Мутация de novo • К группе повышенного риска относят детей со спорадической аниридией в сочетании с хромосомными аномалиями — делеция хр. 11p [см. WAGR (Синдромы разные)].
Патоморфология. Микроскопическое строение значительно варьирует в различных участках одного опухолевого узла. Обнаруживают саркоматозные веретенообразные или звёздчатые клетки, округлые мелкие недифференцированные клетки эмбрионального характера, атипичные эпителиальные клетки различных форм и размеров. Гистологические формы (по преобладающему компоненту) • Низкозлокачественные: поликистозная, фиброаденоматозная, высокодифференцированная эпителиальная, врождённая мезобластическая • Нефробластомы средней степени злокачественности: бластомная, стромальная, нефробластома с тотальной или субтотальной регрессией • Высокозлокачественные: анапластическая, саркоматозная и светлоклеточная саркома.
Классификация
• Стадия I •• Опухоль ограничена почкой и может быть полностью удалена •• Поверхность почечной капсулы не повреждена •• Опухоль не была повреждена перед удалением или во время него •• Не определяется видимой остаточной опухоли по границе резекции.
• Стадия II •• Опухоль выходит за пределы почки, однако может быть удалена полностью •• Определяется местное распространение опухоли, т.е. пенетрация её за внешнюю поверхность почечной капсулы в околопочечную клетчатку •• Сосуды за пределами почки инфильтрированы или содержат опухолевые тромбы •• Может быть выполнена биопсия опухоли или определяется распространение опухоли в пределах поясничной области •• Не определяется видимой остаточной опухоли по границе её резекции.
• Стадия III •• Остаточная негематогенная опухоль распространена в пределах живота •• Определяется один или несколько из следующих признаков ••• Согласно результатам биопсии поражены лимфатические узлы, расположенные в воротах почки, парааортально или дальше ••• Определяется диффузное поражение брюшной полости, например распространение, предшествующее оперативному вмешательству, или отмеченное в ходе него, а также прорастание опухоли через брюшину ••• На поверхности брюшины определяются отсевы опухоли ••• Опухоль распространяется за пределы хирургического вмешательства, результаты получены при микроскопическом исследовании или определяются визуально ••• Опухоль невозможно полностью удалить ввиду местной инфильтрации в жизненно важные органы.
• Стадия IV •• Гематогенные метастазы •• Поражаются органы, более удаленные, чем определяемые как стадия III, т.е. лёгкие, печень, кости и головной мозг.
• Стадия V •• Двухстороннее поражение почек в момент определения диагноза •• Следует попытаться определить стадию заболевания на каждой стороне в соответствии с вышеперечисленными критериями на основании распространённости заболевания перед проведением биопсии.
Клиническая картина
• Пальпируемая опухоль (чаще при отсутствии жалоб), выявляемая случайно родителями или при профилактических осмотрах. На ранних стадиях заболевания опухоль гомогенна, с чёткими контурами и границами, безболезненна при пальпации. На поздних стадиях — резкое увеличение и асимметрия живота из-за негомогенной болезненной опухоли, сдавливающей соседние органы.
• Неспецифические симптомы •• Боль в животе вследствие растяжения капсулы поражённой почки, механического сдавления органов брюшной полости •• Мочевой синдром (лейкоцитурия, гематурия, протеинурия) •• Синдром интоксикации (снижение массы тела, анорексия, субфебрильная температура тела) •• При значительных размерах опухоли — признаки кишечной непроходимости, дыхательной недостаточности.
Лабораторные исследования • Клинический анализ крови (увеличение СОЭ, умеренный лейкоцитоз, невыраженная анемия) • ОАМ (протеинурия, гематурия, лейкоцитурия) • Содержание ЛДГ в крови, катехоламинов в моче (онкомаркёры) • Концентрация ренина в плазме крови • Миелограмма (для выявления метастазов в костный мозг).
Дифференциальная диагностика • Другие опухоли (нейробластома, опухоли печени). Типичный возраст больного и локализация опухоли свидетельствуют в пользу опухоли Вильмса с достоверностью 70% без гистологической верификации • Напряжённый гидронефроз.
ЛЕЧЕНИЕ комбинированное
Хирургическое лечение • Нефробластому у детей до 1 года или I–II стадии оперируют незамедлительно, остальных — после 4–8 нед химиотерапии • Операция •• Трансректальная лапаротомия •• Ревизия поражённой и противоположной почек, исследование капсулы •• Удаление опухоли — резекция почки, уретеронефрэктомия •• Лимфаденэктомия с последующей биопсией регионарных лимфатических узлов (брыжеечных и парааортальных) •• При наличии опухолевого тромба в почечной и нижней полой венах — тромбэктомия •• При наличии метастазов в лёгких — удаление метастазов •• При рецидиве опухоли Вильмса — удаление опухолевого узла • При двустороннем поражении проводят удаление опухоли с односторонней уретеронефрэктомией и резекцией второй почки, либо удаляют опухоль с двусторонней частичной резекцией почек • При неоперабельном процессе иссекают участок опухоли для гистологического исследования.
Химиотерапия • Предоперационный период — лечение проводят без гистологической верификации • Послеоперационный период — химиотерапию назначают не позднее 5 дней после вмешательства • ЛС: •• винкристин •• дактиномицин •• доксорубицин •• циклофосфамид.
Лучевая дистанционная терапия. Облучение первичного очага показано при лечении 3–4 стадий опухоли (см. Опухоль, стадии). Также применяют паллиативное облучение метастатических очагов (лёгкие, печень).
Наблюдение после завершения лечения • Первые 2 года — клинический анализ крови, мочи, УЗИ зоны поражения и внутренних органов ежемесячно в течение года, далее 1 раз в 3 мес. Обзорная рентгенография органов грудной клетки, КТ — каждые 3 мес первые полгода, затем через 6 мес • В дальнейшем — КТ брюшной полости, обзорная рентгенография органов грудной клетки 1 р/год (по показаниям — чаще) • Отдалённые последствия терапии •• Вторичная малигнизация (лейкемия, лимфома, гепатоцеллюлярная карцинома, саркома мягких тканей).
Прогноз. Выживаемость пациентов зависит от гистологической формы и стадии опухоли • Уровень выживаемости при своевременном и адекватном лечении •• Стадия 0–1 — 80–90% •• Стадия 2 — 70–80% •• Стадия 3 — 30–50% •• Стадия 4 — менее 20% • Факторы риска продолженного роста опухоли (5–15% случаев) •• Неблагоприятные гистологические формы — анапластическая и саркоматозная •• Возраст ребёнка на момент первичной диагностики старше 3 лет ••
Незавершённое противорецидивное лечение.
Синонимы • Аденосаркома почки • Нефробластома • Нефрома • Нефрома эмбриональная • Опухоль Бирх-Хиршфельда
МКБ-10 • C64 Злокачественное новообразование почки, кроме почечной лоханки
Примечание. Мезодермальная опухоль почки отличается только патоморфологией. Проявляется обычно в возрасте до 6 мес. Опухоль доброкачественная, хотя есть сообщения о её метастазировании, склонна к инвазивному росту. Неполное иссечение приводит к рецидиву. При полном иссечении не требуются химио- и лучевая терапия.
Приложение. Дени–Дреша синдром (синдром Дреша, #194080, 11p13, ген WT1 [194070], Â ). Опухоль Вильмса (часто двусторонняя), опухоли гонад, первичная аменорея, мужской псевдогермафродитизм, нефротический синдром, раннее (до 3-летнего возраста) развитие почечной недостаточности, диффузного мезангиального склероза; частичная недостаточность рецепторов к андрогенам, смешанная дисгенезия гонад.
ВИЛЬМСА ОПУХОЛЬ [ M. Wilms, нем. хирург, 1867—1918; син.: адено-саркома почки, нефробластома, эмбриональная нефрома (в литературе имеется 53 названия этой опухоли)] — дизонтогенетическая злокачественная опухоль почки. Опухоль описана М. Вильмсом в 1899 г.; является одной из наиболее частых злокачественных опухолей у детей. Обнаруживается обычно в возрасте 2—5 лет, но может встречаться в любом возрасте, даже у глубоких стариков.
Предложены различные классификации В. о., которые постоянно видоизменяются, т. к. гистогенез этой опухоли остается спорным. Одни авторы предполагают, что она происходит из разных тканевых зачатков, другие считают ее основой мезодерму, из к-рой развиваются нефроэпителиальные и соединительнотканные элементы.



Опухоль имеет вид хорошо отграниченного узла и может достигать больших размеров (рис.); располагается под капсулой или около ворот почки. Опухоль плотная, на разрезе чаще имеет вид гомогенной ткани, серого или розового цвета, иногда пестрая. Гистологически (цветн. рис. 6 и 7) выделяют: 1) опухоли с преобладанием нефрогенной ткани, которые могут быть с выраженной дифференцировкой нефрогенного зачатка, со слабо выраженной дифференцировкой нефрогенного зачатка, с недифференцированным нефрогенным зачатком; 2) опухоли с преобладанием мезенхимальной ткани; 3) опухоли с преобладанием нейроэктодермальной ткани. Нефрогенная ткань в В. о. напоминает эмбриональный зачаток почки и представлена скоплениями или тяжами мелких клеток с круглыми или овальными ядрами и узким ободком цитоплазмы. Клетки образуют трубочки, подобные почечным канальцам, или структуры, напоминающие почечные клубочки. Мезенхима опухоли состоит из круглых или звездчатых клеток, сходных иногда с фибробластами и свободно лежащих среди переплетающихся фиброзных волокон. Нейрогенная ткань представлена клетками, напоминающими симпатогонии и симпатобласты. Местами эти клетки образуют розетки или располагаются рядами, характерными для симпатобластомы. В В. о. нередко встречаются комплексы из мышечных волокон и миобластов. В большинстве случаев опухоль бессосудистая; наиболее часто метастазирует в легкие, лимф, узлы, реже в печень, редко в другие органы.
Клиническая картина заболевания отличается бедностью симптомов: бледность кожных покровов, субфебрильная температура, иногда отмечается тошнота, реже рвота, снижение аппетита, периодически тупые боли в животе. Могут наблюдаться ускоренная РОЭ, следы белка в моче. Наиболее постоянный симптом — опухоль в животе, к-рая часто является первым признаком, привлекающим внимание родителей и врачей. В терминальных стадиях заболевания отмечается гематурия (в 20—25%). При появлении метастазов выявляется ряд новых симптомов: асцит, желтуха, нарастание похудания вплоть до кахексии, расстройства мочеиспускания.
Диагностика основана на комплексном изучении анамнестических, клинических и рентгенологических данных. Важным методом в обследовании больного является пальпация живота, у маленьких детей часто с применением миорелаксантов. Основным рентгенологическим методом является экскреторная урография (см.), к-рая в сочетании с пневморетроперитонеумом (см.) позволяет поставить точный диагноз в 80% случаев; при этом наиболее важными признаками В. о. являются изменение нормального рисунка чашечнолоханочного аппарата, изменение положения почек и мочеточников, наличие патологического тенеобразования. Для диагностики сложных случаев применяют трансфеморальную аортографию (см.), прямую лимфографию (см.); применяется также радиоизотопная диагностика. Дифференциальная диагностика проводится гл. обр. с забрюшинными нейрогенными опухолями.
Лечение комплексное. Сначала проводят оперативное лечение, затем — лучевое, к-рое должно начинаться как можно раньше (в первые дни после операции суммарно-очаговые дозы: при радикальной операции— от 2000 до — 2500 рад, при нерадикальной операции — до 5000 рад). Оперативное лечение заключается в трансперитонеальной нефрэктомии с обязательной предварительной перевязкой сосудистой ножки почки. Применение этого метода, особенно в сочетании со специальными методами обезболивания (нейролептаналгезия), позволяет добиться высокоэффективной операбельности при В. о. (напр., удаление гигантских опухолей). В дальнейшем, в послеоперационном периоде, применяется лекарственная терапия. Лекарственное лечение проводится различными курсами. Наиболее эффективными препаратами являются: актиномицин D, винкристин, циклофосфан, а также их различные сочетания в комбинации с лучевым лечением. Актиномицин D применяют по 15 мкг/кг ежедневно в течение 5 дней. Следующий курс проводят через месяц, а затем через каждые 2—3 месяца в течение года после операции. Винкристин применяют по 0,05 мг/кг в сочетании с циклофосфаном (20—30 мг/кг через каждые 7 дней в течение месяца). При множественных метастазах в легкие показано сочетание лекарственного лечения с облучением легких, при солитарных метастазах в легкие и печень — оперативное удаление очагов.
Прогноз. Применение комплексного лечения позволяет добиться выздоровления почти половины заболевших детей, причем в возрасте до 1 года выздоравливает 80%. Большую роль играет своевременная диагностика, к-рая во многом зависит от онкологической настороженности по отношению к ребенку.
Библиография: Дурнов Л. А. Злокачественные опухоли почек у детей (Опухоль Вильмса), М., 1967, библиогр.; он же, Опухоли у детей, М., 19 70, библиогр.; П e p e с л e г и н И. А. и Саркисян IO. X. Клиническая радиология, с. 360, М., 1973; Самсонов В. А. Опухоли почек и почечных лоханок, М., 1970, библиогр.; D a r g e о n H. W. Tumors of childhood, N. Y., 1960; Klapproth H. J. Wilms tumor, J. Urol. (Baltimore), v. 81, p. 633, 1959; W i 1 1 i с h E. Wilms— Tumoren, Padiat. Prax., S. 71, 1972, Bibliogr. ; W i 1 m s M. Die Mischgeschwiilste, Lpz., 18 99.
Нефробластома, или опухоль Вилмса – опухоль почки, составляет 6% от всех злокачественных опухолей детского возраста. Опухоль названа по фамилии немецкого хирурга Макса Вильмса, впервые описавшего это заболевание в конце XVIII века.
Стандартом в лечении нефробластомы является комплексный подход: химиотерапия, туморнефроуретерэктомия и лучевая терапия. Прогноз заболевания при современных подходах к терапии благоприятный: выживаемость достигает 80%.
Распространенность нефробластом у детей
- Нефробластома – врожденная эмбриональная злокачественная опухоль почки.
- Заболеваемость составляет 1:100000 детей в возрасте до 14 лет.
- Опухоль выявляется преимущественно в возрасте 1-6 лет.
- Нет различий заболеваемости по полу.
- В 5% случаев наблюдаются двусторонние нефробластомы.

Точные причины возникновения опухоли Вильмса не установлены. Предполагается связь развития заболевания с мутацией в гене 1 опухоли Вильмса (WT 1), расположенного на 11 хромосоме. Этот ген важен для нормального развития почек и любые поломки в нем могут приводить к возникновению опухоли либо других аномалий развития почек. В 12-15% случаев опухоль Вильмса развивается у детей с врожденными аномалиями развития. Чаще всего имеют место аниридия (отсутствие радужной оболочки), синдром Беквита-Видемана (висцеропатия, макроглоссия, пупочная грыжа, грыжа белой линии живота, олигофрения, микроцефалия, гипогликемия, постнатальный гигантизм), урогенитальные аномалии, синдром WAIR (опухоль Вильмса, аниридия, мочеполовые аномалии, олигофрения), синдром Дениса-Драша (Опухоль Вильмса, нефропатия, аномалия гениталий, задержка роста, аномалии ушной раковины).
Классификация опухолей почек у детей
Существует гистологическое и клиническое стадирование опухоли Вильмса:
I) Гистологическое стадирование по Smidt/Harms проводится после удаления новообразования и предусматривает выделение 3х степеней злокачественности, влияющих на прогноз заболевания (низкой, средней и высокой) в зависимости от строения опухоли.
II) Клиническое стадирование
В настоящее время используют единую систему стадирования нефробластомы, которая является определяющей для лечения:
I стадия – опухоль локализуется в пределах почки, возможно полное удаление
II стадия – опухоль распространяется за пределы почки, возможно полное удаление, в т.ч.:
- прорастание капсулы почки, с распространением в околопочечную клетчатку и/или в ворота почки,
- поражение регионарных лимфатических узлов (стадия II N+),
- поражение внепочечных сосудов,
- поражение мочеточника
III стадия — опухоль распространяется за пределы почки, возможно неполное удаление, в т.ч.:
- в случае инцизионной или аспирационной биопсии,
- пред- или интраоперационный разрыв,
- метастазы по брюшине,
- поражение внутрибрюшных лимфоузлов, за исключением регионарных,
- опухолевый выпот в брюшную полость,
- нерадикальное удаление
IV стадия – наличие отдалённых метастазов
V стадия – двусторонняя нефробластома
Классификация нефробластомы по системе TNM в настоящее время сохраняет, в основном, историческое значение и в клинической практике не используется.
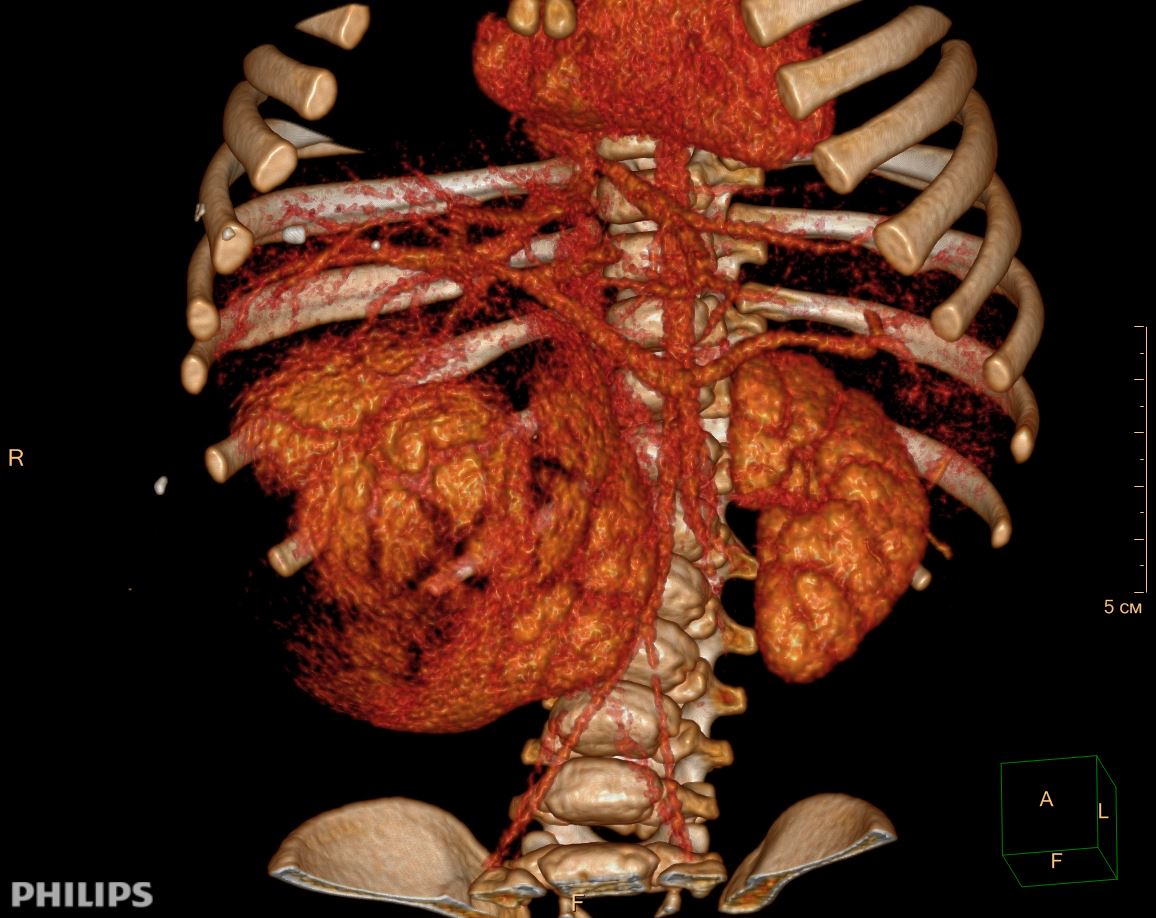
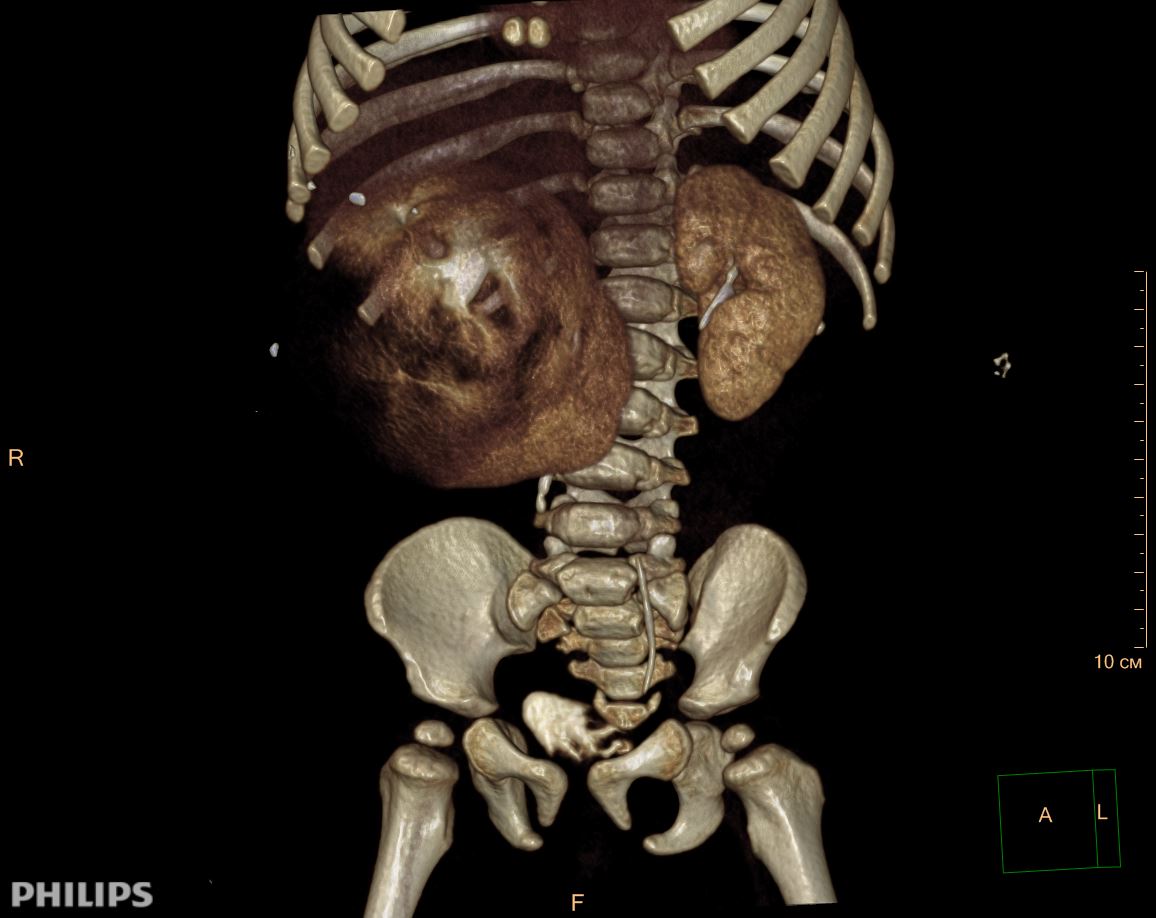
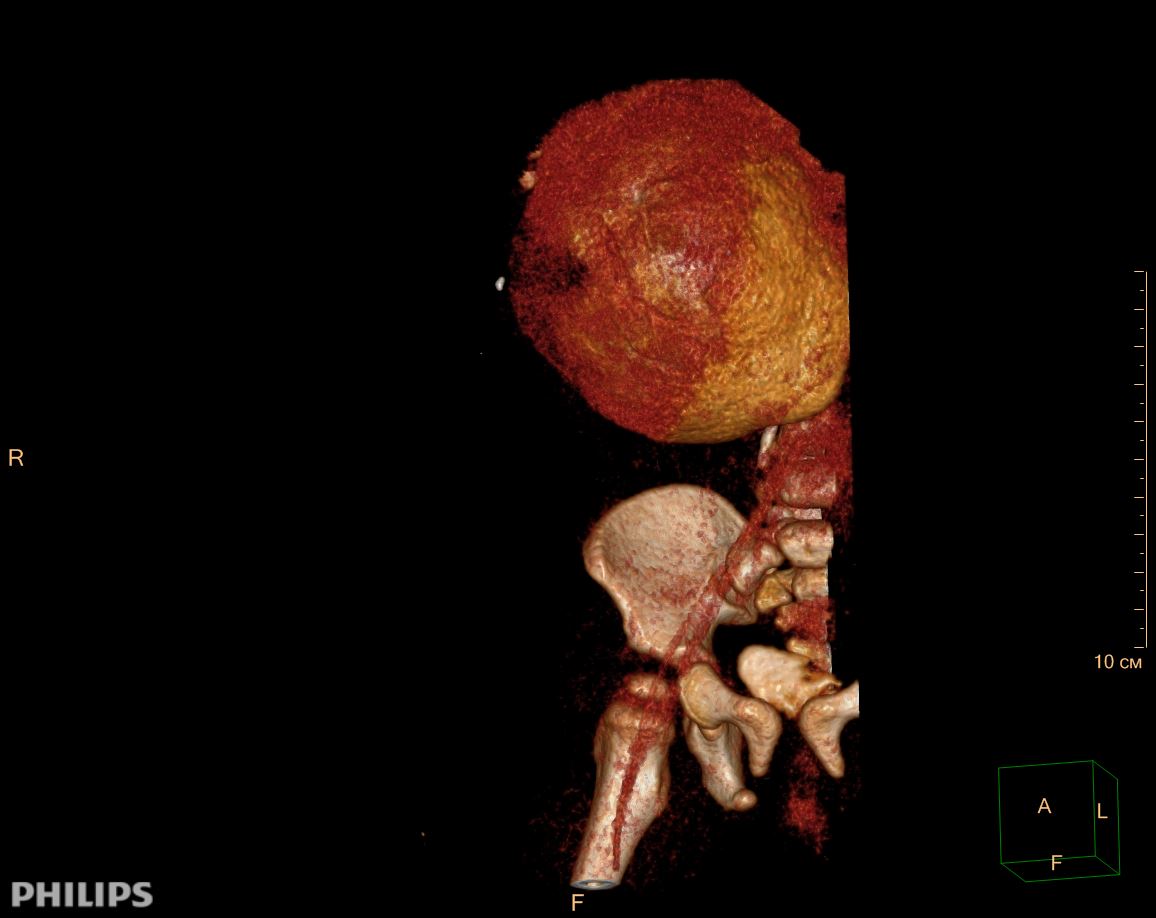
3D-реконструкции опухоли Вильмса пациентов детского отделения НМИЦ онкологии им. Н.Н. Петрова
Клинические симптомы опухоли почки у детей
Нефробластома может длительное время протекать бессимптомно. Первым признаком заболевания, который замечают родители, является увеличение размеров живота. Иногда ребенок жалуется на боли в животе. При микроскопическом исследовании мочи можно выявить микрогематурию.

Диагностика нефробластомы
Диагностические мероприятия при подозрении на опухоль Вильмса направлены, в первую очередь, на морфологическую верификацию диагноза и определение степени распространенности процесса в организме.
Основными инструментальными методами в диагностике опухоли почек у детей и подростков являются:
- УЗИ органов брюшной полости и забрюшинного пространства.
- Компьютерная томография органов брюшной полости и забрюшинного пространства с оральным и внутривенным контрастированием.
- Магнитно-резонансная томография брюшной полости и забрюшинного пространства без и с контрастным усилением (даёт дополнительную информацию о распространённости и связи опухоли с окружающими органами).
- Радиоизотопное исследование почек – реносцинтиграфия позволяет оценить как суммарную функцию почек, так и отдельно функцию каждой из них.
- Для исключения метастатического поражения легких проводятся рентгенография и компьютерная томография органов грудной клетки.
Лабораторные исследования являются рутинными и включают в себя: клинический анализ крови, общий анализ мочи, биохимический анализ крови.
Непременным условием для постановки диагноза является выполнение тонкоигольной аспирационной биопсии опухоли под УЗИ-навигацией с проведением цитологического исследования полученного материала.
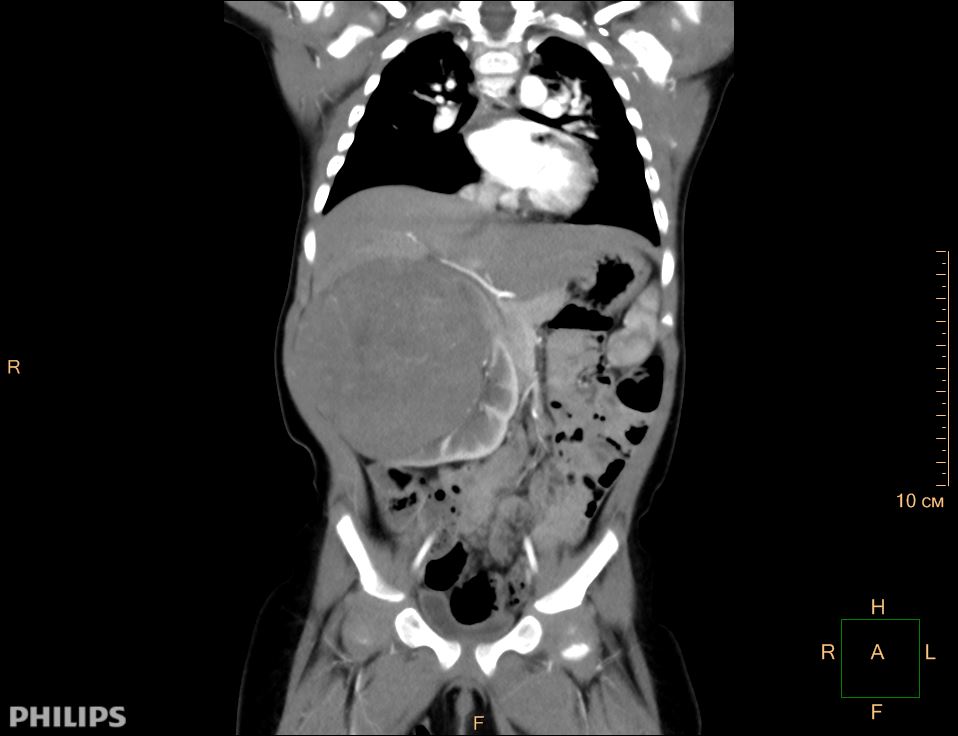
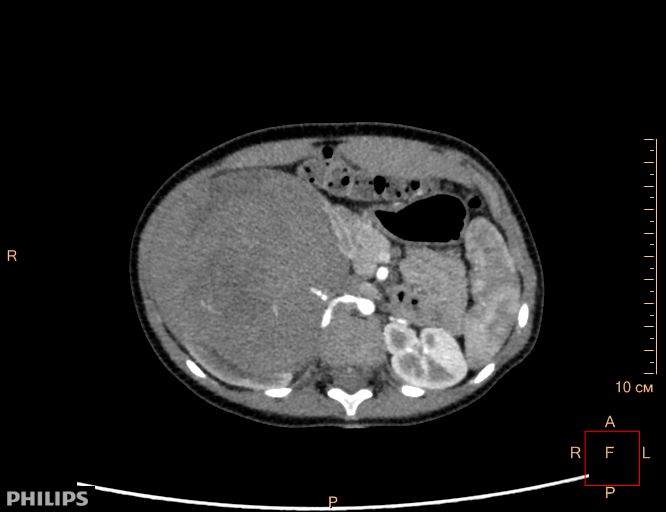
Опухоль Вильмса. Компьютерная томография
Общие принципы лечения опухолей почки у детей и подростков
Лечение нефробластомы у детей осуществляется по стандартным методикам, принятым в европейских странах, и включает в себя проведение неоадьювантного курса полихимиотерапии, операции – туморнефроуретерэктомии, послеоперационной химиотерапии и, по показаниям, лучевой терапии.
Предоперационный курс химиотерапии длится от 4-х до 6-ти (при IV стадии) недель. Задача терапии – максимальное уменьшение размеров опухоли с целью предотвращения ее интраоперационного разрыва и достижения максимальной резектабельности. Базовыми препаратами, используемыми в данном курсе, являются винкристин и дактиномицин.
Оперативный этап лечения опухоли почки заключается в радикальном одномоментном удалении всей ткани опухоли. Туморнефроуретерэктомию проводят из срединного доступа. Обязательной является ревизия печени, контралатеральной почки и регионарных лимфатических узлов.
Послеоперационная химиотерапия проводится после разделения больных на группы риска в соответствии с гистологической структурой опухоли и стадии заболевания.
Лучевая терапия проводится параллельно послеоперационной полихимиотерапии, начинается на 2-3 неделе после удаления опухоли. Длительность лучевой терапии составляет 7-10 дней. Объем облучения зависит от результатов операции.
Показаниями к послеоперационной локальной лучевой терапии с облучением ложа опухоли являются:
- Стандартный риск нефробластомы, III стадия.
- Высокий риск, стадия II и стадия III
- Стадия IV и V – в зависимости от локальной стадии.
Диспансерное наблюдение при нефробластомах
Наблюдение за излеченными пациентами осуществляется для выявления рецидива и отдаленных последствий лечения.

В течение первых двух лет после окончания терапии пациенты обследуются каждые три месяца. Далее, до достижения пятилетнего срока наблюдения – каждые 6 месяцев. В алгоритм обследования включаются: УЗИ органов брюшной полости, рентгенография органов грудной клетки при каждом визите. При необходимости дополнительно рекомендуются проведение исследования функции почки (анализ мочи, биохимическое исследование крови, ренография), углубленное исследование сердечно-сосудистой деятельности (ЭКГ, ЭХО-КГ), исследование слуха методом аудиометрии.
После пяти лет наблюдения пациенты обследуются не чаще одного раза в год.
Все дети, закончившие программное лечение, могут продолжить посещение организованных детских коллективов (школа, детский сад).

Авторская публикация:
КУЛЕВА СВЕТЛАНА АЛЕКСАНДРОВНА
заведующая отделением химиотерапии и комбинированного лечения злокачественных опухолей у детей, доктор медицинских наук
Читайте также:

