Опухоль лимфоузлов средостения симптомы
Рак средостения – это собирательное понятие, в которое входят злокачественные новообразования, локализующиеся в срединных отделах грудной полости (медиастинальном пространстве).
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение
Чаще всего, рак средостения представлен следующими морфологическими формами:
- Лимфомы.
- Тимомы.
- Ангиосаркомы.
- Нейробластома.
- Дисгерминома.
- Хондросаркома.
- Остеобластосаркома.
Также злокачественные опухоли средостения могут быть результатом метастазирования рака другой локализации, например, меланомы, рака легкого, пищевода, молочной железы, колоректального рака и др.
Причины
Причины, приводящие к развитию рака средостения, неизвестны. Предполагается, что определенную роль играет воздействие следующих факторов:
- Ионизирующее излучение. В пользу этой теории говорит то, что лимфомы средостения чаще развиваются у людей, проходивших лучевую терапию по поводу лечения онкозаболеваний другой локализации.
- Канцерогенные вещества, которые встречаются в бытовой химии, сельском хозяйстве и промышленных производствах.
- Вирусы Эпштейн-Барра, ВИЧ и др.
- Помимо этого, рак средостения может быть следствием малигнизации изначально доброкачественной опухоли, например, тимомы.
Классификация
В зависимости от исходного места возникновения опухоли, рак средостения разделяют на первичный и вторичный.
К первичному раку относят:
- Опухоли, происходящие из собственных тканей средостения. Это нейрогенные опухоли (нейробластомы, нейросаркомы), мезенхимальные новообразования (фибросаркома, ангиосаркома, лимфома, лимфосаркома, липосаркома и др).
- Опухоли, происходящие из тканей, смещенных в полость средостения во время эмбрионального развития человека — сюда относят рак из тканей щитовидной железы (злокачественный внутригрудной зоб), тератомы (опухоли из мультипотентных клеток), хорионэпителиомы, дисгерминомы.
Также рак средостения классифицируют в зависимости от локализации новообразования. Здесь выделяют:
- Опухоли, располагающиеся в верхнем средостении: лимфомы, тимомы, злокачественный медиастинальный зоб.
- Опухоли, располагающиеся в нижнем средостении: помимо тимом и лимфом здесь обнаруживаются тератомы.
- Опухоли, располагающиеся в среднем средостении. Здесь чаще всего локализуются неврогенные новообразования.
Симптомы
Какое-то время рак средостения протекает бессимптомно, клинические проявления начинаются, когда опухоль достигает определенных размеров.
Симптоматика доброкачественных и злокачественных опухолей сходна, с той разницей, что при злокачественных новообразованиях прогрессирование будет происходить быстрее.
В целом симптомы рака средостения можно разделить на 4 группы:
- Симптомы, связанные с локальным действием опухоли на ткани — сдавление или прорастание в органы.
- Общие симптомы, характерные для онкопатологии: слабость, повышенная утомляемость, похудение и др.
- Специфичные симптомы, характерные для той или иной гистологической формы рака.
- Боль. Она может возникать по разным причинам, например, из-за сдавления или прорастания новообразования в нервные стволы или соседние органы. Боль может отдавать в плечо, лопатку, шею.
- Синдром Горнера — птоз, миоз, эндофтальм и покраснение лица на стороне поражения. Развивается из-за блокады плечевого нервного сплетения.
- При поражении возвратного нерва возникает осиплость голоса.
- Сдавление трахеи и бронхов приводит к одышке.
- Вовлечение в процесс пищевода приводит к дисфагии — затруднению прохождения пищевого комка.
- Синдром верхней полой вены. Он развивается из-за сдавления вены опухолью. Проявляется набуханием шейных вен, посинением лица, одышкой, чувством тяжести в голове.
- Для лимфомы характерно повышение температуры, ночная потливость, зуд кожи.
- Злокачественный внутригрудной зоб проявляется симптомами тиреотоксикоза.
- При фибросаркомах развиваются приступы гипогликемии, когда уровень глюкозы в крови резко снижается.
- Для тимомы характерен синдром Кушинга и слабость мышц (миастения).
Диагностика
Обнаружить опухоль помогают лучевые методы диагностики — рентгенография органов грудной клетки в двух проекциях и компьютерная томография. Окончательно установить диагноз можно только после морфологического изучения фрагмента опухоли. Чтобы получить материал для исследования, проводят биопсию одним из следующих методов:
- Трансбронхиальная биопсия. В этом случае забор материала осуществляется во время бронхоскопии.
- Трансторакальная биопсия — опухоль пунктируется через прокол грудной клетки под контролем УЗИ или КТ.
Также высокоинформативным методом диагностики являются видеоассистированная торакоскопия и медиастиноскопия. С их помощью можно осмотреть грудную и медиастинальную полость и под непосредственным визуальным контролем взять материал для исследования.
Лечение
Методы лечения рака средостения определяются гистологическим типом новообразования, его локализацией и размерами.
Хирургическое удаление новообразования является ключевым методом лечения опухолей средостения нелимфогенного происхождения. Во время операции удаляются все злокачественные ткани, лимфоузлы и жировая клетчатка.
Сложность хирургического лечения заключается в том, что в данной анатомической зоне располагаются жизненно важные органы, магистральные кровеносные сосуды и нервные стволы. Поэтому в стремлении радикального удаления опухоли приходится проводить сложные комбинированные операции с резекцией и пластикой этих органов (перикард, легкие, кровеносные сосуды).
При обнаружении значительной исходной опухолевой инвазии, лечение начинают с неоадъювантной химио-, лучевой или химиолучевой терапии. После проведения нескольких курсов проводят повторное обследование и решаю вопрос возможности выполнения радикальной операции. При планировании операции, необходимо учитывать рубцовые изменения, возникающие из-за облучения.
В ряде случаев проводятся паллиативные операции — резекции опухоли. Они призваны устранить компрессию органов средостения и предотвратить развитие осложнений. После таких вмешательств лечение продолжается посредством химио- или лучевой терапии.
Химиотерапия является основным методом лечения лимфогенных опухолей (лимфом) средостения. Она применяется в неоадъювантном и адъювантном режимах. В первом случае, ХТ преследует цель уменьшить размер новообразования и перевести его в резектабельное состояние, во втором — уничтожить оставшиеся злокачественные клетки и предотвратить рецидив.
Помимо этого, химиотерапия применяется в качестве поддерживающего лечения при нерезектабельных опухолях. В этом случае она проводится для замедления опухолевого роста, облегчения состояния больного и продления его жизни.
Лучевая терапия используется в рамках комбинированного лечения радиочувствительных опухолей (тератомы, тимомы и др). Дооперационному облучению подлежат опухоли с инвазией в окружающие ткани. Такое лечение позволит уменьшить объем опухолевой массы и перевести ее в операбельное состояние.
Послеоперационная лучевая терапия назначается при некоторых видах рака средостения, которые являются чувствительными к облучению. Это может быть макроскопически остаточная опухоль, которую невозможно, по каким-либо причинам, удалить во время операции (резекция опухоли), или при наличии злокачественных клеток в краях отсечения, обнаруженных во время срочного морфологического исследования.
Также облучение проводится в рамках паллиативного лечения, оно позволяет уменьшить размер новообразования, устранить сдавление внутренних органов и облегчить состояние больного.
Прогноз заболевания будет определяться гистологическим типом новообразования, его стадией и возможностью проведения радикального лечения. Больные после окончания лечения рака средостения находятся под наблюдением врачей с целью своевременного выявления рецидива или прогрессирования заболевания.
Средостением называется область, расположенная в средней части грудной клетки. В передней части эта зона ограничивается трахеей и перикардом, а в задней – позвоночником. Лимфоузлы средостения представляют собой важную составляющую иммунной системы человека и выполняют несколько функций. По ряду причин эти узлы могут увеличиваться и воспаляться, что указывает на патологический процесс, протекающий в организме. Знание особенностей расположения этих узлов и типичных признаков нарушения их работы поможет своевременно обратить внимание на недомогание и отправиться к врачу.
Особенности лимфоузлов этой области

Причина увеличения лимфоузлов средостения кроется в попадании в них болезнетворных микробов (туберкулёз, саркоидоз, злокачественные опухоли), которые могут быть ошибочно приняты за проявления ОРВИ или пневмонии
Лимфоузлы средостения расположены внутри грудной клетки, в непосредственной близости к органам средостения. Прощупать самостоятельно их нельзя, визуализировать состояние лимфоузлов средостения можно только с помощью ультразвукового обследования или магнитно-резонансной томографии.
В то же время необходимо внимательно прислушиваться к своему организму, так как патологии этих образований являются симптомами опасных заболеваний, которые требуют срочного лечения, – туберкулеза, рака легких, лимфомы.
Проблема заключается в том, что самостоятельно обнаружить нарушение очень сложно. Из-за особенности локализации заметного увеличения лимфоузлов средостения не наблюдается. О том, что в их работе произошел сбой, свидетельствуют симптомы общего характера, которые могут быть ошибочно приняты за проявления ОРВИ, пневмонии или артериальной гипертензии. В связи с этим любой дискомфорт в грудной клетке, который сохраняется в течение нескольких дней, требует внимания. Человек должен как можно скорее обратиться к врачу и пройти обследование для выявления причины недомогания.
В средостении расположено достаточно много лимфатических узлов, что связано с большим количеством важных органов, находящихся в этой зоне. Для удобства понимания лимфоузлы обозначают по месту расположения:
- верхние (по обе стороны от трахеи, между грудиной и передней стенкой полой вены);
- нижние (около пищевода, к группе также относят лимфоузлы легочной связки);
- аортальные узлы средостения (располагаются между аортой и легочным стволом);
- корневые (узлы корня легкого).
Функция лимфатических узлов средостения такая же, как и у остальных узлов, расположенных в теле человека. Они очищают органы, расположенные в непосредственной близости, от токсических соединений, защищают от злокачественных процессов и инфекций.
Узлы средостения являются частью иммунной системы человека, выступая своеобразным фильтром всего организма и барьером на пути распространения инфекционных агентов.
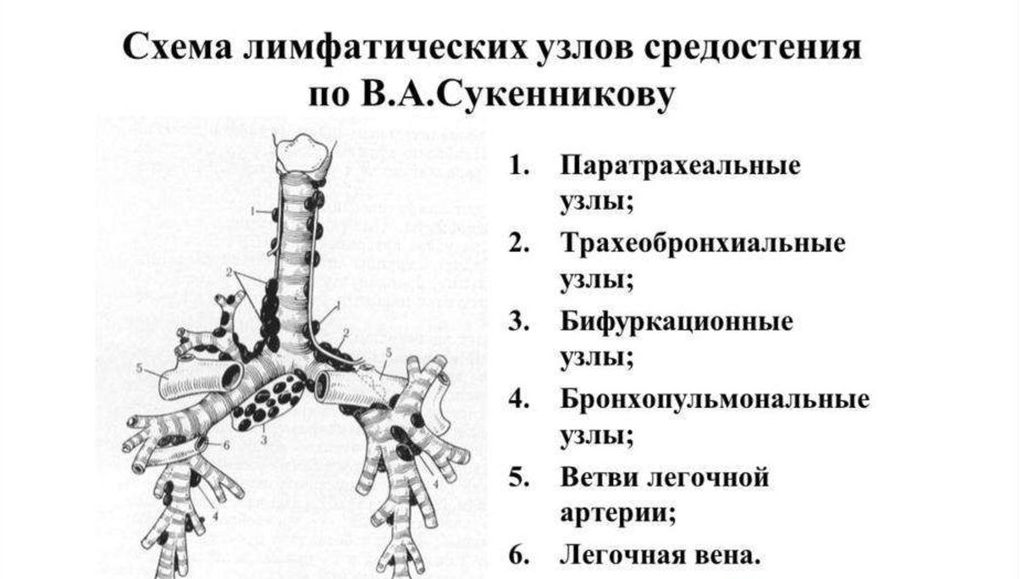
Схема расположения лимфоузлов средостения
Нормальные размеры лимфатических узлов средостения – от 1 до 3 мм. Интересно, что малые размеры не позволяют обнаружить их даже на КТ. Исключение составляют только узлы, расположенные по обе стороны трахеи, так как их размеры варьируются в пределах 5-7 мм.
Лимфоузлы в средостении не прощупываются. Надавливание на зону грудной клетки, в пределах которой расположена группа узлов, не причиняет дискомфорта. В то же время увеличение или воспаления их в этой области также не сопровождается болевым синдромом при пальпации, что объясняется глубоким расположением.
Повод обратиться к врачу: тревожные симптомы

Боль и тяжесть в грудной клетке – одни из симптомов лимфаденопатии
Гиперплазия лимфоузлов средостения, нарушение оттока лимфы либо воспаление – опасные патологии, которые требуют немедленного выявления причин их развития. Это связано с тем, что грудные узлы реагируют только на тяжелые патологические процессы, протекающие в рядом расположенных органах. В отличие от шейных лимфатических узлов, которые увеличиваются при любом снижении иммунитета, например, во время простуды, любые изменения в узлах средостения потенциально опасны.
Проблема же заключается в том, что симптоматика лимфаденопатии (увеличение узлов) или лимфаденита (воспаление узлов) средостения достаточно нечеткая и расплывчатая, что препятствует своевременному обращению к врачу и диагностике.
Основные симптомы, указывающие на нарушение в работе лимфоузлов средостения:
- боль в грудной клетке;
- нарушение дыхания;
- увеличение печени и селезенки;
- ночная потливость.
Точная симптоматика зависит от типа нарушения. Необходимо разобраться в особенностях патологий лимфоузлов и причинах нарушения в их работе.
Лимфаденопатия средостения отличается достаточно расплывчатыми симптомами, которые не позволяют самостоятельно поставить диагноз. Признаки увеличения лимфоузлов средостения:
- дискомфорт в грудной клетке;
- осиплость голоса;
- кашель;
- ночная потливость;
- тахикардия;
- общая слабость;
- головная боль.
При лимфаденопатии увеличиваются печень и селезенка. В тяжелых случаях это может проявляться ощущением давления и тяжести в области печени, но орган не болит. При длительном течении нарушения наблюдаются кардиологические симптомы – тахиаритмия, артериальная гипертензия, боль в области сердца. Болевой синдром ноющий, приступообразный. Появление боли обусловлено сдавливанием нервных окончаний увеличенными лимфатическими узлами, но сами они не болят при лимфаденопатии. Достаточно часто наблюдаются отеки нижних конечностей и лица, что указывает на нарушение тока лимфы из-за увеличения лимфоузлов.
Если лимфоузлы средостения увеличены, возможные причины кроются в нарушениях работы органов грудной клетки и системных инфекциях. Предположительно причиной патологии может выступать:
- туберкулез;
- лимфома;
- саркоидоз;
- инфекционный мононуклеоз;
- заболевания органов дыхания.
При туберкулезе легких в первую очередь увеличиваются внутригрудные лимфатические узлы. Достаточно часто симптомы лимфаденопатии проявляются задолго до кашля и других признаков туберкулеза.
Лимфаденопатия может выступать осложнением различных заболеваний органов дыхания, включая тяжелые ОРВИ и грипп с поражением бронхов. При пневмонии также существует риск поражения лимфатических узлов.
Саркоидозом называется воспалительное заболевание, преимущественно поражающее легкие. Эта патология характеризуется образованием небольших узелков в пораженных тканях. Болезнь сопровождается увеличением лимфоузлов средостения и без лечения может привести к развитию дыхательной недостаточности.
Еще одна инфекционная патология, которая сопровождается лимфаденопатией средостения, – мононуклеоз. Болезнь вызывает вирус Эпштейна-Барр.
Одна из самых опасных причин увеличения лимфоузлов грудной клетки – это лимфома. Это злокачественная патология, характеризующаяся поражением лимфатической системы. Лимфоузлы средостения также могут увеличиваться из-за рака легких либо вследствие распространения метастазов при онкопроцессах в других органах.
Разобравшись, почему могут быть увеличены лимфоузлы средостения, следует понимать, что лечение болезни возможно только после определения причины ее развития.
Лимфаденит провоцирует увеличение печени
Зная, где находятся лимфоузлы средостения и почему они могут увеличиваться, следует рассмотреть еще одну распространенную патологию – лимфаденит. Она проявляется воспалением лимфатических узлов и их заметным увеличением. Причем воспаленные лимфоузлы могут увеличиться в несколько раз по сравнению с исходным размером.
Причиной заболевания являются болезнетворные агенты, поражающие лимфатические узлы. Патология нередко носит гнойный характер. Чаще всего речь идет о неспецифическом лимфадените, вызванным условно-патогенными организмами, преимущественно стрептококками и стафилококками. Заражение лимфатических узлов происходит вследствие распространения инфекции с током крови или лимфы от инфицированных внутренних органов. Среди причин:
- пневмония;
- тонзиллит;
- скарлатина;
- дифтерит;
- фурункулез;
- гнойный мастит.
Специфический лимфаденит вызывают тяжелые инфекционные заболевания, такие как сифилис, гонорея, туберкулез. Болезнь может развиваться на фоне заражения чумой или сибирской язвой.
Симптомы лимфаденита выражены ярко, к ним относят:
- болезненность в области воспаленного лимфоузла;
- интоксикацию организма;
- лихорадку;
- ночную потливость;
- тахикардию;
- общую слабость;
- увеличение печени и селезенки.
В случае нагноения лимфатических узлов отмечается высокая температура тела (до 41 градуса), выраженная интоксикация, возможна сильная тошнота с рвотой.
При увеличении лимфоузлов средостения боль слабая. Болевой синдром обусловлен в первую очередь сдавливанием нервных окончаний увеличенным лимфоузлом, поэтому может иррадиировать в спину, область сердца, нижнюю часть грудной клетки.
При лимфадените боль сильная и постоянная. Болевой синдром обостряется при резких движениях и физических нагрузках, поэтому пациенты стараются избегать их. При гнойном воспалении боль может значительно усиливаться при давлении на грудную клетку.
Диагностика
Диагностика лимфаденопатии включает комплекс клинико-лабораторных исследований
Почему увеличены лимфоузлы средостения и какие причины спровоцировали это нарушение – на эти вопросы сможет ответить только врач после комплексного обследования пациента.
Необходимые обследования для постановки диагноза:
- общий и биохимический анализы крови;
- флюорография;
- рентген грудной клетки;
- УЗИ лимфоузлов;
- туберкулиновые пробы.
Дальнейшее лечение зависит от причины воспаления или увеличения лимфатических узлов и подбирается индивидуально для каждого пациента, так как универсальной схемы терапии не существует.
Как лечить лимфоузлы?
Терапия зависит от причины и характера патологии лимфоузлов средостения.
- Если причиной заболевания выступает туберкулез, назначается длительная антибактериальная терапия с назначением пяти разных противотуберкулезных препаратов. Лечение занимает минимум полгода.
- При ОРВИ, гриппе, инфекциях лор-органов (тонзиллит, отит и т. д.) практикуется симптоматическая терапия. Вирусные заболевания лечат противовирусными препаратами и иммуномодуляторами. В случае бактериального воспаления назначают антибиотики, противовоспалительные и общеукрепляющие средства.
- В терапии саркоидоза используют глюкокортикостероиды, например, Преднизолон. Дозировки, схема приема препарата и длительность лечения подбираются в индивидуальном порядке.
- При фурункулах в области груди применяют либо хирургическое лечение (рассечение фурункула с последующим очищением капсулы и накладыванием швов), либо консервативную терапию (антибактериальные и антисептические мази).
- Гнойный мастит лечат с помощью антибиотиков.
- При злокачественных лимфомах практикуется терапия моноклональными антителами. На начальной стадии патологического процесса эти препараты оказываются достаточно эффективными. При метастазах может быть принято решение об удалении лимфоузла, в случае локального распространения патологического процесса.
Лимфатические узлы при лимфаденопатии не требуют отдельного лечения, их размеры восстановятся сами собой спустя некоторое время после устранения причины заболевания.
Среди этих новообразований выделяют лимфому Ходжкина (лимфогранулематоз) и группу неходжкинских лимфом, в которую входят В-клеточные и Т-клеточные опухоли нескольких видов, например, лимфосаркома, ретикулосаркома и другие.
Кроме того, лимфомы средостения могут быть первичными либо вторичными. Первичные образования возникают вследствие активного деления и последующей атопии лимфоцитов. Вторичные появляются как результат метастазирования онкообразований, расположенных за пределами средостения, либо становятся частью онкологического процесса при генерализованной лимфоме Ходжкина. Как правило, подобные новообразования изначально поражают одну сторону диафрагмы.
В общей массе первичных лимфоидных опухолей лимфомы средостения занимают небольшую долю. По вторичным новообразованиям статистика более удручающая: при лимфогранулематозе и лимфомам отличной от средостения локализации онкопроцесс со временем захватывает эту область в 90% и 50% случаев соответственно.
Причины лимфомы средостения
Прямые причины появления заболевания на сегодняшний день достоверно не выявлены. Тем не менее, по наблюдениям специалистов, существует ряд факторов и состояний, способных спровоцировать возникновение и развитие лимфомы средостения. Это, в частности:
- вирусный гепатит В и С, ВИЧ и инфекционный мононуклеоз как состояния, подавляющие иммунитет, частью которого является лимфатическая система;
- аутоимунные заболевания – ревматоидный артрит, сахарный диабет І типа, системная красная волчанка и другие;
- наследственная предрасположенность, а также генетические патологии, например, Луи-Бар, Вискотта-Олдрича, прочие;
- снижение иммунитета вследствие приема химиотерапии и радиотерапии в рамках лечения других онкологических заболеваний, а также получение иммуносупрессорной терапии в постоперационном периоде после трансплантации донорских органов;
- проживание в регионах с неблагоприятной экологической и радиологической обстановкой;
- работа на вредных производствах;
- регулярное длительное пребывание под прямыми ультрафиолетовыми лучами;
- частый контакт с канцерогенами и агрессивными химическими соединениями.
Симптомы лимфомы средостения
Симптоматика на ранних стадиях лимфомы средостения практически отсутствует, что существенно затрудняет раннюю диагностику заболевания с возможностью своевременно приступить к лечению.
По мере прогрессирования новообразования симптомы становятся все более выраженными. Первым и основным признаком является увеличение лимфоузлов средостения с сохранением их безболезненности при прощупывании.
Среди других симптомов лимфомы в этой обрасти чаще всего наблюдаются:
- общая слабость и быстрая утомляемость;
- повышенная восприимчивость к простудным заболеваниям;
- снижение аппетита и быстрая потеря 10 и более процентов массы тела. Если опухоль в силу своей локализации в грудной клетке давит на желудок, пациент испытывает чувство аномально быстрого насыщения;
- усиленное потоотделение, особенно, в ночное время, лихорадка, повышение температуры;
- непродуктивный кашель, одышка, затрудненное дыхание, невозможность сделать полноценный вдох;
- сложности с глотанием и сиплый голос;
- при лимфогранулематозе часто – кожный зуд;
- иногда при неходжкинских лимфомах – одутловатость и синюшность лица и шеи.
Кроме того, разрастаясь, новообразование может поражать другие органы и системы:
Диагностика лимфомы средостения
Для постановки данного диагноза пациенту назначается ряд исследований – как лабораторных, так и аппаратных. Лабораторные методы включают в себя:
- общий клинический анализ крови;
- биохимическое исследование крови;
- ПЦР-анализ на онкомаркеры;
- иммунологический анализ крови;
- биопсию для дальнейшего гистологического и иммуногистохимического исследования, с помощью которого выявляются опухолевые клетки. Биопсия при лимфоме средостения может выполняться малоинвазивно – пункционным или лапароскопическим методом, а также, при необходимости, в формате полноценного хирургического вмешательства.
Инструментально-аппаратные исследования, применяющиеся в диагностике лимфом средостения – это, как правило:
- обзорный рентген медиастинальной зоны, благодаря которому выявляются увеличенные узлы;
- КТ и МРТ обследование, позволяющее определить степень распространения новообразования и вовлечения в процесс нелимфатических органов и тканей;
- УЗИ, дающее возможность оценить состояние лимфатических узлов, невидимых рентгеновским аппаратом;
- лимфосцинтиграфия с контрастным компонентом – с ее помощью специалисты оценивают изменения в структуре лимфатических узлов и определяют скорость движения жидкости по лимфатическим сосудам;
- бронсхоскопия – дополнительное исследование, позволяющее определить степень компрессии бронхов, на которые оказывает давление новообразование.
По показаниям, в зависимости от месторасположения опухоли и состояния пациента лечащий врач может по своему усмотрению использовать также другие диагностические методы и возможности.
Важным этапом в процессе диагностики является исключение наличия у пациента неонкологических заболеваний со схожей симптоматикой, таких как лимфаденит, туберкулез лимфоузлов, кисты средостения и некоторые другие.
Лечение лимфомы средостения
Стратегия и тактика лечения разрабатываются врачом индивидуально для каждого пациента с учетом вида лимфомы, ее локализации, стадии заболевания, возраста и состояния здоровья больного. В настоящее время базовыми являются следующие подходы:
- Химиотерапевтический – с использованием препаратов-цитостатиков. Его действие направлено на уничтожение раковых клеток. К сожалению, действие препаратов не является избирательным, поэтому вместе с патологическими клетками под воздействие попадают и здоровые, что негативно сказывается на иммунитете и общем самочувствии пациента.
- Лучевая терапия – как самостоятельный метод лечения применяется крайне редко, преимущественно, если пациент в силу состояния здоровья не способен перенести терапию цитостатиками. Облучение в подобных случаях дает лишь временный результат, замедляя рост новообразования. А вот в комплексе с химиотерапией радиационный метод демонстрирует достаточно выраженный позитивный эффект.
- Хирургическое вмешательство. Может применяться в ограниченных ситуациях: при локализованном расположении опухоли, на ранних стадиях, когда поражен один или несколько изолированных лимфатических узлов, а также после того, как удалось добиться максимально компактной локализации образования посредством химиотерапии.
- Современной методикой, дополняющей классические протоколы лечения лимфомы средостения, является биотерапия с применением препаратов-иммуномодуляторов, в составе которых присутствуют блокаторы онкологических клеток, активаторы иммунитета и моноклональные тела.
Кроме того, при болях и побочных эффектах химиотерапии пациенту дополнительно могут прописываться препараты обезболивающего, противорвотного и общеукрепляющего действия.
Прогнозы и профилактика
Общий прогноз при лимфоме средостения зависит от возраста пациента, стадии процесса и вовлеченности в него нелимфатических органов и тканей. При лимфоме Ходжкина первой стадии пятилетняя выживаемость статистически достигает 90%, при второй-третьей – снижается до 70-45% соответственно.
При неходжкинских лимфомах, лечение которых начато своевременно, длительной устойчивой ремиссии удается достичь примерно в 70% случаев.
В качестве профилактических мер, снижающих риск возникновения злокачественного лимфоидного процесса в области средостения, можно рекомендовать следующее:
- стремиться к правильному образу жизни;
- минимизировать контакты с канцерогенами, агрессивной бытовой и промышленной химией, а также пребывание на открытом солнце;
- предпринимать действия, направленные на укрепление иммунной системы;
- по возможности – пройти обследование, позволяющее выявить генетическую предрасположенность к заболеванию.
Кроме того, важно не пренебрегать регулярными общими обследованиями и не игнорироать плановую диспансеризацию, а при появлении первых подозрительных признаков – нанести визит онкологу для своевременной постановки диагноза и определения тактики лечения.
Лимфома средостения занимает не последнее место среди злокачественных образований, чаще поражающих людей в возрасте от двадцати до сорока лет. К средостению доктора относят все органы и отделы, которые входят в зону грудной клетки. При первичной патологии новообразование начинает развитие во внутригрудной части тела, вторичные опухоли это метастатические новообразования или проявления генерализированной формы лимфогранулематоза. Образуется новообразование в средостении из лимфатических узлов. В большинстве случаев проявляет себя признаками компрессии органов, которые находятся в грудной полости: кашлем, трудностью дыхательной и глотательной функций, болевым синдромом за грудиной.
Лимфоидное образование средостения способно прорастать ткани органов, а также нервные окончания и сосуды. Это может стать причиной нарушения функций жизненно важных органов и систем. Для постановки диагноза необходимо проведение ряда исследований, как инструментальных, так и лабораторных. Лечение лимфомы заключается в химической терапии и облучении, но иногда доктора прибегают и к оперативному вмешательству. Лечебными мероприятиями при лимфоме, локализованной в средостении, занимаются врачи по части онкологии и торокальной хирургии.
Что такое лимфома средостения
Столкнувшись с лимфомой средостения, что это такое необходимо знать каждому больному. Патология бывает следствием онкопроцесса в какой-либо другой части организма или изначально поражает лимфоузлы средостения. Среди всех образований, локализующихся во внутригрудном пространстве, в девяноста процентах случаев диагностируется лимфома Ходжкина (лимфогранулематоз), в остальных – неходжкинские лимфомы. Наиболее часто лимфома локализуется вверху и спереди средостения, однако по лимфотоку раковые клетки очень быстро переходят на другие лимфоузлы в грудной полости и ближайшие органы.
Причины появления
Точные причины появления онкологического образования в средостении не изучены до конца, но есть определенные факторы, которые могут способствовать развитию данной онкопатологии.
Учеными была выявлена взаимосвязь лимфомы с наличием у человека таких болезней:
- ВИЧ, СПИД;
- Инфекционный мононуклеоз;
- Аутоиммунные заболевания (ревматоидный артрит и другие).
Доктора связывают развитие лимфомы с наследственными патологиями, характеризующимися первичным иммунодефицитом – это синдромы Дункана, Барра, Вискотта-Олдрича. Предрасположенность к лимфоидной опухоли средостения имеют люди, в семейном анамнезе которых были гемобластозы. Лимфома способна развиваться при терапии других онкозаболеваний посредством проведения химической терапии, которая негативно воздействует как на лимфатическую систему, так и на иммунитет человека. Также способствует развитию лимфомы иммунотерапия при трансплантации органов. В круг риска входят люди, работающие во вредных условиях, проживающие в районах с плохой экологией, а также злоупотребляющие белками животного происхождения. Роль никотина и спиртного в развитии лимфом однозначно не выявлена.
Классификация и стадии
Медиастинальная лимфома может быть первичной или вторичной. Первичная форма опухоли начинает формироваться из лимфоузла, который расположен во внутригрудной (медиастинальной) лимфатической сети. Метастатические лимфомы появляются после попадания в область средостения злокачественных клеток из других частей тела.
Существуют следующие разновидности онкопатологии:
- Лимфома Ходжкина в основном возникает у двух возрастных групп – от двадцати до тридцати лет, а также от пятидесяти пяти и старше. При такой форме лимфом под микроскопом можно обнаружить присутствие гигантских клеток.
- Неходжкинские лимфомы средостения чаще бывают нодулярными либо диффузными лимфосаркомами, или ретикулосаркомами. Такие новообразования очень быстро растут и уже на первых стадиях дают метастазы. При неходжкинских образованиях средостения на различных стадиях опухолевые клетки выявляются в костном мозге, печени, селезенке, легких и даже в эпидермальных слоях.
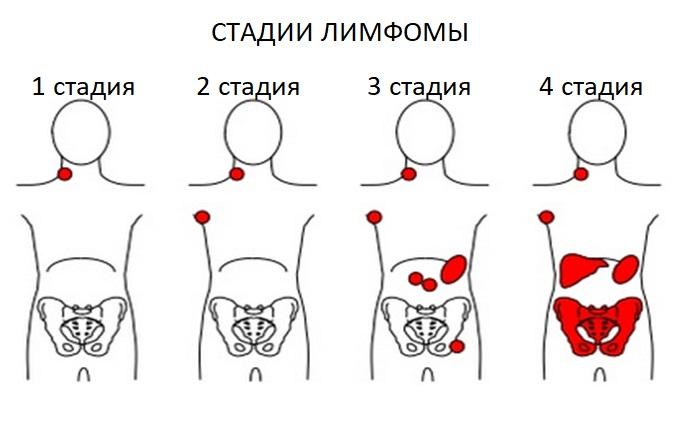
Все разновидности лимфом имеют четыре стадии течения:
- На первой стадии происходит формирование опухоли в одном лимфатическом узле или органе;
- На второй начинается распространение новообразования, лимфомой поражается несколько лимфоузлов по одной стороне диафрагмы;
- Третья стадия характеризуется вовлечением в онкопроцесс нескольких лимфатических узлов или одного узла и органа, расположенных по разные стороны диафрагмы;
- На четвертом этапе опухоль поражает несколько лимфоузлов сверху и снизу диафрагмы, а также ближайшие и отдаленные органы, среди которых может быть печень, селезенка, кости.
Так как лимфома быстро перемещается по организму с током лимфы, нужно после ее возникновения как можно скорее начинать терапевтические действия. В противном случае прогноз очень неблагоприятный.
Симптомы заболевания
Симптоматика опухоли средостения зависит от стадии онкопатологии. На рентгене грудной клетки, который необходимо походить ежегодно, часто определяется увеличение шейных и внутригрудных лимфатических узлов, что на начальных порах является единственным признаком лимфомы.
- наступает отвращение к пище;
- начинает резко уменьшаться вес;
- человек становится раздражительным или апатичным;
- повышается температура тела;
- нарастает слабость, понижается работоспособность;
- сильно болит голова;
- больной сильно потеет, особенно, ночью.
При лимфоме также характерны частые заболевания вирусной, грибковой и бактериальной этиологии, так как понижаются защитные силы организма. Во время лимфомы даже самые легкие болезни протекают очень тяжело, к тому же, происходят обострения хронических недугов. В зависимости от конкретной локализации, симптомами лимфомы могут быть:
- возникновение сильного кашля с густой мокротой и кровавыми прожилками;
- появление одышки даже после незначительной физической нагрузки;
- болезненные ощущения в груди.

При расположении лимфомы около органов пищеварительной системы, человеку становится трудно глотать, его тошнит, рвет, возникают запоры. Если патология распространяется на спинной мозг, то симптоматика похожа на хребтовую грыжу:
- ухудшается двигательная активность;
- возникают параличи;
- мягкие ткани немеют, теряют чувствительность;
- возникают проблемы с мочеиспусканием.
Так как метастазы со средостения могут пойти в любой отдел организма и в любую часть тела, симптоматика бывает самой разнообразной.
Диагностика
В онкологии диагностика фолликулярной лимфомы или других форм опухоли средостения требует проведения ряда инструментальных и лабораторных исследований. Самый эффективный метод диагностики, который врачи предлагают больным — компьютерная томография. С ее помощью можно увидеть увеличение лимфоузлов средостения, вовлечение в онкопроцесс органов и определить патологию. Магнитно-резонансная томография для диагностики лимфомы в области средостения практически не применяется. Дополнительно доктора назначают ультразвуковое исследование, с помощью которого можно оценить состояние внутригрудных лимфаузлов, которые недоступны для визуализации посредством рентгенографии.
Методы терапии
Способ терапии, при помощи которого предстоит бороться с медиастинальной лимфомой, подбирается индивидуально в каждом конкретном случае и зависит от:
- распространенности опухолевого процесса;
- количества пораженных лимфатических узлов;
- затронутых метастазами органов;
- клинических проявлений лимфомы;
- возраста пациента;
- общего состояния больного.

Если лимфогранулематоз или неходжкинская лимфома имеет локальную форму, что диагностируется очень редко по причине быстрого распространения патологии по организму, то больному назначается прицельное облучение. Помимо лучевой терапии пациенту может быть назначено лечение химическими препаратами, оперативное вмешательство при нераспространенном поражении медиастинальных лимфоузлов, трансплантация костного мозга, а также биологическая терапия.
Во время химиотерапии доктора могут вводить больному один противоопухолевый препарат либо сразу группу лекарств, направленных на уничтожение раковых клеток. Эффективность данного метода при лимфоме заключается в том, что препараты воздействуют не только на первичную опухоль в средостении, но и на метастазы по всему организму. При помощи такого лечения можно устранить даже новообразования, которые остались незамеченными при постановке диагноза. Несмотря на свою эффективность в терапии лимфомы, препараты химического состава агрессивны и к здоровым клеткам, поэтому имеют множество побочных эффектов.
Данная операция отличается сложностью и стоит немалых денег, однако она является самой результативной при терапии лимфом. Доктора могут пересаживать как костный мозг пациента, предварительно очистив его, так и донорский костный мозг. Перед проведением операции больной проходит курс химической терапии с очень большими дозами, поскольку для трансплантации нужно по максимум избавиться от метастазов.

Оперативное вмешательство при лимфоме почти никогда не применяется в качестве основного метода терапии. Оно может быть назначено, чтобы уменьшить симптоматику, например, компрессию органов средостения, и проводится совместно с химической терапией и облучением.
Данный метод лечения лимфом является вспомогательным, в его основу входят химические препараты, изготавливаемые из клеток пациента. При помощи таких лекарств доктора прекращают питание опухоли и уничтожают злокачественные очаги. При помощи этого метода также можно усилить работу иммунной системы.
Прогноз и профилактика
При диагностировании лимфомы Ходжкина на первой стадии, у пациента есть большие шансы на излечение. Благоприятный прогноз может ожидать девяносто процентов таких больных. Неходжкинские лимфомы более агрессивны, поэтому шансы на пятилетнюю выживаемость при таких новообразованиях падают. Если злокачественные клетки попадают в кровоток или костный мозг, то выживает семьдесят человек из ста. На третьей стадии лимфогранулематоза, даже после химиотерапии несколькими препаратами, облучения и операции, пятилетняя выживаемость наблюдается не больше чем у тридцати процентов больных. На четвертой стадии выживает лишь пять процентов пациентов. В качестве профилактики необходимо исключить факторы риска, описанные в причинах заболевания.
Читайте также:

