Дифференциальная диагностика при опухоли поджелудочных железы
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Архив - Клинические протоколы МЗ РК - 2012 (Приказы №883, №165)
Общая информация
Рак поджелудочной железы – злокачественное новообразование поджелудочной железы.


Классификация
G4 - недифференцируемый рак.
Группировка по стадиям
| Стадия 0 | Тis | N0 | М0 |
| Стадия ІА Стадия ІВ | Т1 | N0 | М0 |
| Т2 | N0 | М0 | |
| Стадия ІІА Стадия ІІВ | Т3 | N0 | М0 |
| Т1-Т3 | N1 | М0 | |
| Стадия ІІІ | Т4 | Любая N | М0 |
| Стадия ІV | Любая Т | Любая N | М1 |
Диагностика
Кожный зуд обусловлен раздражением кожных рецепторов желчными кислотами. При желтухе на почве рака поджелудочной железы зуд встречается у большинства заболевших. Обычно он возникает после появления желтухи, чаще при высоком содержании билирубина в крови, но иногда больные отмечают зуд кожных покровов еще в дожелтушном периоде. Кожный зуд значительно ухудшает самочувствие больных, не дает им покоя, вызывает бессонницу и повышенную раздражительность, часто приводит к многочисленным расчесам, следы которых видны на коже.
Потеря массы тела является одним из наиболее важных симптомов. Она обусловлена интоксикацией за счет развивающейся опухоли и нарушением кишечного пищеварения в результате закупорки желчных и панкреатических протоков. Похудание наблюдается у большинства больных, иногда бывает первым симптомом заболевания, предшествуя появлению боли и желтухи.
Снижение аппетита встречается более чем у половины больных. Нередко возникает отвращение к жирной или мясной пище. Похудание и снижение аппетита сочетается с нарастающей слабостью, утомляемостью, иногда - тошнотой и рвотой. Иногда наблюдается чувство тяжести после еды, изжога; часто нарушается функция кишечника, появляется метеоризм, запоры; изредка - поносы. Стул обильный, серо-глинистого цвета с неприятным зловонным запахом, содержит большое количество жира.
Феномен обтурации возникает, если растущая опухоль обтурирует общий желчный проток, двенадцатиперстную кишку, панкреатический проток, сдавливает селезеночную вену. Обтурация общего желчного протока ведет к появлению желчной гипертензии, с которой связано возникновение механической желтухи, кожного зуда, увеличение печени и желчного пузыря, появления обесцвеченного кала и темной окраски мочи.
Желчная гипертензия является тяжелым патологическим состоянием, определяющим дальнейшую судьбу больного. Она приводит к нарушениям функции печени, сердечно-сосудистой и нервной систем, обмена веществ, вызывает брадикардию, головную боль, апатию, повышенную раздражительность. Исходом длительной и интенсивной желтухи является печеночная и печеночно-почечная недостаточность, холемические кровотечения. Прорастание опухолью двенадцатиперстной кишки приводит к непроходимости, напоминающей по клинике стеноз привратника.
Схематично алгоритм действий можно представить следующим образом: 
Желудочно-кишечные болезни. Диагностика рака поджелудочной железы, особенно при локализации его в теле и хвосте железы, крайне трудна. Эти трудности обусловлены топографическими особенностями расположения поджелудочной железы (забрюшинное расположение ее), что осложняет ее обследование методами, обычно применяемыми при исследовании органов брюшной полости, общностью симптоматологии (боль, похудание, диспепсические явления) и отсутствием специфических функциональных и рентгенологических методов исследования. При постановке диагноза рака поджелудочной железы приходится проводить дифференциальную диагностику с различными заболеваниями и прежде всего со злокачественными заболеваниями органов брюшной полости: раком желудка, печени, желчного пузыря и желчных путей, толстой кишки, левой почки и других органов, которые могут дать метастазирование в лимфатические узлы ворот и паренхиму печени. Необходимо также дифференцировать рак поджелудочной железы с хроническим панкреатитом, циррозом печени и болезнью Боткина. На фоне резко выраженной желтухи, развившейся при раке головки поджелудочной железы, приходится прежде всего проводить дифференцирование с обтурационной желтухой, вызванной закупоркой общего желчного протока камнем. В этих случаях большую роль играет тщательный расспрос больного, из чего обычно выясняется, что в прошлом у него бывали приступы болей, характерные для желчнокаменной болезни. Интенсивность желтухи, вызванной закупоркой общего желчного протока (так называемым вентильным камнем), может быть различной в отличие от желтухи, обусловленной раком головки поджелудочной железы. Важное значение для диагностики в этих случаях имеет состояние желчного пузыря. Симптом Курвуазье более характерен для рака головки поджелудочной железы, чем для желчнокаменной болезни, при которой вследствие склерозирования пузыря, обусловленного хроническим воспалением в нем, этот симптом обычно не наблюдается.
В дуоденальном содержимом при раке головки поджелудочной железы количество панкреатических ферментов уменьшено или они полностью отсутствуют, тогда как при желчнокаменной болезни концентрация панкреатических ферментов обычно выше нормы. Решающее значение при дифференциальной диагностике, если нет у больных желтухи, имеет метод холеграфии, дающий возможность при желчнокаменной болезни выявить наличие камней в желчном пузыре и желчных протоках.
Рак фатерова соска.Принято считать, что для рака фатерова соска характерно наличие интермиттирующей желтухи, в отличие от рака головки поджелудочной железы, при котором она носит постоянный и прогрессирующий характер. Такое колебаниев интенсивности желтухи обусловлено свойством рака фатерова соска быстро распадаться. Рак фатерова соска часто сопровождается вторичным холангитом и протекает под видом этого заболевания с ознобами и высокой температурой. Ввиду большой склонности рака фатерова соска к распаду при нем чаще, чем при раке головки поджелудочной железы, отмечают наличие крови в дуоденальном содержимом и скрытой крови в испражнениях. Рак фатерова соска в отличие от рака головки поджелудочной железы чаще протекает без болей и позже дает метастазирование в другиеорганы. Для дифференцирования этих заболеваний большое значение имеет исследование панкреатических ферментов в дуоденальном содержимом. При раке головки поджелудочной железы вследствие обтурации панкреатического протока опухолью панкреатические ферменты в дуоденальном содержимом могут отсутствовать или концентрация их бывает значительно пониженной, тогда как при раке фатерова соска отделение панкреатических ферментов не нарушается или изменяется значительно меньше, чем при раке головки железы. Рак желчных протоков встречается редко и трудно отличим от рака головки поджелудочной железы. При дифференцировании этих заболеваний важная роль принадлежит холеграфии, а также другим специальным рентгенологическим методам исследования (ангиография) и сканированию поджелудочной железы. В неясных случаях следует прибегать к хирургическому вмешательству.
Болезнь Боткина. Имеет большое значение эпидемиологический анамнез, оценка данных клинического и лабораторного исследований, а также методы функционального исследования печени и поджелудочной железы. Желтуха при болезни Боткина обычно несколько другой окраски (rubinicterus), чем при раке головки поджелудочной железы, когда она довольно часто приобретает темно-зеленоватый оттенок (melasicterus). Желтуха при болезни Боткина обычно не сопровождается полной задержкой выделения желчи в двенадцатиперстную кишку, и поэтому реакция на стеркобилин и уробилин в моче в противоположность раку головки поджелудочной железы в большинстве случаев при ней бывает положительной. Однако иногда в тяжелых случаях болезни Боткина эта реакция может быть отрицательной. Функциональные пробы печени (тимоловая, пробы на трансаминазы и пр.) при болезни Боткина бывают нарушенными, тогда как прираке головки поджелудочной железы в начале заболевания эти пробы бывают нормальными и только в далеко зашедших случаях становятся патологическими. По мнению некоторых авторов, повышение в крови содержания эфирорастворимого билирубина характерно для рака головки поджелудочной железы. Общее количество холестерина чаще бывает повышенным при раке головки железы и нормальным или пониженным при болезни Боткина.
Имеются также отличия и со стороны данных анализа крови. При раке головки поджелудочной железы отмечается тенденция к снижению гемоглобина и уменьшению количества эритроцитов; при болезни Боткина обычно этого не бывает, а иногда даже наблюдается их повышение.
У большинства больных при раке головки поджелудочной железы отмечаются ускоренная СОЭ и лейкоцитоз, а при болезни Боткина - лейкопения и замедленная СОЭ. В дуоденальном содержимом при болезни Боткина, поскольку отток панкреатического сока в двенадцатиперстную кишку бывает не нарушен, могут быть обнаружены панкреатические ферменты, в то время как при раке головки поджелудочной железы концентрация их понижена или они полностью отсутствуют. В крови и моче у больных раком поджелудочной железы может быть повышено количество диастазы, чего чаще не бывает при болезни Боткина, а если и бывает, то в очень незначительной степени. Нарушение углеводного обмена (появление гипергликемии, глюкозурии или диабетоидного типа гликемической кривой после нагрузки глюкозой) чаще наблюдается при раке поджелудочной железы, чем при болезни Боткина.
Индуративный панкреатит.Особую трудность в дифференциальной диагностике иногда приходится испытывать при проведении дифференциального диагноза между раком головки поджелудочной железы и склерозирующей формой хронического панкреатита, когда последний сопровождается механической желтухой. Эти трудности могут возникнуть даже у хирургов во время операции. В подобных случаях предлагается производить скенирование поджелудочной железы, а если нужно, ее биопсию и панкреатографию.
Особенно трудно поставить диагноз рака головки поджелудочной железы при отсутствии у больного желтухи. В этих случаях раковая опухоль разрастается в сторону двенадцатиперстной кишки, прорастает ее стенку, давая при этом, кроме общих явлений, свойственных раковому процессу, местную, локальную симптоматику. Заболевания могут протекать под видом язвенной болезни, стеноза привратника и сопровождаться желудочно-кишечным кровотечением и резкими болями в верхней половине живота. Для уточнения диагноза в таких случаях большое значение имеют тщательно собранный анамнез, клиническое течение заболевания, данные рентгенологического обследования – компьютерной томографии, цитологическое исследование пунктата, взятого под контролем УЗИ, сканирование поджелудочной железы (ПЭТ), исследование маркера СА 19-9.
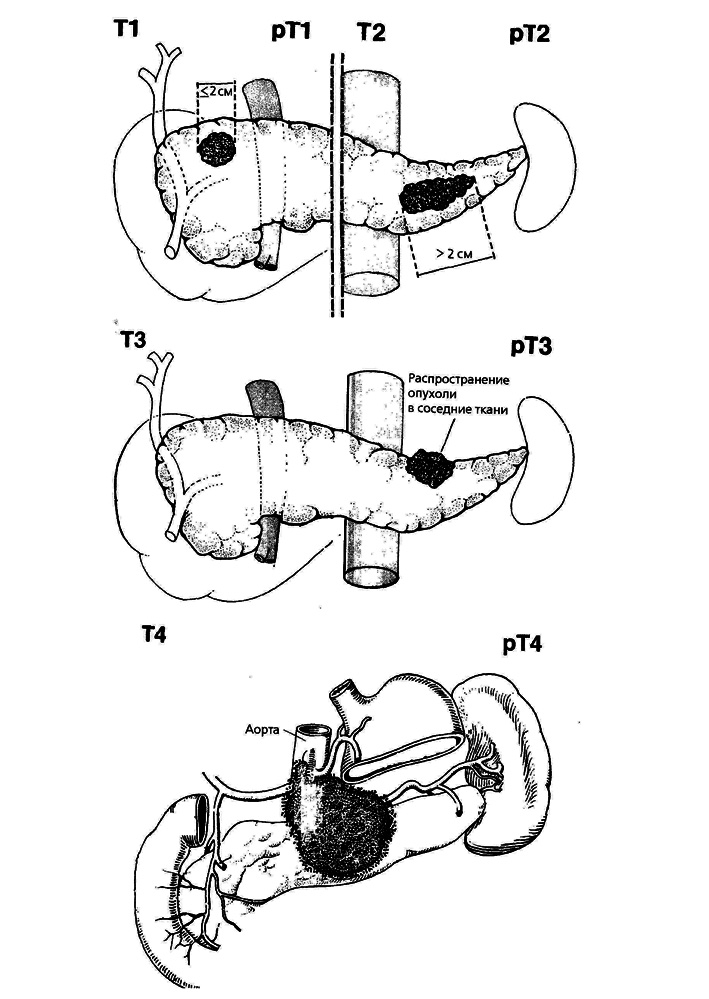
2.8. Классификация рака поджелудочной железы по TNMПервичная опухоль (Т) (рис. 22а).Т0 - первичная опухоль не определяется.Т1 - опухоль ограничена поджелудочной железой.Т1а - опухоль до 2 см в наибольшем измерении.Т1б - опухоль более 2 см в наибольшем измерении.Т2 - опухоль, распространяющаяся на любую из следующих структур: двенадцатиперстную кишку, желчный проток, ткани около поджелудочной железы.Т2 - опухоль, распространяющаяся на любую из следующих структур: желудок, селезенку, ободочную кишку, прилежащие крупные сосуды.Регионарные лимфатические узлы (N) (рис. 22б).NХ - недостаточно данных для оценки регионарных лимфатических узлов.N0 - нет признаков метастатического поражения регионарных лимфатических узлов.N1 - регионарные лимфатические узлы поражены метастазами.Отдаленные метастазы (М).В зависимости от сочетания символов, характеризующих опухоль, определяется стадия опухолевого процесса поджелудочной железы (табл. 3).
| N1 |
| 2 см |
| pT4 |
| T4 |
| T3 |
| pT3 |
| pN1 |
| pN1 |
| N1 |
| Т1 pT1 T2 pT2 |
б
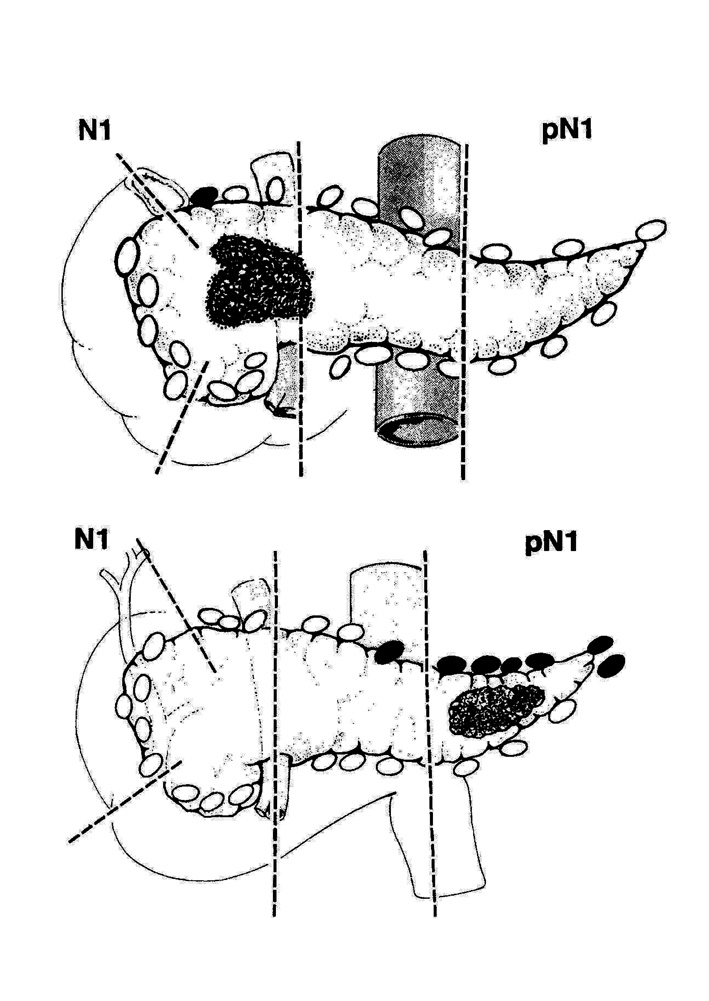
Рис. 22. Размеры, распространение опухоли (а) и признаки метастазирования в регионарные лимфатические узлы (б).
В амбулаторных условиях при подозрении на рак поджелудочной железы дифференциальный диагноз проводят по данным клиники и лабораторного обследования. У желтушных больных решают вопрос о природе желтухи.
• Гемолитические желтухи возникают чаще у лиц молодого возраста, не сопровождаются похуданием, слабостью, кожным зудом. Ноющая боль локализуется чаще в области селезенки. Цвет кожи бледно-желтый, цвет мочи и кала не изменен. При исследовании крови обнаруживают анемию и другие патологические изменения состава крови. Содержание билирубина в сыворотке крови умеренно увеличено за счет непрямой фракции. Содержание холестерина и другие биохимические показатели остаются в пределах нормальных величин.
• Паренхиматозный гепатит начинается с головной боли, болей в суставах катаральных явлений, не сопровождается похуданием, боль в подреберье отсутствует, желтуха развивается быстро, желчный пузырь не пальпируется.
Заболевание протекает циклически в течение 3-5 недель.
Существуют характерные различия показателей биохимических исследований сыворотки крови, отличающие обтурационную желтуху от паренхиматозной (табл. 17.1).
• Запомните обязательно!
При обтурационной желтухе повышена активность щелочной фосфатазы, выше содержание билирубина, холестерина и липопротеидов. Активность альдолазы, АлАТ, АсАТ ниже, чем при гепатите.
Обтурационная желтуха может быть вызвана закупоркой желчевыводящих путей камнем при калькулезном холецистите или новообразованиями фатерова соска и внепеченочных желчных протоков.
• Калькулезный холецистит. Начинается внезапным приступом резкой боли, иррадиирующей в плечо и лопатку. Желтуха возникает после приступа. Похудания, слабости не наблюдается. Отмечается резкая болезненность в подреберье, напряжение мышц брюшной стенки, положительный симптом Щеткина. Симптом Курвуазье отрицателен, температура повышена до 38°С, имеется лейкоцитоз, нередко со сдвигом влево, содержание холестерина не повышается.
• Рак фатерова соска. Характеризуется, наряду с желтухой, потерей массы тела, лихорадкой, болью в правом подреберье, нередко сопровождается кожным зудом. Желтуха развивается медленнее, иногда имеет ремитирующий характер, симптом Курвуазье наблюдается реже. Ведущим методом обследования служит дуоденоскопия с биопсией из пораженного участка. Используется дуоденография с управляемой гипотонией, УЗИ, КТ.
• Рак желчных протоков. Встречается редко, чаще у мужчин старше 50 лет. Желтуха обычно постоянная, но иногда имеет ремитирующий характер, быстро нарастает. Протекает без боли или с умеренными болевыми ощущениями. Часто сопровождается кожным зудом, похуданием и лихорадкой. Решающее диагностическое значение имеет ретроградная холангиопанкреатография. Используют чреспеченочную холангиографию, УЗИ и КТ.
У пациентов без желтухи при постепенно усиливающейся стойкой боли в эпигастральной или мезогастральной области, сопровождающейся потерей массы тела,должно возникнуть подозрение на рак тела или хвоста поджелудочной железы. Такие больные нуждаются в рентгеноскопии или эндоскопии желудка и в проведении ультразвукового исследования и компьютерной томографии.
Другим симптомокомплексом, при котором от врача требуется проведение дифференциального диагноза, является случайное обнаружение опухолевидного образования в эпигастральной области.Пальпируемые опухоли чаще представляют собой кисту поджелудочной железы или исходят из желудка, поперечной ободочной кишки, забрюшинного пространства. При раке и гормонально активных опухолях поджелудочной железы такие находки встречаются редко, но окончательно вопрос о природе заболевания и топике поражения решается с помощью рентгенологического исследования желудка и кишечника, УЗИ, КТ и других специальных исследований.
Специальные методы обследования
Для выявления опухолей поджелудочной железы используют ультразвуковое исследование, компьютерную томографию, релаксационную дуоденографию, фибродуоденоскопию с эндоскопической ретроградной холангиопанкреатографией, ангиографию чревной артерии и сцинтиграфию. Находит применение исследование опухолеассоциированных антигенов.
В комплекс обследований включают рентгенологическое исследование желудочно-кишечного тракта и сканирование печени для выявления отдаленных метастазов.
• Ультразвуковое исследованиеподжелудочной железы входит в клинический минимум обследования больных. У худых больных дает возможность обнаружить опухоли поджелудочной железы размерами более 1,5-2 см в диаметре, позволяет дифференцировать рак от кистозных образований и желчно-каменной болезни, выявить внутрипеченочный холестаз и симптом Курвуазье, отличить механическую желтуху от паренхиматозной. Под контролем УЗИ производят чрескожную пункцию поджелудочной железы.
Эхография с успехом используется при обследовании амбулаторных больных и применяется как метод скрининга.
• Компьютерная томографияпозволяет выявить опухоль поджелудочной железы размерами свыше 1,5 см. На снимках рак имеет вид бугристого овального образования, по плотности превышающего плотность паренхимы железы (рис 17.3). Метод позволяет исключить кистозные заболевания,
обнаружить увеличенные лимфатические узлы, выявить распространение опухоли на соседние органы и магистральные сосуды. Применяется в качестве метода уточняющей диагностики.

Рис. 17.3. Компьютерная томография. Головка поджелудочной железы неравномерно увеличена, неоднородна. Рак головки.
• Релаксационная дуоденография(син: дуоденография с управляемой гипотонией) позволяет обнаружить патологические изменения 12-перстной кишки. При обычном рентгенологическом исследовании быстрый пассаж бариевой взвеси через двенадцатиперстную кишку препятствует выявлению изменений ее структуры. Детальный осмотр возможен при релаксации кишки с помощью медикаментозных препаратов. Используют внутримышечное введение 2,0 мл 0,1% раствора метацила, внутривенное введение 1,0 мл 0,1% раствора атропина совместно с 4-5 мл 10% раствора хлорида кальция или пероральный прием аэрона и др.
Производят зондовую или беззондовую дуоденографию. При зондовой релаксационной дуоденографии контрастную взвесь вводят в двенадцатиперстную кишку через дуоденальный зонд по истечении 15 мин после инъекции лекарственных препаратов. Получают тугое заполнение просвета, изучают контуры, форму и расположение кишки. Затем бариевую взвесь аспирируют через этот же зонд, после чего появляется возможность изучить рельеф слизистой оболочки.
Беззондовая дуоденография технически проще. Предварительно производят рентгеноскопию желудка. Затем больной принимает 2 таблетки аэрона. Аэрон замедляет перистальтику желудка, приводит к гипотонии двенадцатиперстной кишки. Через 30-60 мин дают бариевую взвесь и выполняют рентгенологическое исследование.
Опухоль головки поджелудочной железы может сдавить стенку двенадцатиперстной кишки или прорасти в нее. При этом на пораженном участке нарушается рельеф слизистой оболочки, исчезает перистальтика, может возникнуть изъязвление. В других случаях увеличенная за счет опухоли головка железы вызывает расширение подковы двенадцатиперстной кишки. Отсутствие изменений двенадцатиперстной кишки не исключает наличия опухоли, так как метод позволяет выявить патологические изменения только при опу-
холях, непосредственно прилегающих к кишке или достигающих больших размеров.
• Дуоденоскопияпозволяет обнаружить опухолевидные образования и изъязвления в двенадцатиперстной кишке, вызванные раком фатерова сосочка или прорастающей в кишку опухолью головки поджелудочной железы. При обнаружении патологических изменений берут материал для гистологического или цитологического исследования.
• Эндоскопическая ретроградная холангиопанкреатографияпроизводится в процессе дуоденоскопии. После осмотра двенадцатиперстной кишки в отверстие фатерова соска вводят тонкий тефлоновый катетер. Катетер продвигают в проток поджелудочной железы. В течение 5 мин проток опорожняют от секрета, затем медленно и осторожно вводят контрастное вещество. На рентгенограммах видна культя, сужение или оттеснение протока в месте расположения опухоли. Процедуру сочетают с взятием мазков для цитологического исследования на атипические клетки. Метод высоко информативен, позволяет выявить опухоль любых размеров, связанную с протоком поджелудочной железы. Чувствительность, специфичность и точность метода колеблются в пределах 85-100%. Используется как метод уточняющей диагностики. Характер изменений протока позволяет дифференцировать рак от хронического панкреатита.
• Целиакографиятехнически сложней, чем предыдущие методы. Водорастворимое контрастное вещество вводят в чревную артерию через рентгеноконтрастный катетер. Для катетеризации пунктируют бедренную артерию, через иглу вводят струну-проводник, и по ней под рентгеновским контролем проводят катетер до устья чревной артерии или ее ветвей. На рентгенограммах видны культи сосудов железы, участки пониженной или повышенной васкуляризации, нарушение сосудистого рисунка. Применяется для уточнения диагноза, определения распространенности опухоли на магистральные сосуды и решения вопроса об операбельности больных.
• Сцинтиграфиюподжелудочной железы производят с помощью метионина, меченого селеном-75, который накапливается в железе в значительно большем количестве, чем в других органах. Исследование позволяет обнаруживать образования размером более 3 см, но не дает возможности отличить опухоль от кистозного поражения. Другим недостатком метода, ограничивающим его применение, является длительный период полураспада радиоактивного метионина.
• Запомните обязательно!
Панкреатодуоденальная резекция -- радикальная операция при раке головки поджелудочной железы, резекция дистального отдела - при раке тела и хвоста.
Единственным способом радикального лечения рака поджелудочной железы является оперативное вмешательство.
Лучевое лечение и химиотерапию применяют с паллиативной целью или как дополнение к операции.
При раке тела и хвоста радикальной операцией является резекция поджелудочной железы с одновременной спленэктомией. Удаление селезенки производят из-за интимных сосудистых связей с поджелудочной железой и возможных метастазов в лимфатические узлы ворот селезенки. Железу пересекают на расстоянии 3 см проксимальнее опухоли.
Оперативное вмешательство при раке головки поджелудочной железы технически намного сложнее. Тесная связь с двенадцатиперстной кишкой заставляет одновременно удалять последнюю.
Радикальную операцию при раке головки называют панкреатодуоденальной, или гастропанкреатодуоденальной,резекцией.Операция заключается в пересечении поджелудочной железы в области перешейка, двенадцатиперстной кишки - в нижней горизонтальной ветви, желудка - в антральном отделе и общего желчного протока - в дистальной части, и удалении резецированной зоны одним блоком (рис. 17.4). Тесная связь железы с воротной и верхней брыжеечной венами делают этот этап операции весьма сложным.


Рис. 17.4. Линии пересечения органов при панкреатодуоденальной резекции:
А - общего желчного протока, Б - желудка, В - поджелудочной железы, Г – тощей кишки.
Рис. 17.5. Анастомозы при панкреатодуоденальной резекции: А - холедохоэнтероанастомоз, Б - желудочно-кишечный анастомоз, В - межпетельный анастомоз, Г - поджелудочно-кишечный анастомоз.
Последующее восстановление непрерывности пищеварительной трубки столь же сложно. Для этого накладывают анастомозы, соединяющие культи желудка, поджелудочной железы и желчеотводящих путей с тощей кишкой. Дополнительно накладывают межпетельный анастомоз на приводящее и отводящее колена тощей кишки (рис. 17.5).
Столь сложная многомоментная операция осуществима только у физически крепких больных.
Большинству пациентов из-за запущенности процесса или тяжелого общего состояния радикальную операцию выполнить невозможно.
• Запомните обязательно!
Больным с неоперабельным раком головки поджелудочной железы показано паллиативное лечение.
Лечебная помощь таким больным направлена на ликвидацию желтухи. Для этого накладывают желчеотводящий анастомоз, чаще всего холецистоеюноанастомоз. Если опухоль стенозирует двенадцатиперстную кишку, одновременно накладывают желудочно-кишечное соустье.
При запущенном раке тела и хвоста поджелудочной железы в последние годы стали использовать криодеструкцию опухоли. Метод применяется с паллиативной целью, поскольку разрушить все опухолевые клетки не удается. У ряда больных удается ликвидировать или ослабить болевые ощущения и продлить жизнь пациентов на несколько месяцев.
• Лучевая терапияпри раке поджелудочной железы используется в качестве паллиативного метода лечения при местно распространенном раке. Применяют гамматерапию в суммарной дозе 60 Гр, а при сочетании с фторурацилом или с гемцитабином - в дозе 40-50 Гр. Она приводит к некоторому продлению жизни больных. Лучевую терапию используют также при выраженном болевом синдроме. После облучения интенсивность боли снижается, и качество жизни больных улучшается.
• Химиотерапиюприменяют в неоперабельных случаях. Эффективность ее невысока, но у некоторых больных удается замедлить развитие процесса, уменьшить боль и даже получить временную регрессию опухоли.
Стандартным препаратом первой линии при местно распространенном и метастатическом раке является гемцитабин (гемзар). Раньше широко использовали 5-фторурацил. Другие химиопрепараты (митомицин С, стрептозотоцин, доксорубицин, ифосфамид, цисплатин) менее эффективны.
• Гемцитабин (гемзар) - антиметаболит, по структуре близкий к цитозару, но быстрее проникает сквозь мембраны опухолевых клеток. Соединяется с концевыми структурами ДНК, нарушает ее репликацию и восстановление, что приводит клетку к гибели.
Эффективен при раке молочной железы, легкого, яичников, головы и шеи.
При раке поджелудочной железы частичная регрессия или стабилизация процесса достигается у 13-27% больных. Уменьшает боль и улучшает общее состояние больных.
Применяется по 1000 мг/м 2 в/в в 1, 8,15 дни каждые 4 недели.
Хорошо переносится, побочные явления не выражены.
Используются комбинации из перечисленных выше химиопрепаратов. Однако эффективных схем химиотерапии пока еще не найдено.
В целом эффективность лекарственного лечения невысока, но в ряде случаев химиотерапия продлевает жизнь больных, уменьшает боль и улучшает общее состояние пациентов. Поэтому она может оказаться единственным способом специального лечения неоперабельных больных.
Химиолучевое лечение используют в качестве адъювантной и неоадьювантной терапии в сочетании с панкреатодуоденальной резекцией. Пока еще немногочисленные исследования свидетельствуют об уменьшении числа рецидивов и метастазов и о некотором улучшении отдаленных результатов лечения больных.
• Гормональное лечение.Предварительные данные показывают, что лечение тамоксифеном в дозе 20 мг/день повышает выживаемость больных после оперативных вмешательств. Использование этого гормонального препарата при раке поджелудочной железы, возможно, окажется оправданным.
Отдаленные результаты лечения
Проблема лечения рака поджелудочной железы далека от разрешения. Единственную возможность излечения части больных дает своевременная радикальная операция. Без лечения желтушные больные умирают в течение 1,5-2-х месяцев от печеночно-почечной недостаточности. Лучевая терапия, химиотерапия и паллиативные желчеотводящие операции продлевают жизнь до 4-9 мес. После радикальных операций 5-7% оперированных остаются в живых через 5 и более лет.
Вопросы тестового контроля
Аннотация научной статьи по клинической медицине, автор научной работы — Климов А. Е., Иванов В. А., Габоян А. С., Малюга В. Ю., Федоров А. Г.
В данной работе приведены результаты комплексного обследования 42 пациентов с объемными образованиями головки поджелудочной железы, на основании которых предложен алгоритм диагностических мероприятий, позволяющий с большой вероятностью на дооперационном этапе провести дифференциальную диагностику между злокачественными новообразованиями головки поджелудочной железы и головчатым панкреатитом.
Похожие темы научных работ по клинической медицине , автор научной работы — Климов А. Е., Иванов В. А., Габоян А. С., Малюга В. Ю., Федоров А. Г.
Differential diagnostics of pancreatic head tumours and chronic cephalic pancreatitis
Results of complex examination of 42 patients with space-occupying lesions in pancreatic head are analyzed. Based on the results of the study an algorithm of differential preoperative diagnostics of pancreatic head tumours and chronic cephalic pancreatitis is suggested.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА РАКА ГОЛОВКИ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ И ХРОНИЧЕСКОГО ГОЛОВЧАТОГО ПАНКРЕАТИТА
А.Е. Климов, В.А. Иванов, А.С. Габоян, В.Ю. Малюга, А.Г. Федоров, С.В. Давыдова, Аладе Майкл, О.Н. Черепанова, А.А. Бархударов, Ф.А. Бабаев
Кафедра факультетской хирургии Российский университет дружбы народов Ул. Миклухо-Маклая, 8, 117198 Москва, Россия
В данной работе приведены результаты комплексного обследования 42 пациентов с объемными образованиями головки поджелудочной железы, на основании которых предложен алгоритм диагностических мероприятий, позволяющий с большой вероятностью на дооперационном этапе провести дифференциальную диагностику между злокачественными новообразованиями головки поджелудочной железы и головчатым панкреатитом.
Рак поджелудочной железы (ПЖ) входит в десятку наиболее частых причин смерти от онкологических заболеваний в странах Западной Европы и Америки. Количество больных, умирающих ежегодно в России от рака ПЖ, составляет 13 тыс. человек [1; 8].
В то же время отмечен рост заболеваемости хроническим панкреатитом (ХП). Ежегодно выявляется от 1,6 до 23 случаев ХП на 100 тыс. населения.
Длительное скрытое течение рака головки ПЖ, сходство с клинической картиной ХП влекут за собой позднюю диагностику. Ранние формы рака ПЖ обнаруживаются всего в 3,8% наблюдений [5].
Ультразвуковое исследование (УЗИ) является первым этапом диагностических мероприятий, направленных на выявление опухоли ПЖ и определение ее распространенности [2]. Специфичность, чувствительность и точность метода применительно к опухолям ПЖ колеблется в широких пределах и составляет 48-87, 76-93 и 67-86% соответственно [7; 9].
Эндоскопическая ретроградная холангиопанкретикография (ЭРХПГ) повысила возможности диагностики опухолей ПЖ [2; 6; 10].
Для диагностики рака ПЖ применяется определение уровня опухолевых маркеров [4]. Достаточно информативным онкомаркером является СА 19-9. Чувствительность СА-19-9 при раке ПЖ составляет 73-95%. Однако уровень СА-19-9 бывает нормальным на ранних стадиях рака. Имеются данные о возможности использования этого маркера в дифференциальной диагностике рака ПЖ и хронического псевдотуморозного панкреатита [3].
Для гистологической верификации используется чрескожная тонкоигольная биопсия под контролем УЗИ или КТ. Этот метод вполне доступен, безопасен для
больного и достаточно надежен. Чувствительность, специфичность и диагностическая точность биопсии составила 91,6%; 100% и 96,9%.
Поэтому в клинике необходим оптимальный комплекс методов исследования, позволяющий определить лечебную тактику.
Материалы и методы.
Работа выполнена на кафедре факультетской хирургии Российского университета дружбы народов на базе ГКБ № 64. С 2002 года обследовано 42 пациента с клиническим подозрением на рак ПЖ. Среди них 28 (66,7%) мужчин и 14 (33,3%) женщин, средний возраст обследуемых больных составил 57,5 ± 12,7 лет.
Объём клинического обследования больных с подозрением на рак ПЖ включал УЗИ, определение уровня онкомаркера СА-19-9, ЭГДС, эхо-контролируемая чрескожная тонкоигольная биопсия, ЭРХПГ, КТ, МРТ.
Всем 42 (100%) пациентам с подозрением на рак ПЖ выполнялась УЗИ, позволившее выявить объемное образование в паренхиме железы. При этом определялись: размеры объемного образования, форма, эхогенность, контуры, структура паренхимы, кисты, вирсунголитиаз и кальцификаты, наличие холангио- и панкреати-коэктазии, состояние регионарных лимфатических узлов, распространение образования на окружающие ткани.
ЭРХПГ была выполнена в 26 (61,9%) случаях из 42:24 (75,0%) больным с опухолью ПЖ и 2 (20,0%) больным с ХП. В 25 (59,5%) случаях ЭРХПГ сопровождалась декомпрессией желчных путей.
Определение уровня онкомаркера С А 19-9 в сыворотке крови и проведение чрескожной биопсии выполнялось у 42 (100%) пациентов после нормализации уровня билирубинемии и показателей свертывающей системы крови. Полученные нами результаты колебались от 0 до 15277 Е/мл.
МРТ выполнена 20 (47,6%) пациентам. Исследование выполнялось в режимах -T1 FL, Т2 TSE, Т2 HASTE. Исследовались данные о состоянии ткани головки ПЖ, главного панкреатического протока и портальной венозной системы, состоянии желчевыводящих путей и протоков ПЖ.
Для гистологической верификации заболевания 25 (59,5 %) больным выполнена чрескожная тонкоигольная биопсия объемных образований ПЖ под контролем УЗИ: 19 (59,4%) больным с опухолью ПЖ и 6 (60,0%) больным с ХП.
Результаты и обсуждение.
В нашей работе основным инструментальным методом для выявления объемного образования в головке ПЖ являлось УЗИ (рис. 1). Чувствительность УЗИ в выявлении объемного образования головки поджелудочной железы составила 97,6%.
Рис. 1. УЗ томограмма:
а) рака головки поджелудочной железы; б) хронического псевдотуморозного панкреатита
У всех 42 (100%) больных объемное образование имело неправильную форму с неровными контурами и неоднородной структурой. Эхогенность образования была пониженной у 37 (88,1 %) пациентов, у 3 (7,1%) смешанной и у 2 (4,8%) выявлено анэхогенное образование. В 31 (73,8%) случаях отмечена холангиоэктазия, в 33 (78,6%) — панкреатикоэктазия, диаметр гепатикохоледоха колебался от 6 до 27мм, а вирсунгова протока — от 2 до 13 мм.
Для уточнения диагноза и определения метастазирования, распространения процесса на окружающие ткани МРТ выполнена 20 (47,6%) пациентам (рис. 2). Чувствительность метода — составила 81,2%.
Рис. 2. МР томограмма:
а) рака головки поджелудочной железы; б) хронического псевдотуморозного панкреатита
Из 26 (61,9%) выполненных ЭРХПГ у 22 (84,6%) больных установлена опухолевая природа объемного образования поджелудочной железы и у 1 (3,8%) пациента выявлен ХП. В 3 (11,5%) наблюдениях объемное образование ПЖ без уточнения его природы. Механическая желтуха наблюдалась у 31 из 42 пациентов (73,8%). Эндопротезирование желчных протоков выполнено у 24 (77,4%) (рис. 3) и назоби-лиарное дренирование в 1 случае (рис. 4).
Рис. 3. Транспапиллярное Рис. 4. Назобилиарное
эндопротезирование холедоха дренирование при хроническом
при раке головки поджелудочной псевдотуморозном панкреатите
У 42 пациентов (100%) был определён уровень онкомаркера СА 19-9. У 32 (76,2%) больных с опухолями поджелудочной железы в 2 случаях уровень маркера колебался в пределах нормы; в остальных ситуациях — от 91,9 до 15277 Ед/мл. В 9(21,4%) случаях хронического панкреатита уровень онкомаркера СА 19-9 не превышал верхнюю границу нормы и только в 1 случае отмечено его повышение до 92,0 Ед/мл. Чувствительность онкомаркера СА 19-9 в диагностике рака ПЖ и ХП составила 90,9%.
Чрескожная тонкоигольная биопсия объемного образования ПЖ под контролем УЗИ была выполнена в 25 из 42 случаев (59,5%): 19 (59,4%) больным с опухолью ПЖ и 6 (60,0%) больным с хроническим панкреатитом. В 2(4,8%) случаях объемного образования ПЖ больные отказались от проведения биопсии. В 1 случае ХП от выполнения биопсии под контролем УЗИ решено было воздержаться из-за нечеткой визуализации объемного образования и его размеров (до 15 мм). У 15 (60,0%) из 25 пациентов при тонкоигольной тканевой биопсии был верифицирован диагноз рака ПЖ. В 4 случаях рака ПЖ (16,0%) при биопсии не удалось получить достоверный материал из опухоли: в 1 случае получили некротизированную ткань, в 3 — участок ПЖ с признаками хронического воспаления. В 6 (24,0%) наблюдениях ХП в биоптате выявлены участки паренхимы ПЖ с фиброзными изменениями и признаками воспаления. Чувствительность метода в дифференциальной диагностике рака поджелудочной железы и хронического псевдотуморозного панкреатита составила 83,3%.
По результатам проведенной работы был предложен комплекс диагностических мероприятий: при выявлении объемного образования поджелудочной железы без признаков механической желтухи пациентам необходимо определение уровня онкомаркера СА 19-9 и выполнение чрескожной тонкоигольной биопсии. В случае отрицательного гистологического ответа при нормальном уровне СА 19-9 или незначительном его повышении рекомендуется динамическое наблюдение и повторное УЗИ с определением уровня маркера СА 19-9 через 1 мес. В случае значительного повышения уровня онкомаркера следует повторить тонкоигольную биопсию под контролем УЗТ.
При наличии желтухи больным с объемным образованием поджелудочной железы после УЗИ выполняют ЭРХПГ с эндопротезированием холедоха. При невозможности протезирования выполняется дренирующая операция. После эндоскопи-
ческой декомпрессии желчных путей и регрессии желтухи выполняется тонкоигольная биопсия образования поджелудочной железы под контролем УЗИ и определение уровня СА 19-9.
При выявлении рака поджелудочной железы выполняется МРТ для определения резектабельности опухоли. Показания и противопоказания к выполнению радикального оперативного лечения (ПДР, дистальная резекция поджелудочной железы, тотальная панкреатэктомия) выставляются по совокупности полученных данных: УЗТ, МРТ, гистологическая форма опухоли, уровень СА 19-9; при запущенных стадиях заболевания пациентам проводится химиолучевое лечение в специализированных учреждениях.
Ни один из приведенных методов исследования не позволяет самостоятельно достоверно верифицировать диагноз рака головки поджелудочной железы либо головчатого панкреатита.
Дооперационная гистологическая верификация рака поджелудочной железы играет решающую роль в определении хирургической тактики.
Предложенный алгоритм диагностических методов позволяет с высокой точностью дифференцировать объемные образования поджелудочной железы с последующим выбором тактики лечения.
1 .Давыдов М.И., Аксель Е.М. Злокачественные новообразования в России и странах СНГ в 2000 г. — М.: Медицина, 2000. — 281 с.
2 .Данилов М.В., Федоров В.Д. Хирургия поджелудочной железы: Руководство.
— М.: Медицина, 1995. — 510 с.
3. Путов Н.В., Артемьева Н.Н., Коханенко Н. Ю. Рак поджелудочной железы.
— СПб.: Питер, 2005. — 416 с.
4. Скворцов С.В., Калинин А.В., Лыцарь Б.Н. Использование карбогидратного антигена СА 19-9, раково-эмбрионального антигена, альфа-фетопротеина в диагностике рака поджелудочной железы // Вестник РАМН. — 1993. — № 4, — С. 47-49.
5. В irk D., Fortnagel G., Formentini A., Beger H.G. Small carcinoma of pancreas. Factors of prognostic relevance // J. Hepatobiliaiy. Pancreat. Surg. — 1998. — Vol. 5. — № 4. — P. 450-454.
6. Birk D., Schoeberg M.N., Gansauge F. et al. Carcinoma of the head of the pancreas arising from the uncinate process // Br. J. Surg. - 1998. - Vol. 85, № 4. - P. 489-501.
7. Lillemoe K.D., Cameron J.L., Yeo C.J. et al. Pancreaticoduodenectomy: does it have a role in the palliation of pancreatic cancer? // Ann. Surg. — 1996. — Vol. 223. — №3.-P. 718-725.
8. Neoptolemas J., Stocken D, Dunn J. et al. Influence of resection margins on survival for patients with pancreatic cancer treated by adjuvant chemoradiotion and/or chemotherapy in the ESPAC-1 randomized controlled trial // Ann. Surg. — 2001. — Vol. 234, —P. 758-768
9. Sorensen M.B., Weibull A.S., Haubek A. et al. Resectability of papillary and pancreatic cancer assessed by ultrasonography and computer tomography // Ugeskrift for Laeger. — 1997. — Vol. 159. — № 6. — P. 743-747.
10. Warshaw A.L., Fernandez-Dell Castillo C. Pancreatic carcinoma. // N. Engl. J. Med. — 1992. — Vol. 326. — P. 455-465.
DIFFERENTIAL DIAGNOSTICS OF PANCREATIC HEAD TUMOURS AND CHRONIC CEPHALIC PANCREATITIS
A.E. Klimov, V.A. Ivanov, A.S. Gaboyan, V.Yu. Malyuga, A.G. Fedorov, S.V. Davydova, Alade Michael, O.N. Cherepanova, A.A. Barkhularov, F.A. Babaev
Department of Surgery Peoples’ Friendship University of Russia Miklukho-Maklaya St., 8, 117198 Moscow, Russia
Results of complex examination of 42 patients with space-occupying lesions in pancreatic head are analyzed. Based on the results of the study an algorithm of differential preoperative diagnostics of pancreatic head tumours and chronic cephalic pancreatitis is suggested.
Читайте также:

