Шов после операции рака кожи

Каждый человек сталкивается с различными повреждениями кожи. Травмы, ожоги, перенесенные болезни, хирургические вмешательства. После заживления на поверхности дермы остаются рубцы. Они не только портят внешний вид кожи, но негативным образом сказываются на психологическом состоянии человека. Иногда на месте раны возникает рубец, который со временем перерастает в онкологическое заболевание – рак кожи.
Рубцы относятся к фоновым предракам и не являются предраковыми заболеваниями, однако на их фоне может происходить развитие раковых клеток. Такое явление встречается как на видимых рубцах, так и не заметных. Рак, который образовывается на рубцах, отличается агрессивным поведением. Частота рецидивов и метастазирования значительно выше, чем у других спонтанных видов рака. Классические схемы лечения онкопатологий малоэффективны. По статистике, среди всех заболевших раком кожи от 2 до 6 % случаев – именно рак кожи, развившийся с рубцов. Основной метод лечения – иссечения рубца и лучевая терапия. Применение лучевой методики в качестве монотерапии дает рецидив в 50% случаев.
Виды рубцов, из которых развивается рак кожи
- После ожогов.
- После полученных травм.
- После свища.
- Длительно не заживающие язвы на дерме.
- Коллоидные рубцы.
- Старческие кератозы.
- Лейкоплакия.
Типы рубцов
Келоидный рубец. Такой рубец образовывается в случае, если заживление раны проходит с отклонением от нормы. В результате в соединительной ткани на месте травмы происходит повышенное деление клеток и образовывается нарост, который и может спровоцировать возникновение рака. Келоид может увеличивать свою площадь путем захвата здоровой ткани эпителия. Такие рубцы растут постоянно, скорость развития зависит от особенностей организма пациента. Келоиды могут образовываться сразу после заживления, или спустя несколько месяцев. Именно сложность своевременного диагностирования является опасным факторов при развитии келоидов.
Рубец после проведения Кесарева сечения. При усложненных родах используется метод кесарева сечения, когда плод извлекается через переднюю брюшную стенку. В результате операции остается массивный шов. Вероятность образования рака кожи на таком виде рубца крайне низко. Решение про удаление стоит принимать после консультации с онкологом-хирургом.
Атрофические. Атрофические рубцы являются следствием глубоких повреждений и расположены ниже уровня окружающих тканей.
Нормотрофические. Плоские рубцы, которые находятся вровень с здоровыми тканями дермы, практически не отличаются от кожного покрова, имеет меньшую эластичность. Такие рубцы образовываются вследствие нормального заживления повреждения.
К пластике рубцов хирургическим методом прибегают для удаления атрофических и гипертрофических рубцов, которые образовались в результате травм, аварий или перенесенных заболеваний. Показанием к операции являются также химические, термические ожоги, бытовые травмы, огнестрельные, ножевые ранения. Основным показанием к оперативному вмешательству является исключение рисков спонтанного рака кожи из рубцовой ткани. Обратиться к помощи хирурга следует также в эстетических целях, когда рубец причиняет дискомфорт, вызывает проблемы личного и социального характера.
В зависимости от локализации, при хирургическом вмешательстве рубцы удаляют следующими методиками:
- Иссечение до 5 мм.
- Иссечение от 5 до 10 мм.
- С пластикой местными тканями (большие рубцы).
В первых двух случаях происходит иссечение рубца на ширину до 5-10 мм, что зависит от его типа, особенностей, размера, расположения на теле. Затем для удаления избытка соединительных тканей кожный покров ушивается специальным, очень тонким шовным материалом, способствующим формированию аккуратного, почти незаметного нитевидного следа шириной от 1 до 3 мм.
В отдельных ситуациях требуется применение метода пластики местными тканями, когда необходимо иссекать большие по площади участки кожного покрова. Для этого может применяться пересадка здорового кожного лоскута.
Если широкий рубец на лице или конечностях создает ограничения подвижности суставов, подкожных структур, вызывает боль вследствие натяжения кожи, производится удлинение рубцов (формирование встречных треугольных лоскутов). Тем самым устраняется чрезмерное натяжение кожи и образуется чуть видимый эстетичный рубец.
Как перед любым хирургическим вмешательством, перед пластикой рубцов пациент проходит тщательное обследование. Определяется резус-фактор, группа крови, сдается анализ крови на свертываемость, биохимию, общий. Пациенту следует на время перед операцией отказаться от алкоголя и приема препаратов, влияющих на свертываемость крови.
Перед хирургическим вмешательством пациент обращается на консультацию к лечащему онкологу-хирургу, который изучает рубец, характер и историю его возникновения, оценивает состояние окружающих тканей (особенно если требуется пластика местными тканями).
Продолжительность операции длится, как правило, от получаса до часа. В зависимости от сложности рубца, возможно применение местного обезболивания или же общего наркоза. Иссечение рубцов выполняется при помощи скальпеля или лазера.
После операции пациенту рекомендуется избегать чрезмерного натяжения в этой области, травмирования, а также попадания прямых солнечных лучей. Швы снимаются на 5-10 день, после чего даются рекомендации по уходу за кожей (увлажняющие средства, лазерная шлифовка и пр.). Результат оценивается по результатам гистологического исследования.
- возникновение гематом и кровотечения;
- результаты не соответствуют ожиданиям;
- возможно проявление невралгии;
- необходимость шлифовки нового рубца;
- рецидив;
- образование новой келоидной рубцовой ткани.
Беременность — один из самых прекрасных периодов в жизни каждой женщины. Но случается так, что по медицинским показаниям родоразрешение естественным путем не всегда возможно. Существует альтернативный метод родов, оперативный или хирургический - кесарево сечение. Доступ к плоду в данном случае осуществляется через переднюю брюшную стенку, на которой, в зависимости от конкретной ситуации, производится продольный или поперечный разрез. Продольный разрез в направлении от пупка до лобка применяется, как правило, в экстренных ситуациях, при угрозах жизни матери или младенца, на шов накладывают нерассасывающиеся нити. Поперечный разрез еще называется косметическим, поскольку он меньше в размерах, на него накладывается саморассасывающийся шовный материал, что способствует наилучшему заживлению. Однако, по ряду причин, шов после заращения превращается в грубый рубец. Факторами, приводящими к столь печальным последствиям, считаются неправильная обработка послеоперационной раны, генетическая предрасположенность к грубому заживлению, избыточная масса тела, послеоперационные осложнения.
Рубцы после кесарева сечения на теле женщины являются косметическим дефектом, который доставляет не только эстетический, но и психологический дискомфорт. Кроме того, наличие рубцов является фактором спонтанного рака кожи. Причины его появления малоизученны, но он может развиваться на рубцовой ткани. В настоящее время, существуют доказавшие свою эффективность методы борьбы с данной проблемой. Пластика рубца после кесарева сечения включает в себя несколько последовательных этапов. Первоначально иссекается имеющийся грубый рубец, затем края вновь образовавшейся раны сопоставляются и сшиваются между собой непрерывным внутрикожным косметическим швом. Используя саморассасывающийся шовный материал, доктор избавляет пациента от процедуры снятия швов. По окончанию накладывается асептическая повязка. Во время проведения пластики рубца после кесарева сечения используется местная анестезия. После проведения пластики рекомендуется избегать чрезмерных физических нагрузок, травматизации области шва тесной одеждой или иными предметами, также оправданно применение косметологических средств, способствующих наилучшему заживлению и закреплению результата.
К преимуществам пластики рубцов после кесарева сечения относится хороший эстетический результат, короткий период реабилитации, возможность вернуться к обычному ритму жизни спустя пару часов после проведения манипуляции. Удаление рубца позволяет исключить появление раковых клеток рубцовой этиологии.
Наилучший эффект от проведения пластики рубцов достигается в первый год после проведения кесарева сечения. Чем больше времени прошло после оперативного родоразрешения, тем сильнее рубец обрастает соединительной тканью, что усложняет технику проведения пластики. Противопоказания к пластике рубца после кесарева сечения: острые инфекционные заболевания, хронические соматические заболевания в стадии обострения или декомпенсации, дерматологическая патология, онкологические процессы. Для принятия решения относительно иссечения рубца после кесарева сечения обратитесь к пластическому хирургу и онкологу-хирургу.
Рубцы на лице, образующиеся в результате патологического заживления ран, являются одной из важнейших проблем, прежде всего, эстетической медицины. Рубцы представляют собой новообразованную соединительную ткань на месте поврежденной кожи. Они могут возникать вследствие е механического воздействия (разрезы, в том числе хирургические, разрывы), термического воздействия (ожоги), последствия заболеваний кожи (акне). При физиологическом течении процесса регенерации повреждений формируются нормотрофические рубцы, соответствующие по величине и форме замещаемому дефекту кожи. Рубцы на лице, особенно келоидные, являются существенным эстетическим недостатком, отрицательно влияют на психологическое состояние пациента и существенно снижают качество жизни. Также это позволяет исключить риск развития онкопатологий кожи из рубца. Добиться полного удаления рубцов на лице невозможно, но правильное сочетание методик позволяет сделать их практически незаметными.
Пластика рубцов на лице заключается в хирургическом иссечении рубцовых образований в пределах здоровых тканей и правильном сопоставлении краев раны с последующим наложением косметических швов. При обширности пораженной зоны производится пересадка кожного трансплантата. Пластика рубцов позволяет максимально сопоставить края раны с последующим формированием тонкого, практически незаметного шва.
Для правильного формирования послеоперационного рубца на лице рекомендуется:
- Избегать инсоляций.
- Избегать чрезмерно нагрузки на область разреза.
- Использовать холодные компрессы с целью уменьшения послеоперационной опухоли.
- Выполнять перевязки в назначенные сроки.
- Не удалять самостоятельно корочки в области послеоперационного рубца.
- Регулярно посещать лечащего врача для мониторинга процесса заживления.
Пластику рубцов на лице рекомендуется проводить на начальных стадиях формирования рубца для достижения лучшего результата. Обычно хирургическое удаление рубца осуществляют через 3-4 месяца после травматического повреждения.
- Беременность и период лактации.
- Воспалительный процесс в области рубца.
- Инфекционные заболевания.
- Тяжелая соматическая патология.
Пожалуй, всем очевидно, что послеоперационные рубцы на коже – это серьезный косметический дефект. На сегодняшний день возможности хирургии позволяют избавляться от послеоперационных рубцов или шрамов быстро и безболезненно. После тщательного осмотра вашей кожи врач примет окончательное решение, каким способом пластики воспользоваться. Удаление рубцов подразумевает несколько этапов:
- Хирургическая коррекция рубцов.
- Шлифовка рубцов.
- Физиотерапевтические методы.
- Криодеструкция шрамов.
Золотым стандартом является хирургическое иссечение рубцов. К этому методу также прибегают в том случае, если другие варианты пластики оказались не эффективны. С помощью специальных инструментов рубец иссекается из кожи и замещается здоровой тканью. Но, если рубец не очень большой, можно ограничиться простым сшиванием краев раны с помощью специальных косметических швов. Хирургическая пластика послеоперационных рубцов, естественно, проходит под местным или общим обезболиванием и занимает от 40 мин до часа.
Как и для каждой медицинской операции, для пластики послеоперационных рубцов существуют свои противопоказания:
- Нарушение свертываемости крови.
- Обострение хронических заболеваний.
- Онкологические болезни крови (нужна консультация онколога).
- Беременность и период лактации.
- Наличие высыпаний на месте предполагаемой операции (вирус Эпштейна-Барр).
Наличие рубцов – фактор развития раковых опухолей. Особенно часто возникают патологии на келоидных и гипертрофированных рубцах. Поэтому, рекомендуется проводить иссечение до того, как будет диагностирован рак. Решение про удаление других видов рубцов – после кесарева, после операций – принимает врач. Для того чтобы добиться максимального эффекта от выполненной операции мы советуем вам заняться лечением свежих рубцов до того, как потребуется снимать швы. Окончательный результат проделанной работы вы сможете оценить только спустя полгода. В этом вам отлично помогут физиотерапевтические методы лечения (лазеротерапия, ультразвуковая терапия, лимфодренаж, микротоки и т.д.), особенно, если оно было начато до 5 дня после наложения шовного материала. Пластика рубцов является недорогой процедурой и доступна для широкого сегмента населения.
Базалиома представляет собой эпителиальную злокачественную опухоль, для которой характерен медленный рост и крайне редкое метастазирование. Сегодня существует широкий выбор методик удаления базальноклеточного рака — от классического хирургического способа до криодеструкции и лазеротерапии. Выбор метода лечения зависит от характеристик самой опухоли и индивидуальных особенностей пациента.
- Показания и противопоказания к удалению опухоли хирургическим путём
- Общие правила хирургического удаления
- Восстановление после операции
- Лазерное удаление опухоли
Показания и противопоказания к удалению опухоли хирургическим путём
Хирургическое удаление базалиомы — эффективный и весьма распространенный способ лечения. Как и любой метод, он имеет показания и противопоказания.
Показания к проведению операции:
- Первичное новообразование различных размеров.
- Поверхностное расположение опухоли.
- Узелковая форма.
- Четкие границы очага.
- Локализация на коже конечностей, туловища.
- Труднодоступность новообразования для полного удаления из-за особенностей локализации (периорбитальная область, кожа ушной раковины).
- Преклонный возраст пациента.
- Наличие тяжелых сопутствующих заболеваний.
Оперативные вмешательства не проводятся и при рецидивирующей базалиоме. Пациенты, которые пожизненно принимают антикоагулянты, имеют повышенный риск развития кровотечения, поэтому для этой группы больных не рекомендовано классическое удаление опухоли.
Общие правила хирургического удаления
Хирургический метод является ведущим в лечении базалиомы и используется чаще других. Основное преимущество оперативного удаления опухоли — возможность проведения гистологического анализа иссеченной ткани. Особенное внимание уделяют изучению краев резекции. В них не должно быть опухолевого роста.
Целью операции является полная элиминация злокачественных клеток. Поэтому при иссечении новообразования, частично производят захват и здоровых тканей вокруг очага. Общепринятым является отступ в пределах 0,5 см.
При классическом хирургическом лечении опухоли происходит веретенообразное или эллиптическое иссечение участка пораженной кожи. Разрез стараются осуществить вдоль основных линий натяжения. Вмешательство проходит с применением местной анестезии.
После окончания операции накладывается косметический или обычный шов. В связи с преимущественным расположением базалиомы на коже лица, косметические швы применяются чаще.
При определенных особенностях локализации новообразования закрыть дефект может помешать повышенное натяжение кожи места поражения. В таких случаях применяют круговое иссечение с наложением кисетного шва.
Кожные лоскуты используются хирургами в случаях, когда отсутствует возможность закрытия дефекта обычным соединением краев раны. Например, этот способ часто применяют при удалении новообразования на лице, когда натяжение краев приводит к смещению ближайших участков кожи и влечет за собой неудовлетворительный результат в функциональном или косметическом плане.
Для закрытия послеоперационной раны используются как местные лоскуты, так и участки кожи отдаленных областей. При формировании местных лоскутов вблизи раны, производятся разрезы и полученные участки сшиваются таким образом, чтобы достичь наилучшего результата.
Хирурги чаще всего по возможности применяют способ закрытия дефекта простым натяжением краев. Обычно чем проще техника, тем лучше конечный результат.
Данные методы часто применяются для удаления базалиомы в связи с простотой выполнения и быстротой получения результата. Однако электродиссекция и кюретаж имеют и ряд существенных минусов: невозможность гистологического контроля, опасность повреждения сосудов и нервов, высокая степень рецидивирования (до 40%). Косметический результат процедуры часто бывает недостаточным из-за образования рубцовой ткани и появления гипопигментации.
Показаниями к применению являются:
- Первичная базалиома.
- Поверхностная форма размерами менее 2 см.
- Расположение вне зон повышенного риска рецидивирования.
При наличии инфильтративной или склеродермоподобной формы рака, рецидивирующей базалиомы, новообразования крупнее 2 см, кюретаж и электрокоагуляция противопоказаны. Не проводятся эти процедуры и при локализации опухоли на коже носогубной области, ушных раковин.
Операция Мооса представляет собой удаление новообразования с одновременным гистологическим исследованием послойных срезов. Хирургическое вмешательство проходит под местной анестезией. С помощью скальпеля хирург-онколог снимает верхнюю часть пораженной ткани слой за слоем. Удаленные слои отправляются на срочный гистологический анализ. При обнаружении в нем злокачественных клеток, операция продолжается до тех пор, пока вся область вмешательства не будет состоять из здоровых тканей. Таким образом, происходит наиболее эффективное удаление опухоли с максимальным сохранением непораженных участков.
Показаниями к использованию методики являются:
- Размер опухоли более 2 см.
- Рецидивирующая базалиома.
- Склеродермоподобная и инфильтративная форма опухоли.
- Агрессивный рост новообразования по данным гистологии.
Также показано проведение таких операций при локализации образований в Н-зоне лица (вокруг ушей, рта, носа, глаз). Базальноклеточный рак этих областей кожи особенно склонен к рецидивированию.
Восстановление после операции
Рана после хирургического вмешательства может быть как закрыта швами, так и оставлена заживать открытым способом. Тактика ухода зависит от вида проведенной операции.
Если дефект кожи был закрыт лоскутами, то на данную область производят умеренное давление при помощи эластичных бинтов или специальных тампонов в течение первых 2 суток после операции. Для того чтобы уменьшить отечность послеоперационной области, используют холодные компрессы. И закрытую, и открытую рану ежедневно обрабатывают антисептическими растворами.
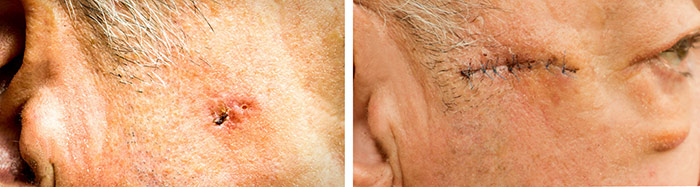
С целью формирования на поверхности открытого послеоперационного дефекта корки, которая необходима для полноценного заживления раны, используют банеоциновый порошок, линкомициновую, эритромициновую мазь 2 раза день. Если появились признаки нагноения раны, то применяются антисептические растворы, например, мирамистин. С целью ускорения заживления также назначают прием поливитаминов.
Лазерное удаление опухоли
Лазеротерапия базальноклеточного рака отличается высокой эффективностью и хорошими косметическими результатами при удалении небольших очагов размером 1-2 см.
Лазерное удаление базалиомы имеет ряд преимуществ:
- Минимальный риск развития кровотечения и раневой инфекции.
- Процедура практически безболезненна.
- Хорошие косметические результаты.
Несмотря на очевидные плюсы процедуры, лазеротерапия имеет недостатки. К ним относится, в частности, отсутствие гистологического контроля и возможное развитие осложнений.
К показаниям лазеротерапии относятся:
- Опухоли размером до 2 см поверхностного типа.
- Множественная базалиома.
- Рецидивирующий базальноклеточный рак.
- Труднодоступная локализация новообразования.
Не проводится лазерное удаление базалиомы при ее локализации в периорбитальной области, а также при склонности кожи к образованию келоидных рубцов. Также процедура противопоказана при наличии у пациента сахарного диабета и острых инфекционных заболеваний.
Вопрос о возможности лечения базалиомы с помощью лазера решает онколог или онкодерматолог. Перед процедурой лечащий врач может назначить стандартное обследование с целью исключения противопоказаний.
Лазерное лечение проходит в амбулаторных условиях. Как правило, это безболезненный процесс, но, при необходимости, врач может выполнить местную анестезию.
Перед началом процедуры пациент надевает специальные очки для защиты сетчатки глаз от случайного воздействия лазером. После обработки поверхности пораженной кожи антисептиком, специалист направляет луч на новообразование. Удаляется базалиома за счет некроза ее тканей. В это же время, лазер коагулирует поврежденные сосуды.
После удаления опухоли лазером, пациент не нуждается в госпитализации, так как процедура не сопровождается кровопотерей и имеет небольшой риск бактериального инфицирования раны. В послеоперационном периоде необходимо обрабатывать место воздействия лазера любым антисептическим раствором 2 раза в сутки.
На 2-4 день на поверхности раны появляется корка, под которой происходят активные процессы заживления. Полностью ткани восстанавливаются за 2-3 недели. В течение этого времени следует избегать воздействия на кожу прямого солнечного света, запрещено посещение сауны, бани вплоть до полного заживления послеоперационного дефекта.
При использовании лазерного лечения, осложнения развиваются редко. Возможно образование рубца большого размера и глубины на месте удаления образования. В некоторых случаях наблюдается временная потеря чувствительности участка кожи, на котором было произведено вмешательство. Появление осложнений воспалительного характера чаще всего может наблюдаться при нарушении правил асептики и антисептики в процессе выполнения процедуры или во время периода реабилитации.
Восстановительная хирургия после лечения рака молочной железы: сложный случай

Рано Азимова кандидат медицинских наук, пластический хирург-онколог-маммолог
Удаление груди при лечении рака – все еще очень частое явление, и далеко не всегда реконструкция молочной железы бывает возможна сразу. В этой истории – счастливый конец: пластическому хирургу удалось исправить ошибки коллег, реконструировать грудь и даже сделать обе молочные железы женщины одного размера и формы.

Я начинала свою работу реконструктивным хирургом, но на восьмом году работы целенаправленно пошла в онкологический научный центр Блохина и далеко не сразу, но зато навсегда и всем сердцем полюбила новое для меня направление - онкологию.
Отчасти потому, что случаи, судьбы и такие сильные люди, как мои пациенты из онкологического центра, не встречались мне больше нигде.
Когда женщина узнает о своем заболевании сначала наступает шок. Все время вопрос: неужели это случилось именно со мной? Потом наступает стадия отрицания: это невозможно, наверное, это ошибка. Для сильных наступает следующий этап - осознания.
Бывает, что пройден тяжелейший путь: химиотерапия, потом лучевая терапия, опять операция и вот, когда уже появляется надежда, что все позади, а впереди все будет хорошо, вдруг что-то идет не так.
Ткани, пострадавшие от операции и лучевой терапии, не хотят заживать, инфицируются, на коже появляется ранка, под которой виден имплант. Кажется, что выше человеческих сил опять собраться и идти дальше.
И все-таки проблему можно решить и выйти из нее победителем, если позволяют знания и хирургический опыт. Об одной из них я расскажу - не для того, чтобы испугать вас, а для того, чтобы вы узнали больше об этой проблеме и ценили нашу такую обычную и бесценную жизнь здоровых людей.
История болезни: набор веса за химиотерапию и неудачная операция
Она обратилась ко мне, когда ей было 34 года. За полтора года до этого она перенесла удаление груди и лимфоузлов (радикальную мастэктомию) по поводу рака, затем в течение 4 месяцев получала химиотерапию. Во время лечения набрала около 15 кг. Дело в том, что во время химиотерапии, чтобы переносить ее лучше, вводят дексаметазон, а этот препарат определенным образом меняет обмен веществ.
После этого пациентка обратилась в клинику пластической хирургии, где ей предложили выполнить восстановление молочной железы с помощью собственных тканей - кожи и жира нижней части живота. Но, к сожалению, во время операции что-то пошло не так, и вместо желанной красивой груди у пациентки появился рубец на животе. В таком состоянии через 3 месяца после неудачной операции она обратилась ко мне.
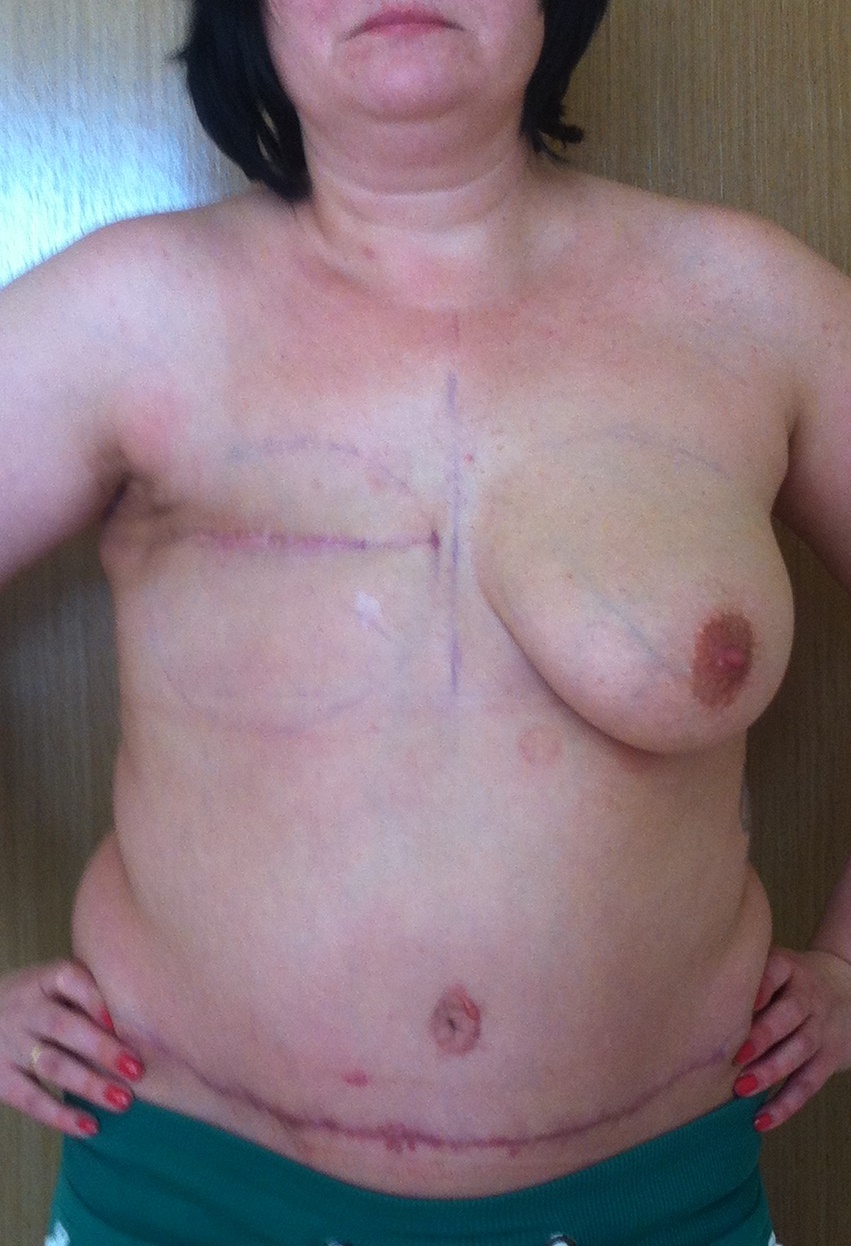
Фото после мастэктомии и до реконструкции груди
Я - реконструктивный хирург и владею разными методиками восстановительной хирургии молочной железы. В данном случае нужно было выбрать надежный метод, так как пациентка намучилась с предыдущими операциями. Я решила переместить пациентке мышечный лоскут с фрагментом кожи со спины и установить имплант. Чтобы обе груди стали одинаковыми, необходимо было выполнить подтяжку груди на импланте.
Как проходила операция по восстановлению молочной железы
Раньше у всех пациенток, страдающих раком молочной железы, удаляли лимфатические узлы в подмышечной области. В редких случаях бывало, что онколог повреждал нужный мне сосуд, и тогда лоскут нельзя было использовать и нужно было придумывать другой вариант. Но у этой пациентки сосуды были хорошего диаметра, и все шло по плану.
Через разрез на спине мы выделили мышцу. После этого я сделала подкожный тоннель в сторону подмышечной области и переместила лоскут через этот тоннель. После обработки кожи я переместила мышцу с кожей в область груди, зафиксировав ее отдельными рассасывающимися швами по краям, и установила имплант под этот мышечный карман. Важно, что имплант должен находиться под мышцей в четко выбранном хирургом пространстве, чтобы в последующем он никуда не смещался и не уходил вбок при перемене положения тела.
Далее мы приступили к заключительной процедуре - симметризирующей операции на левой груди. Это стандартная эстетическая операция, но цель в данном случае - подогнать форму и размер здоровой груди под правую восстановленную грудь.
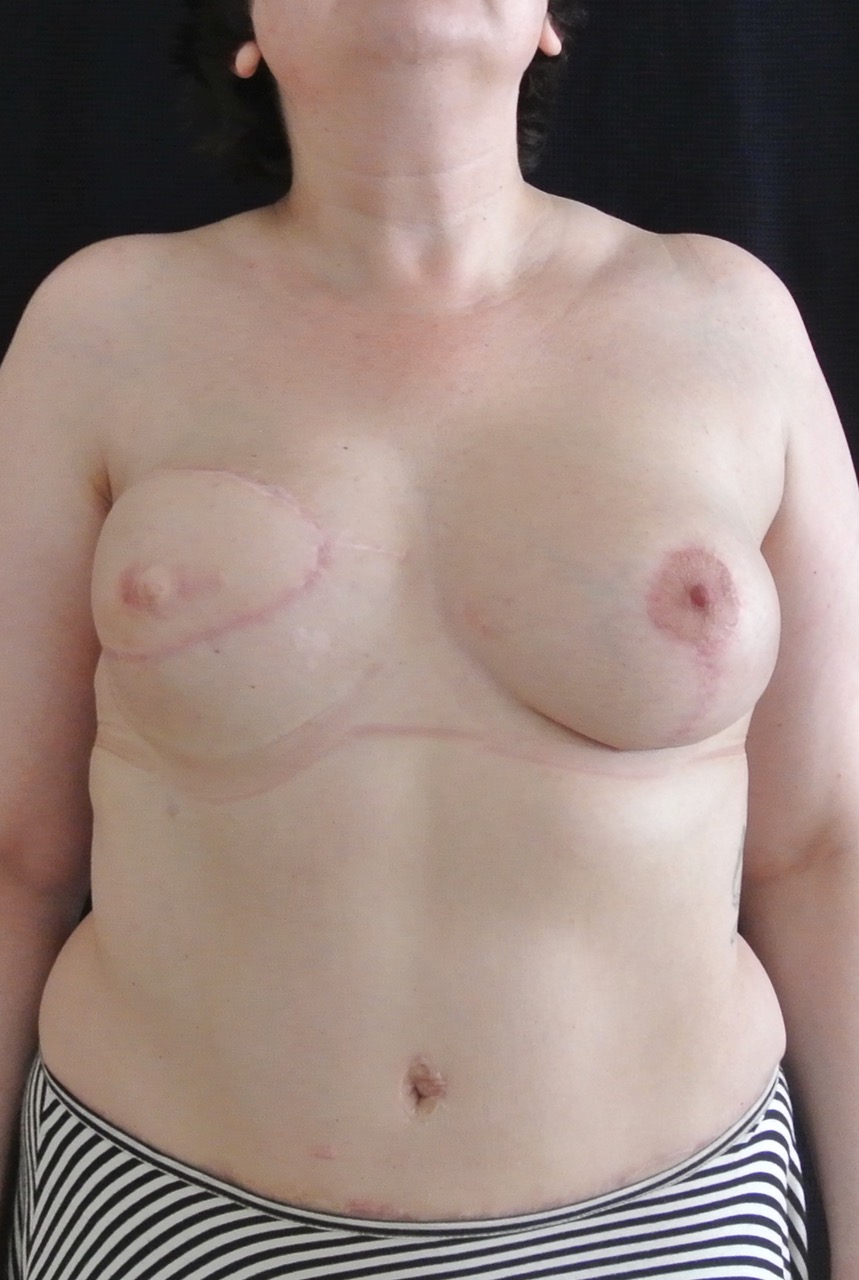
Фото через месяц после реконструкции молочной железы
При подтяжке с имплантом на здоровой груди я всегда использую имплант другой формы и размера - в зависимости от исходной ситуации. Реконструктивная хирургия требует от хирурга гораздо больше знаний, опыта и фантазии, чтобы из двух совершенно разных исходных ситуаций сформировать две красивые и одинаковые молочные железы, так как люди ненавидят асимметрию.
Как быстро можно вернуться к обычной жизни после реконструкции молочной железы
Восстановительный период после такой операции длится около двух недель. В клинике пациентка находится 2-3 дня после операции, а затем я отпускаю ее домой, но прошу приходить на осмотры раз в 2-3 дня.
На 14-й день удаляю некоторые швы. Некоторые швы саморассасывающиеся, и еще сейчас мы стали использовать тканевой клей, который позволяет пациенткам купаться на 3-4-е сутки после операции, чему они бывают очень рады.
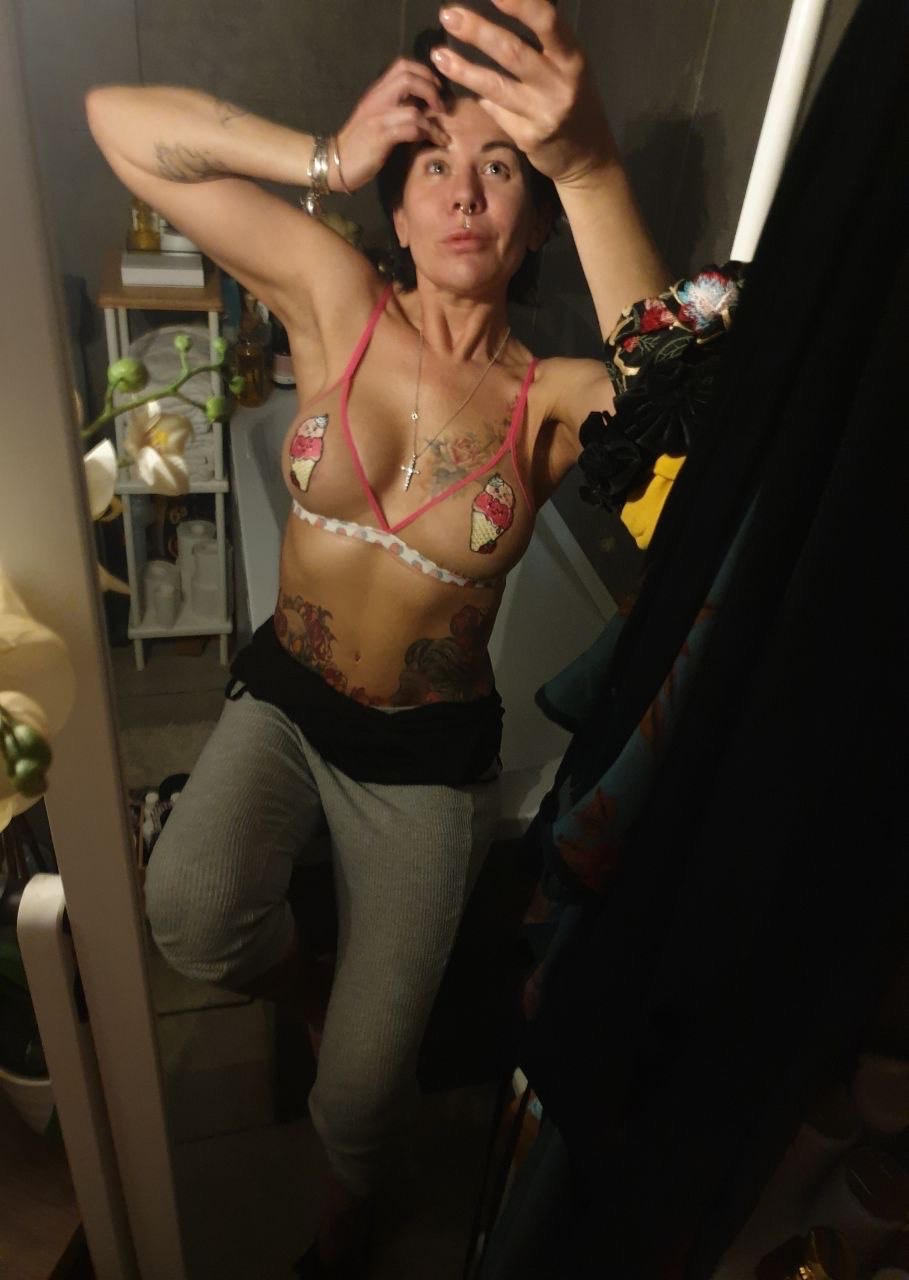
Фото через 6 лет после операции по восстановлению груди
В течение месяца нужно носить компрессионное белье на спине и груди, 5 дней принимать антибиотики, противовоспалительные средства и препараты, способствующие рассасыванию синяков и отеков. Ограничить физические нагрузки. Через месяц можно потихоньку возвращаться к занятиям спортом и обычной жизни.
Когда пациентка шла со мной по коридору в перевязочную для очередного осмотра, у нее упал пояс халата, и она пошутила, что теперь, мол, и не стыдно, что распахнулся халат, когда такая красивая грудь.
Сейчас прошло 6 лет. Женщина буквально расцвела: благодаря силе воли и работе над собой она похудела на 20 кг, выглядит и чувствует себя отлично. У нее прекрасная взрослая дочь, с которой, как видно, полное взаимопонимание.

Результат реконструкции груди: пациентка сегодня
Читайте также:

