Реабилитация после удаления лимфомы
Реабилитация после химиотерапии
Восстановительный период после проведенного химиотерапевтического цикла энергозатратный, поэтому требует немало усилий для преодоления всех трудностей. Как известно, цитостатики пагубно воздействуют не только на раковые клетки, но и губят здоровые ткани. При этом страдают практически все внутренние органы и системы, но в большей степени печень как фильтрующий орган. Поэтому для очищения крови, приведения в норму функций печени и поддержания иммунных сил организма необходима полноценная реабилитация.
Под гнетом химиопрепаратов гибнет микрофлора кишечника, и меняется структурность крови.
Для того, чтобы качественно восстановиться после химической атаки цитостатиков, необходимо провести ряд обязательных мероприятий:
- укрепление иммунной защиты с активацией внутренних резервов организма;
- использование в качестве основного рациона питания рекомендованное меню;
- поддержание работы ЖКТ и восстановление кишечной микрофлоры;
- проведение дезинтоксикационных мероприятий для ускорения процессов очищения крови от токсичных соединений;
- улучшение качества и продолжительности сна;
- повышение стрессоустойчивости.
Реабилитация после трансплантации костного мозга
После выписки из стационара, по поводу пересадки костного мозга, пациент должен находиться под систематическим наблюдением до 4-6 месяцев. Как правило, прооперарированные онкобольные не могут возвратиться к привычным делам ближайшие 6 месяцев.
Уже в первые дни адаптации будет наблюдаться повышенная слабость и быстрая утомляемость от минимальной физической нагрузки. Именно поэтому жизненно важен регулярный контроль состояния пациента.
В период реабилитации специалисты отслеживают по анализам крови прирост лейкоцитов, отвечающих за защиту организма от возможных инфекций. Для диспансерного больного не должно стать новостью ограничение общения даже с близкими людьми. Даже банальная простуда может оказать негативное влияние на процесс восстановления физических сил. Поэтому рекомендуется при посещении мест общественного пользования применять в качестве индивидуальной защиты медицинскую маску. Это не только обезопасит от проникновения патогенной микрофлоры, но и даст возможность вдыхать очищенный воздух без дополнительных примесей.
Чем сервис Zendoc может помочь Вам?
1. Для того, чтобы получить максимально развернутый ответ на Ваш запрос, мы просим подготовить и предоставить нам:
медицинскую информацию о себе
результаты проведенных исследований и заключения докторов
снимки на электронных носителях (диски с МРТ или КТ)
После обсуждения деталей, вся необходимая информация направляется врачам соответствующего профиля и начинается подбор предложений от клиник.
2. При подборе лечебных учреждений наши специалисты обращают внимание на такие факторы как медицинские и международные сертификаты, авторитетные рейтинги, реальные отзывы наших пациентов и соотношение цены и качества предоставляемых услуг. В каждом конкретном случае мы предоставляем на выбор несколько возможных вариантов лечения в виде предварительных предложений от клиник, которые содержат подробную информацию о диагностике, лечении и стоимости медицинских услуг.
3. При обращении в наш сервис мы гарантируем максимально комфортный процесс организации лечения. За годы работы многие клиники, как правило, предоставляют значительно более короткие сроки ожидания, чем при прямом обращении пациента в клинику. При необходимости мы готовы предложить Вам дополнительные сервисные услуги:
перевод медицинских анализов на 10 языков (вкл. немецкий, испанский, французский, и т.д.) получение медицинского приглашения и визы для Вас и сопровождающих лиц
бронирование авиа или железнодорожных билетов
бронирование гостиницы или апартаментов рядом с клиникой
сопровождение профессиональным медицинским переводчиком
4. В некоторых случаях возможен запрос оплаты депозита непосредственно на лицевой счет клиники. Проведение предварительной оплаты лечения является не только условием зарубежных клиник, но и требованием Посольства страны выдающую медицинскую визу.
5. После окончания лечения наши сотрудники остаются на связи с пациентом, контролируя состояние здоровья. Вы можете в любое время обратиться к нашим специалистам с вопросом или просьбой организовать очную или дистанционную беседу с врачом. Также мы готовы оказать Вам помощь в приобретении лекарств в европейских аптеках.


Химиотерапия при лимфоме — это спасение жизни, которую иными способами сохранить не удастся. Конечно лекарства не обещают 100% радикальности, как операция при раке, но вместе с облучением это единственно возможное и эффективное лечение. Проблема в том, что лимфомы способны изменяться, что обещает рецидивы и независимость от терапии.
- Как проходит химиотерапия при лимфоме
- Химиотерапия при лимфоме Ходжкина
- Химиотерапия при неходжкинских лимфомах
- Возможные осложнения после химиотерапии при лимфоме
- Методы химиотерапии при лимфоме
- Противопоказания к применению химиотерапии при лимфоме
- Препараты, применяемые при химиотерапии
- Рацион и диета при химиотерапии при лимфоме
- Прогнозы для пациентов
Как проходит химиотерапия при лимфоме
При подавляющем большинстве злокачественных лимфом или лимфосарком химиотерапия подаётся на первое-второе и на третье, при некоторых клеточных вариантах после первой линии дополняется лучевой терапией в скромных, по сравнению с раковыми заболеваниями, дозах.
Роль облучения — поддержка достигнутого результата и дополнение его позитивом. Сегодня полностью отошли от радикальной программы лучевой терапии, несколько десятилетий доминировавшей при лимфоме Ходжкина, отказавшись от профилактического облучения не поражённых опухоль лимфоколлекторов. Из профилактического — только введение цитостатиков в спинномозговую жидкость, уменьшающее вероятность злокачественного поражения головного мозга и его оболочек.
Сегодняшнее противоопухолевое лечение лимфом отобрало самые результативные комбинации, учитывающие иммуногистохимические характеристики злокачественных клеток. Для каждого прогностического варианта определено оптимальное число циклов, возраст больного и его хронические болезни уже не противопоказание для активного лечения, потому что созданы лекарственные комбинации на все случаи болезни, тем не менее, ограничения по применению цитостатиков включены в стандарты.
Химиотерапия используется всегда, когда в ней есть необходимость и нет абсолютных противопоказаний. На выборе схемы лечения сказываются не только клеточный вариант и прогностические характеристики лимфомы, распространённость болезни по данным ПЭТ-КТ, но и исходное состояние здоровья пациента.
Химиотерапия при лимфоме Ходжкина
Лимфома Ходжкина (или по-старому лимфогранулематоз) — одно из самых благоприятно текущих заболеваний лимфоидной ткани. Ходжкинская лимфома входит в ограниченное число болезней, излечиваемых только одной химиотерапией, но важная ремарка: диагностированная на ранней стадии и с признаками благоприятного течения. Прогноз ожидается малооблачным при небольшом поражении — не более двух групп лимфоузлов в верхней или нижней половине тела — по одну сторону диафрагмы, лучше без вовлечения лимфоузлов средостения и с исходными нормальными клиническими и биохимическими анализами крови.
Каждого пациента после первичного обследования относят к трём основным группам, по стандартам которых будет проводится противоопухолевое лечение, во всех случаях на первом этапе проводится химиотерапия, затем результат закрепляется трёхнедельным облучением зон поражения.
Число курсов зависит от исходного поражения и прогноза, в лучшем случае при лимфоме I-II стадии предложат от 2 до 4 циклов четырёхкомпонентной схемы. При том же объёме поражения, но худших прогностических факторах, потребуется 4-6 курсов. Для повышения результативности первых два цикла у сохранных молодых пациентов заменяют на 6-компонентную схему, затем проводят 2 стандартных ABVD и можно уходить на облучение.
Распространенные стадии не обещают хорошего прогноза, поэтому химиотерапия длительная и многокомпонентная. Причём сколько циклов потребуется — 6 или 8, определят по результатам первых 4 циклов: если опухоль полностью ушла и ПЭТ это покажет — предложат пройти только два цикла, затем назначается трёх-четырёхнедельное облучение. При незначительном эффекте — 8 циклов и лучевая терапия на пораженные лимфоузлы.
У пожилых пациентов, в популяции это каждый третий больной, лечение выбирается с учетом хронической патологии. Так у курильщиков и страдающих болезнями легких в комбинацию не включают блеомицетин, накапливающийся в легочной ткани и вызывающий специфическое воспаление. При сердечной патологии кардиотоксичные антрациклины заменяют на другие противоопухолевые антибиотики.
Лимфома Ходжкина чувствительна к множеству цитостатиков, что позволяет найти оптимальную комбинацию, вплоть до применения одного-единственного цитостатика.
Химиотерапия при неходжкинских лимфомах
Неходжкинские лимфомы представлены множеством морфологических видов, каждый с особенностями течения и лечения. Разберём самые частые варианты заболевания.
Самая благоприятная по течению фолликулярная лимфома встречается в каждом пятом случае злокачественных лимфом у взрослых. В самом начале процесса без явных признаков активности не всегда требуется безотлагательная химиотерапия, у некоторых пациентов прогноз настолько неплох, что можно ограничиться облучением лимфомы либо длительным наблюдением с тщательным мониторингом анализов и регулярным обследованием каждые 3 месяца.
Сразу ХТ начинается только при вовлечении в злокачественный процесс любых органов или при поражении не менее трёх лимфатических зон с размером узлов более 3 сантиметров, или при лихорадке с потливостью, или при плохих показателях крови.
Оптимальный режим — R-CHOP, сочетающий сравнительно мягкие в плане осложнений алкилирующие цитостатики с иммунным препаратом ритуксимабом. Это моноклональное антитело при начальном и прогностически благоприятном процессе используют без ХТ — в монорежиме внутривенно, подкожно каждые 8 недель в течение двух лет применяют для поддержания позитивного результата после завершения циклов.
Вопрос о высокодозной химиотерапии с пересадкой костного мозга ставится при рецидиве или переходе фолликулярной лимфомы в более агрессивную, вероятность чего возрастает с течением времени, так через 10 лет переход в диффузную В-крупноклеточную лимфому отмечается у каждого шестого, а через 15 лет — у каждого второго. По истечении полутора десятилетий после первичного лечения частота рецидивов лимфомы сходит на нет.
У каждого третьего первичного пациента с лимфомой выявляют диффузную крупноклеточную В-клеточную лимфому (ДВКЛ), ежегодно её диагностируют только у пяти из каждых ста тысяч россиян.

Стандарт химиотерапии при неагрессивном варианте ДВКЛ, позволяющий 80% больных прожить дольше пятилетки — 6 циклов комбинации CHOP с ритуксимабом. При полном уничтожении новообразований в результате лекарственного воздействия, возможно подключение лучевой терапии в обычной для лимфом дозе 30-36 грей, а при остаточных опухолевых очагах дозу облучения доводят до 36-40 Грей.
Аналогичная комбинация цитостатиков с иммунным препаратом неважно работает при агрессивном варианте и большом распространении, поэтому химиотерапию усугубляют уменьшением интервалов между циклами R-CHOP или переводят на многокомпонентные комбинации.
При неблагоприятном прогнозе всем пациентам уже на первой линии проводится профилактика поражения головного мозга — введение высоких дох метотрексата и цитарабина в спинномозговую жидкость.
После завершения основной программы поддерживающая химиотерапия не проводится из-за не столь хорошей чувствительности опухолевых клеток к лекарствам. При рецидиве крупноклеточной лимфомы прибегают к комбинациям 2-й линии и трансплантации стволовых клеток крови после высокодозной ХТ.
Периферическая Т-клеточная лимфома — каждый четвёртый случай злокачественного поражения Т-клеточного ростка кроветворения или каждая шестая лимфома. Морфологически группа представлена разнообразными клеточными вариантами. Агрессивно текущее заболевание, как правило, вовлекает не только лимфатические узлы, но и другие органы.
В первой линии используют традиционный CHOP, но в редких случаях удается отказаться от ВДХТ с аутологичной трансплантацией клеток костного мозга. Некоторые виды лимфом благоприятного течения отзываются на облучение и L-аспарагиназу. При отсутствии эффекта лечение подбирается индивидуально.
Лимфомы одного названия предполагают множество различных морфологических вариантов заболевания, внутри групп клетки различаются ИГХ-характеристиками, предполагающими возможности индивидуального подбора противоопухолевого лечения, поэтому специалисты нашей Клиники могут предложить не один-два стандарта, а десятки комбинаций ХТ.
Возможные осложнения после химиотерапии при лимфоме
Тошноту и рвоту уменьшает включение в схемы глюкокортикоидных гормонов. Многокомпонентные комбинации обязательно предваряются введением антиэметиков , приём которых продолжается после завершения терапии.
Для профилактики нейтропении через сутки после цитостатика вводят стимулятор КСФ, что помогает не снижать следующую дозу и не увеличивать интервал без лечения.
Повреждение миокарда характерно для антрациклинов, облучение средостения дополнительно увеличивает кардиотоксичность. Осложнение может проявиться через несколько лет, профилактика не разработана, поэтому у страдающих сердечно-сосудистыми болезнями из схемы исключают антрациклины.
При чувствительности к ХТ и большом распространении лимфомы возможно развитие синдрома лизиса опухоли (СЛО), когда вышедшие из погибшие опухолевых клеток вещества отравляют организм, приводя к почечной недостаточности и гиперкалиемии с фатальной аритмией. Индуцированный лекарствами распад опухоли научились предотвращать.
При пересадке донорского костного мозга высока вероятность отторжения — реакция трансплантат-против-хозяина. При высокодозной терапии отдается предпочтение пересадке собственных клеток даже при угрозе рецидива лимфомы. Рецидив можно вылечить, отторжение трансплантата фатально для пациента.
Методы химиотерапии при лимфоме
Пациент получает лечение всеми способами, кроме внутримышечных инъекций из-за раздражающего действия цитостатиков и опасности осложнений со стороны мягких тканей.
Большинство цитостатиков вводится внутривенно струйно — болюсно или капельно.
Частый компонент схем — преднизолон принимается в таблетках, цитостатик прокарбазин — в капсулах.

Ритуксимаб применяется внутривенно и подкожно, подкожные инъекции удобны для поддержки.
Профилактика нейролейкемии проводится интратекально — введением препарата в спинномозговой канал, потому что организм специальным гематоэнцефалическим барьером защищает головной мозг от проникновения лекарства в крови.
Противопоказания к применению химиотерапии при лимфоме
Абсолютные противопоказания к ХТ при лимфомах — только декомпенсация других хронических заболеваний с существенным снижением функции органов.
Препараты, применяемые при химиотерапии
При лимфомах применяется почти два с половиной десятка противоопухолевых препаратов, из которых составляют несколько десятков схем. Можно пересчитать по пальцам цитостатики, не используемые при лимфосаркомах.
Рацион и диета при химиотерапии при лимфоме
Прогнозы для пациентов
Эффективность лечения оценивают в середине программы и по её окончании, причём оптимально ПЭТ-КТ обследование.
На прогнозе сказывается очень много факторов, для каждого заболевания разработан свой прогностический индекс, поэтому и в диагнозе обязательно указывают прогностическую группу.
В конечном итоге перспективы на дальнейшую жизнь определяет результат химиотерапии и скорость развития рецидива.
Каждому хочется знать — что ждёт впереди, при злокачественном процессе важнее — как лечат и где лечат, потому что без современного обследования невозможно подобрать оптимальную терапию. В Европейской клинике всё проходит на очень высоком уровне, вы можете лично убедиться в этом.
Лимфаденэктомия – это хирургическое удаление одной или нескольких групп лимфатических узлов. Удаление лимфоузлов выполняется при раковых заболеваниях в диагностических и терапевтических целях. Чаще всего удаляют образования, которые располагаются непосредственно возле опухоли. В более редких случаях требуется удаление всех лимфоузлов в области опухоли. Эффективность лечения зависит от состояния здоровья пациента и характера заболевания.
Что такое удаление лимфоузлов?
Удаление увеличенных лимфоузлов показано при лимфоме и раковых заболеваниях
Лимфатические узлы являются частью иммунной системы и поэтому играют важную роль в защите организма от вирусов и бактерий. Они фильтруют лимфатическую жидкость и поэтому часто являются отправной точкой опухолевых клеток, которые распространяются по всему телу.
Лимфатические узлы удаляются для диагностических и терапевтических целей. Диагностическая лимфаденэктомия используется для определения причины увеличения или болезненности лимфоузлов. При лимфоме дозорные лимфатические узлы (наиболее близкие к раковой опухоли) исследуются на наличие злокачественных клеток. Терапевтическая лимфаденэктомия используется, если узлы уже имеют метастазы.
Наиболее распространенные места проведения операции по удалению лимфоузлов:
- Подмышки: при раке молочной железы.
- Пах: при злокачественных новообразованиях органов малого таза.
- Шея: при опухолях в области головы и шеи.
При злокачественных опухолях могут развиться метастазы, которые переносятся через лимфу или кровоток в другие органы. Часто поражаются лимфатические узлы, в которых лимфатическая жидкость выводится из области исходной опухоли. Лимфатические узлы эффективно фильтруют опухолевые клетки. Если поражены образования в области головы и шеи, их удаляют для предотвращения дальнейшего распространения опухоли.
Основные показания, при которых производится удаление лимфоузлов:
- Рак гортани или ротоглотки.
- Рак щитовидной железы.
- Рак молочной железы.
- Рак полости рта.
- Злокачественные опухоли слюнной железы.
- Редкие другие злокачественные опухоли головы, шеи, груди или других частей тела.
Опухолевые клетки могут распространяться вдоль лимфатических сосудов. Лимфаденэктомия обычно осуществляются как часть терапии рака для удаления фактических или потенциальных метастазов.
При забрюшинной лимфаденэктомии производится полное или частичное удаление лимфатических узлов в брюшной полости. Это делается путем разреза на брюшной стенке и, если возможно, лапароскопическими методами. Процедура часто необходима при метастазах опухоли яичек.
Медиастинальная лимфаденэктомия с видеооборудованием – это хирургическая процедура, которая используется для удаления лимфатических узлов в области средостения. В основном этот вариант используется для диагностических целей при подозрении на бронхогенную карциному. Операция обычно проводится торакальным хирургом.
При выборочной лимфаденэктомии удаляется целая группа лимфоузлов, окружающая опухолевую ткань. Процедура наиболее часто проводится при раке молочной железы и злокачественной меланоме, однако доказательств эффективности не существует.
Лимфаденэктомия дозорного лимфатического узла – эффективный метод выявления метастазов. Он основан на том факте, что опухоль метастазирует в первый лимфатический узел через лимфу. Если дозорный узел не поражен, то окружающие лимфоузлы, вероятно, также не поражены раковыми клетками. Процедура была разработана таким образом, чтобы не удалять ненужные и нетронутые раком лимфатические узлы. При удалении каждого дополнительного образования увеличивается риск развития лимфедемы.
Если поражен дозорный лимфатический узел, то вся пораженная лимфатическая ткань обычно удаляется в зависимости от степени распространения раковых клеток. Положение дозорного лимфатического узла может быть точно определено до его удаления с помощью лимфосцинтиграфии.
При большом количестве метастаз в лимфоузлах операция по удалению противопоказана
- Сердечная недостаточность III или IV степени по классификации Нью-Йоркской ассоциации сердца.
- Декомпенсированный сахарный диабет, тяжелая почечная и печеночная недостаточность.
- Нарушения кровообращения в головном мозге.
- Гематологические заболевания;
- Множественные метастазы в лимфоузлах;
- Отек кожи возле места операции.
Методика проведения
Лимфаденэктомия была стандартной процедурой в хирургии рака с начала 20-го века. Ряд исследований, а также эпидемиологические данные показывают, что злокачественные новообразования из лимфоидной ткани, по-видимому, не способны инициировать метастазы. Регулярная и систематическая лимфаденэктомия, согласно этим данным, не влияет на выживаемость пациентов, независимо от того, возникают ли метастазы.
Перед удалением лимфатических узлов проводится беседа с пациентом и назначаются необходимые исследования. Анализы крови указывают на признаки инфекции или возможного рака. Подозрительные лимфатические узлы могут быть точно локализованы ультразвуковой диагностикой или другими исследованиями.
Лекарственные препараты, которые снижают свертываемость крови, необходимо прекратить принимать за несколько дней до операции. Разжижающие кровь препараты могут усиливать кровотечение во время операции. Также не рекомендуется принимать алкоголь и курить сигареты за 3 дня до проведения вмешательства.
Количество лимфатических узлов может быть оценено перед операцией с помощью компьютерной томографии, медиастиноскопии или позитронно-эмиссионной томографии. Все нервы и сосуды в зоне действия обрабатываются с максимальной осторожностью, чтобы избежать постоперационных повреждений. Зачастую вводят одноразовые антибиотики для профилактики инфекции. Последующая антибактериальная терапия не требуется.
К удалению лимфоузла, или лимфаденэктомии, врачи прибегают редко из-за высокого риска развития осложнений – отека тканей
Поверхностные лимфоузлы на шее, в подмышечной впадине или паху обычно удаляются под местной анестезией. Глубоко укоренившиеся образования часто удаляют под общим наркозом. Удаление поверхностных лимфатических узлов осуществляется через небольшой разрез и занимает около получаса. Удаленные лимфатические узлы исследуются с помощью гистологических методов на наличие раковых клеток или патогенов.
Если лимфатический узел удален для диагностических целей, полученные результаты исследования можно использовать для постановки правильного диагноза. Успех удаления рака зависит, помимо прочего, от типа, степени и агрессивности опухоли. В целом удаление лимфатических узлов снижает риск распространения рака.
Пациент должен защищать область, из которой были удалены лимфоузлы. В период реабилитации запрещено совершать резкие и крутые движения в области удаленных лимфатических узлов. Пациент не должен мыть и брить области раны.
Больные должны употреблять много жидкости, принимать сбалансированную пищу и регулярно проходить медицинские обследования. Физические упражнения можно выполнять только после предварительной консультации с медицинским специалистом.
Возможные осложнения
Одним из наиболее распространенных осложнений лимфаденэктомии является развитие лимфедемы. Лимфостаз – накопление жидкости в межклеточном пространстве, которое обусловлено недостаточным удалением лимфы через сосуды. Вероятность развития лимфедемы возрастает при удалении нескольких лимфоузлов.
У некоторых пациентов (2%) развивается хроническая лимфедема, которая купируется мануальным дренажом. При этой патологии пациенту рекомендуется проходить мануальный лимфодренаж и заниматься лечебной физкультурой. Важной частью лечения осложнений является правильный уход за кожей. Бритье с затупленным лезвием может ускорить прогрессирование лимфостаза.
Наиболее тяжелым и опасным для жизни пациента послеоперационным осложнением принято считать лимфангиосаркому – злокачественную эндотелиому. Лимфангиосаркома встречается крайне редко и возникает из тканей лимфатических сосудов, чаще всего развивается у женщин старше 55 лет.
Хирурги, которые удаляют опухоли, невольно также затрагивают части органов, здоровые лимфатические узлы и рядом лежащую жировую ткань. Выраженный послеоперационный отек шеи может указывать на гематому. Неспособность распознать гематому может привести к послеоперационной раневой инфекции и плохому заживлению ран. В более редких случаях могут возникать свищи, фистулы и абсцессы в месте хирургического вмешательства.
Пациенты, которым проводят двустороннюю радикальную лимфаденэктомию, подвержены риску возникновения отека головного мозга и последующей неврологической дисфункции. Повышенное внутричерепное давление может вызвать синдром избыточной секреции антидиуретического гормона и увеличить количество внеклеточной жидкости.
При тазовой лимфаденэктомии (удаление лимфатических узлов в области таза) около 10% пациентов имеют лимфостаз, около 6% – тромбоз и около 1% – тромбоэмболию или осложнения лимфедемы. Значения сильно зависят от хирурга. При обширной лимфаденэктомии частота повторного вмешательства составляет более 50%.
Прогноз и клиническая эффективность удаления лимфоузлов

Эффективность лечения зависит от состояния здоровья пациента и характера заболевания, но в целом прогноз чаще положительный
Операция по полному удалению лимфоузлов на шее требуется не всегда – это было показано в исследовании 654 пациентов. Их лимфатические узлы были поражены раком, но у них не было метастазов. Участники исследования проходили лимфаденэктомию либо после химиолучевой терапии (1 группа), либо только тогда, когда появился рецидив болезни (2 группа). 81,5% испытуемых в 1 группе продолжали жить через два года по сравнению с 84,9% группы наблюдения. Что касается качества жизни, то две группы не отличались друг от друга.
Итальянское исследование доказывает, что радикальное удаление паховых лимфоузлов не всегда является лучшим выбором терапии. Пациенты с раком лимфоузлов в паху вполне могут обойтись химиолучевой терапией.
Как показывает исследование Института Джона Уэйна в Санта-Монике с 891 пациентами, у которых имеется рак молочной железы, удаление дополнительных лимфатических узлов не увеличивает продолжительность жизни. В исследовании было обнаружено, что выживаемость составила 90% в обеих группах, а частота рецидивов была одинаковой.
Согласно более поздним европейским рекомендациям, лимфаденэктомия считается стандартом для лечения пациентов с раком желудка. В последние годы улучшение качества лимфаденэктомии было зарегистрировано в клинических и рандомизированных двойных слепых исследованиях.
Прогноз зависит в основном от того, насколько опухоль уже распространилась в организме. На II и IIIA стадии радикальное удаление лимфатических узлов приводит к значительному улучшению выживаемости пациентов. Уровень заболеваемости и смертности не увеличивается при соответствующем опыте хирурга.
У пациентов с опухолями в прямой кишке полное удаление лимфоузлов, а также окружающей здоровой жировой ткани уменьшает риск рецидива от 30 до 5%.

В сентябре 2017 года моя мама заболела лимфомой.

Мама из Северодвинска, это Архангельская область. Местные врачи поставили диагноз только через полгода. После этого мы год боролись с лимфомой и на какое-то время победили.
В этой статье я расскажу, сколько мы потратили на лечение и где взяли деньги. Предупреждаю сразу, что конец у этой истории будет печальный.
Как маме диагностировали лимфому
Онкологию начали подозревать только спустя пару месяцев. Тогда сделали биопсию лимфоузлов, но она получилась не с первого раза: несколько раз ее брали неправильно, поэтому результатов не было.
В конце концов диагноз все-таки подтвердили, хотя анализы еще на всякий случай отправили в областную онкологическую больницу в Архангельске для проверки. Это заняло еще три недели.

Что такое лимфома

Обычно первый симптом лимфомы — увеличение лимфоузлов. Не всегда это периферические лимфоузлы, которые можно увидеть при простом осмотре. Иногда в патологический процесс сразу вовлечены внутригрудные лимфатические узлы. Пациента может беспокоить сухой кашель, чувство нехватки воздуха, одышка. Если поражены внутрибрюшные лимфоузлы, то возникает боль, тяжесть, чувство переполнения в области живота.
При этом иногда даже при массивной опухоли у пациента может не быть значимых изменений в анализах крови. Только у части пациентов проявляются симптомы опухолевой интоксикации:
- Снижение массы тела на 10% за последние 6 месяцев.
- Повышение температуры выше 38 °C не менее трех дней подряд без признаков воспаления.
- Очень сильная ночная потливость.
Это все значит, что лимфому не так-то легко диагностировать.
Я узнала об исследовании, которое называется ПЭТ КТ — это метод диагностики онкологических заболеваний, в котором используют позитронно-эмиссионную (ПЭТ) и компьютерную томографию (КТ). Насколько я разобралась, ПЭТ КТ показывает очаги опухоли и помогает оценить развитие болезни.
Это довольно новое исследование: по ОМС в России его стали делать только несколько лет назад. В нашей региональной больнице его не упоминали. Но когда я спросила о нем на врачебном консилиуме, мы без вопросов получили направление.
Оборудование для ПЭТ КТ на тот момент было всего в 17 городах России: Москве, Санкт-Петербурге, Воронеже, Белгороде, Липецке, Екатеринбурге, Красноярске, Орле, Казани, Тамбове, Тюмени, Магнитогорске, Курске, Уфе, Челябинске, Хабаровске и Ханты-Мансийске. Ближайший к Северодвинску город — Санкт-Петербург, поэтому врач дал нам направление в петербургское отделение Российского научного центра радиологии и хирургических технологий. Без направления сделать ПЭТ КТ тоже можно, но это дорого: например, в 2019 году в этом центре исследование всего тела стоило 42 500 рублей.
стоит исследование ПЭТ КТ всего тела в 2020 году
Оказалось, что с городом нам повезло: нас готовы были принять уже через 2—3 дня после звонка в центр. В Москве даже за деньги исследование предлагали сделать самое раннее через полторы недели. По итогам повторной биопсии и результатов ПЭТ КТ врачи подтвердили, что у мамы лимфома, и довольно агрессивная.


Как диагностируют лимфому
Врач может заподозрить лимфому при увеличении лимфатических узлов, но диагноз ставят только по результатам биопсии. Если человек обнаружил у себя увеличенные лимфоузлы — лимфаденопатию — требуется обратиться к врачу. Дальше врач по совокупности клинических данных выбирает дальнейшую тактику обследования. При нарастающей лимфаденопатии — если лимфоузлы продолжают увеличиваться — нужно делать биопсию с обязательным гистологическим и иммуногистохимическим исследованием.

В Санкт-Петербурге на базе Северо-Западного государственного медицинского университета имени И. И. Мечникова работает Центр дифференциальной диагностики лимфаденопатий. Тут жителям Санкт-Петербурга и других регионов делают биопсию лимфоузла с гистологическим и иммуногистохимическим исследованием по ОМС.
Как мы выбрали больницу
Когда мы получили диагноз, стало понятно, что нужно как можно быстрее начинать лечение. Пять лет назад мама уже лечилась от рака шейки матки в областной онкологической больнице и все прошло хорошо, поэтому она была готова снова довериться местным врачам.
Но оказалось, что лимфому в Архангельской области лечат не в онкологической больнице, где хорошее финансирование и материально-техническая база, а в общей областной больнице. По очереди в эту больницу маму могли взять только через два месяца. Это слишком долго.

Мы стали искать подходящие больницы в других городах. Остановились на Центре онкогематологии и трансплантологии при Северо-Западном государственном медицинском университете имени И. И. Мечникова в Санкт-Петербурге. Там мы смогли начать лечение через 10 дней вместо двух месяцев.
Сразу после лечения врач сказал, что если бы мы не поторопились, скорее всего, мама была бы уже мертва. Такой вид лимфомы убивает человека меньше чем за год.
Почему важно время
Существуют разные варианты лимфом, они делятся на индолентные и агрессивные подгруппы.

Агрессивные лимфомы характеризуются высокой скоростью деления опухолевых клеток. Это приводит к быстрому распространению патологического процесса по организму, поэтому так важно в кратчайшие сроки поставить диагноз и начать химиотерапию.
Как получить квоту на лечение
Когда мы выбирали, где лечить лимфому, решили не рассматривать лечение за границей. Как нам сказали врачи, российские стандарты лечения лимфомы совпадают с европейскими, потому нет разницы в эффективности лечения в России и, скажем, в Германии.
Но есть разница в стоимости: лечение гражданам РФ покрывает бюджет. Полиса ОМС для этого не хватит, но можно получить квоту. Т—Ж уже писал, как выглядит процесс получения квоты на операцию в отдельной статье. Я расскажу, как было у нас.

Сначала мы собрали пакет документов:
- Результаты исследований ПЭТ КТ.
- Протокол решения врачебной комиссии архангельской больницы с направлением на лечение по программе высокотехнологичной медицинской помощи и выпиской из карты об анамнезе.
- Справку архангельской больницы о диагнозе мамы.
- Направление на госпитализацию, выданное в северодвинской больнице.
- Заявление о согласии на обработку персональных данных.
С документами мы пришли к своему лечащему врачу больницы в Северодвинске. Она передала документы вместе с заявлением на получение квоты в областную больницу, и мы стали ждать подтверждения. По закону на это у областной больницы три дня.
После этого все наши документы направили в лечебное заведение, которое было указано в заявлении. Как только областная больница подтверждает направление, пациенту выдают 14-значный номер, по которому можно отслеживать процесс на специализированном портале по ВМП.
Через неделю из Центра онкогематологии пришло положительное заключение. Какие документы нужны для госпитализации и когда приезжать, я уточняла по телефону.

Справка архангельской больницы с диагнозом мамы 
Направление на госпитализацию из северодвинской больницы
Приключения перед госпитализацией
По телефону мы договорились с заведующей отделения гематологии в петербургском Центре онкогематологии о сроках госпитализации. И тут начались неприятности.
На фоне долгого приема обезболивающих у мамы открылась язва. Ей сделали полостную операцию, поэтому она не смогла приехать в Санкт-Петербург к дате госпитализации. Был риск, что начало лечения серьезно сдвинется.
Поскольку у мамы были очень неспецифичные для лимфомы симптомы, врачи в Центре онкогематологии хотели еще раз проверить ее биопсию. На это уходит примерно 14 дней. Но начать проверку без биоматериала мамы они не могли, а он был в Северодвинске. Кроме того, они могли провести исследование по ОМС только своим пациентам — а мама еще формально им не была.
мы заплатили за дополнительную биопсию
Результаты анализа подтвердили диагноз архангельских врачей, и маму наконец-то взяли на лечение.
Как маме лечили лимфому
Маме прописали шесть курсов химиотерапии по четверо суток каждый. Курс химиотерапии — это отдельная история с поступлением в больницу, исследованиями, подготовкой к процедуре, самой химией и восстановлением в больнице. Перерыв между курсами — 28 дней.
Чтобы этого избежать, пациенту ставят подключичный порт. Он позволяет избежать многочисленных внутривенных инъекций. Для установки подключичного порта нужна отдельная операция, которую проводит сосудистый хирург. Маме ее тоже сделали по квоте.
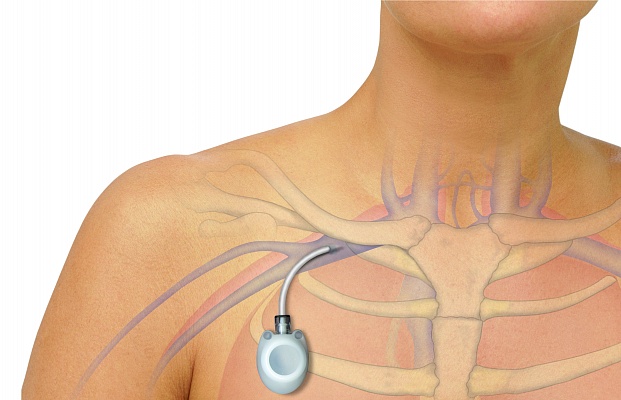
Установка подключичного порта выглядит так. Источник: Городская клиническая больница имени С. С. Юдина
После окончания шести курсов химиотерапии развитие заболевания у мамы остановилось. Далее ей предстояла пересадка костного мозга. В Центре онкогематологии пересадку не проводят, и нам дали направление в другую больницу, Исследовательский центр онкологии им. Петрова — тот самый, где ранее маме делали ПЭТ КТ. Для пересадки костного мозга у мамы дважды брали клетки, но их не хватило. В итоге пересадку не провели.
Квота покрыла все расходы на лечение. Кроме самой химиотерапии и операции по установке подключичного порта в лечение вошли консультации врачей, исследования, медицинские манипуляции вроде забора крови и установки капельницы. Если бы у нас получилось сделать пересадку костного мозга, квота покрыла бы и ее.

Мне было неловко спрашивать врачей, сколько стоит та или иная манипуляция. Судя по словам маминого врача, для россиян лечение всегда бесплатно: если не хватает полиса ОМС, оформляют квоту. Для иностранцев курс стоит от 50 до 200 тысяч и более. На сайте НМИЦ онкологии им. Петрова я нашла стоимость всех услуг.
Для примера я свела в таблицу некоторые процедуры и операции, которые делали маме, и их стоимость.
Читайте также:

