Паллиативная операция при раке молочной железы

В нашей стране рак молочной железы является лидирует среди злокачественных новообразований у женщин, и к сожалению, одной из основных причин смерти у женщин в возрасте от 35 до 55 лет. Критически важно для сохранения населения нашей страны внедрение активных методов профилактики и ранней диагностики рака, поскольку за период рыночных реформ общая заболеваемость раком молочной железы возрасла на 64%. Множество существующих факторов риска, к сожалению, не позволяют в настоящее время рассчитывать на снижение заболеваемости.
Основные факторы, определяющие способ лечения и прогноз рака молочной железы, включают:
- Стадия заболевания на момент диагностики и в период проведения активного лечения
- Темпы роста опухоли, ее гистологическая структура
- Чувствительность тканей опухоли к препаратах таргетной и химиотерапии
- Состояние окружающих тканей
- Гормональный фон
- Наличие периферических метастазов
- Сопутствующие заболевания и степень декомпенсации жизненно-важных функций.
Способы лечения рака груди:
В современной онкологии различают три вида лечения злокачественных образований
- радикальное - излечивающее или дающее шанс добиться излечения онкологического заболевания;
- паллиативное – при проведении операций ими являются преимущественно циторедуктивные вмешательства и операции по удалению отдельных метастатических очагов; при проведении химиотерапии – химиотерапия со сниженными дозами;
- симптоматическое – не содержит компонентов или методов, влияющих на активность опухоли, но улучшающее функционирование отдельных систем и органов пациента с раком;
Паллиативное лечение рака молочной железы показано при распространенной форме рака, когда не существует возможности провести радикальное лечение или же шансы на полное выздоровление минимальны, а все основные врачебные мероприятия направлены на увеличение общего ресурса здоровья – за счет снятия опухолевой интоксикации, и, как следствие, увеличение продолжительности жизни и улучшение ее качества. Своевременно начатое паллиативное лечение позволяет продлить жизнь на несколько лет. Выраженный положительный эффект паллиативной терапии наблюдается обычно у 60-80%, при этом у 25-30% наблюдается существенный прогресс в общем состоянии и самочувствии.
Основные методики паллиативного лечения рака молочной железы:
- Хирургическое лечение – радикальная или санационная мастэктомия (удаление молочной железы), некрэктомия (удаление омертвевших тканей кокруг опухолевой язвы у ранее оперированных больных) ,
- Химиотерапия – терапия со сниженными дозами (супрессивная химиотерапия)
- Радиотерапия – лучевая терапия
- Гормональная и таргетная терапия обычно используются совместно с химиотерапией.
- Обезболивающее лечение – купирование болевого синдрома
Паллиативное хирургическое лечение рака молочной железы:
Хирургические вмешательства проводятся у 30-40% всех больных с раком молочной железы на поздних стадиях. В связи с распространением опухолевого процесса с поражением окружающих тканей, регионарных лимфоузлов, при проведении мастэктомии проводится полное или частичное удаление молочной железы, а также окружающих тканей – фасций большой и малой грудных мышц, соединительной ткани, кожи. Крове того, производится резекция подмышечных лимфатических узлов, и при вовлеченнии в процесс – и других регионарных лимфоузлов. В последующем при хорошей динамике состояния пациента возможно эндопротезирование молочной железы для восстановления психологического статуса пациентки.
Выполнение паллиативных хирургических вмешательств избавляет пациенток от распада опухоли, с формированием опухолевой язвы и массивного кровотечения, септико-токсической интоксикации, и септического шока.
Органосохраняющие операции при паллиативном лечении не проводятся.
Химиотерапия при паллиативном лечении рака груди:
Системная химиотерапия при раке груди позволяет остановить в короткие сроки процесс размножения клеток опухоли и уничтожить уже имеющиеся. Как правило, она используется в комплексе с хирургическим лечением.
Уменьшение размеров новообразования, приглушение симптомов заболевания если и не приводит к полному выздоровлению, то хотя бы способствует продлению жизни пациента и облегчению его страданий. Зачастую химиотерапия применяется в сочетании с другими способами.
Радиотерапия
Лучевая терапия – разрушение активно делящихся опухолевых клеток с помощью место применяемого ионизирующего излучения. Паллиативная лучевая терапия проводится при поражении 4-х и более регионарных лимфатических узлов, а также при местно-распространной форме рака молочной железы. В ряде случаев лучевая терапия применяется при поражении лимфатических узлов.. Ее активное применение при широком распространеии позволяет провести конверсию неоперабельной опухоли в операбильную форму.
Лучевая терапия также используется при поражении метастазами рака молочной железы губчатых костей – позвоночника, костей таза. Правильно проведенная лучевая терапия позволяет снизить остроту болевого синдрома при костных метастазах.
Умеренные побочные эффекты лучевой терапии встречаются практически у всех пациентов. Однако, примерно у 5% пациентов наблюдается развитие последствий лучевой болезни, например, поражение плечевого сплетения, возрастает риск некроза тканей и костей, развития фиброзов и др. Следует тщательно выбирать между облегчением тяжелых симптомов и потенциальными осложнениями.
Паллиативная гормонотерапия при раке груди
Гормонотерапия направлена на подавление действия собственных половых гормонов пациентки с раком груди (эстрогенов и прогестерона), которые стимулируют рост рака груди. Основным показанием к назначению препаратов гормонотерапии является высокая чувствительность к ним клеток опухоли. Чаще всего препараты гормонотерапии применяются при значительном распространении опухоли или наличии отдаленных метастазов рака груди.
Самые распространенные препараты включают блокаторы рецепторов к гормонам на поверхности опухолевой клетки - тамоксифен и торемифен, а также блокаторы синтеза эстрогенов - летрозол (фемара), анастрозол (аримидекс) и ряд других.
Применение препаратов гормональной терапии совместно с лучевой терапией и химиотерапией может приводить к снижению эффективности каждого из методов, что обусловлено различием механизмов их действия. Поскольку препараты гормонотерапии приводят к снижению скорости роста клеток, но химиопрепараты и лучевая терапия воздействуют именно на растущие и активно делящие клетки. Поэтому современные схемы комплексного лечения предполагает последовательное назначение всех компонентов лечения.
Как правило, гормональная терапия назначается после применения других методов лечения рака и продолжается от 5-6 месяцев до 5-7 лет, обеспечивая ремиссию рака груди.
При невысокой степени распространенности рака груди гормональные препараты могут назначаться на 2-3 месяца с целью отграничить опухолевые и здоровые ткани перед проведением циторедуктивной операции.
При агрессивном течении опухоли гормональные препараты могуть быть назначены сразу после проведения первичной химиотерапии и совсмещаться с курсами лучевой терапии.
Прогноз результатов паллиативного лечения рака молочной железы
Прогноз при раке молочной железы один из самых благоприятных, в связи с большой изученностью и хорошо развитым лечением данного рака.
Результаты лечения обычно оцениваются по выживаемости пациентов в течение пяти лет. Конечно, длительность жизни зависит от стадии болезни, при которой было начато лечение. Сегодня, благодаря современным методам лечения, можно добиться пятилетней выживаемости на III стадии рака у 67-87% больных.
Альтернативным показателем является средняя продолжительность жизни после проведенного лечения. Так, после проведения комплексной полихимиотерапии, гормональной и лучевой терапии у пациентов четвертой IVБ стадии, средняя продолжительность составляет в нашей стране 0,5-1,5 года без проведения паллиативных операций и 2-3 года после проведения паллиативных операций. За рубежом альтернативные показатели могут составлять, соответственно, 2-3 года и 4-6 лет.
Помощь на всех этапах.
Служба платной госпитализации оказывает комплексную помощь в диагностике и лечении рака молочной железы. Своевременное обращение в нашу Службу поможет достичь лучших результатов лечения и получить максимальную медицинскую помощь при онкологическом заболевании, что обеспечит оптимальный прогноз заболевания и сохранение качества жизни.
За подробной информацией обращайтесь по тел. +7 (495) 181-06-08

Какие бывают операции по поводу рака груди? В каких случаях они могут быть выполнены? Как зависит хирургическая тактика от стадии опухоли? Можно ли сохранить грудь? Нужно ли удалять лимфатические узлы? Цена операции при раке молочной железы.
Хирургия – основное, радикальное направление в лечении рака молочной железы. Хирургическое лечение рака груди может преследовать разные цели:
- Задача радикальной операции – полностью удалить опухолевую ткань. Иногда для этого приходится удалять лишь часть молочной железы, иногда – всю ее целиком. Объем вмешательства зависит от размеров и стадии опухоли.
- Паллиативная операция показана, когда удалить опухоль полностью не получается, но хирургическое вмешательство может помочь уменьшить симптомы, улучшить состояние женщины.
- Лимфаденэктомия – хирургическое удаление лимфоузлов, если есть подозрение, что они поражены опухолевыми клетками. В соответствии с современными подходами, этому предшествует сентинель-биопсия, представляющая собой по сути диагностическую операцию.
- Реконструктивно-пластические операции применяют, чтобы восстановить нормальный внешний вид груди после операций (как правило, мастэктомии) по поводу рака молочной железы.

Органосохраняющие вмешательства

Во время органосохраняющей операции удаляют опухоль и участок окружающей здоровой ткани. Такая операция называется лампэктомией. Иногда можно услышать другие названия: квадрантэктомия, частичная мастэктомия, секторальная резекция – в зависимости от объема и особенностей вмешательства.
Удаленные ткани отправляют в лабораторию для изучения под микроскопом. Важно изучить край резекции – границу удаленных тканей. В нем не должно быть опухолевых клеток: в таких случаях говорят о негативном крае резекции, это означает, что опухоль удалена полностью. Если край резекции позитивный, это говорит о том, что в нем есть раковые клетки, возможно, они остались в организме женщины. Врач может назначить повторное хирургическое лечение.
Мастэктомия
Мастэктомия – это оперативное лечение рака молочной железы, во время которого ее удаляют целиком. Существует пять основных видов мастэктомии:
- Радикальная: хирург удаляет молочную железу, грудные мышцы (большую и малую), лимфоузлы трех уровней. Это очень травматичная операция, она приводит к сильной деформации. В настоящее время к радикальной мастэктомии прибегают редко: если первичная опухоль или метастазы в лимфоузлах второго уровня врастают в грудные мышцы, в паллиативных целях.
- Модифицированная радикальная мастэктомия по методу Patey & Dyson: удаляют всё то же самое, что при радикальной мастэктомии, но сохраняют большую грудную мышцу. За счет этого сокращается объем хирургического вмешательства, меньше деформация. Такую операцию проводят при множественных метастазах в лимфоузлах 1–3 уровней.
- Модифицированная радикальная мастэктомия по методу Madden: удаляют всё то же самое, что при радикальной мастэктомии, кроме большой и малой грудных мышц, лимфоузлов третьего уровня. На данный момент это самая популярная разновидность мастэктомии в России.
- Модифицированная радикальная мастэктомия по методу Auchincloss H .: удаляют полностью молочную железу и лимфоузлы первого уровня.
- Модифицированная радикальная мастэктомия без удаления грудных мышц: удаляют только молочную железу и лимфоузлы трех уровней.
Современные подходы
Главный вопрос, который встает во время хирургического лечения рака молочной железы: можно ли удалить только опухоль, или стоит выполнить мастэктомию? С одной стороны, органосохраняющие операции позволяют сохранить грудь – один из атрибутов женственности. Но не повысится ли из-за этого риск рецидива?
В настоящее время проведены исследования и установлено, что лампэктомия, дополненная курсом лучевой терапии, не уступает по эффективности мастэктомии и не сопровождается более высоким риском рецидива. У многих женщин можно сохранить грудь. Другой вопрос в том, что не всякому врачу может хватить опыта, знаний, мастерства. Свяжитесь с нами, и мы подскажем, где найти хорошего хирурга-онкомаммолога.
Удаление лимфатических узлов

Паллиативные операции
При раке молочной железы на поздних стадиях хирургическое лечение зачастую носит паллиативный характер. Опухоль невозможно полностью удалить, но можно улучшить состояние женщины. Показания к паллиативным операциям:
- Изъязвление опухоли, образование на коже груди открытой раны.
- Одиночные метастазы в какой-либо части тела, которые вызывают симптомы и могут быть удалены хирургическим путем.
- Сдавление метастазами спинного мозга.
- Сильные боли.
Реконструктивно-пластические операции
После операции по поводу рака молочной железы внешний вид груди можно восстановить. Для этого используют лоскуты на основании прямой мышцы живота, широчайшей мышцы спины, силиконовые импланты. Можно выполнить пластику соска, ареолы. Реконструктивно-пластическую операцию можно выполнить одновременно с удалением опухоли или спустя некоторое время.
После операционного лечения рака груди
После операции врач может назначить курс адъювантной химиотерапии, лучевой терапии. Это зависит от стадии опухоли, риска рецидива. После наступления ремиссии нужно регулярно посещать врача, ежегодно выполнять маммографию.
Стоимость операции по удалению рака молочной железы
Стоимость операции по удалению рака груди зависит от объема хирургического вмешательства, в разных клиниках может сильно различаться ценовая политика. На общую стоимость лечения повлияет продолжительность пребывания в стационаре, необходимость в других видах лечения (химиотерапии, лучевой, гормональной терапии).
Центр Комплексной медицины сотрудничает с лучшими клиниками Москвы:

- Показания к паллиативным операциям
- Паллиативные операции, устраняющие осложнения
- Паллиативное удаление опухоли, паллиативная резекция
- Цены на паллиативную помощь в Европейской онкологической клинике
Операции в онкологии можно разделить на три группы:
- Диагностические операции. Проводятся для диагностики заболевания, взятия биопсии и определения степени распространенности опухоли.
- Радикальные операции. Предполагается, что опухоль удаляется в полном объеме. При осмотре краев иссечения, злокачественных клеток там не обнаруживается.
- Паллиативные операции. Во время вмешательства опухоль не удаляется, или удаляется не в полном объеме. Чаще всего, такие операции направлены на устранение осложнений, вызванных злокачественным новообразованием и временное облегчение состояния больного.
В связи с развитием нехирургических противоопухолевых методов терапии, нерадикальные операции стали применяться как один из этапов основного лечения. Они называются циторедуктивными.
Показания к паллиативным операциям
К сожалению, во многих случаях злокачественные новообразования диагностируют на поздних стадиях, когда радикальное лечение невозможно. Но это не значит, что пациенту нельзя помочь. В таких случаях целью медицинского вмешательства является облегчение состояния пациента, улучшение качества его жизни и увеличение ее продолжительности. Одним из компонентов такого лечения являются паллиативные операции, устраняющие осложнения, вызванные опухолью. Их проводят в следующих ситуациях:
- Профилактика жизнеугрожающих осложнений.
- Облегчение симптомов заболевания.
- Борьба с уже развившимися осложнениями.
Помимо этого, паллиативная хирургическая операция может проводиться как этап комбинированного лечения рака на распространенных стадиях. В этом случае говорят о паллиативном удалении опухоли или паллиативной резекции.
Паллиативные операции, устраняющие осложнения
Опухоли органов пищеварительной системы склонны к экзофитному и циркулярному росту, что в конечном итоге может спровоцировать обтурацию (закупорку просвета органа с развитием его непроходимости). Чаще всего, это происходит на уровне пищевода, желудка, тонкого кишечника и конечных отделов толстой кишки. Чтобы обеспечить пациенту возможность нормального питания, используются паллиативные операции по наложению обходных анастомозов. Таким образом, пища и кишечное содержимое сможет беспрепятственно проходить по пищеварительной трубке.
В ряде случаев анастомозы наложить невозможно, тогда используют стомирование — формируют выходное отверстие на стенке живота. Например, если затруднено поступление пищи в желудок, выводят гастростому, и тогда пациент сможет принимать полужидкую пищи через нее.
При обтурационной непроходимости терминальных отделов толстого кишечника производят наложение колостомы — выведение отдела кишки, находящегося выше опухоли, на переднюю брюшную стенку. Через нее будет отходить кишечное содержимое (в частности каловые массы) в специальный мешок — калоприемник.

Блокировка отведения мочи может возникать на нескольких уровнях мочевыделительной системы:
- На уровне почки. В этом случае устанавливают нефростому (специальную трубку), которая выполняет функцию дренирования. Все манипуляции проводятся через прокол задней брюшной стенки под контролем УЗИ.
- Блокировка на уровне мочеточников. В этом случае моча не поступает в мочевой пузырь, а ретроградно забрасывается обратно в почку, что вызывает тяжелые осложнения, вплоть до развития почечной недостаточности. Для отведения мочи чаще всего используется стентирование мочеточника. В просвет мочеточника, на уровне опухоли, производят установку каркасного стента, который будет обеспечивать поддержание просвета органа в расправленном состоянии.
- При удалении мочевого пузыря проводят операции по формированию искусственного мочевого резервуара из тканей других органов (желудок, часть кишки). Отведение мочи из этих резервуаров осуществляется с помощью уростомы — искусственного отверстия на передней брюшной стенке. Однако есть техники, при которых сохраняется мочевой сфинктер, тогда уростома не требуется. Если резервуар сформировать невозможно, мочеточники выводят на переднюю брюшную стенку, такая операция называется уретерокутанеостома.
Частым осложнением у онкологических пациентов является кровотечение. Оно может возникать при прорастании новообразования в крупные кровеносные сосуды, или при распаде опухолевой ткани. Ситуация усугубляется тем, что на фоне паранеопластического процесса возникают проблемы с кровесвертывающей системой, что может спровоцировать такое грозное осложнение, как диссеминированное внутрисосудистое свертывание крови.
В рамках устранения кровотечения применяют различные методики, от перевязки кровеносных сосудов, до паллиативной операции по удалению опухоли.
Опухоли горла, гортани и трахеи нередко вызывают обтурацию дыхательных путей. Чтобы облегчить это состояние и дать возможность пациенту нормально дышать, накладывают трахеостому — через хирургическое отверстие в трахее вставляется специальная трубка, которая будет проводить воздух к бронхам.
При опухолях печени, желудка, поджелудочной железы и кишечника может возникнуть непроходимость желчевыводящих путей с развитием механической желтухи. Желтуха опасна тем, что в крови серьезно повышается уровень билирубина, который является токсическим веществом, особенно он опасен для головного мозга.
Чтобы обеспечить нормальное отведение желчи, проводят паллиативные операции — дренирование или стентирование желчных протоков, наложение обходных анастомозов.
При многих злокачественных новообразованиях органов живота и малого таза происходит скопление свободной жидкости в брюшной полости. Такое состояние называется асцит. Объем свободной жидкости может достигать десяти литров и более. Пациенты, при этом, чувствуют себя очень плохо: у них выраженная одышка, отмечается нарушение работы внутренних органов, запоры, тошнота и др.
Чтобы облегчить состояние таких пациентов, проводят лапароцентез — пункцию брюшной полости с отведением свободной жидкости. На последних этапах, когда быстро образуется много жидкости, в брюшную полость устанавливают дренаж. Он осуществляет непрерывное отведение асцитического содержимого.
Гидроторакс — это скопление жидкости в плевральной полости. Возникает при злокачественных опухолях легких, плевры и др. Характеризуется болью в груди, одышкой, сильным надсадным кашлем, а также может привести к ателектазу и отеку легкого. Для устранения гидроторакса проводят такие же операции как при асците.
Паллиативное удаление опухоли, паллиативная резекция
Во время таких операций производят частичное удаление злокачественного новообразования. Причем это может быть, как первичная опухоль, так и ее отдаленные метастазы. Разновидностью такого типа операций, является циторедукция. Она выполняется в рамках комбинированного лечения. На первом этапе проводится хирургическое удаление опухолевой массы в максимально возможном объеме. На втором этапе на оставшиеся злокачественные клетки воздействуют другими методами противоопухолевого лечения, например, химиопрепаратами или облучением.
Циторедуктивные операции проводятся при следующих формах злокачественных новообразований:
- Рак яичников.
- Саркомы мягких тканей.
- Некоторые виды опухолей молочной железы.
- Семинома яичка.
Помимо циторедуктивных операций, паллиативные резекции применяются для предотвращения развития жизнеугрожающих осложнений. Например, когда опухоль имеет большие размеры, есть высокий риск ее распада с образованием перфорации органа и развитием массивного кровотечения. В этих случаях целесообразно произвести превентивное удаление рака, не дожидаясь осложнений. Плановые паллиативные операции менее рискованные и более безопасные для пациента, чем экстренные. При их проведении есть время на адекватную подготовку организма к вмешательству.
В целом, развитие паллиативной помощи в целом и паллиативных операций в частности, позволило существенно увеличить продолжительность жизни и улучшить ее качество при многих формах рака.

- В каких случаях при онкологических заболеваниях нужны паллиативные операции?
- Циторедуктивные операции
- Симптоматические операции
- Стентирование при онкологических заболеваниях
- Санационные операции
Паллиативными называют такие операции, которые направлены на улучшение качества жизни больного, уменьшение болей и других мучительных симптомов. В отличие от радикальных хирургических вмешательств, они не избавляют от рака, а лишь помогают улучшить состояние. Согласно мировой статистике, 10–20% всех операций в онкологии носят паллиативный характер. В зависимости от целей, они бывают циторедуктивными (паллиативная резекция), симптоматическими, санационными. Реконструктивно-пластические операции и биопсию тоже можно рассматривать как разновидности паллиативной хирургии. Основные цели паллиативных операций в онкологии:
- Первичная оценка и уточнение диагноза.
- Уменьшение размера опухоли и борьба с местными симптомами.
- Уменьшение опухолевой интоксикации.
- Борьба с кровотечением.
- Уменьшение боли.
- Реконструкция и реабилитация.
В каких случаях при онкологических заболеваниях нужны паллиативные операции?
Классически основу паллиативной помощи в онкологии составляет лучевая терапия и химиотерапия. К паллиативной хирургии прибегают не так часто, но в последнее время показания расширяются. Появляются новые малоинвазивные вмешательства. Решение о проведении паллиативной операции нужно принимать индивидуально, врач должен хорошо взвесить все за и против. Важно понимать, насколько большую пользу принесет пациенту вмешательство, поможет ли повысить качество и продолжительность жизни, надолго облегчить симптомы. В то же время, необходимо правильно оценить возможные риски. Принимая решение, врач учитывает тип и стадию опухоли, количество и расположение очагов в организме, возраст и состояние здоровья пациента, прогнозируемую продолжительность жизни и другие факторы. Важен междисциплинарный подход. С пациентом должны работать врачи разных специальностей: хирург, химиотерапевт, врач лучевой терапии, другие профильные специалисты. Иногда операция является не единственным выходом. Возможно, того же эффекта удастся достичь другими, более безопасными, способами. Когда разные специалисты работают в тесном сотрудничестве, вместе им проще принять правильное решение, выбрать оптимальную лечебную тактику.
Циторедуктивные операции
В случае, когда невозможно радикальное удаление опухоли, хирург может постараться удалить как можно большую ее часть. Такие операции называются циторедуктивными. Они могут решать две задачи:
- уменьшить симптомы;
- увеличить продолжительность жизни.
Характерный пример циторедуктивной операции — хирургическое лечение при раке яичников, осложненном канцероматозом (поражением раковыми клетками) брюшины и асцитом (скоплением жидкости в брюшной полости), когда есть риск обструкции кишечника. Удаление максимального объема опухолевой ткани в таких случаях помогает не только улучшить состояние пациента, но и увеличить выживаемость. Зачастую циторедуктивные операции проводят как часть комбинированного лечения рака. После хирургического вмешательства назначают курс химиотерапии или лучевой терапии. Эти методы лечения работают более эффективно после того, как удален основной объем опухоли.
Один из наглядных современных примеров сочетания паллиативной хирургии и медикаментозного лечения — HIPEC, гипертермическая интраперитонеальная химиотерапия. Ее применяют при раке, осложнившемся канцероматозом брюшины.
- Сначала проводят операцию, во время которой хирурги удаляют все видимые узлы, проводят резекцию пораженных органов.
- Затем брюшную полость промывают подогретым раствором химиопрепарата — он уничтожает мелкие очаги, которые не были удалены. Это помогает существенно продлить жизнь пациента (годы вместо месяцев).
В некоторых случаях удается добиться ремиссии. Нередко вопрос о паллиативном циторедуктивном вмешательстве встает, когда есть риск серьезных, опасных для жизни осложнений, например, перфорации кишечника, сильного кровотечения. Операция помогает их предотвратить.
Симптоматические операции
Симптоматические паллиативные вмешательства направлены на борьбу с теми или иными симптомами, вызванными злокачественной опухолью. Вот некоторые примеры:
- При кишечной непроходимости хирург может наложить обходной анастомоз: петли кишечника соединяют в обход участка, заблокированного опухолью.
- Если человек не может питаться самостоятельно (при сужении опухолью пищевода, лучевой терапии головы и шеи), выполняют гастростомию: желудок подшивают к стенке брюшной полости и формируют отверстие на коже, через которое вводят пищу. В некоторых случаях проводят дуоденостомию — на поверхность кожи выводят отверстие из двенадцатиперстной кишки.
- Если неоперабельная опухоль находится в нижних отделах кишечника, может быть выполнена колостомия — операция во время которой на кожу выводят отверстие из ободочной кишки, или илеостомия — с использованием подвздошной кишки (нижней части тонкого кишечника). Через полученное отверстие — коло- или илеостому — отходит кал.
- При опухолях гортани, вызывающих удушье, проводят трахеостомию — на кожу выводят отверстие из трахеи, через которое человек может дышать.
- Для борьбы с кровотечениями и некоторыми другими осложнениями (например, при асците, связанном с циррозом) прибегают к перевязке и эмболизации сосудов.
- При асците (скоплении жидкости в брюшной полости) выполняют лапароцентез (в стенке брюшной полости делают прокол, чтобы вывести жидкость), паллиативные хирургические вмешательства: оментогепатофренопексию, перитонеовенозный шунт, деперитонизацию стенок брюшной полости.
- При экссудативном плеврите (скопление жидкости в грудной клетке между листками плевры) проводят торакоцентез (эвакуацию жидкости через прокол в грудной стенке), плевродез (введение препаратов, которые приводят к склеиванию листков плевры).
- При нарушении оттока мочи может быть выполнена нефростомия: в почечную лоханку через прокол на коже устанавливают специальный катетер, через который в дальнейшем оттекает моча.
Стентирование при онкологических заболеваниях
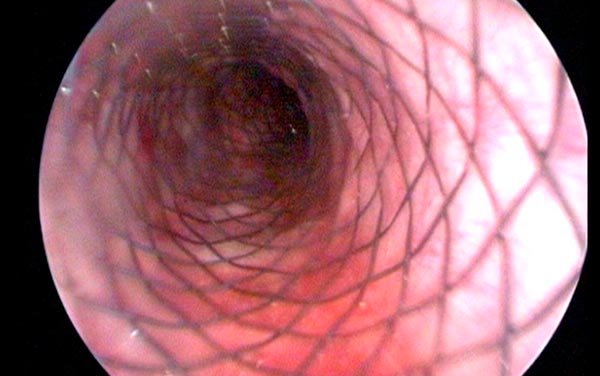
При непроходимости полых органов, вызванной опухолевыми процессами, устанавливают стенты — полые цилиндрические каркасы с сетчатой стенкой из металла или полимерного материала. Зачастую стент можно установить эндоскопически, для этого не нужно делать разрез. Он расширяет просвет полого органа и восстанавливает его проходимость. Стенты можно устанавливать в кишечник, желудок, пищевод, мочеточники, желчные протоки, верхнюю полую вену и др. Это менее инвазивное вмешательство, по сравнению, например, с наложением обходного анастомоза, оно лучше переносится пациентами.
Санационные операции
Распадающаяся опухолевая ткань может инфицироваться. При этом ухудшается состояние больного, возникает риск распространения инфекции в организме. Для того чтобы это предотвратить, нужно удалить как можно большее количество инфицированной опухолевой ткани. Такие паллиативные операции в онкологии называются санационными. Их выполняют, например, при раке молочной железы.
Даже в запущенных случаях все еще остается довольно много возможностей помочь онкологическому больному, продлить жизнь, избавить от мучительных симптомов. И для этого прибегают не только к паллиативной хирургии: врач может назначить химиопрепараты, таргетные препараты, иммунопрепараты, лучевую терапию, поддерживающее лечение. Позвоните нам, мы знаем, где найти врача-эксперта и клинику, в которой применяются наиболее современные технологии: +7 (495) 023-10-24 .
Читайте также:

