Острый лейкоз симптомы у взрослых прогноз сколько живут после операции

Распространённость рака крови
Рак крови не относится к особо распространённым онкологическим заболеваниям. Согласно данным американских гематологов, им заболевает в год всего лишь 25 из 100000 человек. Более часто заболевают дети в возрасте 3-4 года и люди пожилого возраста (от 60 до 70 лет).
В группу злокачественных заболеваний кроветворной ткани входит несколько заболеваний. Статистическое управление США приводит следующие данные заболеваемости на рак крови, прогноз при котором зависит от формы заболевания:
лейкоз определён у 327500 человек;
761600 человек страдают лимфомой Ходжкина или неходжкинскими лимфомами;
миелодиспластический синдром диагностирован у 1 51000 пациентов;
Раком крови болеют разные группы населения, у которых он проявляется с разной частотой. Так, дети страдают в основном от острой миелической лейкемии, а проявления лейкоза чаще всего можно выявить у лиц старше 60 лет. Лейкемия составляет 2-3% онкологических диагнозов. Она в разной пропорции поражает мужское и женское население. Так, в Германии ежегодно выявляют 8 случаев лейкемии на 10000 женщин, в то же время, как у мужчин диагностируют 12,5 случаев на 100000 населения.
Специалисты выделяют такие формы рака крови:
лейкозы (лимфоцитарный и миелобластный);
лимфомы (лимфома Ходжкина и неходжкинские лимфомы);
Прогноз выживаемости при лейкозах
Лейкоз относится к группе онкологических заболеваний кроветворной, лимфатической системы и костного мозга. В дальнейшем процесс распространяется на периферическую кровь, селезёнку и другие органы. Согласно статистическим данным, в России в 2014 году выявлено более 8000 новых случаев этой патологии крови, а в США – около33500 . Афроамериканцы болеют в 1,5 раза чаще представителей белой расы.
Известны четыре причины лейкозов:
1. Инфекционно-вирусная. В 30% случаев мутация клеток крови происходит под воздействием вирусов и бактерий.
2. Наследственность. Наличие в анамнезе родственников, болеющих лейкозом, в 2 раза повышает риск заболеваемости. Наследственные хромосомные аберрации в 28% случаев могут спровоцировать лейкоз.
3. Химические вещества и цитостатики. Линолеум, ковровые покрытия и синтетические моющие средства в 2 раза повышают риск заболеть лейкозом. Не контролированное введение в организм цефалоспоринов и антибиотиков пенициллинового ряда в 2,5 раза повышает риск развития гемобластозов.
4. Лучевое воздействие. Острый лейкоз развивается у 100% лиц, которые были подвергнуты облучению.
Прогноз заболеваемости лейкозом одинаков во всех возрастных группах. Наибольшая степень риска заболеваемости этим заболеванием у следующих групп населения:
1) работников атомных станций;
2) рентгенологов и врачей радиологов;
3) населения, которое проживает возле атомных станций.
На прогноз заболеваемости лейкозом влияет несколько факторов:
гистологической структуры опухоли;
варианта течения злокачественного процесса;
В международном классификаторе болезней выделены две формы лейкоза: острая и хроническая. При острой форме лейкоза в периферической крови находят до 90% бластных клеток. Патологический процесс протекает слишком стремительно и прогноз неутешительный – двухлетняя выживаемость составляет около 20%, пятилетняя выживаемость равна 0-1%. Если лечение начато вовремя и проведено в полном объёме, то положительный прогноз наблюдается в диапазоне от 45% до 86% пациентов.
Прогноз жизни пациентов, страдающих раком крови, улучшается при хронической форме заболевания. В этом случае в периферической крови находят приблизительно по 50% зрелых и незрелых форм лейкоцитов. Пятилетняя выживаемость от 85 до 90%.
Однако не стоит забывать, что хронический лейкоз протекает относительно благополучно до развития бластного криза, когда заболевания приобретает черты острого процесса. После проведения соответствующего химиотерапевтического лечения пятилетняя выживаемость этой категории больных хроническим лейкозом достаточно высока и составляет 45-48%. Только 25% пациентов после полуторагодичной ремиссии умирает.
Во многом прогноз зависит от возраста человека. Процент пятилетней выживаемости детей, страдающих лейкозом, колеблется от 60% до 80%. Шансы на излечение имеет 50% людей среднего возраста, однако, в 10-15% случаев у них наблюдается рецидив опухоли. Пятилетняя выживаемость лиц старше шестидесяти лет значительно ниже. Она находится в пределах от 25% до 30%.
Рак крови имеет особенность: нет очага новообразования, раковые клетки как бы разбросаны по всему организму. Однако в его течении выделяют несколько стадий, которые позволяют определить прогноз жизни. Только для хронического гемобластоза характерны три стадии развития патологического процесса. С ними связан прогноз выживаемости. Это можно увидеть на таблице №1.
Таблица №1. Прогноз выживаемости при хроническом гемобластозе.
Для того чтобы определиться с методом лечения заболевания, необходимо выполнить некоторые обследования, которые помогут установить диагноз. Это общий и биохимический анализ крови, пункция костного мозга и трепанационная биопсия.
Далее назначают противоопухолевые препараты и кортикостероиды. При остром процессе проводится противовоспалительная и дезинтоксикационная терапия, выполняются гемотрансфузии и переливание компонентов крови. Далее выполняется пересадка донорского костного мозга. Она необходима из-за того, что в процессе лечения лейкоза используют высокие дозы химиотерапевтических препаратов, от которых погибают не только атипичные, но и здоровые стволовые клетки.
Пересадку костного мозга выполняют при таких видах рака крови:
a) острый миелобластный лейкоз;
b) острый лимфобластный лейкоз;
c) миелодиспластические синдромы;
d) хронический миелолейкоз;
e) заболевания плазматических клеток;
f) ювенильная миеломоноцитарная лейкемия;
g) лимфома Ходжкина;
h) неходжкинские лимфомы.
Конечно же, что более благоприятный прогноз выживаемости после трансплантации костного мозга у пациентов с неонкологическими заболеваниями: он составляет от 70% до 90% в том случае, когда донором был родственник пациента или он сам, и от 36% до 65%, когда в качестве донора выступал не родственник. При пересадке костного мозга пациентам, страдающим лейкемией в стадии ремиссии, прогноз выживаемости составляет от 55% до 68% в случае забора трансплантанта от донора-родственника, и от 26% до 50% тогда, когда донор не был родственником.
К тому же, на прогноз выживаемости после пересадки костного мозга влияют такие факторы:
I. Степень выраженности совпадения между реципиентом и донором костного мозга по системе HLA.
II. Состояние пациента накануне пересадки костного мозга: если болезнь до трансплантации имела либо стабильное течение, либо же находилась в стадии ремиссии, то в этом случае прогноз улучшается на 52%.
III. Возраст. Чем меньше возраст пациента, перенесшего пересадку стволовых клеток, тем выше его шансы на выживание.
IV. Инфекционные заболевания, вызванные цитомегаловирусом у донора или же у реципиента, на 79% ухудшают прогноз.
V. Доза пересаженных стволовых клеток: чем она выше, тем больше шансов на выживание. Однако слишком большое количество костномозговых клеток на 26% увеличивает риск отторжения трансплантата.
Прогноз при миеломе
Множественная миелома также относится к заболеваниям, которые называют раком крови. Она развивается из плазматических клеток, являющихся своего рода белыми кровяными клетками, которые помогают организму бороться с инфекцией. При множественной миеломе раковые клетки растут в красном костном мозге. Они продуцируют аномальные белки, которые повреждают почки. При множественной миеломе поражается несколько участков тела.
Конечно же, большинство пациентов не обращаются за медицинской помощью до тех пор, пока не разовьются признаки заболевания. В 90% пациентов вначале появляется боль и ломкость костей. 95% людей обращают внимание на участившиеся инфекционные заболевания и приступы лихорадки. У 100% лиц, обратившихся за медицинской помощью, имеет место жажда и частое мочеиспускание. Потеря веса, тошнота и запоры беспокоят 98% пациентов с миеломой.
Лечение заболевания включает химиотерапию, радиационное лечение и плазмофорез. Шансом излечения 70% пациентов является трансплантация костного мозга или же стволовых клеток. Невзирая на успехи онкологической гематологии, а также трансплантологии, прогноз при этой форме рака крови неблагоприятный.
Известны 14 вариантов миеломы, но в 90% случаев регистрируется лейкемия и лимфома. Прогноз выживаемости зависит от многих факторов, однако, не следует забывать, что прогноз основывается лишь на статистических данных. Чем раньше поставлен диагноз и начато лечение, тем лучше прогноз.
Выделяют 4 стадии множественной миеломы. При ранней стадии заболевания в 100% пациентов не удаётся обнаружить каких-либо патогномоничных симптомов. Не определяются и повреждения костной ткани. На первой стадии встречается незначительное количество миеломных клеток, а в 97% пациентов находят незначительные повреждения костной ткани.
Появление умеренного количества миеломных клеток трактуется как 2 стадия заболевания. На третьем этапе развития миеломной болезни в 100% случаях находят большое количество атипичных клеток и многочисленные повреждения костной ткани. На прогноз выживаемости при таком виде рака крови, как миелома, является возраст пациента. Лица молодого возраста в 2 раза лучше поддаются лечению, чем пожилые пациенты.
В 10% случаев множественная миелома протекает бессимптомно и прогрессирует медленно. Прогноз ухудшается в 100% лиц с нарушением функции почек. Однако, прогноз выздоровления на 30% лучше у тех пациентов, которые реагируют на проводимую терапию в начальной стадии заболевания.
После проведенного лечения 100% пациентов нуждается в регулярном наблюдении и обследовании. Этим людям рекомендуется употреблять большое количество жидкости для того чтобы улучшить функцию почек. Из-за ослабления иммунитета они вынуждены более тщательно предохраняться от инфекционных заболеваний.
Какова же ожидаемая продолжительность жизни и прогнозируемая выживаемость пациентов, страдающих миеломой? В исследованиях представлен анализ выживаемости пациентов с миеломой по сравнению с их сверстниками, которые не болеют данным заболеванием.
Таблица №2. Средняя продолжительность жизни пациентов с миеломой по данным ACS (Американского онкологического общества).
Средняя продолжительность жизни (в месяцах)
О стрый лейкоз — это разновидность лейкемии, при которой нормальное кроветворение замещается аномальным: происходит транспортировка незрелых клеток в русло. Соответственно, процессы, которые обычно присутствуют в организме, не протекают.
Это крайне опасное состояние для здоровья и жизни. Если страдает концентрации лимфоцитов или лейкоцитов — наблюдается снижение иммунитета. Возможна гибель от простой простуды. Таких вариантов десятки и все имеют неблагоприятный исход.
Потому –то так важно своевременно обнаружить патологический процесс и начать его лечение, сначала симптоматическое, поскольку причины зачастую установить невозможно.
Прогнозы во всех случаях довольно туманны. Конечные перспективы зависят от типа патологического процесса, его агрессивности, скорости развития и формы.
Занимается расстройством врач-гематолог. По потребности привлекают онкологов и прочих специалистов.
Механизм развития
Острый лейкоз крови складывается несколькими путями.
- Генетические аномалии. Заболевание, согласно статистическим выкладкам, развивается у нескольких человек на каждые 100 тысяч населения. При этом в основном страдают лица среднего возраста. Около 30-40 лет. Преимущественно женщины. Представители сильного пола болеют втрое реже. Острый лейкоз закодирован на генетическом уровне, потому и кардинально вылечить его не получится. Можно бороться только с симптоматикой. Есть еще один вариант — пересадка костного мозга. Но учитывая, что доноров мало, речь идет скорее о нереальном сценарии.
- Воздействие на организм химических соединений. Всевозможных ядов. Чаще всего острая форма лейкоза развивается в результате влияния мышьяка, свинца. Также паров неметаллов. Или же солей щелочных, щелочноземельных металлов. Отравления провоцируют временные нарушения. Отклонение сходит на нет само, если устранить ядовитые вещества из организма. Проводится такая коррекция строго в стационаре.
- Ятрогенный фактор. Иначе говоря, медицинское воздействие. Например, лечение химиопрепаратами — Цитостатиками. Не менее опасна лучевая терапия. Все эти методы угнетают работу костного мозга. Потому он уже не в силах синтезировать полноценные клетки.
- Ионизирующее излучение. Особенно часто с этим фактором встречаются жители экологически неблагоприятных районов. В России к таковым относят Брянскую область. В Украине — Киев и прилегающие территории. Также сказывается работа на вредных предприятиях, урановых месторождениях, атомных электростанциях и пр. Радиация угнетает функции костного мозга. Вероятность развития острого лейкоза становится в 4-6 раз выше, чем в обычных условиях.
- Перенесенная инфекция. Может стать своеобразным спусковым механизмом для дремлющего патологического процесса. Хотя встречается подобное в основном при тяжелых заболеваниях. Вроде туберкулеза, СПИДа и прочих состояний.
Это основные механизмы. Главная роль отводится именно генетическому, наследственному фактору. Все прочие моменты запускают уже закодированную на молекулярном уровне патологию. Исходить нужно именно из этого положения.
Чтобы лучше понять суть, нужно рассмотреть анатомические особенности процесса.
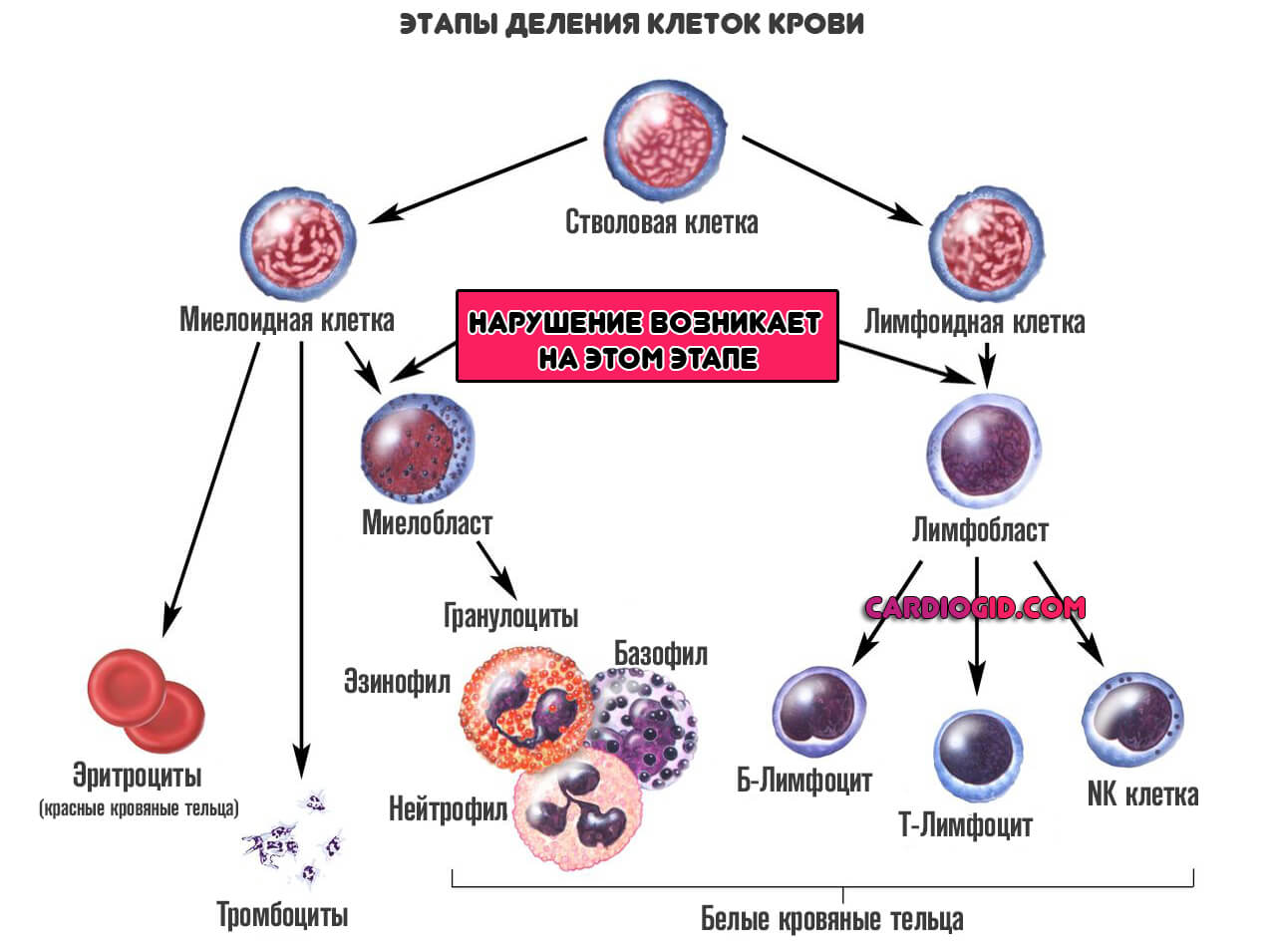
Все начинается со стволовой клетки. Она может делиться столько раз, сколько нужно. Срок ее жизни не ограничен.
Дифференциация начинается в костном мозге. Названные структуры делятся еще на два незрелых типа: миелобласты и лимфобласты.
- Из первых получаются гранулоциты. Вроде белых телец, которые отвечают за нормальный иммунный ответ в начальной стадии поражения.
- Из вторых — предшественники лимфоцитов. Которые также относятся к защитным структурам организма.
На этом этапе процесс затормаживается, и клетки не созревают. Они остаются такими, какие есть. В подобном виде, бластные цитологические единицы выходят в кровеносное русло.
Разумеется, предшественники не способны играть роль здоровых клеток. Следовательно, начинаются проблемы с иммунитетом, со свертываемостью крови. Все зависит от того, какие клетки не дозревают.
Патологический процесс подразделяется на несколько степеней тяжести (см. ниже). Исходя из формы, начинаются те или иные нарушения. Порой летальные.
Заболевание к тому же имеет свойство быстро прогрессировать. Потому не стоит медлить с посещением врача.
Иногда заболевание ошибочно называют раком крови. Это не совсем так, хотя суть схожа.
Классификация
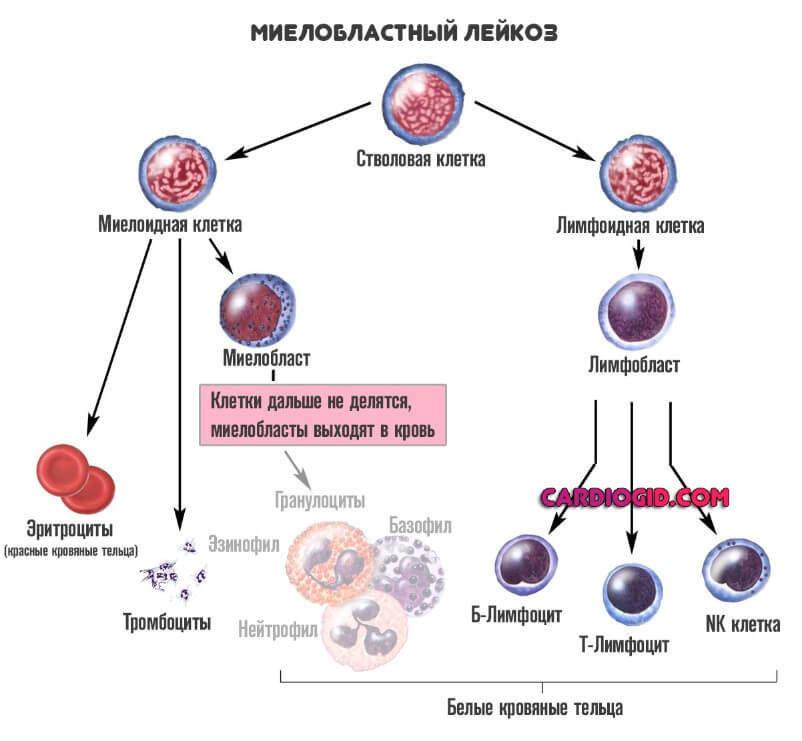
Подразделить заболевание можно по двум основаниям. Первое касается формы клеток, которые подвержены изменениям.
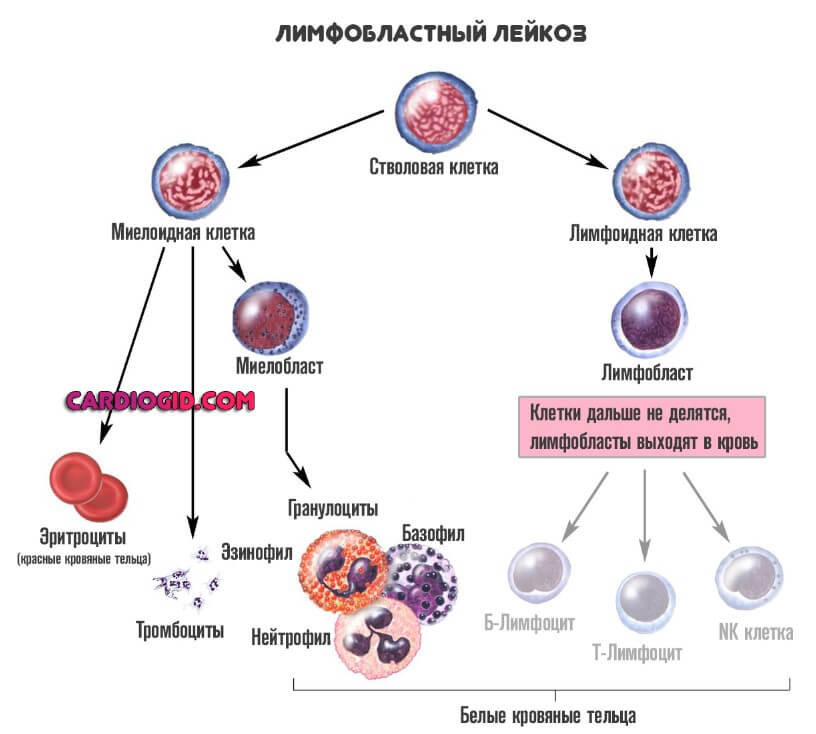
- Миелобластную разновидность (ОМЛ). Из этого типа клеток созревают так называемые гранулоциты. К ним относят базофилы, эозинофилы и нейтрофилы. Все три структуры отвечают за нормальный первичный иммунный ответ.
При этом состояние куда опаснее первого, описанного выше. Поскольку нарушается работа всех защитных сил организма. Смертельно опасной может стать даже банальная простуда. Острый миелобластный лейкоз хуже всего поддается лечению, тем более на выраженных этапах.
Второй способ классификации основан на стадировании. То есть на выделении степени тяжести.
- Острая лейкемия на первой фазе. Сопровождается группой симптомов. Гемопоэз, то есть нормальное кроветворение пока еще не изменено незначительно. Возникают проявления вроде слабости, тошноты, головных болей. Также снижается местный и общий иммунитет. Восстановление пока еще возможно. Прогнозы благоприятные.
- Вторая стадия. Симптоматика недостаточной работы иммунитета уже хорошо заметна. Пациент часто болеет. Присутствуют и прочие типичные черты патологического процесса.
- Третий этап. Это терминальная фаза. Острый лимфобластный лейкоз проявляется менее агрессивно. Хотя бывают и исключения. Гемопоэз серьезно нарушен. Пациента нужно срочно лечить. Вероятность летального исхода максимальная. Перспективы неблагоприятные.
Есть и более дробные классификации расстройства. В рамках острого состояния. Но большого интереса для пациентов они не представляют.
Симптомы
Клиническая картина заболевания неспецифичная. По крайней мере, на ранней стадии расстройства. Отличие острого лейкоза от хронического заключается как раз в симптоматике и ее агрессивности. В развитии болезнь проходит три этапа.
В это время возникает группа проявлений:
- Слабость. Ощущение выраженной разбитости. Невозможность что-либо делать. Страдает работа, в том числе по дому. Пациент постоянно хочет прилечь. Присутствует ватность мускулатуры. Необходим постельный режим.
- Потеря аппетита. Вплоть до отвращения к пище. Это может перерасти в полноценную анорексию. Довольно длительную. До тех пор, пока острое состояние не будет скорректировано.
- Повышенная температура тела — характерный симптом острого лейкоза у взрослых. Лихорадка довольно интенсивная: показатели термометра доходят до 38-40 градусов и даже больше. Восстановить нормальные уровни трудно, поскольку начинаются инфекционные процессы.
- Сонливость. Невыносимое желание лечь. Как и слабость, сказывается на работе по дому, на выполнении профессиональных обязанностей.
- Снижение толерантности к физической нагрузке. Одышка на фоне минимальной попытке механической активности. Например, становится невозможным подъем по лестнице и пр.
Как правило, острый лейкоз начинается стремительно. Но бывают исключения. Тогда симптомы и признаки появляются по одному-два, постепенно, пока не сформируется полноценная клиническая картина.
В это время симптоматика усугубляется. Возникает новая группа проявлений:
- Анемия. Со всеми вытекающими отсюда последствиями. Слабостью, сонливостью, бледностью кожных покровов. Дополнительно возникают такие симптомы как выпадение волос, ломкость ногтей и прочие.
Восстановление возможно только при борьбе с основным диагнозом. Нужно справиться с лейкозом, тогда состояние придет в норму. Анемический синдром связан с повышенной кровоточивостью, разрушением мелких сосудов. Отсюда падение количества гемоглобина, железа.
- Геморрагия. В основном она связана с тромбоцитопенией , то есть снижением концентрации здоровых красных кровяных телец. При запущенных формах патологического процесса такое тоже возможно.
Все начинается с появления небольших гематом и синяков. Затем возникают кишечные, прочие кровотечения.
Это крайне опасный синдром, который может привести к гибели пациента от осложнений. Необходимо применение гемостатических препаратов, чтобы справиться с симптомами.
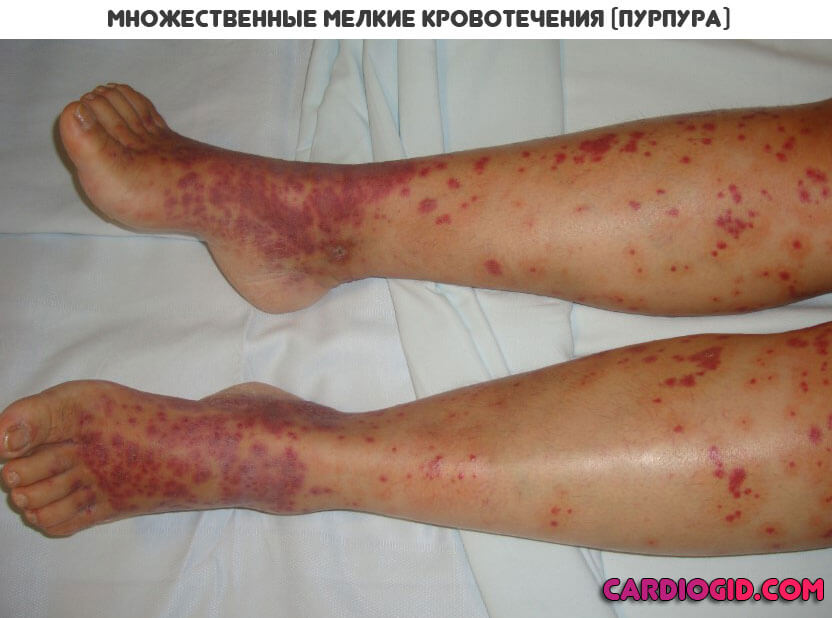
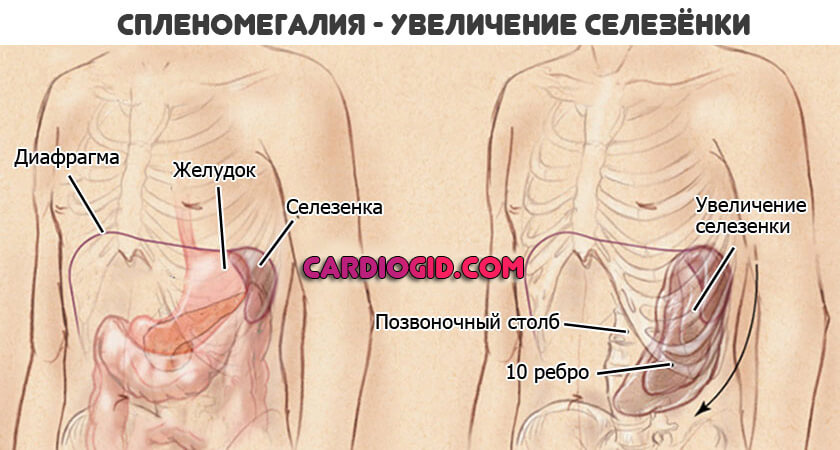
- Гиперпластический синдром. Сопровождается увеличением лимфатических узлов. Также признак острой стадии лейкоза — увеличение селезенки. В конечном итоге, возможен ее разрыв, что приведет к опасным кровотечениям. Вероятен летальный исход. Необходимо начинать еще и симптоматическую коррекцию.
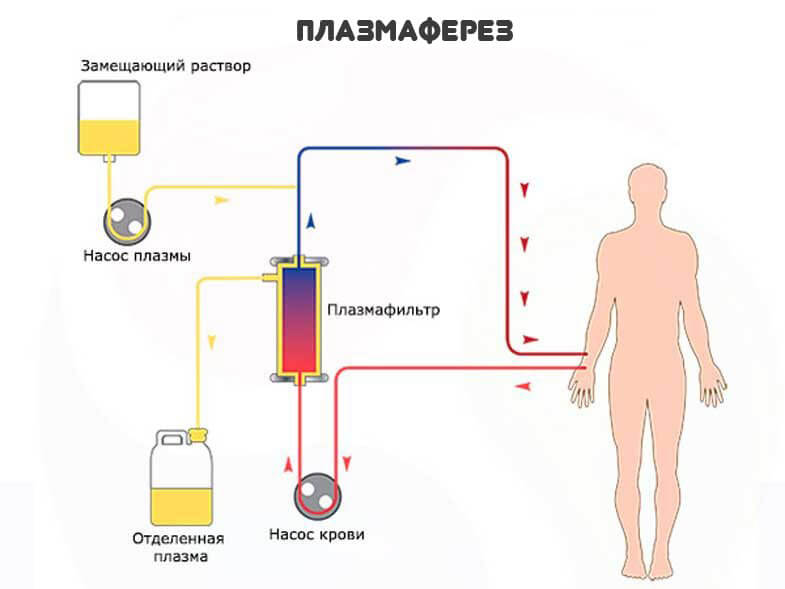
Также и сами незрелые структуры живут недолго. Отсюда необходимость срочной коррекции состояния здоровья. Искусственное очищение организма. Например, посредством плазмафереза .
Сопровождается теми же самыми явлениями, однако интенсивность их куда больше.
Причины
Факторы развития патологического процесса могут быть такими:
- Воздействие радиации. Особенно опасно постоянное влияние негативного фактора. Например, регулярному облучению подвергаются работники на атомной электростанции, военнослужащие на подлодках и прочий контингент.
- Интоксикация химическими соединениями. Свинцом, мышьяком, солями натрия, калия, щелочных и щелочноземельных металлов. Вариантов может быть много. Пока не проведена детоксикационная терапия, восстановления можно не ждать.
- Генетическая, наследственная обусловленность — основная причина развития лейкоза, как читают ученые медицинского профиля. Однако, одной только предрасположенности мало. Чтобы патологический процесс начался, нужен спусковой механизм. Какой именно — описано в этом разделе.
- Инфекционные расстройства. Например, поражение вирусом гриппа, штаммами герпеса. Вариантов сотни, если не тысячи. Как правило, это не нормально. Развивается гиперсенсибилизация организма. Что в конечном итоге и становится фактором становления острого лейкоза.
- Применение некоторых препаратов. Цитостатики, средства для лечения рака, злокачественной онкологии провоцирует заболевание. Даже если лекарства применяются коротким курсом.
- Сюда же можно отнести экологически неблагоприятную обстановку. Но это скорее фактор риска, а не непосредственная причина нарушения.
Острый лейкоз можно назвать полифакторным заболеванием. Обычно отклонение от нормы формируется в результате сочетания группы причин. Не одной, а сразу нескольких.
Например, генетическая предрасположенность плюс инфекция. Или наследственный фактор + лечение некоторыми препаратами.
Причину нужно точно знать. Поскольку от этого зависит тактика терапии.
Диагностика
Обследование проходит под полным контролем специалиста по гематологии. Перечень мероприятий всегда примерно одинаковый. Однако на глаз определить болезнь невозможно.
Среди способов оценки состояния пациента:
- Устный опрос больного. Нужно выявить все жалобы, потому скрывать ничего не стоит. Отклонения фиксируются письменно. После этого врач имеет полную клиническую картину и может выдвигать гипотезы относительно патологического процесса.
- Сбор анамнеза. Чтобы понять, стало причиной расстройства.
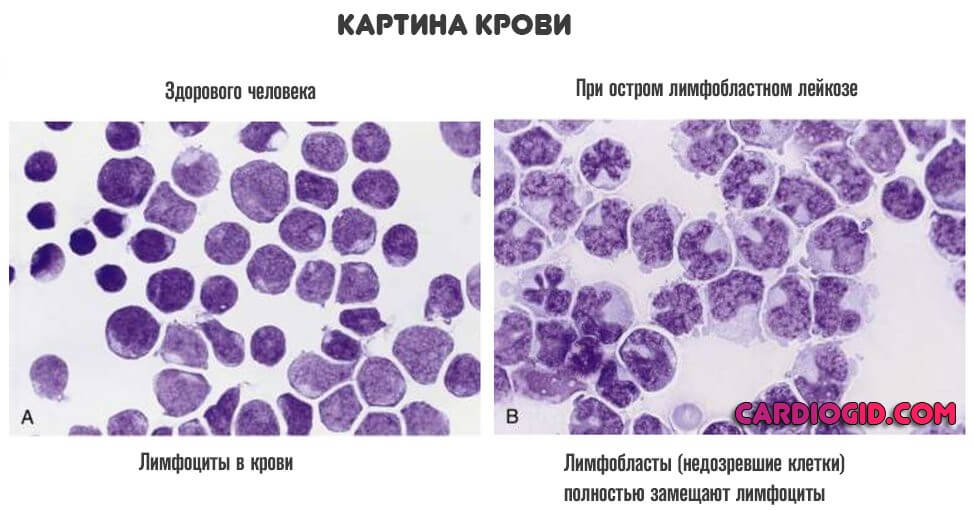
- Общее исследование крови. Важный способ диагностики острого лейкоза. Показывает бластные изменения в картине крови. Типичные черты лаборанты видят сразу же.
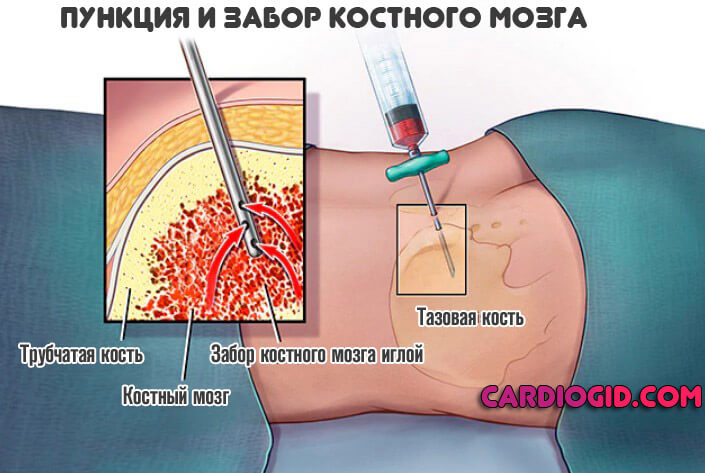
- Пункция костного мозга. Проводится с большой осторожностью. Но при подозрениях на описанное расстройство методика обязательная.
Далее образец с иглы направляют в специальную лабораторию. Там врачи проводят цитологическую, гистологическую оценку тканей. Выносят свой вердикт относительно вероятного состояния пациента.
- Обязательно назначается УЗИ пищеварительного тракта. Как минимум осматривают печень.
- Не обойтись без исследования селезенки. Поскольку на фоне патологического процесса вероятны отклонения по типу роста органа.
Мероприятия могут проводиться неоднократно. Так часто, как того требует ситуация. Особенно важно повторное обследование по мере прохождения терапии. Чтобы оценить качество и характер восстановления.
Методы лечения
Коррекция также проводится под контролем специалиста. Желательно в условиях профильного гематологического стационара. Лечение острого лейкоза занимает от 1 до 3 месяцев. Плюс-минус.
Важно как можно быстрее устранить фактор-провокатор. Тот самый, который стал виновником острой лейкемии.
Ключевой способ терапии нарушения — химиолечение. Применяют иммуносупрессоры, они же называются цитостатиками. В высоких дозировках, чтобы быстрее добиться эффекта.
На протяжении всего периода терапии больной находится в стерильных условиях. Показана систематическая уборка помещения. Обязательно кварцевание. На протяжении курса коррекции врачи проводят санацию ротовой полости, чтобы снизить риски опасных осложнений.
По мере восстановления назначают специальные мероприятия. Переливание тромбоцитарной массы, красных кровяных телец, плазмы. Или же жидкую фракцию крови замещают искусственным раствором. Эти методы могут применяться неоднократно. По потребности.
Достижение стойкой ремиссии — это единственное основание для выписки. В остальное время пациент находится в стационаре.
Метод радикального лечения — это пересадка или трансплантация костного мозга. Имеет смысл провести ее раньше. Если такая возможность в принципе есть.
Прогноз
Перспективы восстановления довольно туманные. Согласно статистическим данным, стойкой ремиссии можно добиться в 80% случаев. Примерно в 20% ситуаций с болезнью справляются полностью. Исход — выздоровление.
Миелобластные формы патологического процесса менее благоприятны в плане результатов.
Прогноз при остром лейкозе условно позитивный. Больше можно узнать у своего лечащего врача.
Последствия
Осложнений довольно много. Среди таковых стоит назвать:
- Кровотечения. Внутренние и внешние. Опасные, порой смертельно. Зависит от интенсивности.
- Пневмония. Воспаление легких. В этом случае потенциально летальное.
- Флегмона. Гнойное воспаление подкожно-жировой клетчатки.
- Возможна гемолитическая анемия.
Как итог — пациенты рискуют остаться инвалидами или погибнуть от описанных осложнений.
Острый лейкоз — это опасная разновидность лейкемии. Сопровождается недоразвитием белых кровяных телец, которые участвуют в защите тела. Отсюда типичные проявления вроде понижения иммунитета, постоянных воспалительно-инфекционных процессов.
Лечение нужно сразу. Как только болезнь была обнаружена. От момента начала терапии зависит прогноз.
Острый лейкоз крови поражает кроветворную систему человека и угнетает иммунитет. Болезнь формируется в костном мозге, при этом нарушаются его нормальные функции и в кровь выбрасываются недоразвитые клетки. Лейкоциты постепенно вытесняются, организм не справляется с инфекционными и микозными поражениями. Среды острых форм чаще встречается лимфобластный рак.
Заболевание провоцирует ряд факторов, нарушающих полноценную человеческую жизнь. Появляются боли разной локализации, кровотечения, повышается температура, одышка, обмороки, резкая потеря веса и т.д. Главный симптом рака – наличие незрелых клеток в анализе крови.
Белокровие считается смертельной болезнью. У людей с подобной патологией срок жизни зависит от вида лейкемии, состояния внутренних органов, возраста и длительности развития онкологического процесса.
Какие процессы влияют на самочувствие больного
У человека с лейкемией в кровь выбрасываются незрелые лимфо- и лейкоциты, лишённые защитных функций. Уровень эритроцитов падает и в тканях не происходит должный кислородный обмен. Нарушается периферийное кровоснабжение, снижается уровень тромбоцитов, кровь перестает сворачиваться, внутренние органы увеличиваются и отекают.
Онкология развивается на фоне наследственных и генетических отклонений. Лейкемия прогрессирует под влиянием на организм алкоголя, никотина, вредных пищевых продуктов, канцерогенов. Особый фактор, влияющий на развитие рака крови – радиационное облучение женщины во время вынашивания плода или влияние больших доз излучения на организм взрослого человека.

Продолжительность жизни при раке крови
При лейкозе на выздоровление влияют следующие факторы:
Хронический лейкоз не способен становиться острым и наоборот. Однако на фоне постоянного длительного процесса развивается волосатоклеточная лейкемия. Этот так называемый раковый криз подавляется и в 96% случаев пациент входит в десятилетнюю ремиссию.
Статистические данные среди разнополых и разновозрастных пациентов:
- От острого лейкоза умирают 30% мужчин в течение года после обнаружения заболевания. В течение следующих 5 лет выживают 50% представителей сильного пола.
- Среди женщин смертность от лейкемии составляет 35% за первый год и 50% в течение 5 лет.
- Десятилетняя выживаемость для мужчин составляет 48%, для женщин – 44%.
- Пожилые люди при подтверждении диагноза умирают от лейкоза в 2 раза быстрей молодых.
- После десятилетнего лечения 40% людей сохраняют жизнь.
- Больной ребёнок легче переносит лечение и восстановление. Анализ крови может стать нормальным уже после первого курса химиотерапии. В детском возрасте лейкоз излечим.
Люди живут с хронической формой болезни и не подозревают о собственном состоянии, в то время как острая форма выражается яркими симптомами. Это позволяет провести раннюю диагностику и начать интенсивное лечение, увеличивающее продолжительность жизни. Заболевание лечится, но всегда остаётся риск развития рецидива.
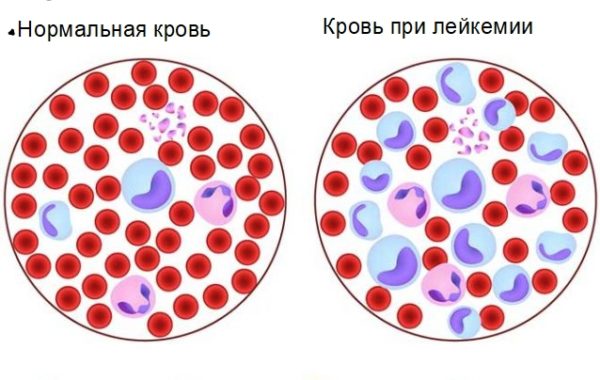
Если с лейкозом не обратиться за медицинской помощью, смерть наступит в течение месяца. Симптомы будут нарастать, а жизненно-важные органы работать на пределе. Вначале возникнут признаки острой интоксикации:
- Боль во всём теле;
- Тошнота;
- Асцит;
- Кожные покровы станут сине-чёрными;
- Высокая температура;
- Расстройство зрения;
- Селезёнка сильно увеличится, выпирая в левом подреберье.
В последние дни перед кончиной происходит помутнение сознания, человек может потерять речь. Боль в теле не даёт возможности двигаться, ротовая полость покрывается язвами, что затрудняет приём пищи. Постепенно отключаются все органы, наступает смерть. При вскрытии обнаруживается острая сердечная и почечная недостаточность.
Лечение
Заболевание смертельно, но вылечить возможно. В Израиле построено множество онкогематологических центров, устраняющих рак крови у взрослых и детей.
Высококвалифицированные врачи проводят цитогенетические, иммуногистохимические и молекулярно-генетические исследования для определения нюансов заболевания и назначения максимально эффективного лечения.
Исследуемый материал представлен кровью, биопсией костного мозга и спинномозговой жидкости. Для уточнения диагноза применяют инструментальные методы диагностики.
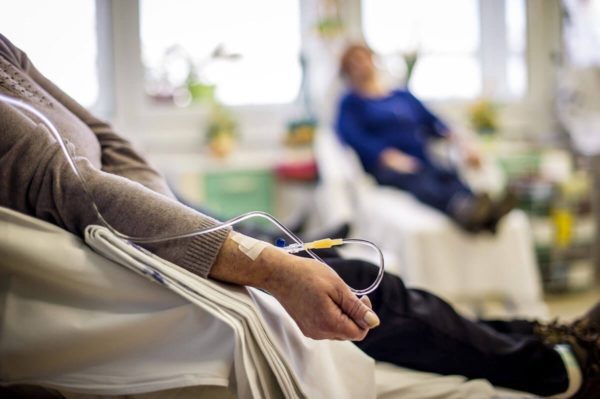
Пациент находится в стационаре во время лечения. Человеку вводят химиотерапию до достижения ремиссии. При тяжёлом течении патологического процесса рекомендуется пересадить костный мозг.
Операцию по трансплантации донорских стволовых клеток проводят и в России, но израильские онкогематологи располагают расширенным арсеналом лечебных тактик. При пересадке костного мозга прогноз на жизнь увеличивается до 90% в случае приживления чужого биоматериала.
Как продлить жизнь при острой форме лейкемии
При развитии онкологического процесса страдают все системы организма. Вовремя начатое лечение и достижение ремиссии не дают 100% гарантии, что рак не вернется.
Особое внимание уделяется организму в течение 2 лет после проведения последней химиотерапии. Если болезнь не возвращается ещё 3 года, у больного появляются все шансы навсегда избавиться от белокровия.
Выживаемость повышает трансплантация костного мозга. Сложность в том, что тяжело найти подходящего донора. Известны примеры, когда родители рожали второго ребёнка в качестве пожизненного донора для первого, потому что биологический материал братьев и сестёр почти всегда подходит больному человеку. Процедура дорогостоящая, поэтому большинство пациентов отказываются от операции.
Онкобольному в период лечения важна психологическая поддержка близких. При тяжёлых депрессивных состояниях рекомендуется консультация психолога. Чтобы побороть болезнь, нужно верить в свои силы. Пациенты с оптимистическим настроем и желанием жить входят в ремиссию быстрей остальных.

Для поддержания жизненных сил и увеличения сопротивляемости человеческого организма к раковым клеткам онкогематологами разработаны следующие рекомендации:
- Важно применение курсов химиотерапии и отказ от народного неподтверждённого лечения. Прибегая к неизвестным травам и настойкам, больной ухудшает состояние здоровья.
- Придётся отказаться от вредных привычек. Алкоголь и никотин смертельно опасны для пациента с острым лейкозом.
- Прогулки на свежем воздухе насыщают тело кислородом и улучшают защитные функции. При комфортной погоде посещать парковые зоны вдали от автотрасс рекомендовано не реже двух раз в день.
- Нужно избегать долгого нахождения под открытым солнцем. Ультрафиолетовые лучи провоцируют деление раковых клеток, что мешает выздоровлению.
- Привычки питания должны быть кардинально пересмотрены. Запрещено употребление жирного красного мяса. В первое время стараются избегать жареных блюд, копчёных колбас и рыбы, консервов, газированных и любых напитков с красителями, в том числе магазинных соков. Из рациона исключаются грибы. Рекомендована пища, богатая клетчаткой. Предпочтение отдается овощам и фруктам, кашам. Разрешено употреблять варёную или запечённую курицу и рыбу. Порции должны быть маленькие и съедаться через каждые 2-3 часа.
- Врачи назначают комплексы витаминов для улучшения обменных процессов. Самостоятельный выбор препаратов не разрешен, потому что некоторые витамины запрещены при онкологии.
- Пациент принимает иммуномодуляторы до тех пор, пока не сформируется полноценный иммунитет.
- Рекомендован приём гепатопротекторов для защиты печени от влияния химиопрепаратов. При лечении клетки органа разрушаются, для их восполнения используют препараты растительного происхождения.
- Недопустимо пропускать приём назначенных медикаментов или самостоятельно их отменять.
- Больному рекомендована дыхательная гимнастика и лёгкая лечебная физкультура.
- Важно соблюдать режим сна и отдыха. Больному лейкозом нужно набираться сил во время ночного и дневного сна. Нельзя загружаться умственной и физической работой. Любая деятельность не должна вызывать дискомфорт.
Смерть при лейкозе происходит в страшных муках. Человеческие органы гниют, а кости разрушаются. Современная медицина позволяет избежать страшных последствий рака крови при проведении интенсивной терапии. Человек должен ежегодно посещать медицинские осмотры, сдавать анализы крови и проходить ультразвуковое исследование для сохранения жизни.
Читайте также:

