Операция по удалению эхинококковой кисты в легких
Иногда после прорыва кисты в бронх и откашливания всей кутикулярной оболочки, если фиброзная капсула тонкая и податливая, полость в легком может закрыться и больной выздораплиаает. Однако рассчитывать на такой исход в клинической практике нельзя. Прорыв кисты гораздо чаще не улучшает, а ухудшает течение процесса: полость в легком инфицируется, в ней возникает хроническое нагноение. Мокрота постепенно становится гнойной, трехслойной. Клиническая и рентгенологическая картина у этих больных сходна с таковой при инфицированной бронхогенной кисте и хроническом абсцессе легкого.
Эхинококкоз легких подлежит хирургическому лечению. Операцию необходимо предпринимать возможно раньше, желательно при еще небольших размерах кисты и до развития осложнений. Исход операций, выполненных при таких условиях, значительно лучше. Для хирургического лечения эхинококкоза легких предложено много разных способов, из которых в настоящее время и основном применяются следующие.
Эхинококкэктомия после отсасывания содержимого кисты. Широко вскрывают полость пленры. Область хисты изолируют влажными марлевыми салфетками. Кисту пунктируют толстой иглой, соединенной с отсасывающей системой. Всю жидкость отсасывают. Легочную ткань над кистой рассекают электроножом. Широко вскрывают фиброзную капсулу, удаляют хитиновую оболочку с ее содержимым, ушивают бронхиальные свиши и полость фиброзной капсулы. Ушивание больших полостей, образуемых фиброзной капсулой и легком, представляет значительные трудности и нередко приводит к грубой деформации легкого. Во избежание этих отрицательных моментов А. А. Вишневский (1956) предложил способ обработки фиброзной капсулы, который стал применяться многими хирургами.
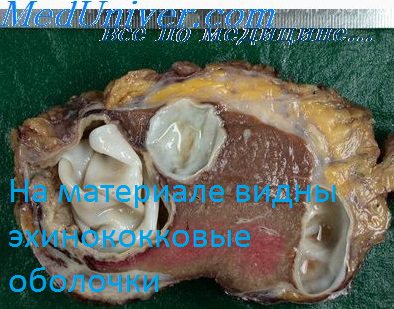
Сущность способа состоит в том, что край широко вскрытой фиброзной капсулы частично отпрепаровывают и отсекают с целью превращения глубокой полости в максимально уплощенную. Затем края фиброзной капсулы и раны легкого обшивают по окружности обвивным кетгутовым швом. Таким образом, внутренняя поверхность фиброзной капсулы становится как бы частью наружной поверхности легкого. Бронхиальные свищи ушивают. Эхинококкэктомия после отсасывания содержимого кисты является наиболее распространенным способом операции при эхинококкозе легких. Особенно показан этот способ при больших эхинококковых кистах.
Идеальная эхинококкэктомия (удаление кисты с неповрежденной кутикуляриой оболочкой). Полость плевры вскрывают достаточно широко. Над кистой электроножом рассекают легочную паренхиму. Область кисты изолируют влажными марлевыми салфетками. Скальпелем осторожно рассекают фиброзную капсулу, не ловрсжлая кутикуляриой оболочки. Небольшим повышением давления в системе наркозного аппарата раздувают легкое и как бы выдавливают невскрытую эхинококковую кисту через разрез и фиброзной капсуле. После удаления кисты полость фиброзной капсулы ушивают, обращая особое внимание на закрытие бронхиальных свищей. По мере улучшении ранней диагностики эхинококкоза легких и совершенствования хирургической техники идеальная эхнпококкэктомня при кистах небольших и средних размеров применяется все более часто.
Резекция легких. Удаление доли легкого, а иногда и двух долей или даже всего легкого у больных эхинококкозом производится редко. Показаниями к таким операциям являются главным образом обширные вторичные воспалительные процессы вокруг кисты, легочные кровотечения, сочетания эхинококкоза с другими заболеваниями легких, при которых показана резекция.
У больных с несколькими эхинококковыми кистами в одном легком, как правило, предпринимается одномоментная эхинококкэктомии — идеальная или с предварительным отсасыванием содержимого кист.
Среди многочисленных паразитарных болезней человека наиболее часто и в самой многообразной форме встречается эхинококкоз 2. Эхинококкоз является одним из широко распространенных инвазионно-зоонозных заболеваний [1; 3; 5]. По данным литературы, эхинококкоз чаще всего встречается в странах с умеренным и жарким климатом и развитым животноводством, а в этом регионе расположены Центрально-Азиатские республики, в частности Кыргызстан [6; 7]. Легочная локализация занимает второе место после эхинококкоза печени и колеблется от 30 до 60% среди всех локализаций [6; 8].
В клиническом течении эхинококкоза легких в последнее время часто наблюдаются различные осложнения (нагноение, прорыв кисты в бронх, плевральную полость и др.).
По данным литературы, осложненный эхинококкоз легких составляет от 13 до 39,5%. Наиболее частыми осложнениями являются нагноение (19,2-34,5%), прорыв эхинококковой кисты в бронх (38-63%) и в плевральную полость (4,9-26,3%). Эти осложнения чаще возникают при больших и множественных кистах [5; 7; 8]. Осложнения эхинококкоза легких объясняются быстрым ростом кисты, перикистозной патологией, факторами, резко изменяющими внутригрудное давление, бронхоперикистозными сообщениями, плевральными спайками. Осложненный эхинококкоз легких является тяжелым заболеванием и характеризуется многообразием клинических проявлений. Установлено, что больные с указанной патологией подлежат хирургическому лечению, и чем раньше оно производится, тем эффективнее результат. Выжидательная тактика при осложненных формах эхинококкоза легких в настоящее время отвергнута всеми хирургами [5; 8-10].
Целью настоящей работы является изучение причин, приводящих к прорыву эхинококковых кист легкого в бронх, и показ необходимости раннего оперативного вмешательства во избежание серьёзных осложнений.
Материал и методы. Под нашим наблюдением находились 116 больных с осложнениями в виде прорыва эхинококковой кисты в бронх. Среди них мужчины составляют 62 человека (53,4%), а женщины 54 (46,6%).
Распределение больных по полу и возрасту
Из них в возрасте (лет)
Возраст больных колебался от 11 до 70 и более лет. Основную массу составляли больные в возрасте от 21 до 40 лет (62 чел. – 53,4%) (табл. 1).
При изучении локализации кист нами было выявлено, что наиболее часто поражению подвергается правое легкое - (63,6%) в сравнении с левым (36,4%), причем как при правосторонней, так и левосторонней локализации чаще кисты выявлялись в нижних долях, верхние доли поражались сравнительно редко. В обоих легких были обнаружены кисты у 12 больных (табл. 2). У 55 больных прорыву предшествовало нагноение кисты, у 53 кисты протекали без нагноения, и в 8 случаях к прорыву кисты привела полученная травма.
Распределение больных по локализации эхинококковых кист
Правое легкое всего:
Левое легкое всего:
В диагностике осложненных форм эхинококкоза легких, помимо общеклинического исследования, были использованы иммунологические реакции, рентгенокомпьютерная томография легких, ультразвуковое исследование (УЗИ) грудной и брюшной полостей, диагностическая бронхоскопия с гисто-цитологическим исследованием содержимого бронхов и полости.
Результаты и их обсуждение
В результате нашего исследования больных с прорывом кисты в бронх в зависимости от качества опорожнения фиброзной полости их разделили на 2 группы: 1) больные с полным опорожнением кисты; 2) больные с частичным опорожнением кисты. В большинстве случаев происходило частичное опорожнение эхинококковой кисты, что наблюдалось у 106 (91,4%) больных. В остальных 10 (8,6%) случаях было полное опорожнение кисты с образованием сухой остаточной полости.
Иногда прорыв эхинококкового пузыря может происходить незамеченным. В нашей практике в стационаре у одного больного при прорыве большой эхинококковой кисты наступила смерть от асфиксии в результате затекания жидкости в просвет главных бронхов обеих легких.
Сроки обращения больных к врачу с момента прорыва были разными (табл. 3() случае через когда больные прооперированы через 2 года и 8 лет после прорыва. прорыв пузыря сопровождается кровотечением.). По нашему наблюдению, сроки составляли от 3 суток до 6 месяцев и более. Были случаи, когда больные (2 случая) были прооперированы через 2 года, и в 1 случае через 8 лет после прорыва.
Распределение больных по срокам обращения
В течение суток
У больных наиболее часто встречались жалобы на кашель с выделением большого количества светлой пенистой жидкости (67,6%), боль в груди (65,4%), повышение температуры тела, слабость, головокружение, ночная потливость (жалобы общего порядка) – (53,5%), кровохарканье (10,8%). Реже нам приходилось констатировать жалобы на одышку (9,8%), указание на отхождение с мокротой элементов эхинококковой кисты (8,5%), крапивницу (5,7%). Необходимо отметить, что такой симптом, как кровохарканье, у подростков наблюдался в два раза чаще, чем у взрослых. Это объясняется, по-видимому, тем, что у подростков, ввиду большей податливости легочной ткани, эхинококк растет быстрее, фиброзная оболочка эхинококковой кисты тоньше, поэтому чаще надрывается, повреждает расположенные вблизи сосуды пораженного легкого. При объективном исследовании чаще можно было отметить значительное исхудание больных.
Одним из самых главных методов диагностики эхинококка легкого у изученных нами больных был рентгенологический. При рентгенологическом исследовании у больных были замечены округлые образования с четкими краями, но с горизонтальным уровнем. От обычного абсцесса легких этих гнойников отличает то, что вокруг их контуров нет большого инфильтрата. Остатки оболочек паразита на рентгенограммах обнаруживаются либо в виде неоднородной тени, либо в виде холмистых контуров, что чаще оказывается под жидкостью, имеющей обычный горизонтальный уровень. В таких случаях необходимо исследовать больного, сменив положение тела, полагаясь на то, что волнообразные контуры сморщенной хитиновой оболочки могут быть иногда выявлены этим путём. У 10 больных после эвакуации через бронхи всего содержимого эхинококковой кисты рентгенологически обнаруживалась тонкостенная воздушная полость в легких. При осложненных эхинококкозах, в частности при прорывах в бронх и с наличием гнойно-воспалительного процесса, когда рентген-семиотика малоинформативна, болезнь уточняли с помощью рентген-компьютерной томографии (РКТ). По результатам РКТ у 33 (34,4%) больных при сомнительных случаях установили наличие эхинококковой кисты.
С целью определения сочетанных эхинококкозов всем больным с прорывом кисты в бронх в догоспитальном и предоперационном периоде параллельно с рентгенологическим обследованием проводили УЗИ органов брюшной полости на аппаратах Voluson 530 D, Phillips SD 100 LC, Аlока 725. У 13 больных была обнаружена эхинококковая киста и в печени.
Большую помощь в диагностике осложненных форм эхинококкоза легких оказывают результаты некоторых лабораторных исследований. Ряд отклонений от нормы был выявлен у оперированных нами больных в клинических анализах крови. Выявлена анемия у 40 (34,5%) больных. Ускорение скорости оседания эритроцитов от 10 до 44 мм в час наблюдалось у 56 (48,2%) больных, увеличение количества лейкоцитов до 12×10 9 /л отмечено у 23 (19,8%) больных, эозинофилия от 3 до 9% выявлена у 55 (47,4%) больных.
При исследовании мокроты 86 (74,1%) больных с прорывом эхинококковой кисты в бронхи элементы паразита (крючья эхинококка, фрагменты хитиновой оболочки) были выявлены только в 16 (18,6%) случаях. При изучении кожноаллергической реакции Кацони у 34 (29,3%) больных из 116 с прорывом эхинококкоза в бронх она оказалась положительной. Реакция латекс-агглютинации, которая была проведена у 96 (82,7%) больных, была чаще положительной при прорывах в бронх не нагноившейся эхинококковой кисты, при более высоком титре наблюдалась нагноившаяся киста.
Бронхоскопическому исследованию были подвергнуты 48 (41,4%) больных. У 7 (14,6%) человек удалось обнаружить пролабирование в просвет бронха хитиновой оболочки. В сомнительных случаях при подозрении на перфорированный эхинококк легкого во время бронхоскопии брались смывы с бронха для микроскопического исследования осадка. При этом у 7 (14,6%) больных обнаружены элементы эхинококковой кисты. Из всех больных, обследованных бронхоскопически, неспецифический эндобронхит выявлен у 30 (62,5%). Бронхоскопическая санация трахеобрахиального дерева перед операцией позволила значительно улучшить результаты хирургического лечения.
Лечение осложненного эхинококкоза легких представляет трудную задачу.
При эхинококкозе легких самоизлечение наступает редко. В связи с чем приоритетными методами лечения считаем ранние оперативные вмешательства при прорывах эхинококковой кисты в бронх, то есть до развития осложнений.
При наличии перифокального воспаления легочной ткани вокруг эхинококковой кисты и наличии гнойного осложнения в остаточной фиброзной полости после прорыва в бронх, а также при поздних обращениях требуется предоперационная подготовка.
Кроме общеукрепляющего лечения, перед операцией мы чаще всего применяли санацию трахеобрахиального дерева, подавление инфекции в легком. Это достигалось внутривенным введением антибиотиков широкого спектра действия 3, 4-го поколения и протеолитических ферментов, в том числе интратрахеально с помощью лечебно-санационной бронхоскопии.
Хирургические операции индивидуализировались в зависимости от характера осложнений, то есть в зависимости от наличия гнойно-воспалительного процесса вокруг кисты или в остаточной полости. Операцией выбора являлись одномоментные закрытые и полузакрытые варианты. Нами в основу хирургического лечения осложненного эхинококкоза легких с прорывом в бронх был положен органосохраняющий принцип.
Оперативному лечению подвергнуто 110 (94,8%) больных (табл. 4), которым выполнено 117 операций. 2 (1,7%) больных не оперированы из-за тяжелых сопутствующих патологий. У 4 (3,4%) больных наступило самоизлечение после отхождения всех элементов эхинококковой кисты. Операция по методу А.А. Вишневского выполнена при гигантских эхинококкозах с нагноением в 24 случаях, по усовершенствованной нами методике – в 38, закрытие фиброзной полости методом капитонажа по Дельбе – у 18, лобэктомия – у 17 и краевая резекция вместе с эхинококковой кистой – у 14, по Спасокукоцкому-Боброву - в 4, по Аскерханову – в 2 случаях (табл. 4).
Методы эхинококкэктомии, использованные в нашей практике
- О КЛИНИКЕ
- Сотрудники
- СМИ о нас
- Наши партнеры
- СПЕЦИАЛИСТУ
- Видео операций
- Видео к статьям
- ПАЦИЕНТУ
- Торакальная хирургия
- Популярно о заболеваниях
- КОНСУЛЬТАЦИЯ
- Как отправить данные исследований
- ГОСПИТАЛИЗАЦИЯ
- Бесплатное лечение по КВОТЕ
- Добровольное страхование
- Платное хирургическое лечение
- КОНТАКТЫ

- -- КАРТА САЙТА --


Пациентка 57 лет за девять лет до обращения в Клинику Торакальной Хирургии, по данным выписки, была госпитализирована с пневмонией по месту жительства. Однко антибиотиками вылечить пневмонию не получалось, сохранялась высокая температура, пациентку направили на Компьютерную Томографию. По данным КТ помимо пневмонии выявили жидкостное образование в средней доле правого легкого, а, по сути, мешок с гноем, абсцесс. Антибиотики плохо проникают в абсцессы, с чем и была связана безрезультативность лечения. Пациентки по месту жительства прокалывают этот абсцесс иглой(производят пункцию) и получают около 50 мл гноя. Через час пациентка откашливает кусочек кальция, а еще через некоторое время пациентка резко начинает задыхаться и теряет сознание, ее переводят в реанимацию. В реанимации вокруг правого легкого (в плевральной полости) обнаруживают жидкость. Посл откачивания жидкости, на фоне лечения антибиотиками пациентке становится лучше и она в удовлетворительном состоянии выписывается. Однако, у пациентки сохраняются тянущие боли в правой половине грудной клетки. При обращении в Клинику Торакальной Хирургии РНЦХ (mednod.ru) мы обратили внимание на высокий уровень эозинофилов в крови после пункции абсцесса по данным предоставленной выписки, кроме того, описаное пациенткой состояние после пункции абсцесса подходило под описание аллергической рекции, известной, как анафилактическая реакция. Все это навело на мысль о том, что данный абсцесс когда-то был эхинококковой кистой. Анализ крови на антитела к эхинококку подтвердили это предположение. Эхинококковые кисты часто дают анафилактическую реакцию в тех случаях, когда кисты лопаются и содержимое кисты попадает в бронхи, либо плевральную полость. В нашем случае попадание содержимого кисты в плевральную полость и/или легкие было спровацировано пункцией, в то же время, это позволило на тот момент справиться с инфекцией. Главная опасность, когда лопается эхинококковая киста - распространение живых эхинококков, которые плавают в кисте по легким и организму. В нашем же случае, распространения эхинококка не произошло, поскольку из-за воспаления легкого киста нагноилась. В процессе нагноения все живые эхинококки погибли, что однако не помешало им вызвать аллергическую реакцию. Ведь даже мертвые эхинококки или их части могут вызвать анафилактическую реакцию при разрыве кисты. В связи с сохраняющимися болями в правой половине грудной клетки и сохраняющейся кистой в средней доле правого легкого пациентка обратилась в Клинику Торакальной Хирургии РНЦХ. В ее случае эта киста являлась, по сути, холодным абсцессом легкого. Такой "холодный абсцесс" является хроническим источником инфекции, источником хронического воспаления и может дать о себе знать при снижении иммунитете. В том числе, может вызвать развитие пневмонии, либо легочного кровотечения и даже сепсиса, при сочетании с другими тяжелыми заболеваниями. Учитывая историю данной пациентки, еще до операции было предположение о наличии выраженного спаечного процесса. Была запланирована торакоскопическая операция (через проколы, без большого разреза). Расстановка портов (прококлов) была спланирована таким образом, чтобы попасть в зону менее выраженных спаек, подальше от кисты. Особенности операции представлены на видео. Операция прошла успешно, время операции составило чуть более трех часов, кровопотери практически не было. На 8 сутки пациентка была выписана. По данным общения с пациенткой в 2017, чувствует себя хорошо.
- 1
- 2

На видео представлено видео операции: торакоскопическая верхняя лобэктомия справа с лимфодиссекцией. Операция выполнена по однопортовой технологии, через единственный 3см порт, через этот же порт извлечена удаленная верхняя доля правого легкого, лимфоузлы (включая бифуркационные и паратрахеальные), через этот.
Представлен редкий и трудный клинический случай. У больного 70 лет в анамнезе экстренное стентирование аневризмы грудного отдела аорты на высоте профузного легочного кровотечения. В течение 2-х лет после стентирования аорты качество жизни хорошее. К концу 2-года.
В торакальное отделение РНЦХим.акад.Б.В.Петровского поступил пациент 56 лет с тяжелой конкурирующией патологией: рубцовым стенозом трахеи и буллезной эмфиземой с поражением правого легкого, осложненной однократным эпизодом пневмоторакса. выставлены показания к сочетанной.
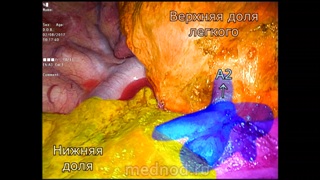
Представлено видео операции: удаление верхней доли правого легкого при раке. Операция выполнена торакоскопически (без большого разреза) через 2 небольших доступа. Это был переходный этап от четырех портовой к однопортовой хирургии. Особенность.

Видео торакоскопической операции. Одновременно произведено удаление опухоли ПРАВОГО! легкого и опухоли средостения СЛЕВА! через правосторонний торакоскопический доступ (без большого разреза под контролем видеокамеры). У пациентке при рентгенографии выявили опухоль средостения и направили.
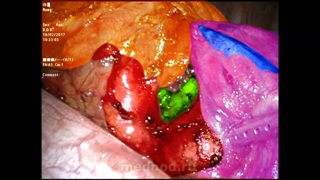
Видеопример операции на легком: торакоскопической верхней лобэктомии слева при опухоли язычковых сегментов. Опухоль по данным компьютерной томографии имела признаки злокачественности. Операция была начата с удаления лимфоузлов корня легкого в одном из которых.
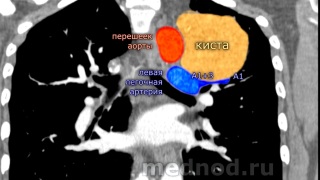
Молодая пациентка проживающая в Туркменистане, на территории которого достаточно широко распространен эхинококкоз. В 2001 году была оперирована по поводу эхинококка печени. После удаления эхикококка печени пациентка прошла антипаразитарную химиотерапию альбендазолом. С 2002г в.
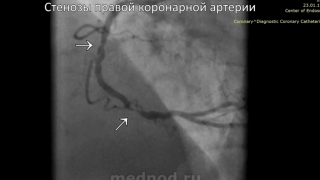
Пациент 62 лет поступил в торакальное отделение РНЦХ им.акад. Б.В.Петровского с клинико-рентгенологической картиной периферической опухоли нижней доли левого легкого с централизацией. При комплексном обследовании выявлена ишемическая болезнь сердца.
Пациент 58 лет поступил в отделение торакальной хирургии РНЦХ с жалобами на одышку, кашель и боли в левой половине грудной клетки. Рентгенологически выявлен левосторонний пневмоторакс, коллапс левого легкого, гигантская булла левого легкого. Выполнена торакоскопическая резекция буллы левого.
Торакоскопическая нижняя лобэктомия слева у пациентки с осложненными бронхоэктазами. Обращали внимание фиброз и лимфаденит в области всех элементов корня нижней доли и спаечный процесс в плевральной полости.

В данном видео показана схема артерио-венозных мальформаций, раскрыты основные особенности заболевания и показан пример торакоскопического удаления доли легкого при изолированном поражении нижней доли правого легкого, указаны основные особенности операции при данной патологии.
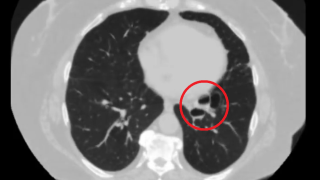
У пациентки молодого возраста в декабре 2016г во время сна возникли боли в правой половине грудной клетки и одышка. Обратилась к врачу. Выявлен спонтанный пневмоторакс справа. Неожиданное возникновение, молодой возраст пациентки наиболее вероятно свидетельствуют в пользу генетического.
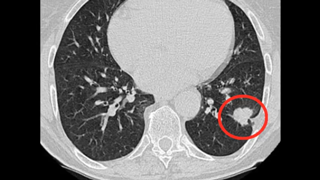
У пациентки 64 лет при профосмотре выявлено новообразование нижней доли левого легкого размерами более 1 см. Рентгенологические признаки и данные ПЭТ КТ свидетельствовали в пользу злокачественной опухоли ранней стадии. Данных за поражение лимфоузлов средостения не выявлено.
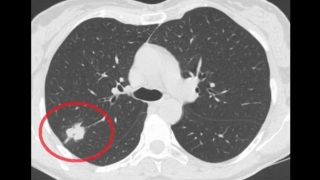
У пациентки во время простуды выявлены изменения на рентгенограммах в 2015г. В связи с нарастанием изменений обследовалась в 2016г. На момент выполнения Компьютерной Томографии органов грудной клетки выявлена классическая картина периферического рака верхней доли.
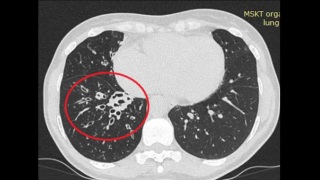
В торакальном отделении РНЦХ им.акад.Б.В.Петровского пациентке 51 года по поводу бронхоэктазов, осложненных пневмофиброзом, кровохарканьем и рецидивирующими бронхолегочными воспалениями, выполнена торакоскопическая нижняя лобэктомия справа. Обращал внимание выраженный спаечный процесс в области нижней доли, фиброз и лимфаденит в области корня нижней.
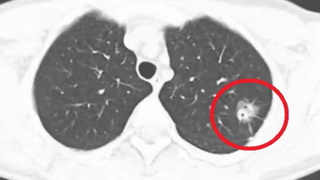
В отделении торакальной хирургии РНЦХ им.акад.Б.В.Петровского выполнена полностью закрытая торакоскопическая верхняя лобэктомия слева с лимфодиссекцией пациентке 43 л. Гистологический диагноз - аденокарцинома легкого. В лимфоузлах опухолевых клеток не обнаружено. При ранних стадиях рака легкого - хирургическое лечение считается радикальным.
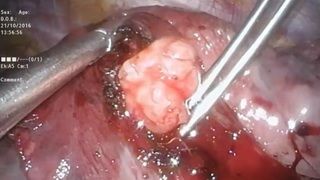
У пациентки 51 л. выявлено новообразование средней доли правого легкого. Близкое расположение опухоли к корню средней доли не позволяло выполнить сублобарную резекцию. Близость к сосудам средней доли делало не возможным выполнение пункции опухоли. Произведено торакоскопическое прецизионное удаление новообразования средней.
У пациентки 18 лет случайно выявлена гипоплазия нижней доли левого легкого. Таким образом, был случайно выявлен порок развития левого легкого. Сбой происходит на этапе эмбрионального развития и вместо нормальной.
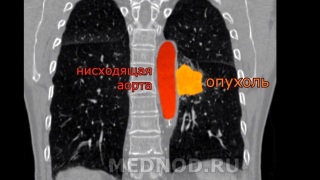
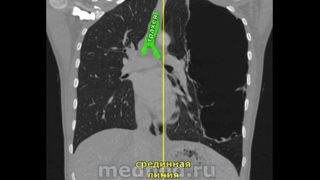
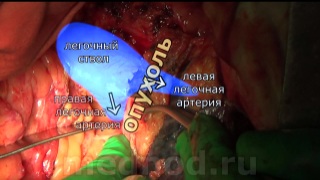
Пациенту 69 лет. с диагнозом: Плоскоклеточный рак нижнедолевого бронха слева с врастанием в аорту и осложненный рецидивирующим кровохарканьем, выполнена левосторонняя расширенная комбинированная пневмонэктомия с резекцией и протезированием грудной аорты.
Приведен пример комбинированного лечения местнораспространенного рака легкого с врастанием в крупные сосуды с применением технологии искусственного кровообращения. Пациенту 55 лет по поводу плоскоклеточного рака левого легкого с врастанием в ствол легочной артерии выполнена.
У пациентки 72 лет в течение нескольких лет наблюдали новообразование в нижней доле правого легкого. C 2015г отрицательная динамика в виде увеличения размеров образования, самостоятельно обратилась в клинику торакальной хирургии РНЦХ. С.
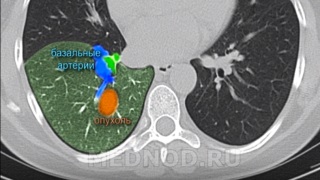
Еще одна операция на тему прецизионного удаления опухолей торакоскопическим методом. В данном случае опухоль располагалась довольно глубоко, фактически в корне нижней доли правого легкого, к опухоли подходили субсегментарные сосуды и бронх.
Пациенту 51г по поводу аденокарциномы верхней доли левого легкого выполнена торакоскопическая верхняя лобэктомия слева с медиастинальной лимфодиссекцией. Гладкий послеоперационный период, выписан на 5 сутки.
Больному 74 лет с кровоточащей нейроэндокринной опухолью нижнедолевого бронха слева с переходом на левый главный бронх и конкурирующей ИБС с поражением передней нисходящей артерии выполнена симультанная операция: маммарокоронарное шунтирование.
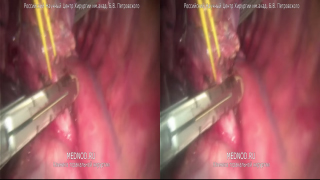
У пациентки 29 л. с бронхоэктазами нижней доли левого легкого и рецидивирующим кровохарканьем и пневмоциррозом нижней доли выполнена торакоскопическая нижняя лобэктомия в режиме 3D на специальной эндоскопической стойке. Обращали на себя внимание высокая четкость изображения, улучшенная контрастность, глубина и.
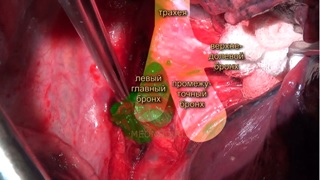
У пациента 56 лет диагностирован рак верхней доли правого легкого. Выполнена открыта верхняя лобэктомия справа с медиастинальной лимфодиссекцией. От торакоскопического варианта операции отказались ввиду того, что у пациента имеет место ХОБЛ тяжелого течения и односторонняя вентиляция существенно.
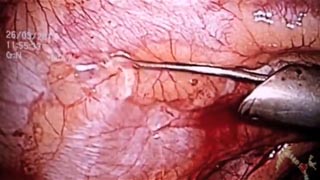
Спонтанный пневмоторакс частое заболевание особенно среди молодых людей. Чаще страдают юноши. Хирургическая тактика при пневмотораксе до конца не разработана, но уже доказано, что лишь удаление легочной ткани с буллами не способно предотвратить рецидив пневмоторакса. Наиболее надежным вмешательством является плеврэктомия.

Проблема маленьких образований в легких (размерами около 1-2 см и меньше) становится все более актуальной в связи с более широким распространением компьютерной томографии. Часто врачи или сами пациенты склоняются к динамическому наблюдению за.
Читайте также:




