Обследование после операции рака прямой кишки
Главный способ излечения злокачественного образования на прямой кишке - операция. В борьбе с опухолями нынешняя онкология совмещает в себе немного способов лечения. В некоторых случаях, чтобы преодолеть рак, перед проведением процедуры иссечения может быть пройден курс химио - или лучевой терапии. Но процедура по удалению злокачественной опухоли считается наиболее продуктивным, хотя и радикальным, методом излечения этой болезни. Множества больных интересует какие первые симптомы рака прямой кишки, выживаемость после операции, и какой реабилитационный промежуток, чтобы целиком одолеть болезнь?
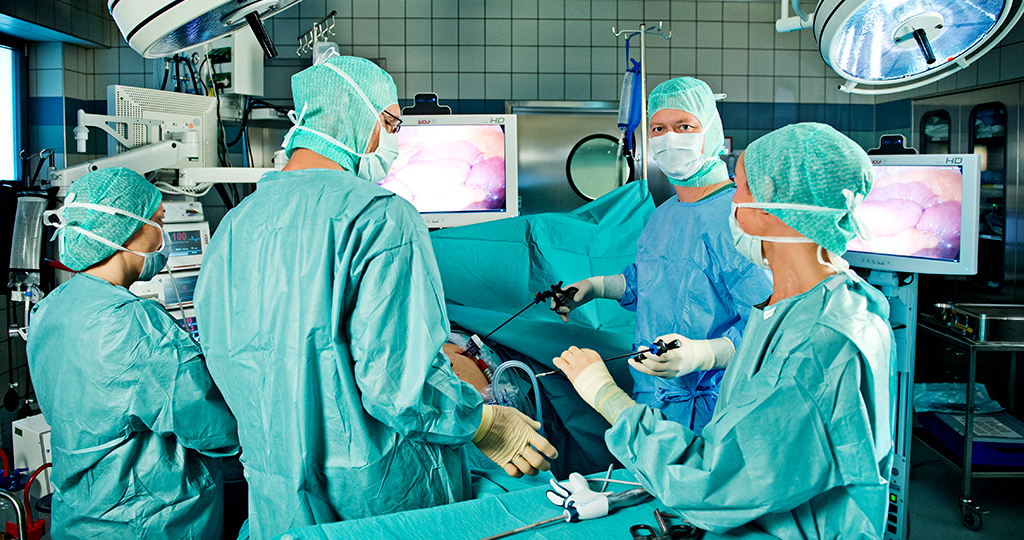
Разновидности операций
В случае если новообразование диагностировано на ранней стадии (I), не проросло через стенку внутренности и располагается неподалеку от ануса, выполняют местную трансанальную резекцию или операцию рака прямой кишки лазером. В период данной процедуры не совершают разрезов на коже: доктор внедряет приборы через орган. Разрез совершают через целую толщу стены кишки. Устраняют пораженный участок и близкие к нему материи, возникший недостаток ушивают.
Местную трансанальную резекцию выполняют под местной анестезией. В период процедуры больной пребывает в сознании. Так как лимфоидные участки не иссекают, уже после вмешательства выполняют курс лучевой терапии, в некоторых случаях в комбинации с химиотерапией, чтобы ликвидировать оставшиеся в организме онкологические клетки.
В случае если новообразование на I стадии располагается в прямой кишке довольно высоко, то используют метод под названием трансанальная эндоскопия. По сути это та же трансанальная операция, что ведется при поддержке наиболее трудоемкого нынешного оснащения, гарантирует значительную достоверность вмешательства.
Передняя резекция
При первых трех стадиях, когда новообразование располагается в 10 см выше заднепроходного сфинктера, проводят переднюю резекцию. Процедуру выполняют раскрытым либо лапароскопическим методом. Врач-хирург устраняет опухоль с захватом определенного числа здоровой материи по обе стороны, а также близкие лимфоидные участки и окружающую клетчатку. Далее прикладывают анастомоз: окончание прямой кишки объединяют с окончанием ободочной.
Сильнее всего анастомоз прикладывают сразу в течение время резекции. Но, в случае если до процедуры сделали химио- или лучевую терапию, прямой кишке необходим период, чтобы возобновиться, иначе стандартного заживления не случится. Больному прикладывают временную илеостому: в стенке подвздошной кишки (конечный отдел тонкого кишечника) делают проем и вводят его в кожу. Как правило, спустя два месяца илеостому прикрывают и прикладывают анастомоз.
Низкая резекция
Операция производится при образовании опухоли в нижней и средней части кишечного тракта. Этот способ зовут тотальной мезоректумэктомией и является в медицине привычным методом для удаления новообразования непосредственно в этой части прямой кишки. Врачом при этом вмешательстве производится почти абсолютное устранение прямой кишки.

Процедура Гартмана
Выполняется при условии непроходимости кишечника, в качестве срочной меры, выполняют процедуру Гартмана. Осуществляют резекцию прямой и сигмообразной внутренности в отсутствии наложения анастомоза с формированием колостомы.
Проктэктомия
В некоторых случаях следует убрать целую прямую кишку и находящийся вокруг ее лимфоидные участки. Подобная процедура именуется проктэктомией. Заканчивается она наложением коло-анального анастомоза — окончание толстого кишечного тракта подшивают к анусу.
Брюшно-промежностная операция
Операция начинается с 2-ух разрезов – в районе живота и промежности. Способ ориентирован на устранение прямой кишки, зон анального канала и находящихся вокруг материй.
Местная резекция дает возможность убрать небольшие опухоли на начальном этапе болезни. Для ее исполнения используется эндоскоп – инструмент с небольшой камерой. Подобная эндоскопическая хирургия дает возможность благополучно сражаться с новообразованиями на первичных стадиях болезни. В случае, если новообразование пребывает возле ануса, микроэндоскоп может не использоваться доктором. Врачи злокачественную опухоль больному устраняют напрямую с помощью хирургических приборов. Их вставляют в анальное отверстие.
Трансанальное иссечение
В нынешней медицине имеются новые методы своевременного излечения болезни. Они дают возможность сберечь сфинктер органа, по этой причине радикальные мероприятия используются в хирургии крайне редко. Один с подобных способов считается трансанальное иссечение.
Способ применяется для ликвидации маленьких опухолей, что локализованы в нижней части. Ради исполнения операции применяется специализированное оборудование и мед приборы. Они дают возможность устранить незначительные зоны прямой кишки и сберечь находящиеся вокруг ткани. Эта процедура производится без устранения лимфоидных конструкций.
Лапароскопия
Удаляют раковую опухоль также с помощи раскрытой лапароскопии. При лапароскопическом способе доктором делается ряд маленьких разрезов в брюшной полости. Затем, в них вставляется эндоскоп с камерой, что оборудован подсветкой. Хирургические приборы для вытаскивания опухоли вводятся через другие разрезы. Отличается такая операция от полостных действий стремительным восстановительным этапом и техникой выполнения хирургического вмешательства.
После процедуры большинству больным создается особая стома для выведения испражнений. Собою она представляет искусственного происхождения проем в брюхе, к которому прикрепляется резервуар для сбора экскрементных масс. Стома производится с открытого места кишечного тракта. Проем бывает временным или оставлен навсегда. Кратковременная стома создается докторами для заживления прямой кишки уже после анального вмешательства. Подобного рода проем прикрывается врачами спустя несколько месяцев. Непрерывное отверстие необходимо только лишь в том случае, если опухоль была возле ануса, достаточно низко в прямой кишке.
Если опухоль поражает находящиеся вблизи с прямой кишкой органы, исполняются обширные процедуры по удалению– тазовая экзентерация, что содержит неотъемлемое устранение уринозного пузыря и в том числе и половых органов.
Иногда онкологическая опухоль способна сформировать непроходимость кишечного тракта, заблокируя орган и вызывая тошноту и боли. В такой ситуации используются стентирование или хирургическое вмешательство. При стентировании в блокированный участок вводится колоноскоп, сохраняет кишку раскрытой. При оперативном способе заблокированный участок удаляется доктором, уже после чего формируется кратковременная стома.
Абдомино-перинеальная резекция
Этот тип хирургического вмешательства используют при первых трех стадиях, если новообразование располагается невысоко, прорастает в сфинктер (мышечный жом в сфере ануса, отвечает за сохранение экскрементных масс).Процедуру выполняют посредством разрезы в брюхе и в области ануса. Так как анус будет удален, после абдомино-перинеальной резекции прикладывают долговременную колостому: окончание толстой кишки выводят на кожу, прикрепляют калоприемник.
Допускается отвести конец кишки в зону промежности. По сути, это та же колостома, однако располагается она в обычном участке, там,где ранее был анус.
Тазовая эвисцерация
Это самое значительное хирургическое вмешательство, что выполняют при прорастании опухоли в окружающие органы. Вырезают прямую кишку и органы мочеиспускательной системы.Уже после действия накладывают колостому, уростому (проем в передней брюшной стенке дляотведения мочи).
Подготовка к операции
Операция при раке прямой кишки потребует неотъемлемой подготовки. За день до хирургического вмешательства ведется абсолютная очистка кишечного тракта от экскрементных масс. Эти действия нужны с целью того, чтобы энтеробактериальное содержание внутренности не попало в период операции в брюшину и не спровоцировало воспаление в послеоперационном этапе. В тяжелых случаях при попадании инфекции в брюшную полость возможно формирование опасного осложнения, в виде воспаление.
При подготовке к конструктивной операции доктором могут быть назначены конкретные фармацевтические вещества, что дают возможность вычистить кишечный тракт. От приема этих средств невозможно отказываться. Немаловажно четко руководствоваться абсолютно всем медицинским советам– принимать необходимое количество воды, придерживаться диеты при раке прямой кишки до операции и т.д.

Реабилитация
Операция требует соблюдения абсолютно всех медицинских советов на восстановительном этапе. В отдельных случаях проводится химиотерапия после операции рака прямой кишки. Она зависит от степени болезни. Процедура дает возможность усовершенствовать качество жизни пациентов и повышает процент выживаемости при заболевании. На сегодняшний день, врачи нацелены в осуществление органосохраняющих способов и стараются сблизить к минимальному количеству разнообразные многофункциональные патологии организма уже после выполнения процедуры. Межкишечный анастомоз дает возможность сберечь беспрерывность внутренности и сфинктера. В таком случае, стома не вводится на стенку кишечного тракта.
Послеоперационный период рака прямой кишки наступает еще в реанимации. Под присмотром персонала заболевший выходит с наркоза. Врачебный надзор даст возможность локализовать вероятные осложнение, предотвращает кровотечение. На второй день после операции доктор позволяет садиться.
После операции обязательно назначаются анальгетики, которые снимают дискомфорт и болевые ощущения. Обо всех недомоганиях необходимо информировать мед персонал. Прием медикаментов даст возможность облегчить положение. Доктором может быть определена спинальная или эпидуральная анэстезия при помощи инъекций. Обезболивающие вещества вводятся в тело с помощью капельниц. В область операционной раны может быть помещен специально предназначенный дренаж, какой служит ради убывания излишней воды. Через несколько дней он убирается.
Принимать пищу позволяется через три дня спустя проведения процедуры. Меню обязательно складывается только лишь с супов в виде пюре и жидких каш. Пища не жирная, не соленная и не заправленная маслом.
Выживаемость при разных стадиях рака
Многих интересует вопрос сколько живут после операции рака прямой кишки. Ответ дать сложно, ведь все зависит от стадии болезни и организма. Выделяют четыре стадии рака. Прогнозы выживаемости ниже:
- I. На данной стадии злокачественное образование только лишь разрастается и не имеет существенной симптоматики. Проще осуществить хирургическое устранение, и, в соответствии с этим, предпочтительно мониторинг. Сколько живут после операции рака прямой кишки? Опухоль на этой стадии имеет наиболее значительную выживаемость: наиболее 90 %.
- II. Новообразование на такой стадии уже более распространено, большего размера, способен задевать окружающие органы мочеполовой системы. По этой причине выживают на протяжение 5 лет после излечения приблизительно 75 % пациентов. Отзывы о операции рака прямой кишки 2 стадии гласят о легком течении восстановительного периода и увеличении продолжительности жизни.
- III. Только лишь пятьдесят процентов вынесших процедуру на этой стадии выживают в дальнейшие пять лет. А все потому, что для третьей степени свойственно разрушение регионарных лимфоузлов.
- IV. Эта стадия имеет тяжелые последствия. Характеризуется возникновением метастазов в других органах. В случае если новообразование имеет распространение в единственный орган, то прогноз улучшается, если же в пару, то это плохой критерий. На этой стадии, прожить пять лет могут только шесть процентов людей.
При первых симптомах рака прямой кишки необходимо срочное лечение, иначе последствия будут плачевными.

- Группа особого риска: причины рака прямой кишки
- Полипы кишечника
- Стадии рака прямой кишки
- Чем может проявляться рак прямой кишки?
- Метастазы при раке прямой кишки
- Симптомы рака прямой кишки
- Диагностика рака прямой кишки
- Лечится ли рак прямой кишки?
- Варианты лечения рака прямой кишки на разных стадиях
- Профилактика рака прямой кишки
- Продолжительность жизни
- Цены на лечение рака прямой кишки
Группа особого риска: причины рака прямой кишки
В большинстве экономически развитых стран, за исключением Японии, рак прямой кишки — один из самых частых типов рака, встречающийся и у мужчин, и у женщин. Статистически достоверна взаимосвязь частоты развития рака прямой кишки и большого количества употребляемых в пищу мяса и животных жиров, дефицита в рационе питания грубой клетчатки и пищевых волокон, а также малоподвижного образа жизни. Рак прямой кишки занимает стабильное 3-е место в структуре заболеваемости злокачественными новообразованиями органов желудочно-кишечного тракта, составляет 45-55% среди новообразований кишечника.
К предраковым заболеваниям прямой кишки относят хронические воспалительные заболевания толстого кишечника: хронический проктит, хронический неспецифический язвенный проктосигмоидит, болезнь Крона.
Полипы кишечника
К заболеваниям с наиболее высокой онкогенностью относят полипоз кишечника из-за высокой частоты малигнизации (озлокачествления). Трансформация в рак происходит как при одиночных полипах в прямой кишке, так и при наличии множественных очагов. Особенно это касается случаев наследственного полипоза в семье.
В соответствии с классификацией Всемирной Организации Здравоохранения, аденомы кишки делятся на три разновидности: тубулярные, ворсинчато-тубулярные и ворсинчатые. Важную роль имеет первичная гистологическая диагностика биопсии полипов, полученной в ходе колоноскопии: например, ворсинчатые аденомы малигнизируются в 35-40% случаев, а в случае трубчатых аденом риск озлокачествления ниже - до 2-6%. Риск озлокачествления увеличивается в зависимости от размеров аденомы, особенно если ее диаметр более 1 см.

Когда опухоль прорастает в подслизистую основу, такой рак уже считается инвазивным, он может распространяться в лимфатические узлы и давать отдаленные метастазы.
Стадии рака прямой кишки
Опухоли прямой кишки классифицируются в соответствии с общепринятой системой TNM, в которой учитываются характеристики первичной опухоли (T), наличие очагов поражения в регионарных лимфатических узлах (N) и отдаленных метастазов (M).
Буква T может иметь индексы is, 1, 2, 3 и 4. Tis – опухоль, которая находится в пределах поверхностного слоя слизистой оболочки, не распространяется в лимфатические узлы и не метастазирует. T4 – рак, который пророс через всю толщу стенки прямой кишки и распространился в соседние органы.
Буква N может иметь индексы 0, 1 и 2. N0 – опухолевых очагов в регионарных лимфоузлах нет. N1 – очаги в 1–3 регионарных лимфоузлах или поражение брыжейки. N2 – очаги более чем в трех регионарных лимфатических узлах.
Буква M может иметь индексы 0 или 1. M0 – отдаленные метастазы отсутствуют. M1a – отдаленные метастазы в одном органе. M1b – отдаленные метастазы в двух и более органах, либо опухолевое поражение брюшины .
В зависимости от этих характеристик, выделяют пять стадий:
Чем может проявляться рак прямой кишки?
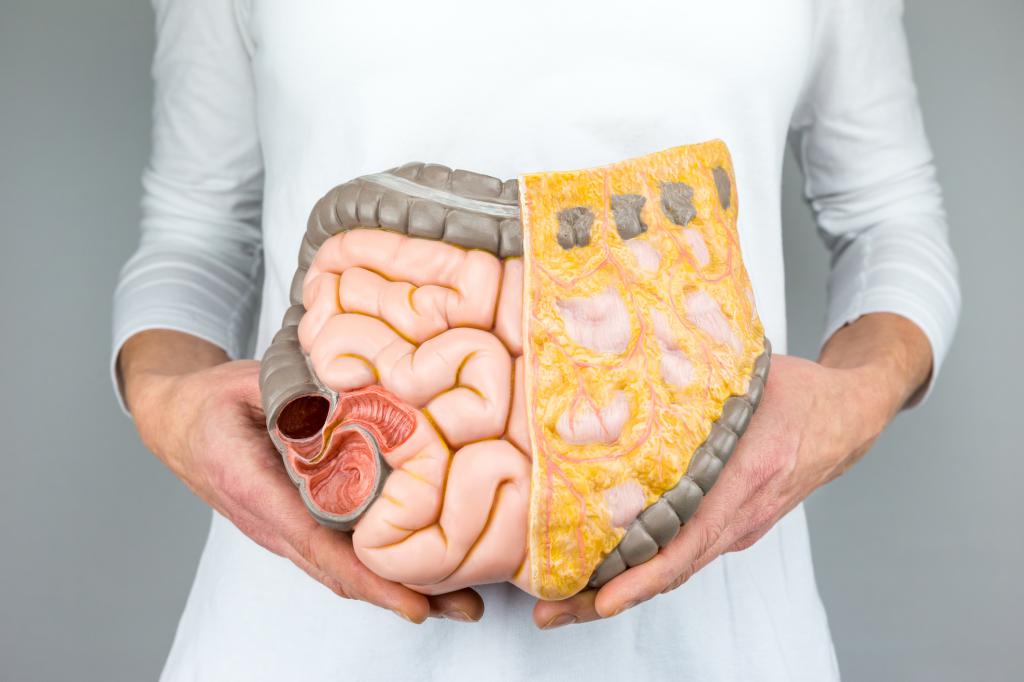
Прямая кишка (лат. rectum) — это конечный участок толстого кишечника длиной около 14-18 см, в котором заканчиваются пищеварительные процессы и происходит формирование каловых масс. Прямая кишка состоит из нескольких анатомических участков, имеющих различное эмбриональное происхождение и гистологическое строение , что обуславливает существенные различия в характере течения рака прямой кишки в зависимости от уровня её поражения.
Прямая кишка делится на 3 части:
- анальную (промежностную), длиной 2,5 – 3,0 см, в которой расположены мышцы-сфинктеры, управляющие процессом дефекации,
- среднюю – ампулярную, длиной 8,0-9,0 см, в которой происходит всасывание жидкой части пищевого комка и формируются каловые массы,
- надампулярную, покрытую брюшиной, длиною около 4,0-5,0 см.
Злокачественные новообразования прямой кишки чаще всего локализуются в ампулярном отделе (до 80 % случаев), реже всего - в аноректальном отделе (5-8 %).
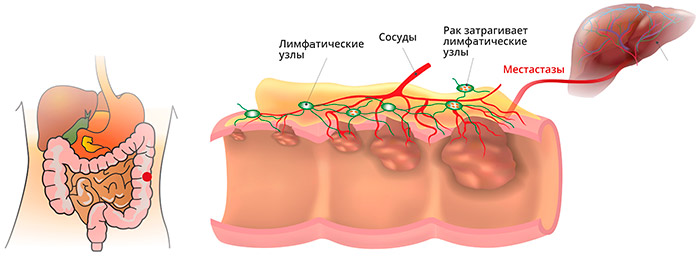
В ампулярном и надампулярном отделах прямой кишки, покрытом однослойным железистым эпителием, чаще наблюдается железистый рак - аденокарцинома, солидный рак, перстневидно-клеточный, смешанный, скирр. В целом аденокарцинома составляет 96% от всех случаев колоректального рака. Эта опухоль развивается из железистых клеток слизистой оболочки, которые продуцируют слизь. Чаще всего, употребляя термин "колоректальный рак", врачи имеют в виду именно аденокарциному.
Аноректальный отдел прямой кишки, выстланный многослойным плоским неороговевающим эпителием, чаще поражает плоскоклеточный рак и меланома. Плоскоклеточный рак составляет около 90% злокачественных опухолей аноректального отдела.
Метастазы при раке прямой кишки
Анатомические особенности прямой кишки, ее кровоснабжения и лимфооттока, определяют и характер преимущественного распространения метастазов:

Симптомы рака прямой кишки
- Первыми признаками рака прямой кишки при большинстве локализаций являются нарушения стула в виде хронических запоров и поносов, ощущения неполноценной дефекации, ложные позывы к ней (тенезмы), выделения из анального канала (слизь, кровь, гной).
- Кроме того, у большинства пациентов рано появляется болезненность при дефекации, обусловленная прорастанием опухолью стенок кишки и нарушением функции соответствующих нервов.
- При поражении мышц, формирующих анальные сфинктеры , развивается недержание кала и газов.
- Боли являются первым признаком рака прямой кишки только при раке аноректальной зоны c вовлечением в опухолевый процесс сфинктера прямой кишки. Характер боли при раке прямой кишки на ранних стадиях эпизодический, далее она может стать постоянной.
- При растущих в просвет кишки (экзофитных) и блюдцеобразных опухолях, опухолях-язвах первыми проявлениями онкологического заболевания может стать кровотечение или воспалительный процесс. Кровотечение отмечается у 75-90 % больных раком прямой кишки чаще всего в виде примеси крови в кале.
- Вместе с кровью на поздних стадиях рака могут выделяться слизь и гной.
- Ухудшение общего самочувствия (общая слабость, быстрая утомляемость, анемия, похудение, бледность кожных покровов), обусловленное длительной хронической кровопотерей и опухолевой интоксикацией, характерно для поздних стадий злокачественных образований прямой кишки.
Диагностика рака прямой кишки
Основу диагностики рака прямой кишки составляют эндоскопические методики и биопсия. Опухоль можно выявить с помощью проктоскопа – специального инструмента с миниатюрной видеокамерой, который вводят в прямую кишку. При этом врач может увидеть новообразование, определить его размеры, положение, оценить, насколько близко оно расположено по отношению к сфинктеру.
Колоноскопия позволяет оценить состояние не только прямой, но и всей толстой кишки. При этом через задний проход вводят колоноскоп – инструмент в виде тонкой длинной гибкой трубки с видеокамерой. Его проводят через всю толстую кишку, осматривая ее слизистую оболочку. Колоноскопия – безболезненная процедура, во время нее пациент находится в состоянии медикаментозного сна.
Во время эндоскопии проводят биопсию: врач получает фрагмент патологически измененного участка слизистой оболочки и отправляет в лабораторию для цитологического, гистологического исследования.
Для оценки стадии рака прямой кишки и поиска метастазов применяют УЗИ брюшной полости, рентгенографию грудной клетки, МРТ, компьютерную томографию, ПЭТ-сканирование. Трансректальное УЗИ проводят с помощью специального ультразвукового датчика, который вводят в прямую кишку. Исследование помогает оценить, насколько опухоль распространилась в окружающие ткани за пределами кишки.
Лечится ли рак прямой кишки?
В соответствии с международными протоколами по результатам диагностического обследования определяется распространенность рака прямой кишки. При этом в дополнение к международной классификации TNM, часто применяют разделение рака на 1-4-ю стадии, а также классификацию Дюка, учитывается гистологическое строение опухоли, степень дифференцировки и особенности метастазирования в зависимости от расположения в прямой кишке, наличие осложнений.
Правильно поставленный диагноз стадии опухолевого процесса при раке прямой кишки позволяет выбрать наиболее рациональную схему лечения с учетом международных руководств, включив в нее хирургическую операцию, лучевую терапию, химиотерапию и терапию таргетными препаратами.
Варианты лечения рака прямой кишки на разных стадиях
На выбор тактики лечения при раке прямой кишки влияют разные факторы, но ведущее значение имеет стадия опухоли.
На 0 и I стадии обычно показано только хирургическое вмешательство. Иногда можно ограничиться удалением полипа – полипэктомией. В других случаях выполняют трансанальную резекцию прямой кишки, низкую переднюю резекцию, проктэктомию с коло-анальным анастомозом, абдоминально-промежностную резекцию. Если операция не может быть проведена из-за слабого здоровья пациента, применяют лучевую терапию,
На II стадии хирургическое лечение сочетают с химиотерапией и лучевой терапией. Наиболее распространенная схема выглядит следующим образом:
- На начальном этапе пациент получает курс химиотерапии (обычно 5-фторурацил или капецитабин) в сочетании с лучевой терапией. Это помогает уменьшить размеры опухоли и облегчить ее удаление.>
- Затем выполняется хирургическое вмешательство. Обычно это низкая передняя резекция, проктэктомия с коло-анальным анастомозом или абдоминально-промежностная резекция – в зависимости от локализации опухоли.
- После операции снова проводится курс химиотерапии, как правило, в течение 6 месяцев. Применяют разные комбинации препаратов: FOLFOX, CAPEOx, 5-фторурацил + лейковорин или только капецитабин.
На III стадии схема лечения будет выглядеть аналогичным образом, но объем хирургического вмешательства будет больше, так как в процесс вовлечены регионарные лимфатические узлы.
На IV стадии тактика зависит от количества метастазов. Иногда они единичные, и их можно удалить, как и первичную опухоль. Операцию дополняют химиотерапией и лучевой терапией. Для борьбы с очагами в печени может быть применена внутриартериальная химиотерапия, когда раствор лекарственного препарата вводят непосредственно в артерию, питающую опухоль.
Если метастазов много, удалить их хирургическим путем невозможно. В таких случаях бывают показаны лишь паллиативные операции, например, для восстановления проходимости кишки, если ее просвет заблокирован опухолью. Основным же методом лечения является применение химиопрепаратов и таргетных препаратов. Врачи в Европейской клиники подбирают лечение в соответствии с международными протоколами и особенностями злокачественной опухоли у конкретного больного.
Профилактика рака прямой кишки
Хотя защититься от рака прямой кишки, как и от других онкологических заболеваний, на 100% невозможно, некоторые меры помогают снизить риски:
- Ешьте больше овощей и фруктов, сократите в рационе количество жирного мяса.
- Откажитесь от алкоголя и курения.
- Регулярно занимайтесь спортом.
- Некоторые исследования показали, что защититься от колоректального рака помогает витамин D. Но прежде чем принимать его, нужно проконсультироваться с врачом.
- Если в вашей семье часто были случаи рака прямой кишки, вам стоит проконсультироваться с клиническим генетиком.
- Если у вас диагностировали наследственное заболевание, которое приводит к образованию полипов и злокачественных опухолей кишечника, вам нужно регулярно проходить колоноскопию. Запись на консультацию круглосуточно
а) Принципы наблюдения при раке толстой кишки:
• Хотя 70-80% больных колоректальным раком (КРР) получают лечение только по поводу первичного заболевания, в 30-50% случаев возникают рецидивы/метастазы. Более чем 80% рецидивов после резекции по поводу КРР возникает в течение первых 3 лет, в то время как вероятность возникновения рецидива через 5 лет значительно ниже.
• Концепция наблюдения пациента после проведенного лечения направлена на раннее выявление рецидива заболевания на стадии, еще подлежащей лечению и, тем самым, на улучшение выживаемости. Ценность интенсивного мониторинга остается спорной, так как улучшение выживаемости подтверждается не всеми исследователями.
б) Методы наблюдения за больными раком толстой кишки:
• Клиническое обследование с определенной периодичностью.
• Анализы крови, включая опухолевые маркеры.
• Инструментальные обследования (КТ, ЭРУЗИ, ПЭТ).
• Эндоскопия.
в) Сумма доказательств необходимости наблюдения при колоректальном раке:
• Риск возникновения метахронных опухолей: 2-10%.
• Риск развития рецидива зависит от стадии первичной опухоли и ее характеристики, однако, применение молекулярных или клеточных маркеров не настолько эффективно, чтобы стать правилом.
• Приблизительно 30-35% больных, перенесших операции по поводу рецидивов, излечиваются.
• Преимущества наблюдения при раке I стадии ограничены => наблюдение за состоянием толстой и прямой кишок, но без применения методов лучевой визуализации.
• Наблюдение при раке IV стадии не показано, повторное обследование в соответствие с течением, лечением и его эффективностью, прогрессированием заболевания.
• Интенсивное наблюдением при II/III стадии колоректального рака (КРР) показано, поскольку доказано преимущество в выживаемости: рецидивы/метастазы выявляются с такой же частотой, но на более ранних этапах, что повышает шансы на хирургическое лечение.
• Продолжительность наблюдения неопределенна (длительность, возрастные ограничения и т.д.) => разумная оценка с учетом индивидуальной ожидаемой продолжительности жизни, сопутствующих заболеваний, рисков.
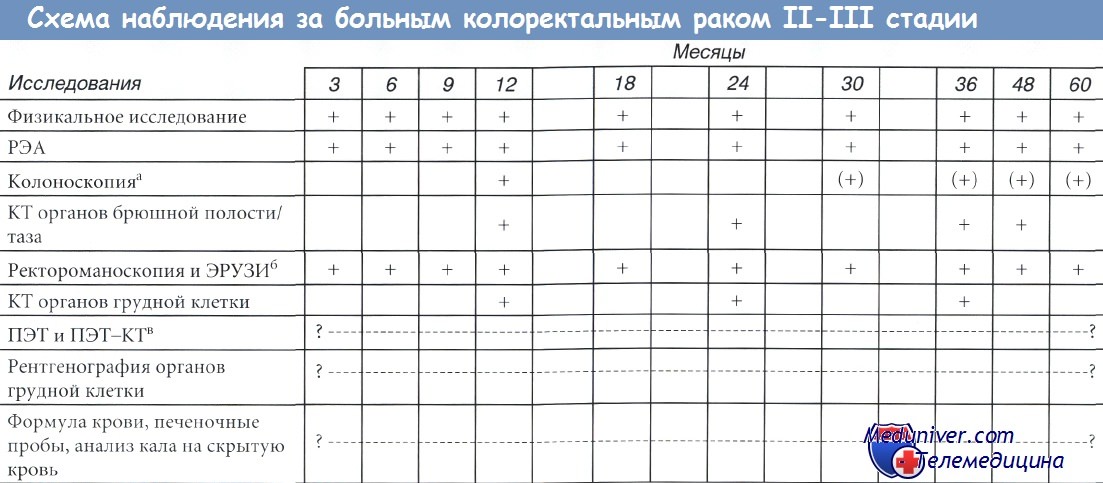
РЭА - раковый эмбриональный антиген; КТ - компьютерная томография; ПЭТ - позитронная эмиссионная томография.
а Частота последующих эндоскопических исследований зависит от числа выявленных опухолей и наличия наследственных раковых синдромов.
б Только при раке прямой кишки.
в Без веских оснований не используется как рутинный метод.
г) Альтернатива:
• Никакого графика наблюдения => обследование при наличии симптомов.
д) Наблюдение в соответствии со стадией рака толстой кишки
I. Стадия I. Риск местного рецидива или отдаленных метастазов менее 10%, за исключением случаев после трансанального иссечения опухоли прямой кишки.
Практические шаги:
• Колоноскопия: через 3-5 лет, более частое наблюдение - в соответствии с находками и риском. РЭА каждые 3-6 месяцев, клиническое наблюдение.
• Рак прямой кишки после трансанального иссечения: ректороманоскопия и ЭРУЗИ каждые 3 месяца (1-й год), каждые 6 месяцев (2-й год), в дальнейшем - ежегодно.
II. Стадия II и III. Риск местного рецидива рака: толстой кишки - 2% случаев, прямой кишки - 10%. Риск возникновения отдаленных метастазов - 30-40%.
Практические шаги:
• Клиническое обследование по графику, инструментальные исследования по схеме: наиболее важно клиническое обследование, дополненное РЭА по графику. Ежегодные КТ органов грудной клетки/брюшной полости/таза. Роль других методов исследования пока не определена. Длительность наблюдения не определена. Показания к наблюдению при наличии тяжелых сопутствующих заболеваний не определены.
• Рак прямой кишки: ректороманоскопия и ЭРУЗИ каждые 3 месяца (1-й год), каждые 6 месяцев (2-й год), в дальнейшем - ежегодно.
III. Стадия IV. Если операция не была радикальной => графика наблюдения для выявления рецидива нет, но необходимы соответствующие исследования для наблюдения за ответом на лечение, прогрессированием опухоли или для оценки симптомов.
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Архив - Клинические протоколы МЗ РК - 2012 (Приказы №883, №165)
Общая информация
Рак прямой кишки - злокачественное новообразование прямой кишки.
Код протокола: РH-S-036 "Рак прямой кишки"


Классификация
Клиническая классификация TNM (ICD-O C18-20):
Т – размеры первичной опухоли и степень ее инвазии в стенку кишки
Тх – недостаточно данных для оценки первичной опухоли.
Т0 – первичная опухоль не определяется.
Tis – интраэпителиальная-преинвазивная карцинома (carcinomainsitu): внутрислизистая или инвазия в собственную пластинку слизистой оболочки (включает раковые клетки до базальной мембраны или в слизистом слое без распространения в подслизистый слой).
Т1 – опухоль инфильтрирует подслизисгую основу.
Т2 – опухоль инфильтрирует мышечный слой стенки кишки.
Т3 – опухоль инфильтрирует в субсерозную основу или в не покрытые брюшиной ткани вокруг толстой либо прямой кишки.
Т4 – опухоль распростаняется на соседние органы или структуры/ткани: влагалище, мочеиспускательный канал, мочевой пузырь (вовлечение одного мышечного сфинктера не классифицируется как Т4).
N – региональные лимфатические узлы
Nх – недостаточно данных для оценки региональных лимфатических узлов N0 Нет метастазов в региональных лимфатических узлах.
N0 – нет признаков метастатического поражения регионарных лимфатических узлов.
N1 – метастазы в 1-3 региональных лимфатических узлах.
N1а – метастаз в 1 региональном лимфатическом узле.
N1b – метастазы в 2-3 региональных лимфатических узлах.
N1с – опухолевые депозиты* в подсерозной основе или в не покрытых брюшиной мягких тканях вокруг толстой кишки и прямой кишки без метастазов в региональных лимфатических узлах.
N2 – метастазы в 4 и более региональных лимфатических узлах.
N2a – метастазы в 4-6 региональных лимфатических узлах.
N2b – метастазы в 7 и более региональных лимфатических узлах.
* Опухолевые депозиты (сателлиты) - макроскопически или микроскопически выявляемые гнезда или очаги опухолевой ткани в жировой ткани вокруг толстой и прямой кишки, находящейся в области лимфатического дренирования от первичной карциномы, при отсутствии ткани лимфатических узлов в этих участках, подтверждаемом при гистологическом исследовании, могут рассматриваться как прерывистое распространение опухоли, инвазия в венозные сосуды с внесосудистым распространением (V1/2) или полное замещение лимфатических узлов (N1/2). Если такие депозиты выявляют при наличии опухоли, то их следует классифицировать.
рTNM патоморфологическая классификация
Категории pT, pN и рМ отвечают категориям Т, N и М.
Гистологически должны быть исследованы не менее 12 регионарных лимфатических узлов. Если исследованные лимфоузлы без опухолевого роста, то категория N классифицируются как pN0.
Гистологическая классификация опухолей прямой кишки:
2. Слизистая аденокарцинома.
3. Перстневидно-клеточная карцинома.
4. Плоскоклеточная карцинома.
5. Железисто-плоскоклеточная карцинома.
6. Недифференцированная карцинома.
7. Неклассифицируемая карцинома.
Группировка по стадиям
Диагностика
Ирригоскопия позволяет при полуциркулярных или циркулярных опухолях со стенозом оценить протяженность опухоли по длиннику, форму роста, выявить вторую опухоль, крупные полипы, дивертикулы, в известной степени судить о прорастании в окружающие ткани.
Рентгенологическая картина рака прямой кишки разнообразна и диагноз можно установить только на основании нескольких рентгенологических признаков при соблюдении правильной методики исследования. К ним относят: дефект наполнения, ригидность, нечеткость и неровность контуров стенки кишки, сужение просвета, тень внутрипросветного образования, стойкое депо бариевой взвеси, деформацию кишки, локальные изменения рельефа слизистой оболочки. О прорастании рака прямой кишки в окружающие ткани можно предположить при выявлении отчетливого увеличения пресакрального пространства, если оно сочетается с оттеснением кишки в области опухоли.
Дифференциальный диагноз
Существует ряд заболеваний прямой кишки, которые но своей клинической картине могут напоминать рак этого органа. К ним относятся: геморрой, аденоматозные полипы, ворсинчатая опухоль, саркома, болезнь Никола-Фавра, сифилис, актиномикоз и эндометриоз.
Сходство рака с геморроем заключается в выделении крови со стулом. Однако если кровь при геморрое завершает акт дефекации, при раке она открывает его. Кроме того, геморроидальная кровь имеет неизменный вид, а при раке кровь обычно перемешана со слизью, гноем и нередко с калом, часто обладает неприятным запахом.
Железистые полипы прямой кишки, особенно на широком основании, могут давать повод для смешения с полиповидным раком. Уточнение диагноза нередко возможно только после гистологической верификации.
Ворсинчатые опухоли в большинстве случаев распознаются по экзофитному росту, мягкой консистенции, бархатистой поверхности, покрытой тонким слоем липкой слизи, легкой ранимости. Вместе с тем склонность их к малигнизации настойчиво побуждает производить микроскопическое исследование для исключения рака.
Проктит при болезни Никола-Фавра (паховом лимфогранулематозе) отличается от рака прямой кишки на основании анамнеза (заражение половым путем), длительности течения, реакции Фрея и связывания компонента. В сомнительных случаях показана биопсия.
Туберкулезное поражение прямой кишки, как и рак, сопровождается болями, особенно во время дефекации, выделением слизи, гноя и крови. При обследовании выявляется проктит с образованием единичных или множественных эрозий и язв, склонных к периферическому росту. Комплексное исследование с дополнительным привлечением бактериологических, биологических и микроскопических методов лежит в основе дифференциальной диагностики.
Сифилитический проктит относится к редким заболеваниям. Он может возникать в любом периоде болезни. Существенную роль в распознавании этой патологии, помимо общепринятых, играют серологические методы.
Читайте также:

