Мрт после операции на кисту
Врач назначил вам МРТ, но ваши знания об этом методе ограничиваются фотографиями, случайно найденными в интернете? Эта статья расскажет обо всех нюансах и правилах подготовки к прохождению магнитно-резонансной томографии.
МРТ-исследование позволяет увидеть мельчайшие изменения в структурах организма, поэтому оно используется не только в гинекологии, но и для диагностики болезней всего организма.
- Эффективность
- Какую патологию можно определить?
- В каких случаях необходимо МРТ?
- Подготовка к исследованию
- Как проходит исследование?
- При кисте яичника
- Онкология
Эффективность
Поэтому магнитно-резонансная томография позволяет уточнить или опровергнуть такое предположение.
Механизм воздействия магнитного поля на женский организм с последующей визуализацией результатов очень эффективен в диагностике заболеваний матки и яичников, поскольку позволяет детально рассмотреть любое отклонение в строении этих органов.
Этот метод неинвазивный, то есть не требует внедрения в ткани организма. Может назначаться после проведённого гинекологического осмотра и ультразвукового исследования. МРТ-диагностика безопасна для здоровья, ведь при ней нет какого-либо облучения человеческого тела. Ее делают как девочкам-подросткам, так и женщинам после 45 лет.
Важно! С целью предупреждения негативных последствий должны учитываться противопоказания к МРТ. Несмотря на безопасность этого способа инструментальной диагностики, во время первого триместра беременности, при наличии металлических предметов, протезов в теле, психических заболеваний, почечной недостаточности его применять нельзя.
Какую патологию можно определить?
- Увеличение размеров этих органов;
- Доброкачественные или злокачественные новообразования, метастазы;
- Воспалительные процессы, протекающие в связи с инфекциями или другими заболеваниями;
- Разрастание внутреннего слоя стенки матки;
- Слабость мышечно-связочного аппарата малого таза.
Поскольку с помощью МРТ можно увидеть анатомические изменения размерами вплоть до 1 см, это позволяет обнаружить намного больше нозологических форм, которые встречаются реже в гинекологической практике, чем перечисленные выше заболевания.
В каких случаях необходимо МРТ?
Для уточнения предварительного диагноза, либо при возникновении сомнений по поводу состояния больной, специалист назначает магнитно-резонансную томографию. Она проводится, если:
- Наблюдается кровотечение из влагалища, причина которого не определена;
- Обнаружено новообразование при пальпации органов малого таза или гинекологическом осмотре;
- Выявлен ненормальный рост эндометрия, выход его вне положенных границ;
- Женщину беспокоят интенсивные болевые ощущения внизу живота;
- Существует бесплодие, но факторы, приведшие к нему, не были выявлены с помощью других методов диагностики.
Выявить воспаление или атипичное клеточное разрастание можно при использовании контрастного вещества. Изображения сохраняются и могут сравниваться с результатами последующих МРТ-исследований, чтобы оценить динамику течения патологического процесса.
Важно! МРТ позволяет подробно изучить не только женские половые органы, но и расположенные возле них органы, относящиеся к пищевой и выделительной системам. Встречаются такие ситуации, когда происходит постановка диагноза, не связанного с гинекологией, поскольку патология других органов может проявляться симптомами, подобными признакам при заболеваниях матки и яичников.
Во время обследования организма многие женщины задаются вопросом – что лучше – МРТ или КТ. Если говорить о точности, то оба метода практически аналогично находят патологические образования.
Подготовка к исследованию
В это время пациентка должна:
- Ограничить употребление еды за день до обследования, не есть в течении 5 часов перед ним;
- При наличии спастических болей в животе принять спазмолитические препараты;
- Сообщить врачу о наличии у неё аллергических реакций. Это важно, поскольку возможна индивидуальная непереносимость к контрастному веществу. В ходе сбора аллергологического анамнеза возможно также проведение проб для выявления неадекватной реакции на введение контраста;
- Прийти на исследование в одежде, которая не содержит металлических деталей. В противном случае пациентке будет выдана специальная одежда.
Не беспокоиться на счёт вредности и опасности процедуры, ведь она не несёт никакого вреда здоровью. Беспокойство может возникнуть, если женщина страдает от боязни замкнутого пространства. Об этом факте она также должна уведомить доктора, чтобы он проводил исследование, учитывая этот момент. В этом случае, возможно, понадобится наркоз или приём успокоительных препаратов.
Мочевой пузырь не должен быть полностью наполнен, поэтому обследуемой нужно сходить в туалет заранее. Это же правило касается и кишечника, поскольку наличие каловых масс в нём может исказить результаты. Если больная страдает от запора, рекомендуется клизма.
Задача специалиста при подготовке к МРТ – исключить противопоказания. Например, при наличии почечной недостаточности магнитно-резонансную томографию с контрастированием проводить запрещено, ведь органы не способны в полной мере вывести контрастное вещество.
Как проходит исследование?
Через него специалист будет наблюдать за ходом процедуры.
Вначале женщину просят снять все украшения и предметы, содержащие металл, которые находятся на ней.
Далее она аккуратно укладывается на кушетку и помещается в аппарат.
Длительность процедуры может меняться в зависимости от сложности определяемой патологии, но в основном не превышает 30 минут.
Следует предупредить женщину, что во время работы аппарат будет издавать довольно-таки громкие звуки, поэтому ей будут предложены наушники или беруши. В некоторых случаях из-за особенностей протекания болезни пациентка не может лежать спокойно, что требуется во время проведения МРТ для более чёткой визуализации тканей. Для предупреждения лишних движений может производится фиксация исследуемого участка тела, введение успокоительных веществ или применение наркоза.
Если во время процедуры женщину начнёт что-то беспокоить, она сможет сообщить об этом доктору по громкой связи. Но метод МРТ-диагностики не вызывает у обследуемых людей каких-либо неприятных или болезненных ощущений, поэтому переживать по этому поводу не стоит.
Важно! Если в организме есть кардиостимуляторы или импланты, содержащие металл, результаты МРТ будут искажены.
Эта патология является абсолютным показанием к проведению магнитно-резонансной томографии. Существует множество разновидностей кист, на маточных придатках может располагаться несколько этих образований. МРТ-исследование позволяет точно дифференцировать эти нозологические формы, поскольку каждый вид кисты имеет свои визуальные особенности и характеристики на снимках.
С помощью специального контраста можно подробно вымерять размеры образований, определить их доброкачественность или злокачественность. Собственно, поэтому этот способ диагностики очень эффективен в определении характера заболевания и его уточнении. Знание локализации кист в дальнейшем будет полезно для хирургов при оперативном вмешательстве с целью их удаления.
В следствие подобной особенности течения рака его зачастую выявляют на поздних стадиях, когда атипичные клетки распространились не только на придатках, но и на другие близлежащие ткани.
Поэтому на снимках магнитно-резонансного томографа в зависимости от тяжести болезни можно увидеть:
- Поражение яичников злокачественными новообразованиями;
- Распространение рака за пределы яичников;
- Обнаружение метастазов в паховых лимфоузлах, других органах малого таза.
Важно! МРТ-диагностика нужна не только для обнаружения злокачественной опухоли, но и для уточнения её стадии, ведь от этого будет зависеть способ лечения и дальнейший прогноз.
Получив контроль над магнитным полем в медицинской практике, врачи стали обладать возможностью диагностировать большое количество заболеваний, связанных не только с половой, но и всеми другими системами человеческого организма.
Если взять во внимание исследование с помощью магнитного резонанса матки и яичников, можно сказать, что оно имеет огромную пользу в диагностике, предупреждении прогрессирования заболеваний, для сохранения репродуктивной функции и здоровья женщины. Не нужно бояться проходить МРТ, эта процедура не вредит здоровью и абсолютна безболезненна.
Киста головного мозга – относится к доброкачественным новообразованиям, оно представляет собой пузырек с оболочкой из фиброзной ткани, заполненный жидкостью. Кисты могут образовываться во многих органах человеческого тела, но их поведение в большинстве случаев является предсказуемым. Особенность кист головного мозга состоит в том что, они могут возникать в разных отделах и структурах мозга.
В чем состоит опасность данного образования? За счет того что киста – это доброкачественная структура, сама по себе она не опасна. Киста не прорастает в соседние ткани и на протяжении долгого времени может находиться в "спокойном" состоянии, имея совсем небольшие размеры. В этом периоде она никак не проявляет себя, человек может жить и даже не догадываться, что в его мозге есть какое-либо новообразование. Известны случаи когда кисты пропадают сами собой, без какого-либо лечения.
Однако при воздействии неблагоприятных факторов, например, при травме головы, вирусной или бактериальной инфекции, развитии серьезных системных заболеваний и т.п. киста может начать быстро увеличиваться в размерах. Это приведет к сдавливанию соседних структур мозга, что может повлечь нарушения в его работе, которые в свою очередь скажутся на состоянии органов и систем, управляемых данными структурами.
В зависимости от места локализации кисты могут наблюдаться различные отклонения – нарушения зрения, слуха, координации движения и т.п. Состояние пациента будет тем хуже, чем быстрее будет увеличиваться киста и чем больших размеров она достигнет. Последствия могут быть очень серьезными, вплоть до летального исхода при неблагоприятном стечении обстоятельств (позднее обращение за медицинской помощью, наличие осложнений, ошибочные действия врача и т.п.).
МР- диагностика кисты головного мозга
На снимках МРТ головного мозга кисты определяются с высокой долей вероятности. Они выглядят как темные с ровными границами округлые пятна. Поскольку злокачественные раковые образования на изображениях во многом схожи с кистозными, для определения природы новообразования , зачастую, используют контрастное вещество. За счет отсутствия сосудистых структур кисты не накапливают контраст и после его введения затемненная область так и остается темным пятном с ровным контуром.
Таким образом, после проведения процедуры магнитно-резонансного сканирования, врач на основании снимков выдаст заключение, в котором будут указаны все признаки образования – локализация, размеры, состояние соседних тканей и сосудов и т.п. На основании этих сведений лечащий врач примет решение о дальнейшем поведении в отношении кисты.
Некоторые из них, особенно те, что имеют небольшие размеры и не влияют на соседние ткани, не требуют оперативного вмешательства, могут быть устранены при помощи медикаментозных средств, улучшающих питание и кровоснабжение головного мозга, устраняющих причину основного заболевания, вызвавшего образования кисты. Кисты большого размера, которые негативно влияют на определенные участки головного мозга и вызывают симптомы нарушения его работы, требуют оперативного вмешательства.
При наличии определенных симптомов необходимо обязательно провести диагностические мероприятия на МР-томографе для того, чтобы исключить кисту или другие опасные патологии головного мозга. К ним относится: головные боли, головокружения, нарушения сна, координации движения, функций органов слуха и зрения, судороги, потери сознания и т.п.
МРТ матки и ее придатков — современный и высокоинформативный метод диагностики патологических процессов матки, яичников и маточных труб с помощью воздействия на организм электромагнитных волн. Данное исследование позволяет получить детальный снимок с послойным трехмерным изображением органов, что дает возможность выявить патологический процесс даже на ранних стадиях.
Что такое шейный МРТ?
Магнитно-резонансная томография (МРТ) – это безопасный, безболезненный тест, который использует радиоволны и энергию от сильных магнитов для создания детальных изображений вашего тела. МРТ шейки матки сканирует мягкие ткани шеи и шейного отдела позвоночника. Шейный отдел позвоночника – это часть позвоночника, проходящая через шею.
МРТ шейного отдела позвоночника используется для диагностики:
- опухолей в костях или мягких тканях.
- выпуклые диски или грыжи межпозвоночных дисков
- аневризмы, которые являются выпуклостями в артериях, или другие сосудистые нарушения
- другие заболевания мягких тканей, аномалии костей или суставы
Отдельное изображение МРТ называется срезом. Это изображение поперечного сечения ткани. Вы можете думать об этом так же, как ломтик хлеба представляет собой поперечное сечение буханки хлеба. Одно полное МРТ сканирование может состоять из сотен срезов. Эти изображения можно сохранить на компьютере, а затем преобразовать в трехмерные изображения отсканированной области.
Введение
— это непарный гладкомышечный полый орган, в котором развивается эмбрион, вынашивается плод. Матка расположена в средней части полости малого таза, мочевой пузырь лежит спереди, а прямая кишка сзади, мезоперитонеально. Снизу тело матки переходит в округленную часть — шейку матки.
Высокая стоимость процедуры предопределяет проведение обследования в купе с иными органами малого таза, однако лечащий врач может направить на более детальное МР сканирование матки, если имеются подозрения на возникновение злокачественных образований.
Как работает МРТ?
МРТ использует мощное магнитное поле и радиоволны для получения подробных трехмерных снимков вашего тела.
Тело человека на 80 процентов состоит из воды, поэтому он содержит миллионы атомов водорода. Когда эти атомы вступают в контакт с магнитным полем МРТ, все они выстраиваются в одном направлении. Радиоволны, которые производит МРТ, нарушают это выравнивание, когда они добавляются в магнитное поле.
После выключения радиочастоты атомы возвращаются в исходное положение. Сколько времени это займет, зависит от типа ткани. Датчик в аппарате МРТ вычисляет, сколько времени требуется атомам для выравнивания с магнитным полем. Результаты переводятся в изображения.
В некоторых случаях контрастный краситель вводится внутривенно (то есть через вену) перед МРТ. Это может помочь увидеть кровеносные сосуды и опухоли в деталях. МРТ с использованием контрастного красителя называется магнитно-резонансной ангиограммой (MRA).
Почему проводится МРТ шейки матки?
МРТ шейного отдела позвоночника обычно используется для диагностики причин боли в шее. Это часто выполняется, если боль не уменьшилась с основным лечением. Это также может быть сделано, если боль сопровождается онемением или слабостью.
МРТ шейки матки может показать:
- врожденные дефекты или деформации позвоночника
- инфекция в или около позвоночника
- травма или травма позвоночника
- ненормальное искривление позвоночника, или сколиоз
- рак или опухоли позвоночника
МРТ шейки матки также можно заказать до или после операции на позвоночнике.
Кому назначают томографию?
При любой боли невыясненной этиологии в области малого таза у девушки врач назначает УЗИ или компьютерную диагностику женской репродуктивной системы, для получения данных в реальном времени. Но наиболее информативным считается МРТ матки и яичников. Эта процедура позволяет уточнить диагноз, определить очаги инфекции, выявить воспалительные процессы, проходящие внутри малого таза у женщин.
Обследование назначают в таких случаях:
- травмы, ушибы органов малого таза;
- наличие новообразований в матке, за исключением плодного яйца;
- обнаружение или подозрение на внематочную беременность;
- сбой цикла без видимых причин;
- нарушение менструального цикла, даже если проводится медикаментозная гормональная терапия;
- резкие, опоясывающие, пульсирующие и иные виды боли в малом тазу при неустановленных причинах;
- отсутствие беременности длительное время, при активной половой жизни девушки (при условии обследования партнера).
Томография помогает скорректировать или назначать грамотное лечение – медикаментозное, либо гормональное и позволяет принять решение в пользу или против хирургического вмешательства.
Как мне следует подготовиться к МРТ шейки матки?
Спросите своего врача, можете ли вы есть или пить перед сканированием, поскольку протоколы различаются в зависимости от учреждения. Сообщите врачу, если у вас диабет или проблемы с почками, если они хотят использовать контрастный краситель во время теста. Вам может потребоваться проверка функции почек перед сканированием. Это обеспечит безопасную обработку красителя вашими почками.
Сообщите врачу, если вы беременны. МРТ не рекомендуется в течение первого триместра беременности. Ваш врач может отложить сканирование до того, как у вас будет ребенок.
Сообщите своему врачу, страдаете ли вы клаустрофобией или боитесь оказаться в закрытых помещениях. Они могут назначить лекарства от беспокойства, чтобы вы чувствовали себя более комфортно во время теста. В некоторых случаях вам могут дать анестезию, чтобы усыпить вас.
Расскажите своему врачу о любых металлических имплантатах, которые у вас были после предыдущей операции. Если это так, то для вас может быть небезопасно проходить МРТ-сканирование.
Возьмите с собой на прием любые соответствующие рентгеновские снимки, компьютерную томографию или предыдущие МРТ-снимки. Иногда техник МРТ играет музыку, чтобы помочь вам расслабиться. На всякий случай возьмите с собой компакт-диск.
Прежде чем приступить к МРТ, вам необходимо снять все украшения и одежду, в которых есть металл. Может быть проще оставить свои украшения дома. Вам, вероятно, нужно будет надеть больничное платье во время теста.
Ваш врач может порекомендовать вам открыть МРТ, если у вас избыточный вес или вы страдаете клаустрофобией. Открытые МРТ имеют несколько большие отверстия, чем стандартные машины. Однако открытые МРТ доступны не во всех больницах или клиниках, поэтому заранее проконсультируйтесь с врачом.
Противопоказания
Противопоказания к МРТ матки делятся на абсолютные, когда сделать МРТ невозможно, и относительные, когда возможно сделать при соблюдении определенных условий.
Абсолютные противопоказания
- Установленный кардиостимулятор. Магнитное поле может нарушить работу электронного оборудования, что может привести к выводу его из строя.
- Наличие в теле металлических имплантов или других металлических предметов (например осколков), которые реагируют на воздействие магнитного поля. Если у пациента имеются в теле импланты, не реагирующие на магнитное поле, то следует предоставить документы, подтверждающие это.
Относительные противопоказания
:
- Клаустрофобия. Это противопоказание актуально для томографов закрытого типа и обходится проведением обследования на томографах открытого типа.
- Первый триместр беременности.
- Пациент не может сохранять неподвижность в течение всего обследования. Снимки получатся смазанными, а соответственно не подойдут для диагностики, если пациент двигается в течение обследования. Решением может быть успокоительное средство или наркоз.
- Вес пациента превышает допустимый вес, на который рассчитан стол томографа. В этом случае нужно искать томографы с большим допустимым весом. Как правило томографы открытого типа имеют в этом плане преимущество перед томографами закрытого типа.
- Диаметр окружности наиболее широкого места туловища превышает длину воздушного зазора томографа. В этой ситуации также нужно поискать томограф с необходимыми параметрами. Как правило томографы открытого типа имеют больший воздушный зазор, чем у томографов закрытого типа.
- У пациента декомпенсированная сердечная недостаточность.
- Пациент находится в тяжёлом состоянии.
- Неадекватное поведение, в том числе алкогольное опьянение.
Что можно ожидать во время МРТ шейки матки?
Вы лягте на узкую кровать, прикрепленную к аппарату МРТ. Ваша голова будет лежать на подголовнике, а руки по бокам.
Специалист по МРТ даст вам затычки для ушей, чтобы приглушить громкие стук и стук, издаваемый машиной во время работы. У вас может быть возможность слушать музыку во время сканирования. Это может помочь вам расслабиться и отвлечь вас от шума.
Рамка, называемая ?катушка?, будет размещена на вашей голове и шее. Катушка содержит антенну. Это помогает сфокусировать энергию машины, чтобы получать самые точные изображения. Специалист по МРТ также поместит сигнальное устройство в вашу руку. Вы можете использовать его для вызова помощи во время выполнения теста, если он вам нужен.
После того, как вы правильно расположите стол, вы попадете в машину. Техник МРТ может видеть вас через окно в соседней комнате. Они будут периодически информировать вас о ходе сканирования.
МРТ шейки матки обычно занимает от 30 до 45 минут. В это время очень важно, чтобы вы оставались как можно спокойнее. При перемещении изображения могут быть размытыми.
Ребёнку
Для проведения МРТ матки нет возрастных ограничений.
Для проведения МРТ необходимым условием является неподвижность на протяжении всего времени обследования. Для детей сложно лежать неподвижно, поэтому может быть рассмотрена возможность применения наркоза.
Детям, возможно, будет страшно находится в замкнутом пространстве томографа закрытого типа. В этом случае можно провести обследование на томографе открытого типа. Родитель сможет находится рядом с ребёнком и держать его за руку.
Представляет ли МРТ шейки матки какие-либо риски?
Сканирование МРТ очень безопасно. Они не используют любую форму радиации. Магнитное поле и радиоволны не представляют какой-либо известной опасности для здоровья.
У некоторых людей может быть аллергическая реакция на контрастный краситель, используемый во время МРТ. Сообщите своему врачу, если у вас была предшествующая реакция на введенные красители. Вы также должны сообщить им, если у вас аллергия на моллюсков.
Магнитное поле, которое создает МРТ-сканер, чрезвычайно мощное. Он будет взаимодействовать с любым металлом внутри или на вашем теле. Сообщите своему врачу, если у вас есть:
- имплантат, например металлическая пластина или винты
- кардиостимулятор
- металлические пирсинг или шпильки
- внутриматочное устройство (ВМС), содержащее металлическое
- устройство для доставки лекарств, такое как инсулиновая помпа
- зажимы для аневризмы
- в помещении пуля или осколок
- кохлеарный имплантат
- перманентный (татуированный) макияж
Возможно, вы не сможете провести МРТ шейного отдела позвоночника, если у вас есть металл в вашем теле или вы беременны. Вместо этого ваш врач может заказать сканирование кости, компьютерную томографию или дополнительные рентгеновские снимки.
На нашем сайте у многих клиник указаны цены на МРТ, в том числе на МРТ матки.
Список отфильтруется и клиники будут отсортированы по возрастанию цены, что позволит вам узнать где сделать МРТ матки дешевле.
При разговоре с оператором обязательно поинтересуйтесь, есть ли акции или скидки. Например, некоторые клиники, работающие круглосуточно, делают скидки на МРТ ночью.
Наиболее часто сканированию подвергаются кисты:
Головного мозга, а именно:
- Арахноидальная киста – располагается между твердой мозговой и одноименной оболочками. Возникает в процессе внутриутробного развития в результате расщепления арахноидальной оболочки. Их содержимым, как правило, является обычная цереброспинальная жидкость. В 80% случаев не имеют клинических проявлений и не требуют никакого лечения.
- Ретроцеребеллярная киста- образуется в местах гибели серого вещества (инсульты, травмы, воспаления). Склонна увеличиваться в размерах, из-за чего у человека может развиваться клиника объемного процесса мозга (головные боли, судороги, тошнота и др).
- Киста кармана Ратке. Карман Ратке- это ткань, из которой в процессе эмбриогенеза формируется гипофиз. В ряде случаев карман не исчезает полностью, а остаётся в виде полости между адено- и нейрогипофизом. Размеры её варьируют от нескольких миллиметров до 4–5 см. Может протекать как бессимптомно, так и вызывать дефицит передней доли гипофиза, а также сдавливать близлежащие ткани, вызывая головные боли, нарушение зрения, гипофизарную дисфункцию. Дефицит гормонов передней доли гипофиза ассоциируется с гипер- или изоденсным МР-сигналом на Т1-взвешенных МР-изображениях.
- Киста прозрачной перегородки- это разновидность арахноидальной кисты. Прозрачная перегородка представляет собой две тонкие пластинки мозгового вещества, разделяющие переднюю долю и мозолистое тело мозга. При скоплении жидкости между этими пластинками формируется заполненная полость. Обычно это вариант анатомического строения, но если она появляется в результате травм или заболеваний, то может вызвать боль, шум в голове и потерю слуха. В этом случае рекомендовано её хирургическое удаление.
Лицевой части черепа:
- Киста Торнвальда- врожденная киста носоглотки. Характеризуется нарастающей носовой обструкцией, упорными головными болями в теменной, затылочной области, гнойной ринореей, болью в горле, снижением слуха. Если МРТ показало кисту Торнвальда, то можно с легкостью отдифференцировать её от других объемных процессов в носовой части глотки, в частности интрааденоидной и ретенционной кистами, злокачественными образованиями этой области, превертебральными и заглоточными абсцессами.
- Киста верхнечелюстной пазухи- интересна для исследования не только из-за возможности дифференцировки со злокачественными процессами этой области, но и из-за полиморбидности этой патологии (часто сочетается с доброкачественными и злокачественными опухолями головного мозга, арахноидальными кистами).
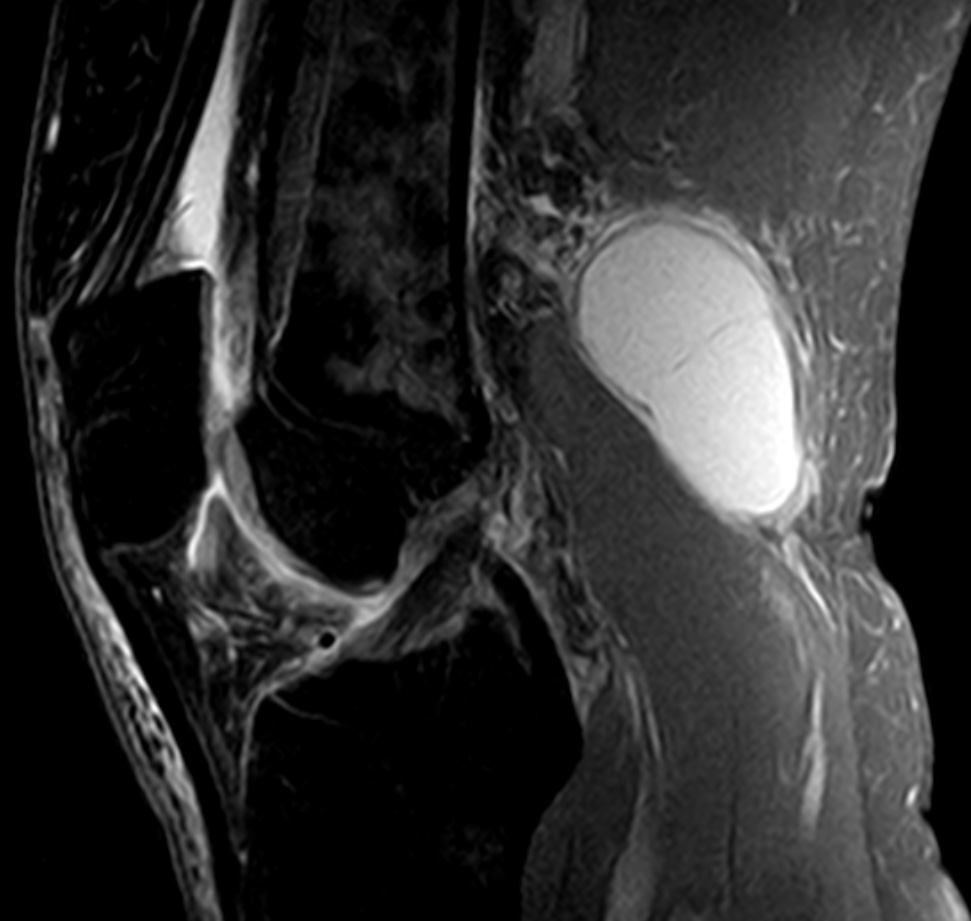
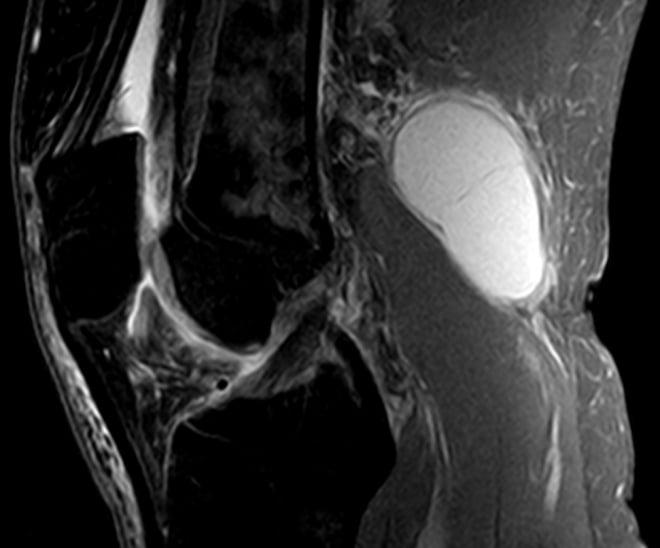
- Киста Бейкера– растянутая жидкостью синовиальная сумка подколенной ямки, часто встречается при артрозах, артритах, травматических повреждениях коленного сустава, иногда возникает после чрезмерных механических перегрузок коленных суставов во время занятий спортом, напряженной физической работы и т.д. Обычно с лёгкостью определяется по УЗИ, но иногда , при разрыве капсулы, требуется дифференциальная диагностика с тромбозом глубоких вен голени из-за возникающей похожей клинической картины (отек голени, распирающая боль).
Описание МРТ муцинозной кисты.
При МРТ представляются кистозными образованиями с четкими контурами и тонкими стенками, накапливающими контрастный препарат, в структуре кист могут выделяться отдельные перегородки. И стенки, и внутренние перегородки характеризуются гладкими контурами и равномерной толщиной не более 3 мм. Вязкое слизистое содержимое характеризуется на Т2-ВИ более высоким MP-сигналом, чем серозная жидкость, а на Т1-ВИ, соответственно, более низким.
Актуальность проблемы
Киста- это патологическая полость, окруженная капсулой. Её содержимое может быть различным – от серозной жидкости и крови до жировой ткани, частичек костей и зубов. Опасны они тем, что часть из них подвергаются малигнизации (озлокачествлению), другая часть опасна разрывом капсулы с последующим вытеканием содержимого, а некоторые вызывают значительное сдавление окружающих тканей с возникновением порой опасных для жизни патологий.
Кисты могут образовываться в различных органах и тканях организма. Наибольшее клиническое значение имеют те из них, которые образуются в головном и спинном мозге, матке, яичниках, щитовидной железе, носовой части глотки.
Подавляющее большинство кист успешно визуализируется на УЗИ, однако часть из них поддаётся высокоточному исследованию только на МР-томографе. Также к МР-сканированию кист прибегают для проведения дифференциальной диагностики с другими объемными процессами.
Киста Беккера – это синовиальное новообразование патологического значения, локализованное внутри структур заднего отдела коленного сустава. По своим морфологическим признакам элемент не относится к раковым опухолям, но приносит немало дискомфорта пациенту. Страдает уровень двигательной активности, что влечет за собой снижение качества жизни.
Обращение к врачу – необходимая мера, поскольку запущенная стадия приводит даже к инвалидности. Чтобы успокоить пациента, настроить на выздоровление, врач показывает на фото как лечить кисту Беккера, объясняет все нюансы предстоящих процедур.
О заболевании
Более 100 лет в ортопедии велись дискуссии относительно этиопатогенеза кистозного элемента. Со временем, на основании многих факторов, ученые сошлись в едином мнении: киста Беккера под коленом однозначно имеет синовиальную природу. Формирование способно возникнуть не только после внутрисуставного повреждения этой части ноги, но и на фоне полного благополучия, без перенесенной травмы.
Причины развития
Подколенный бурсит характеризуется различной этиологией. Врачи сопрягают развитие рассматриваемой патологии с перенесенными ранее артритами (чаще – ревматоидного генеза), гонартрозом тяжелой формы течения. Причины кисты Беккера в 1948 году связывали даже с бруцеллезом. Также было подтверждено, что новообразования способны формироваться на фоне пигментно-ворсинчатого синовита, хронического микроповреждения суставов.
Доказана взаимосвязь подколенного выпячивания и другого патологического процесса, протекающего внутри сустава. Они имеют дегенеративно-дистрофический или ревматический характер, приводят к развитию хронического синовита. Он признан предрасполагающим фактором к развитию подколенной грыжи. Состояние способствует повышению внутрисуставного давления.
Внимание! На этапе консультации у врача, нужно сообщить обо всех перенесенных повреждениях ног, особенно недавних.
Многие ортопеды и ревматологи утверждают, что подколенный бурсит никогда не возникает у людей, в жизненном анамнезе которых отсутствуют любые виды повреждения колена.
Классификация и симптомы
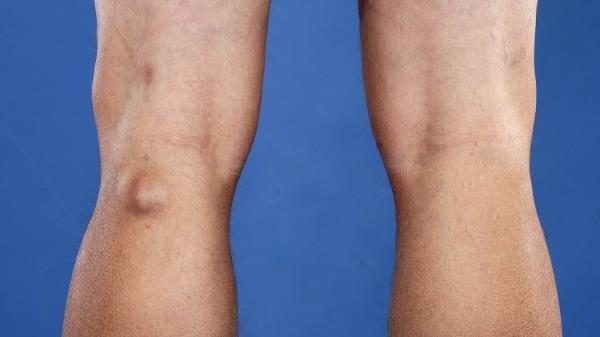
Новообразование бывает однокамерным, двухкамерным и многокамерным. Врачи установили, что рецидив формирования возникает в случаях наличия множественных камер у кистозного новообразования. По мере увеличения размеров выпячивания, повышается риск его распространения на голень. Однако немалая объемность опухоли провоцирует другое последствие – разрыв. Фото кисты Беккера под коленом позволит понять, образование каких размеров считается угрожающим.
Заболевание классифицируют на такие подвиды:
- Симптоматическая форма – течение патологического процесса характеризует выраженная боль. Ее локализация – коленный сустав.
- Идиопатическая форма – когда происхождение развития заболевания непонятно, а установить первопричину не удается даже поле проведения многочисленных видов исследования.
Абсолютно бессимптомное развитие подколенного бурсита отмечается не более чем в 28% клинических случаев. Именно отсутствие выраженных признаков по мере формирования, а затем развития атеромы объясняет ее столь позднее выявление. Обнаружение новообразований не ранее, чем на 2 стадии происходило тогда, когда воспаленные участки имели небольшие размеры.
Симптомы кисты Беккера под коленом:
- Длительные боли, чаще периодические, возникающие внутри подколенной ямки сразу после физической нагрузки.
- Чувство дискомфорта, скованности внутри конечности, сложность разгибания коленного сустава.
- Крупные образования сдавливают сосудисто-нервный пучок, вызывая отечность голеностопного сустава.
- Под коленом прощупывается округлое новообразование – оно не спаяно с кожей.
- Выполнение нескольких сгибаний, разгибаний способствует увеличению размеров выпячивания.
- Незначительные проявления нейропатии большеберцового нерва, когда она, будучи больших размеров, защемляла его.
Сложность выявления этиологического фактора связана с анатомией коленного сустава, поскольку в этой зоне расположены синовиальные сумки, карманы, завороты. По мнению специалистов, наличие множественных физиологических структур усложняет раннее выявление новообразования. Также этот фактор не позволяет своевременно проследить, какая именно из анатомических частей послужила первопричиной развития грыжи.
Морфометрические особенности атеромы вне зависимости от возраста и пола пациента носят индивидуальный характер. В пределах одной возрастной группы объем грыжи варьируется.
Диагностика
Прежде чем планировать, как лечить кисту Беккера под коленом, потребуется исключить наличие опухолевого процесса. Для прояснения действительной клинической ситуации применяют такие методы:
- Анализ крови (клинический, биохимический).
- Определение сахара крови.
- Рентгенологический метод исследования.
- УЗИ – безопасный, очень информативный и недорогой метод диагностики. Учитывая высокую результативность способа, применение ультразвука приобрело ведущее значение в программе обследования. Метод активно используется с целью дифференциальной диагностики. Характеристики синовиальных кист сравнивают с другими возможными патологиями подколенной области. По окончании процедуры, больной получает фото кисты Беккера.
- Компьютерная томография, ядерно-магнитный резонанс в клинической практике проводят не по поводу подколенной грыжи. Выявляют их абсолютно случайно, в процессе обследования. Поводом для обращения к врачу у больных становится уточнение причины дискомфорта внутри подколенной области.
Диагностические пункции, а затем исследование синовиальной жидкости проводят при наличии соответствующих показаний. ЭКГ выполняют на этапе подготовки к операции.
Виды лечения
При лечении кисты Беккера применяются как консервативные, так и оперативные способы. Чтобы устранить кистозное новообразование и не спровоцировать развитие осложнений, применять методы народной медицины опасно. Целесообразно сразу обратиться в медицинское учреждение, пройти обследование, а затем получить грамотное лечение.
Консервативная терапия
Устранением рассматриваемого вида патологии занимается ортопед, если на то возникает необходимость – к реализации терапевтического процесса подключают хирургов.
Консервативное лечение кисты Беккера под коленом предполагает следующие подходы:
- разгрузку сустава;
- физиотерапевтическое лечение;
- пункцию опухоли с последующей эвакуацией содержимого и введением медикаментозных препаратов.
С терапевтической целью вводят склерозирующие средства, в частности, применяют 5% спиртового раствора йода, гормональные, цитостатические препараты.
- Физиотерапевтическое лечение. Самыми действенными методиками признаны электрофорез, УВЧ. Реализовать указанные варианты терапии допустимо только после исключения онкологического процесса.
- Пункция. Выполняют для эвакуации содержимого грыжи. Когда развитие опухоли достигает 2-3 стадии, содержимое ее капсулы имеет желеобразную консистенцию. Уплотненное новообразование сложно поддается проколу, и последующей эвакуации внутренней части. Также в этом случае бессмысленно вводить кортикостероиды.
- Положительный результат обеспечивает гормональное лечение. Кортизонотерапия эффективна в 50% всех клинических случаев. Научную идею применения гормональных средств впервые разработали и применили ревматологи. Наблюдению подлежали пациенты с грыжей, возникшей на фоне ревматоидного артрита. Терапевтическая тактика позволила оценить – после внутрисуставного введения глюкокортикостероидов, размеры новообразования уменьшались.
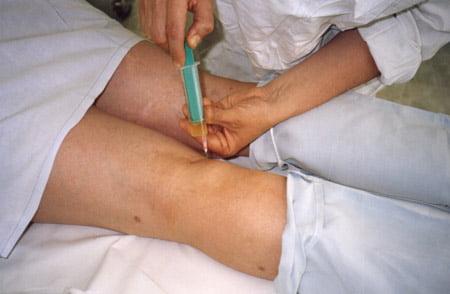
С тех пор гормоны начали вводить непосредственно в подколенную припухлость. Активно применяли гидрокортизоновую эмульсию, комбинируя ее с антибиотиками.
Важно! Если у пациента гормональные заболевания – проблемы с щитовидной железой, сахарный диабет, нарушение состояния коры надпочечников – нужно обязательно сообщить об имеющихся нарушениях врачу.
Далеко не всегда консервативное лечение кисты Беккера приводит к полному устранению новообразования. Статистика показывает, что в 6 из 10 случаев атерому приходится иссекать хирургически. Такие результаты служат основанием для поиска новых терапевтических подходов, разработки более эффективных консервативных методов терапии.
Хирургическое вмешательство
Вмешательство бывает открытым или эндоскопическим. Открытая операция предполагает выделение опухоли от окружающих тканей до соустья с коленным суставом, после чего хирурги перевязывают шейку, отсекают атерому.
Далеко не всегда оперативное вмешательство сразу дает положительный результат, а восстановительный период протекает без осложнений, жалоб.
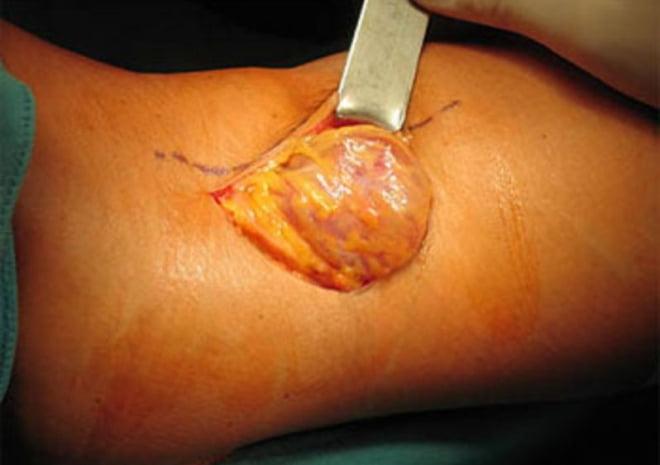
Открытое удаление образования.
Основное беспокойство больных связано с определенными патологическими явлениями, среди которых:
- некое ощущение наличие постороннего предмета под коленом;
- отсутствие возможности разогнуть ногу;
- сложности с функцией конечности;
- болевой синдром разной степени интенсивности;
- перемещение мурашек по поверхности ноги (парестезии);
- голеностопный сустав становится холодным на ощупь.
Степень проявления признаков зависит от индивидуальных особенностей организма человека, его чувствительности.
Эндоскопическое лечение
В настоящее время самым эффективным методом лечения кисты Беккера признано сочетание эндоскопического вмешательства и лечебно-диагностической артроскопии коленного сустава. Указанная комбинация методик позволяет добиться следующих результатов:
- Быстро купировать болевой синдром даже высокой степени интенсивности.
- Полностью восстановить подвижность коленного сустава.
- Минимизировать длительность пребывания в стационаре.
- Уменьшить вероятность развития подколенных послеоперационных рубцов.
Не первый год врачи сравнивают результаты проведения открытой и эндоскопической операции. Мнение специалистов неоднозначно, поскольку все клинические случаи – индивидуальны.
Сравнение эндоскопической и традиционной, открытой операции (в наблюдении участвовали 10 пациентов).
Открытая операция
В период послеоперационного восстановления у 68,8% пациентов возникала подкожная гематома.У 50,3% пациентов отмечали выраженный отек под коленом, который распространялся еще и на медиальную головку икроножной мышцы.У 18,7% прооперированных больных образовался гипертрофированный рубец, который привел к адгезии ткани под коленом. Патологическое явление вызвало формирование сгибательной контрактуры в 165° и 175°.
Заключение
В основе заболевания лежит микроповреждение коленного сустава, вызванное неадекватностью гидродинамического давления, а также различные деструкции. Поэтому изначально следует устранить заболевание-первопричину. Киста Беккера – новообразование, требующее лечения. Но только в том случае, если образование не позволяет полноценно сгибать и разгибать ногу в колене. В остальных случаях, когда кистозная опухоль имеет небольшие размеры – ее нежелательно затрагивать даже посредством гормонов. Однако объективным показателем все же является самочувствие пациента.
Читайте также:

