Может быть рак кишечника после удаления желчного пузыря
Изучение возможной взаимосвязи между желчнокаменной болезнью и злокачественными поражениями кишечника было предметом пристального внимания исследователей на протяжении многих лет. Исследования в различных популяциях не позволили подтвердить роль ЖКБ в увеличении риска злокачественных новообразований, за исключением непосредственно рака желчного пузыря и желчных путей. В отдельных сообщениях указывается о слабой связи между предшествующей желчнокаменной болезнью, холецистэктомией и частотой развития рака проксимального отдела толстой кишки.
Значительно больше работ посвящено изучению связи холецистэктомии и колоректального рака. Предполагалось, что после холецистэктомии постоянно изливающиеся в просвет кишки конъюгированные первичные желчные кислоты в большей степени подвергаются воздействию анаэробной кишечной микрофлоры в связи с часто сопутствующим синдромом избыточного бактериального роста, что может приводить к увеличению образования канцерогенов. Так, в двух метаанализах сообщено об увеличенном риске колоректального рака улиц, перенесших холецистэктомию. Оба исследования показали, что риск колоректального рака более высок в правом отделе толстой кишки, а также у женщин.
Более поздними эпидемиологическими исследованиями установлена зависимость между холецистэктомией и частотой рака кишечника. Согласно исследованиям, проведенным в Швеции с помощью регистра стационарных больных, в течение 33 лет (с 1965 по 1997 гг.) наблюдали 278 460 пациентов, перенесших холецистэктомию до последующего развития рака. С помощью стандартизованного коэффициента заболеваемости (standartizet incidence ratio, SIR) оценивали относительный риск рака кишечника. Установлено, что пациенты, перенесшие холецистэктомию, имели повышенный риск проксимальной аденокарциномы, который постепенно снижался с увеличением расстояния от общего желчного протока. Риск был достоверно увеличен для аденокарциномы (SIR = 1,77; 95% ДИ: 1.37-2,24), карциноидов тонкой кишки (SIR = 1,71: 95% ДИ: 1,39-2,08) и рака в правом отделе толстой кишки (SIR = 1,16; 95% ДИ; 1,08-1,24). He было найдено какой-либо связи с более дистальным раком кишечника. Показатель был более выражен, когда в анализ включили хирургические вмешательства на желчных путях. Риск оставался повышенным вплоть до 33 лет после холецистэктомии. Каких-либо различий по полу не было.
По нашим данным, среди 1382 больных ЖКБ, находившихся на обследовании в отделении патологии желчных путей Центрального научно-исследовательского института гастроэнтерологии, рак толстой кишки был в 10 случаях (0,72%), Среди 34 пациентов с раком толстой кишки 50% случаев составили пациенты с различными стадиями ЖКБ (35% с холецистолитиазом и 15% с гиперэхогенной взвесью в желчном пузыре), 35% — хроническим холециститом, 10% — с различными формами холестероза желчного пузыря и только у 5% патологии в желчном пузыре выявлено не было.
П.П. Крылов и соавт. наблюдали 120 больных колоректальным раком (КРР), из них у 3(5 (30%) диагностирован холелитиаз. Примечателен тот факт, что у больных KPP I-II стадии холелитиаз не обнаружен, в то время как при раке III стадии в 20%, a IV стадии - в 50% случаев. Эти данные позволяют предполагать, что основной причиной образования желчных камней у больных раком толстой кишки является нарушение ЭГЦ желчных кислот. Вероятно, в начальных стадиях рака толстой кишки нарушение ЭГЦ желчных кислот еще не столь выражено, а короткий срок болезни недостаточен для формирования желчных камней.
Однако в двух итальянских исследованиях, включающих 3533 случая колоректального рака и 7062 больных, составивших контрольную группу, не установлено взаимосвязи холецистэктомии с риском KPP.
В последние годы предпринимаются попытки найти взаимосвязь между холецистэктомией и аденомой толстой кишки. Предполагается, что холецистэктомия может ускорить трансформацию аденоматозных полипов в рак. Высказывается мнение, что холецистэктомия также провоцирует развитие аденом, тем самым увеличивая риск КРР.
А.А. Siddiqui и соавт. изучили влияние холецистэктомии на течение аденоматозных полипов толстой кишки. Для этого провели ретроспективный анализ течения аденоматозных полипов толстой кишки у 1234 пациентов (127 случаев после холецистэктомии и 1107 — контрольная группа), Средний возраст больных составил 64,1 ± 1,9 года. У пациентов, в анамнезе которых была холецистэктомия, на 51% чаще развивались аденоматозные полипы. Отмечена тенденция и к увеличению числа больных с аденоматозными полипами в зависимости от сроков выполнения холецистэктомии (8,99 года против 9,69 р = 0,056). В то время как по другим данным подобной зависимости установить не удалось.


Предполагается, что усиление пролиферативной активности эпителия толстой кишки обусловлено токсическим влиянием желчных кислот на эпителиальные клетки толстой кишки, в результате чего происходит увеличение проницаемости слизистой оболочки и усиление десквамации клеток эпителия. Экспериментальными исследованиями установлено повышение концентрации желчных кислот в слизистой оболочке толстой кишки при карциноме, вызванной азоксиметаном у крыс. Кроме того, в японском исследовании еще в 1979 г. была определена прямая зависимость между концентрацией желчных кислот в кале и развитием колоректальных карцином.
Эти данные дали серьезное основание предполагать, что активация пролиферативных процессов под влиянием желчных кислот может составлять основу канцерогенеза после холецистэктомии. В связи с эт им на изучение пролиферативной активности доброкачественных и злокачественных эпителиальных опухолей толстой кишки возлагались большие надежды как на объективный маркер, способный отражать особенности течения опухолевой патологии или возможность развития рака. Несмотря на то что индекс пролиферативной активности слизистой оболочки толстой кишки как в норме, так и при патологии колеблется в достаточно широком диапазоне, считается, что при нормальной слизистой оболочке он варьируют в пределах 14 -26%, аденомах — 25-34%, аденокарциномах — 38-78%. Большинство исследователей сходятся во мнении о нарастании пролиферативной активности эпителия толстой кишки в ряду: нормальная слизистая → аденома → аденокарцинома.
Значит, наличие повышенной скорости пролиферации толстокишечного эпителия, обусловленной влиянием желчных кислот, может играть важную роль в понимании процессов канцерогенеза в толстой кишке после холецистэктомии. В этом плане особый интерес представляет исследование М.В. Галицкого и соавт., которые отметили статистически достоверное увеличение экспрессии маркера пролиферации Ki-67 в эпителии неизмененной слизистой оболочки толстой кишки у больных, перенесших холецистэктомию по поводу желчнокаменной болезни (табл. 12.11).


Параллельно авторы отметили увеличение индекса включения метки Ki-67 в аденомах и аденокарциномах толстой кишки. Однако в отличие от других исследователей. в группе больных с сохраненной функцией желчного пузыря им не удалось обнаружить достоверных различий между индексами включения метки Ki-67 в аденомах и аденокарциномах, а в группе больных, перенесших холецистэктомию, эти различия имелись.
Авторы показали, что маркер апоптоза р53 в эпителии неизмененной слизистой оболочки толстом кишки у больных после холецистэктомии экспрессируется с такой же частотой, как и у больных с сохраненным желчным пузырем (табл. 12.12).

В группе больных с сохраненным желчным пузырем частота апоптоза в ткани аденом практически не изменялась, однако к ткани аденокарцином апоптоза не было на в одном случае. У больных после холецистэктомии частота апоптоза в ткани аденом существенно увеличивалась, и даже в ткани аденокарцином апоптоз был в 30,8% случаев (рис. 12.27).
Эти результаты имеют важное клиническое значение, так как показали, что у больных с сохраненным желчным пузырем при развитии неопластического процесса в слизистой оболочке толстой кишки на фоне усиления пролиферативной активности эпителиальных клеток не наблюдается усиления апоптоза, а злокачественный процесс сопровождается полным подавлением апоптозной активности клеток. В то время как у больных с удаленным желчным пузырем при развитии неопластического процесса в слизистой оболочке толстой кишки усиление пролиферативной активности эпителиальных клеток сопровождается усилением апоптоза в клетках доброкачественных опухолей и сохранением апоптозной активности в клетках аденокарцином.
Эти результаты требуют пояснения. Как известно, экспрессия маркера апоптоза р53 в ткани злокачественной опухоли является благоприятным прогностическим признаком. Сохранение механизма апоптоза в новообразованиях толстой кишки у больных, перенесших холецистэктомию, компенсирует более выраженное усиление пролиферативной активности и позволяет рассчитывать на сравнительно благоприятное течение заболевания и лучший прогноз.
Иммуноморфологические исследования и компьютерная плоидометрия также подтверждают нарушение процессов пролиферации и апоптоза в слизистой оболочке толстой кишки у больных после холецистэктомии. Средние показатели плоидности ядер эпителиоцитов в разных отделах толстой кишки варьируют от 2,0 ± 0,06 с в слепой кишке до 3,9 ± 0.9 с в поперечно-ободочной кишке.

Следует отметить, что указанные выше результаты исследования не всегда совпадают с данными других авторов, не подтверждающих роли желчнокаменной болезни и холецистэктомии в формировании неопластических образований в толстой кишке. Еще в 1987 г. Е.Е. Deschner и соавт. показали, что длительная (до 9-11 мес.) терапия препаратами желчных кислот у больных желчнокаменной болезнью не сопровождается изменением пролиферативной активности клеток эпителия толстой кишки, однако более поздние исследования отметили роль желчных кислот в регуляции выживания клеток.
Интерес представляют данные, свидетельствующие о влиянии солей желчных кислот на различные популяции клеток, в том числе и на раковые клетки ободочной кишки. Оказалось, что раковые клетки, которые, как известно, являются апоптозостойкими, показали выраженный апоптозный эффект на деоксихолевую кислоту в концентрации 100-500 мМ. В то время как даже в концентрации 1000 мМ деоксихолевая кислота не вызывала апоптозного эффекта в отношении эпителия толстой кишки.
Таким образом, данные эпидемиологических исследований, динамического клинического наблюдения, морфологических исследований свидетельствуют о разбалансировке процессов пролиферации и дифференцировки колоноцитов, являющихся важным звеном в развитии новообразований толстой кишки. Несмотря на противоречивые результаты исследований имеется много свидетельств, указывающих на возможность желчных кислот влиять на процессы пролиферации и апоптоза и тем самым принимать участие в развитии неопластических процессов в толстой кишке. Мы полагаем, что подобные результаты нельзя игнорировать и считаем возможным включить ЖКБ в группу заболеваний, повышающих риск злокачественных поражений кишечника. В связи с этим больным ЖКБ показано более тщательное обследование кишечника в целях исключения злокачественного поражения. Особую актуальность эта проблема приобрела в связи с широким внедрением в клиническую практику лапароскопической холецистэктомии. Недостаточное обследование больных перед операцией приводит к увеличению случаев недиагностированного рака толстой кишки. Несмотря на то что стандарты ведения больных после холецистэктомии не разработаны, следует соблюдать онкологическую настороженность при наблюдении за больными и в отдаленный период. Можно полагать, что обобщение результатов гигантского количества холецистэктомий, производимых в мире, позволит в ближайшее время накопить необходимый опыт и дать четкие рекомендации по снижению риска развития неопластических процессов в кишечнике.
Удаление желчного пузыря – это операция (холецистэктомия), при которой пораженный орган иссекают и удаляют. Основными показаниями к хирургическому лечению являются различные формы холецистита, а также наличие отверстия в стенке желчного пузыря. Операция может быть запланированной и экстренной. Плановое удаление легче переносится больными, улучшает самочувствие, избавляет от таких симптомов, как боль, тошнота. Экстренная холецистэктомия в несколько раз сложнее, часто требует длительного восстановления. Если не делать операцию, развиваются осложнения, при которых риск летального исхода в несколько раз выше, чем от любых последствий планового удаления.
Роль желчного пузыря
Ежедневно в пузырь поступает до 2 л желчи. Здесь она скапливается и становится более густой. При поступлении пищевого комка из желудка в 12-перстную кишку, желчный пузырь сокращается, выбрасывая порцию желчи в дуоденальное пространство. Это необходимо для расщепления жиров, повышения выработки активных ферментов, обеззараживания содержимого кишечника.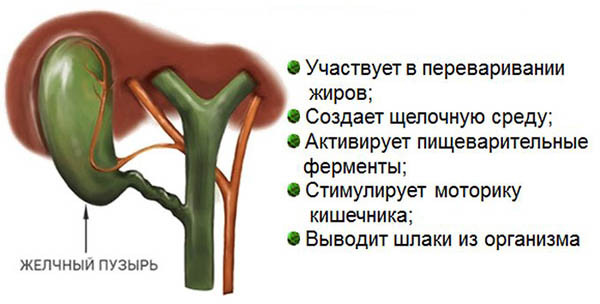
При нарушении работы желчного пузыря нарушается отток желчи, что приводит к дисбалансу составляющих секрета, воспалению органа. Застойные явления провоцируют образование билиарного сладжа (осадка), из которого со временем формируются камни. Постепенно конкременты наполняют пузырь, вызывая опасные осложнения, желтуху и дисфункцию органа. Вот почему возникает необходимость удаления желчного.
Показания и противопоказания
Применение консервативных методов до сих пор себя не оправдало. В большинстве случаев холецистэктомия – это лучший, а иногда единственный путь сохранения жизни и здоровья больного. Когда нужно удаление:
- желчнокаменная болезнь;
- острый, хронический холецистит;
- холестероз – накопление холестерина в стенке желчного пузыря;
- перфорационное повреждение органа;
- наличие камней в протоке;
- новообразования различного генеза;
- частые желчные колики;
- неэффективность консервативной терапии.
Операция не проводится женщинам в первые и последние три месяца беременности, пациентам с острыми инфекциями, тяжелыми заболеваниями сердца, легких. Преклонный возраст не является противопоказанием, при необходимости операцию делают пожилым пациентам. Операция на желчном пузыре не проводится при наличии его врожденных дефектов, деструкции стенки органа, а также сильном воспалительном процессе в области шейки желчного пузыря.
Можно ли обойтись без операции
Конкременты, формирующиеся из желчи, бывают твердыми и мягкими, размером с песчинку или достигать нескольких сантиметров в диаметре. Камень может быть один, а иногда встречается несколько десятков образований. Но не величина конкрементов, ни их количество не играет особой роли. К тяжелым последствиям может привести даже маленький камешек. Если он начинает двигаться, это чревато развитием воспаления.
Срочной резекции желчного пузыря не избежать при следующих состояниях:
- закупорке желчного протока;
- разрыв органа;
- гангренозный холецистит;
- абсцесс;
- движение камней;
- нагноения с угрозой перитонита или общего заражения крови.
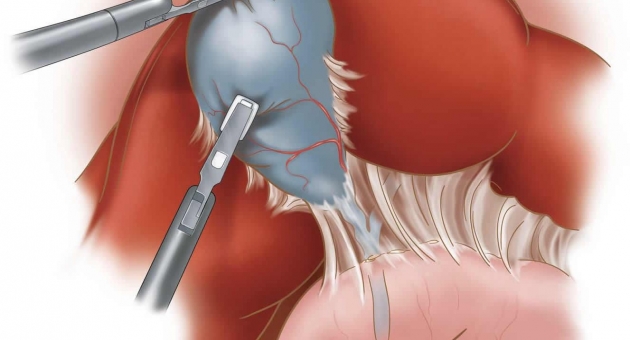
Сегодня медицине неизвестны безоперационные методы лечения, избавляющие от камней. Их растворение, дробление обеспечивает лишь временное облегчение, но не воздействуют на главную причину образования конкрементов. Поэтому, излечение возможно только после удаления желчного пузыря. Отказываться от операции опасно для жизни. Запущенные формы заболеваний приведут к тяжелым проблемам, требующим сложного, длительного лечения.
Как проходит холецистэктомия
Плановую резекцию делают в период ремиссии, когда отсутствуют боли в правом подреберье, желтушность кожных покровов, сильная тошнота, рвота. Оперативное вмешательство – всегда сильный стресс для организма, а в данном случае человеку легче перенести хирургическое лечение. Экстренно удаление показано в случае развития осложнений, наличие которых опасно для здоровья и жизни.
Существует несколько видов операции:
- полостная;
- лапароскопическая;
- холецистэктомия из мини-доступа.
Выбор способа удаления желчного пузыря определяется врачом, зависит от тяжести болезни и общего состояния пациента. Для этого нужно провести полное обследование,что поможет не ошибиться с методикой лечения.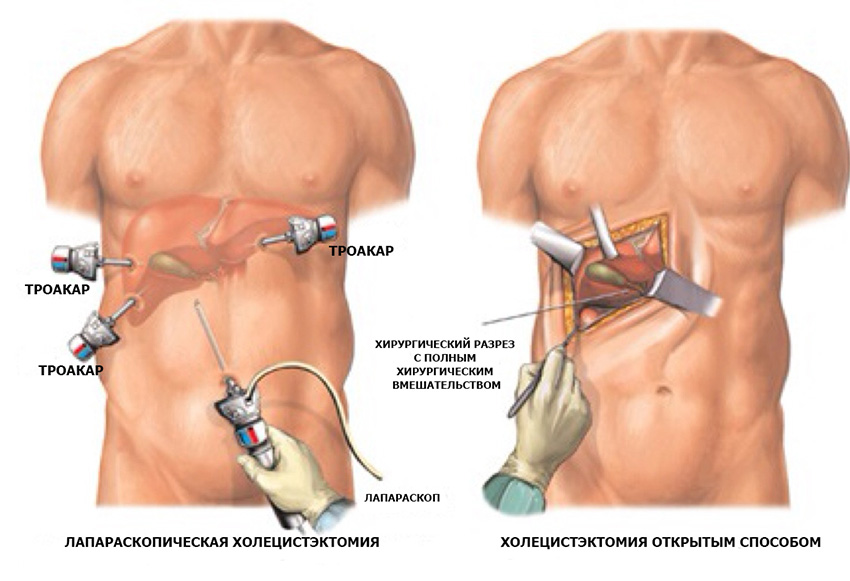
Независимо от способа резекции ЖП, она проводится с соблюдением следующего алгоритма:
- Проводится анестезия – общий наркоз.
- Операционное поле обрабатывается антисептиком, делается разрез на передней брюшной стенке (один или несколько в зависимости от вида операции).
- Поврежденный орган извлекается и удаляется.
После удаления желчного, прижигаются кровеносные сосуды, накладываются швы.
| Вид операции | Лапаротомия (открытая) | Лапароскопия |
| Доступ к пораженному органу | Под правым реберным краем или по срединной линии живота выполняется большой разрез – 15-20 см. | Доступ обеспечивается через 3-4 минипрокола по 0,5-1 см каждый. |
| Степень травматизации | Обширное повреждение. | Минимальная травматизация брюшной стенки. |
| Восстановление | После операции открытым способом пациент находится в стационаре до 14 дней. Физические нагрузки разрешены через 90 дней, трудовая деятельность – спустя 1 месяц. | Нахождение под наблюдением врачей – 1-3 дня. Возвращение на работу – через 10-14 дней. Активная физическая деятельность – через 1 месяц. |
| Когда назначается | Нужна при тяжелых состояниях, которые грозят жизни пациента (перитонит, перфорация, абсцесс и другие). | В рамках планового хирургической терапии является преимущественным способом удаления. |
Последствия удаления
Отсутствие желчного пузыря не критично для пищеварительной системы. После изменения образа жизни, коррекции питания, организм быстро приспосабливается к новым условиям и функционирует в привычном режиме. Печень продолжает вырабатывать желчь, но после операции по удалению желчного пузыря, она напрямую поступает в 12-перстную кишку.
Если больной употребляет насыщенную жирами пищу, объема желчи не хватает, пациент страдает от нарушения работы кишечника – жидкого стула, тошноты, повышенного газообразования. Неполное расщепление липидов у мужчин и женщин приводит к дефициту незаменимых жирных кислот и плохому усвоению некоторых витаминов.
В первые 3 месяца в организме происходит адаптация работы органов брюшной полости, которые участвуют в пищеварении:
- В желудочном соке увеличивается количество слизи, понижается кислотность.
- Поджелудочная железа продуцирует больше инсулина и трипсина.
- Изменяется микрофлора кишечника – увеличивается численность лакто- и бифидобактерий.
- В процессе расщепления липидных соединений участвует желудочный сок и секрет поджелудочной железы.
- Чаще наблюдаются диспепсические явления – изжога, отрыжка, понос, урчание в животе.
- После удаления желчного пузыря печень более восприимчива к возбудителям инфекционных болезней.
Пока желудочно-кишечный тракт не приспособился к отсутствию порционного выброса желчи, больной будет жаловаться на икоту, чувство горечи во рту. Обычно процесс адаптации длится от полугода, а у пожилых пациентов до 18 месяцев. Удаление пузыря отрицательно сказывается на адсорбции антиоксидантов, которая резко снижается. Это грозит усилением окислительных реакций и опасностью раннего старения, как мужчин, так и женщин.
Что беспокоит в первые дни после операции
Сразу после выхода из наркоза у человека появляется выраженная жажда, тошнота, иногда рвота. В первые 12 часов после операции у мужчин и женщин наблюдаются следующие симптомы:
- жжение на лбу, в ротовой полости;
- сильное чувство голода;
- нарушение чувствительности (онемение) конечностей;
- слуховые галлюцинации.
В последующем возникают боли в правом боку и нестерпимое зудящее ощущение в области швов.
Ранние и поздние послеоперационные осложнения
После лапароскопии у большинства пациентов никаких последствий после удаления желчного пузыря не наблюдается. Риск возникновения осложнений резко возрастает, если орган удаляют в ходе полостной операции. К ранним патологическим последствиям относятся:
- прокол 12-перстной кишки хирургическими инструментами;
- внутреннее кровотечение из печени;
- инфицирование при нарушении стерильности.
В послеоперационный период может развиться:
- воспаление начального отдела кишечника (дуоденит);
- гастродуоденальный рефлюкс – заброс желчи в желудок;
- гастрит – воспаление слизистой желудка;
- послеоперационная грыжа в области шва;
- сильные боли в области кишечника;
- билиарный панкреатит;
- желтуха – при формировании рубца, перекрытии камнем протока;
- воспалительное поражение тонкого и толстого кишечника (энтероколит).
Спаечный процесс, как последствие после холецистэктомии, грозит сужением желчных протоков за счет образования рубцов.
Нередко, после того, как вырезали желчный пузырь, у пациента появляются следующие признаки:
- тошнота, метеоризм, горечь во рту, диарея или запоры;
- боль в правом подреберье с иррадиацией в плечо и ключицу справа;
- бледность кожных покровов, слабость;
- повышение температуры тела до субфебрильных значений;
- механическая желтуха.
Этот комплекс симптомов – распространенное осложнение после холецистэктомии, называемое постхолецистэктомическим синдромом. Причиной его развития является дисфункция сфинктера Одди. Проблема заключается в постоянном напряжении круговой мышцы из-за отсутствия сигнала о наполнении пузыря желчью.
В большинстве случаев данный синдром – это следствие операции по резекции пузыря. Дополнительными причинами могут стать провоцирующие факторы:
- запущенный гастрит;
- хронический колит;
- язвенное поражение желудка и 12-перстной кишки;
- гепатит – воспаление печени;
- панкреатит хронического течения.
Поэтому, если удален желчный пузырь и появились такие последствия, важно перейти на лечебную диету и прием медикаментов по назначению врача.
Реабилитация
Срок восстановления у разных пациентов может значительно отличаться. Длительность реабилитационного периода зависит от типа оперативного вмешательства. После лапароскопии достаточно 2 недель. Если пузырь вырезали полостным способом, на реабилитацию может потребоваться несколько месяцев. Влияет на восстановление общее состояние и возраст пациента. У пожилого человека обменные процессы замедляются, почему и перестройка процессов в организме более длительная.
Весь реабилитационный период можно разделить на несколько этапов:
- Ранний – первые дни, когда наблюдаются самые неприятные последствия после удаления органа и наркоза.
- Поздний – первые 7 дней, если пузырь вырезали с помощью эндоскопического оборудования, 14 дней – после лапаротомии. В этот период нормализуется работа дыхательной системы и ЖКТ.
- Амбулаторный – 1-3 месяца после резекции пациент наблюдается у врача, который оценивается степень восстановления всего организма.
- Санаторно-курортное лечение рекомендуется не ранее, чем через 1 год после удаления желчного пузыря.
После выписки больному стоит регулярно обследоваться и в точности выполнять все предписания врача по питанию, образу жизни, двигательной активности.
После удаления пузыря важно предупредить застойные явления в печени. Если желчь густая, а операции предшествовала ЖКБ, нарушение оттока грозит образованием камней в желчных протоках. Чтобы уменьшить вероятность появления осложнений после удаления желчного пузыря, надо принимать лекарственные средства:
| Фармакологическая группа | Наименования | Действие |
| Ферменты | Мезим, Креон, Фестал | Решает вопрос о восстановлении баланса ферментов для комфортного пищеварения. Их прием особенно важен на начальном этапе, когда человеку предстоит адаптироваться жить без желчного. |
| Желчегонные | Аллохол, Холосас, Холензим | Препараты обеспечивают регулярную эвакуацию желчи из печени. |
| Спазмолитики | Но-Шпа, Дюспаталин, Мебеверин | Применяются для устранения спазмов желчных протоков и нормализации оттока желчи. Уменьшают боли в правом боку, спазмы кишечника, устраняют метеоризм. |
| Гепатопротекторы | Карсил, Урсофальк, Урдокса | Ускоряют восстановление клеток печени, а также оказывают легкое противовоспалительное действие. |

Изменение режима и рациона питания влияет на самочувствия человека, которого оперировали. После того, как удалили желчный пузырь, пациента переводят на строгую диету. В первые 2 месяца разрешается употребление только легкой пищи, прошедшей тщательную термообработку. В дальнейшем меню составляется с учетом разрешенных продуктов:
| Можно | Нельзя |
| Суп на бульоне без жира | Жирная рыба, мясо |
| Фрукты, овощи в отварном и запеченном виде | Копчености, полуфабрикаты |
| Куриная грудка | Крепкий кофе, чай, сладкие газированные напитки |
| Котлеты из нежирных сортов мяса или рыбы, приготовленные на пару | Сдоба, пирожные, торты с кремом |
| Свежие кисломолочные продукты с низким содержанием жира | Щавель, шпинат, белокочанная капуста, редис, горох фасоль |
| Гречневую, овсяную кашу | Орехи, семечки |
| Масла в ограниченном количестве | Сок лимона |

Из рациона надо удалить жареные, соленые блюда, алкоголь. Рекомендуется переход на дробное питание небольшими порциями 5-6 раз в день. Сырые овощи и фрукты допускаются в небольшом количестве при наличии запоров. Большую часть рациона должны составлять отварные и запеченные овощи. Придерживаться принципов диетического питания нужно постоянно. Любые отклонения негативно влияют не только на пищеварение, но и слаженность работы всего организма.
Непосредственно после операции исключаются физические нагрузки, и назначается постельный режим. Длительное нахождение в горизонтальном положении чревато застойными явлениями в легких, поэтому после снятия швов врач назначает дыхательную гимнастику и упражнения для суставов. Легкая разминка нужна для питания суставных тканей и профилактики дистрофии хрящей.
Через несколько недель надо выполнять основной комплекс, главная цель которого укрепление брюшного пресса. Упражнения подбираются врачом индивидуально для мужчин и женщин, а для пожилых пациентов учитывается общая функциональность организма. Почему необходима активная работа мышц живота? Специальная гимнастика нормализует отток желчи из протоков и улучшает перистальтику кишечника.
Для оптимальной нагрузки упражнения стоит выполнять 2 раза в сутки:
- утром, до завтрака, для стимуляции выработки желчного секрета;
- за 1 час до ночного сна, чтобы нормализовать работу кишечника и предотвратить застой желчи, скопившейся за день.
Через несколько месяцев, как сделали операцию, можно заняться плаванием, катанием на лыжах. По наблюдениям врачей, больные, соблюдающие рекомендации по двигательной активности, быстрее идут на поправку и редко страдают от возможных осложнений.
Жизнь после операции
Большинство пациентов после того, как желчный пузырь удаляют, хорошо себя чувствуют, ведут полноценную и активную жизнь. Для этого стоит соблюдать правила здорового питания, дозировать физические нагрузки и выполнять рекомендации лечащего врача. Чтобы избежать нежелательных проблем, нужно выполнять следующие правила:
- отказаться от алкоголя, курения, крепкого кофе;
- не переутомляться, организовать полноценный сон;
- исключить тяжелые нагрузки и гиподинамию;
- избегать стрессов.
Точное соблюдение врачебных рекомендаций приводит к 100 % выздоровлению. Для больных, продолжающих питаться жирной пищей, пить алкоголь и не соблюдать правила двигательной активности, такое поведение чревато увеличением нагрузки на печень и развитием возможных осложнений.
Видео
В конце статьи предлагаем посмотреть ролик об удалении желчного пузыря:
Читайте также:

