Можно ли пить алкоголь после удаления опухоли мозга

Опухоли головного мозга очень опасны для жизни человека. В большинстве случаев они требуют медицинского вмешательства и проведения операции, что позволяет избежать их разрастания и разрушения мозговых тканей. После удаления опухоли головного мозга человека могут ждать неприятные последствия. Избежать многих из них удается с помощью правильной реабилитации, уделяющей особое внимание состоянию здоровья больного.
Виды опухолей
Все новообразования головного мозга классифицируются по разным признакам. Основное деление на виды подразумевает наличие доброкачественных и злокачественных опухолей. Первые не несут в себе серьезной опасности. Как правило, они растут очень медленно, не затрагивают близлежащие ткани или органы, не дают рецидивов или метастазов. В редких случаях они способны переформироваться во второй тип, что меняет картину. Злокачественные представляют собой рак. Они максимально агрессивны, быстро распространяются по всем тканям, разрастаются с высокой скоростью и зачастую дают рецидивы или метастазы.
Выделяют два подвида опухолей с учетом повторности их возникновения. Они могут быть первичными. В таком случае новообразование возникает в первый раз, образовываясь из мозговых тканей. Обычно оно развивается медленно. Также опухоли могут быть вторичными. Тогда они называются метастазами и развиваются в результате распространения основного образования в мозге на другие структуры. Иногда они могут даже переходить на спинной мозг или ближайшие органы.

Больше всего внимания уделяется именно злокачественным опухолям. Они очень опасны, из-за чего требуют обязательного медицинского вмешательства. Некоторые из них практически не поддаются лечению, что создает серьезные трудности как для больного, так и для врачей. Такие новообразования классифицируются по своим отличительным чертам.
Наиболее распространенные злокачественные опухоли:
- глиома – ее развитие обусловлено поражением клеток нервных тканей, считается самым встречающимся типом опухолей;
- астроцитома – разрастается из вспомогательных мозговых клеток, входит в категорию глиальных опухолей;
- глиобластома – крайне агрессивная опухоль из категории глиом, быстро распространяется на ближайшие участки мозга, нарушая их функционирование;
- пинеобластома – начальным участком такой опухоли становится шишковидная железа, относится к подвиду астроцитом;
- эпендимома – происходит из мембранных тканей желудочков, часто вызывает метастазы, затрагивая спинной мозг, может врастать в основные мозговые структуры;
- менингиома – относится к категории оболочечных новообразований, локализуется в твердой оболочке мозга;
- олигодендроглиома – появляется из вспомогательных клеток нервных тканей, частично связана с астроцитомой по схожим образующим составляющим;
- гемангиома – местом образования таких опухолей становятся поврежденные сосуды, откуда они могут разрастаться на сам мозг.
Существуют и другие типы опухолей. Например, эмбриональные. Они крайне опасны и развиваются исключительно у детей в период внутриутробного развития. Удаление такой опухоли мозга может быть очень сложным, но встречаются они довольно редко.
Иногда даже злокачественные опухоли замедляются в развитии, прекращая наносить вред организму.
Также врачи выделяют глиозный тип новообразований. Они представляют собой своеобразные рубцы, образованные в результате различных патологий. Зачастую может встретиться киста, которая является полостью с различным наполнением внутри тканей. Схожее поражение мозга возникает при образовании внутримозговых и субдуральных гематом, что чаще всего связано с травмами или аневризмой сосудов.
Диагностика
Перед проведением операции больному назначают обследование, которое даст полную информацию о новообразовании. Оно крайне важно, так как от результатов будет зависеть выбор типа операции. На основании диагностики также врач сможет составить приблизительный прогноз, указав всевозможные риски. Чаще всего опухоли удается обнаруживать на стадии их значительного развития, что негативно сказывается на будущем больного.
Начинается обследование с осмотра пациента группой врачей. В нее обязательно входят: терапевт, невролог, онколог, хирург и офтальмолог. Они проводят индивидуальную беседу с больным, оценивают его состояние, а также дают общие рекомендации по дальнейшей терапии. После этого у пациента берут на общий анализ кровь и мочу, проводят исследование на онкомаркеры, делают рентген черепа, а также КТ и МРТ мозга. Чаще всего этим обследование не ограничивается.
- ПЭТ КТ – показывает наличие патологий, подразумевает введение в кровь пациенту специального радиоактивного индикатора;
- допплерометрия – отображает обследуемый участок мозга, показывает состояние сосудов и кровоток;
- УЗИ мозга – позволяет определить минимальные смещения срединных мозговых структур от своего начального положения;
- контрастная ангиография с ЭЭГ – проверяют функционирование отдельных участков мозга, а также наличие различных патологий;
- сцинтиграфия – отображает состояние мозговых структур и исследует их работоспособность;
- биопсия – подразумевает забор мозговой ткани для микроскопического исследования, осуществляется с помощью хирургии;
- вентрикулоскопия – используется для изучения состояния желудочков мозга с применением эндоскопических приборов.
После операции с удалением опухоли головного мозга некоторые методы диагностики будут применяться повторно с рекомендованной врачом периодичностью. Это требуется для отслеживания состояния больного, а также своевременного выявления возможных рецидивов или развития различных осложнений.
Хирургические операции
Самым распространенным методом удаления опухолей стало проведение хирургических операций. Такое решение подразумевает создание отверстия в черепе, через которое и будет извлечено новообразование. Обычно для этого требуется делать трепанацию довольно крупного размера, что упрощает доступ к пораженному участку, но повышает общий риск. Проведение нейрохирургических операций допускается только в тех случаях, если опухоль не успела начать распространяться на близлежащие ткани.

При таком вмешательстве удаление бывает полным или частичным. Также иногда операцию делят на два этапа, так как она может продлиться несколько часов. В редких случаях, когда смысла в хирургии нет, пациенту могут все равно назначить оперативное вмешательство с целью облегчения его состояния.
Нейрохирургические операции имеют ряд противопоказаний, которые обязательно должны быть учтены врачами. Если они не будут приняты во внимание, то итогом может стать инвалидность или летальный исход.
- яркая декомпенсация отдельных органов;
- распространение новообразования на несколько тканей;
- развивающиеся метастазы по всему мозгу;
- физическое истощение организма больного.
Проведение подобных операций сопряжено с серьезным риском. Даже при большом опыте врача и положительном результате всей процедуры остается вероятность развития осложнений. Некоторые из них могут проявляться не сразу, а спустя месяцы, что ухудшает ситуацию.
- повреждение мозговых тканей и сосудов;
- проникновение инфекций;
- отек мозга;
- метастазы или усиленные рецидивы.
Отдельно врачи выделяют эндоскопию. Ее главное отличие от стандартных хирургических вмешательств в том, что она подразумевает использование специальных приборов, для которых не требуется делать большие разрезы в черепе. Очень часто таким образом удаляют кисту или гематому. Для проведения оперативного эндоскопического вмешательства может быть использован нос, т.е. все приборы проводятся к мозгу трансназально.
Риск осложнений после эндоскопических операций значительно ниже, так как вероятность повредить важные структуры мозга минимизирована.
Лучевая терапия
Пациентам могут назначать лучевые операции на головном мозге при любых опухолях, если их устранение классическим методом невозможно по каким-либо причинам. Обычно такое происходит при наличии у больного некоторых сопутствующих патологий или необычном расположении новообразования, когда оно находится, например, слишком далеко, что затрудняет к нему доступ.

Иногда лучевая терапия назначается в качестве дополнительной меры после нейрохирургии. Это позволяет снизить риск рецидива. Также применение такого оборудования поможет уничтожить оставшиеся элементы опухоли, которые не были заметны при проведении стандартной операции.
Суть лучевой терапии в том, чтобы воздействовать на опухолевые клетки с помощью радиации. Они к ней гораздо более чувствительны, чем обычные. Поэтому для самого человека метод считается довольно безопасным. Во время процедуры больному облучают именно ту область мозга, где расположилось новообразование. Доза подбирается индивидуально, а длиться процесс может до нескольких десятков минут. Все зависит от особенностей самой опухоли. Но даже при правильном выборе условий воздействия есть риск развития осложнений.
- внутримозговое кровотечение;
- ожоги кожного покрова;
- образование язв на коже, ее покраснение или пигментация;
- беспрерывный зуд на участке облучения;
- частичное выпадение волос;
- токсическое отравление организма.
Радиохирургия – подвид лучевой терапии. Она включает два метода: гамма-нож и кибер-нож. Первый подразумевает высокочастотное облучение опухоли кобальтом с помощью одного направленного луча. Под прямым воздействием гамма излучателя вся структура новообразования быстро разрушается, а его кровоснабжение прекращается. Операция должна проходить только в один этап, на который потребуется время. Иногда длительность процедуры достигает нескольких часов. Кибернож отличается использованием специального ускорителя, который облучает опухоль сразу по нескольким направлениям. Оба варианта отличаются низким риском развития осложнений.
Химиотерапия
Лечение опухолей с помощью химиотерапии относится к системным методам. Это связано с воздействием лекарственных препаратов сразу на весь организм, что отчасти негативно сказывается на здоровье. Врачи назначают больному прием средств алкилирующей группы, антибиотиков, синтетиков, антиметаболитов и некоторых других лекарств. Обычно выписывают только один препарат либо составляют план терапии с поочередным использованием нескольких. Они могут вводиться внутривенно или приниматься в виде таблеток. Чуть реже для приема назначается ликворный шунт.

Курс лечения с помощью химиотерапии обычно состоит из нескольких циклов, между которыми оставляют длительный перерыв, чтобы организм мог восстановить силы. В это время врачи оценивают, насколько эффективным было воздействие на новообразование, и принимают решение о продолжении терапии или ее пересмотре. Удаление опухоли головного мозга с помощью химической терапии зачастую дополняется лучевым методом. Такое решение позволяет повысить результативность лечения в целом. Но, как и другие способы терапии, химическая терапия способна вызывать осложнения.
- сокращение количества здоровых кровеносных клеток;
- нанесение вреда костному мозгу;
- нарушения в работе нервной системы;
- сбои в сердечно-сосудистой системе и легких;
- дисфункция пищеварительной системы;
- бесплодие или снижение вероятности зачатия;
- повышенная уязвимость к заражению инфекциями;
- появление грибковых заболеваний;
- полное облысение;
- пигментация кожи;
- значительное похудение;
- развитие других опухолей.
Проходить новообразование будет только при условии правильного подбора лекарственного препарата. Поэтому на этапе диагностики очень важно изучить опухолевые ткани и проверить, как на них будут действовать те или иные средства.
При лечении с помощью химиотерапии больной должен находиться под наблюдением родственников, так как ему может понадобиться помощь при ухудшении состояния или некоторых неприятных осложнениях.
Реабилитация
После операции по удалению опухоли головного мозга у пациента будет болеть голова. Он может столкнуться с нарушением речи, мыслительных процессов. У некоторых происходит изменение личности, разрушается эмоциональная составляющая психики. Иногда больной не может двигаться, так как его физической активности мешают постоянные судороги, потеря координации, нестабильность походки. Они могут сопровождаться частичным парезом. Такое происходит, если поврежден мозжечок. После операции есть высокий риск внезапного развития менингита или эпилепсии, возможен инсульт. Если шансов на полное восстановление нет, то больной получает инвалидность.

Реабилитация – важнейший период в жизни человека, который пережил удаление опухоли. Главной целью на это время должно стать восстановление всех утраченных функций организма. Для этого потребуется заново обучиться основным навыкам, добиться нормализации работы всех органов и вернуть самостоятельность. Для каждого пациента врачи составляют свою программу реабилитации, включающую ряд краткосрочных и несколько долгосрочных задач. При этом он должен находиться под наблюдением целой группы специалистов. После выписки из больницы родственники могут ухаживать за больным сами, но все равно потребуется помощь врача, который поможет ему восстанавливаться. Если операцию перенес ребенок, то за ним потребуется усиленный уход.
Очень важно регулярно проходить все послеоперационные обследования. Они помогут скорректировать план реабилитации и своевременно выявить возможные метастазы или рецидивы. Обычно восстановление в домашних условиях длится около 4-х месяцев, после чего человек может вновь жить полноценной жизнью. Ему будет нужно лишь иногда проверяться у врача.
На период реабилитации важно:
- соблюдать диету — питание должно быть максимально легким и полезным;
- полностью отказаться от употребления алкоголя и курения;
- избегать авиаперелетов, чрезмерной активности, включая легкий бег;
- исключить длительное воздействие солнца и посещение бани.
Также врач может дать дополнительные рекомендации, которые потребуется обязательно выполнить. Очень часто больным назначают физиотерапию с помощью магнитного воздействия или лазера, массаж всего тела, а также лечебную физкультуру. С последней следует быть максимально осторожными, нагружая себя очень умеренно и избегая резких движений.
Последствия операции на головном мозге при удалении опухоли не так страшны. В некоторых случаях могут возникать неприятные осложнения, но при правильных действиях врачей риск сводится к минимуму. От пациента требуется лишь регулярно проверяться и полноценно заниматься своей реабилитацией.
Как может повлиять алкоголь на состояние человека после операции. На эти и многие другие вопросы мы ответим в нашей статье.
Важно понимать, что хирургическое вмешательство – всегда сильный стресс для нашего организма. Для полного восстановления может потребоваться от нескольких недель до нескольких лет. Спиртные напитки в свою очередь приносят лишь вред организму, нагружают наши органы и системы.

Частое употребление спиртосодержащих напитков может привести к развитию следующих негативных последствий для человека:
- Заболевания сердечно-сосудистой системы ;
- Заболевания желудочно-кишечного тракта;
- Проблемы с центральной нервной системой;
- Язвы желудка;
- Развитие хронических заболеваний;
- Проблемы с печенью и почками и так далее.
В случае же с хирургией следует быть особенно осторожным. Необходимо воздерживаться от употребления виноводочных изделий за неделю до операционного вмешательства. Очень важно, чтобы организм был полностью очищен от негативного воздействия этанола.
Мнение врача-нарколога. Отказ от спиртного после операции является одним из условий быстрого выздоровления без осложнений.
Определить точный срок воздержания от выпивки после всех процедур крайне сложно. Дело в том, что каждый случай – сугубо индивидуален . Необходимо учитывать течение процедуры, наличие хронических заболеваний, а также сложность вмешательства и то, как человек перенес его.

Таким образом, основными причинами воздержания от алкогольных напитков до и после операции являются:
- Применение анестезии , несовместимой с этанолом. Если человек выпил перед началом процедуры, вещества находящиеся в этаноле и анестезии могут повлечь за собой непредсказуемые последствия.
- Порой в послеоперационный период многим пациентам нужно пройти специальный курс лечения . Медикаменты могут быть несовместимы с выпивкой. Так, даже после приема антибиотиков нельзя пить еще как минимум неделю.
- Иммунитет человека сильно снижается, все силы организм тратит на восстановление. Поэтому спиртное может оказать сильнейший вред нашим органам и системам, вызвать различные заболевания.
- Алкоголь может нарушить свертываемость крови . Это может повлечь за собой образованием внутренних кровотечений, которые могут привести к летальному исходу.
- Зачастую больного сажают на диету для восстановления . В диетическом рационе не должен присутствовать этанол.
В то же самое время спиртные напитки могут снизить чувствительность человека к различным послеоперационным симптомам. А это может привести к тому, что пациент просто не заметит побочных эффектов или осложнения после процедуры.
Часто можно слышать утверждение, что в малых дозах спиртное полезно, оно способствует расширению сосудов и улучшает кровообращение. Уже давно ведутся исследования влияния алкоголя на мозг человека, сравнивая сосуды, сердце и мозг алкоголика с органами непьющего человека. В ходе исследований было установлено, что этанол оказывает пагубное и часто необратимое влияние на головной мозг.

Установлено, что этиловый спирт воздействует на нервную систему и мозг человека в 3 этапа:
- на первом этапе возникает чувство эйфории или агрессии;
- на втором этапе происходит гибель миллионов нейронов и отравление организма;
- на третьем наступает деградация ЦНС и головного мозга. Восстановить полноценную работу мозга после наступления этого этапа очень трудно. Часто человек навсегда теряет некоторые способности.
Любой алкогольный напиток — пиво, вино, водка, коньяк, бренди, ром — содержит этиловый спирт. Попадая в желудок, он частично расщепляется под действием фермента алкогольдегидрогеназы, оставшийся этанол быстро всасывается в кровь и разносится кровотоком по всему организму. Печень принимает на себя первый удар. Она вырабатывает большое количество ферментов под названием ацетальдегидрогеназа, которые нейтрализуют часть токсинов до уксусной кислоты, но оставшийся спирт продолжает путешествие по кровеносной системе. Этиловый спирт в первую очередь усваивается в половой и нервной системе.
Под воздействием этанола сосуды головного мозга расширяются. Прилив крови оказывает возбуждающее действие на все мозговые центры, особенно чувствителен медиальный переднемозговой пучок или центр удовольствия. В результате стимулируется выработка эндорфинов — гормонов счастья, поэтому у выпившего возникает чувство эйфории. В зависимости от индивидуальных физиологических и психических особенностей у некоторых людей стимуляция этой группы нейронов вызывает агрессию.
Расширение сосудов и наполнение их кровью на первом этапе вызывает кратковременное снижение давления, поэтому врачи не запрещают алкоголь в малых дозах гипертоникам. Но расширение сосудов длится в среднем 30 минут, а полное расщепление этилового спирта до безопасных составляющих в организме человека происходит в среднем со скоростью 30 граммов в час, поэтому вскоре наступает второй этап — токсический, когда отмечается пагубное влияние алкоголя на мозг человека.
Погибшие клетки выводятся из организма с мочой примерно через одни сутки. Восстановление мозга происходит очень медленно, это объясняет заторможенность и плохую реакцию человека, снижение его интеллекта на протяжение 2-х недель после принятия большой дозы спиртного.
Пагубное действие алкоголя на мозг сопровождается сбоем работы всей ЦНС. Подкорковые центры и лобные доли воспринимают импульсы хаотично, что вызывает изменения в поведении — пьяные люди перестают контролировать свои действия: эйфория сменяется апатией (эмоциональный фон снижен) либо агрессией, сознание спутано, мысли теряют ясность, рефлексы замедляются, язык заплетается.
Уже на этом этапе вред алкоголя сильно выражен, но этиловый спирт не прекращает свое действие. Он всасывается во все отделы мозга — гипоталамус, таламус, мозжечок, средний и продолговатый мозг, нарушая и их функции.
Факт! При больших дозах спиртного сладжирование крови становится необратимым, что вызывает инсульты и инфаркты.
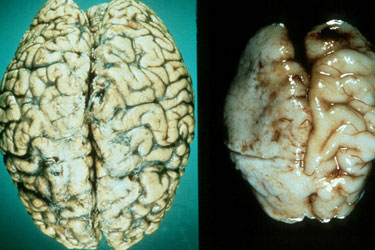
Повреждение клеток мозга, гибель миллионов нейронов, массовые кровоизлияния не могут пройти бесследно для человека. При длительном употреблении спиртного в больших количествах клетки мозга погибают быстрее, чем восстанавливаются. В результате их становится все меньше и меньше, мозг у алкоголика как будто усыхает. Вскрытия подтверждают, что мозг хронического алкоголика меньше по размеру и весу в сравнении с мозгом здорового человека. Гистологические исследования выявили, что в мозге пьющего человека происходят серьезные деструктивные изменения, которые влекут за собой ускоренную передачу нервных импульсов. В жизни это выглядит как перевозбуждение, нервозность, агрессивность. Описанный механизм действия алкоголя включает в себя 3 стадии воздействия на организм человека в целом и мозг в частности.
Но иногда события развиваются по другому пути: однократный прием большого количества спиртного не дает организму времени справиться с токсинами, которые выделяются на первом этапе расщепления этанола, яд повреждает продолговатый мозг, который отвечает за дыхательную функцию. Это очень опасно, так как разрушение этого отдела может вызвать спазмы дыхания, кому и смерть. Тем не менее, слишком большая доза спиртных напитков зачастую провоцирует рвоту. В данном случае рвота — это защитная реакция организма, позволяющая быстро вывести из организма лишний этанол.
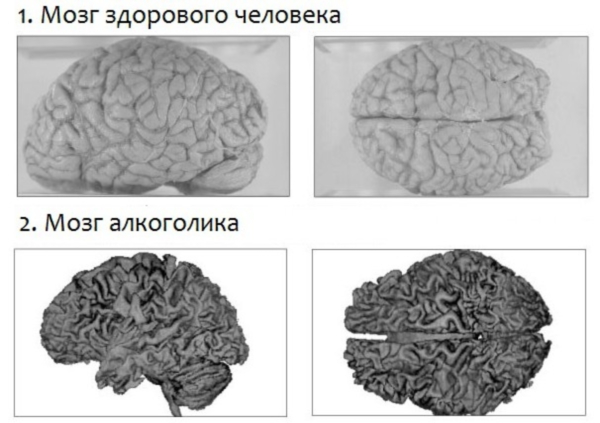
Вот, что происходит с мозгом при распитии спиртного:
- Прием алкоголя в любом количестве приводит к гибели клеток мозга — нейронов, причем количество погибших клеток прямо пропорционально выпитому спиртному.
- Сладжирование (склеивание эритроцитов) крови вызывает тромбоз капилляров, что становится причиной многочисленных мелких кровоизлияний в мозгу или инсульта.
- Со временем меняется внешний вид органа: головной мозг уменьшается в размерах, его извилины сглаживаются.
Интенсивное отравление мозга алкоголем приводит к таким последствиям:
- нарушается координация движений;
- снижается адекватная оценка реальности;
- нарушается память и интеллект;
- замедляются мыслительные процессы;
- зрение и слух притупляются;
- возникают сложности в ориентировании на местности;
- человек не способен справляться со вспышками гнева;
- учащается сердцебиение, появляется головокружение;
- теряется чувствительность к боли.
При сильном отравлении алкоголь действует как галлюциноген: человек начинает видеть нереальные образы и несуществующие объекты.
После 3-4 лет постоянного пьянства влияние алкоголя на головной мозг вызывает:
- затруднения даже с простой умственной работой;
- мыслительный процесс становится крайне ограниченным;
- снижается критичность мышления;
- человек становится крайне неустойчив эмоционально: приступы раздражения сменяются апатией, может развиться алкогольная депрессия;
- в результате того, что алкоголь убивает клетки мозга, развиваются такие болезни, как слабоумие, деменция, болезнь Альцгеймера.
Процесс восстановления мозга возможен, хотя и протекает крайне медленно.
После отказа от алкоголя вернуться к нормальной жизни очень непросто, но возможно. Первым делом нужно, чтобы этанол больше не попадал в организм, и со временем он очистится от вредных веществ. Для скорейшей очистки организма рекомендуется провести его детоксикацию с помощью медикаментозных препаратов. Далее нужно вести здоровый образ жизни, пропить курс витаминов, по возможности пройти курс санаторного лечения. Это поможет отравленному алкоголем организму вернуть силы и здоровье.

После отказа от алкоголя все органы восстанавливаются по-разному, но медленнее всего возвращаются к жизни нервная система и головной мозг. Чтобы полностью восстановить их функции, понадобится несколько лет после полного прекращения распития спиртного. Ученые, изучая влияние алкоголя на мозг, приходят к выводу, что полностью на 100% вернуть былые возможности не удастся, и даже через 10 лет по характерному поведению и сниженному интеллекту можно будет узнать того, кто в свое время злоупотреблял спиртным. Но это касается только хронических алкоголиков. Если человек принимает умеренные дозы спиртного, то работа мозга будет нарушена лишь незначительно и восстановления не требуется.
Безопасные дозы алкоголя зависят от индивидуальных возможностей организма. Средние показатели разрешенных алкогольных напитков в сутки для мужчины в возрасте от 30 до 40 лет весом 75 кг:
- пиво — 0,5 литра,
- вино крепленое — 200 граммов,
- водка — 50 граммов.
Для женщин в возрасте от 25 до 35 лет весом 70 кг в сутки без вреда для здоровья можно выпить:
- пиво — 0,3 литра,
- вино крепленое — 150 граммов,
- водка — 30 граммов.
Разрушительный процесс действия алкоголя на мозг и ЦНС может привести к необратимым последствиям и полной деградации личности. Вернуться к полноценной и здоровой жизни можно после полного отказа от спиртного, при этом мозг восстанавливается полностью в течение нескольких лет.

- Группы риска
- Алкоголь и рак у женщин
- Если рак уже есть
- Механизм развития рака
- Насколько опасен алкоголь
- Органы-мишени при приеме алкоголя
- Видео по теме
- Есть ли польза от алкоголя
- Профилактика рака
Группы риска
Риск возникновения любого типа рака выше у:
- мужчин и женщин, употребляющих алкоголь;
- женщин, которые употребляют алкоголь даже в умеренном количестве;
- злоупотребляющих алкоголем и курением одновременно.
Ведущие клиники в Израиле



Также можно отметить, что риск появления рака у людей, злоупотребляющих спиртным, выше даже без наличия наследственной предрасположенности.
У тех, кто выпивает три и более стакана спиртных напитков в день (это тяжело пьющие по международным категориям), есть высокий риск получить один из 5 видов онкологии, таких как:
- рак молочной железы (у женщин);
- меланому;
- колоректальный рак;
- рак верхних дыхательных путей;
- рак легких.
Умеренно выпивающие имеют те же риски, но в меньшей степени.
Другие виды онкологии (рак простаты, крови, печени, щитовидной железы, кишечника, мозга, яичников, почек, мочевого пузыря, тела и шейки матки и т.д.) больше связаны со значительным употреблением алкоголя.
Важно! Проведенное исследование выявило, что рак груди, вне зависимости от того, гормонозависимый он или нет, в большей мере зависит от возраста пациенток и длительности употребления спиртных напитков. Опухоль груди чаще появлялась у женщин, которые начали употреблять алкоголь до первых родов.
Алкоголь и рак у женщин
Рак считается одной из главных причин высокой смертности в мире. Каждый год от рака умирает больше 8,5 миллиона человек (из них: 55 % — мужчины и 45 % — женщины). 
Главными причинами этого являются злоупотребление алкогольными напитками, употребление табака, отсутствие физической активности, излишняя полнота, недостаток в рационе фруктов и овощей.
Женщинам стоит свести употребление этанола к минимуму, так как в их организме находится больше отложений жира и меньше воды, чем у мужчин. Это приводит к тому, что в организме женщин концентрация этанола будет намного выше при одинаково выпитом количестве.
Печень вырабатывает меньший объем фермента алкогольдегидрогеназы, расщепляющего спирт, из-за чего он дольше остается в организме, что способствует его отравлению. У женщин рак формируется в несколько раз быстрее.
После попадания спирта в организм активизируется деятельность эндокринных желез, что способствует повышенной выработке эстрогенов и прогестинов. Избыточное количество женских гормонов начинает стимулировать активное размножение опухолевых клеток в молочных железах с прогрессированием заболевания.
Интересно! Не все, кто злоупотребляет спиртным, могут заболеть раком, и наоборот, совершенный отказ от употребления спиртным не дает 100 % гарантии от развития онкологии.
Если рак уже есть
Можно ли употреблять алкоголь, если рак уже обнаружен? Можно ли пить спиртное после химиотерапии? Ответ на эти вопросы – категорически – нет. Очень опасно употреблять спиртное больным с онкологией в период лечения химио- и лучевой терапией — они несовместимы. Употребление спиртных напитков повышает риск смертельного исхода минимум в 3 раза. 
Мужчинам, имеющим рак простаты, запрещено пить пиво (даже безалкогольное), так как в его составе присутствуют вещества, сродни эстрогену. Они провоцируют увеличение груди, проявление половой дисфункции, возникновение отложений жира в зоне бедер и живота. Также эти соединения приводят к дисбалансу гормонов, что крайне опасно при онкологии предстательной железы. Пиво способствует активизации воспалительных процессов в мужских половых органах.
Спиртное влияет на злокачественные клетки как допинг, ускоряя процесс их деления, при этом не имеет значения, с какой частотой спиртные напитки попадают в организм – ежедневно и в малых количествах или раз в несколько месяцев, но в больших дозах.
Механизм развития рака
Этанол и его метаболит ацетальдегид (составляющие алкоголя) относятся к 1 группе канцерогенов. В каждом организме канцерогенез (развитие онкологии) проходит по своему пути под влиянием различных сопутствующих факторов. Механизм повреждения ДНК-клеток этанолом связан с токсичным воздействием ацетальдегида (в него переходит спирт в организме человека). Он мешает восстановлению клеток, ускоряет развитие клеток печени, которые несут в себе изменения, стимулирующие развитие онкологии.
Первое место соприкосновения с этанолом – слюна, здесь начинается трансформация этанола в ацетальдегид. Из-за того, что в слюне концентрация ацетальдегида выше, это объясняет канцерогенное воздействие спирта на полость рта, пищевод, верхние дыхательные пути.
Этанол имеет и гормональное воздействие. Через снижение функций печени в организме у мужчин и у женщин скапливаются эстрогены. А генетические риски, существующие у большого количества людей, под влиянием алкоголя становятся больше.
Как влияет алкоголь на развитие рака легких? Алкоголь раздражает слюнные железы, что делает полость рта и пищевод более уязвимыми для канцерогенного влияния со стороны табачного дыма. Следовательно, если вы пьете и курите – риск приобретения рака возрастает почти в 20 раз.
Многолетние исследования определили несколько путей развития онкологии:
- Спирт, оказываясь в организме, распадается под влиянием фермента алкогольдегидрогеназа до ацетальдегида (это вещество токсично и канцерогенно), который повреждает ДНК клеток тех органов, где происходит окисление, и ведет к мутации белка в клетках. Эти клетки начинают быстрее расти, изменяется их строение и функции.
- При употреблении спирта в организм не поступают витамины групп А, В, С, важные микроэлементы в нужном количестве. Из-за нехватки питательных веществ клетки начинают изменяться и не выполняют правильно свои функции.
- В процессе окисления алкоголя повреждаются ДНК клеток, молекулы жиров, белков, углеводов.
- Употребление пива увеличивает уровень эстрогена в организме, при его переизбытке может возникнуть опухоль молочной железы.
- Нехватка фолиевой кислоты в организме у тех, кто употребляет большое количество спиртных напитков, может помешать созданию новой ДНК с верным набором хромосом.
* Только при условии получения данных о заболевании пациента, представитель клиники сможет рассчитать точную смету на лечение.
Насколько опасен алкоголь
Существует мнение, что в некоторых дозах алкоголь безопасен, даже есть способы лечения рака, связанные с употреблением спиртных напитков. К примеру, метод Шевченко, когда против рака применяется суспензия из водки и масла, при этом исключают прочие медикаментозные способы лечения. Но ученые, изучающие связь алкоголя с раком, категоричны – алкоголь в любых дозах вреден.
Даже если вы пьете дорогой алкоголь, риск возникновения рака тот же.
Чем раньше началось употребление алкоголя и чем дольше продолжается, тем больше риск заболеть раком. Употребление 1 стакана спиртного напитка в день в течение четверти века — губительно для организма. Начало развития большинства опухолей закладывается в 25 — 40 лет.
Органы-мишени при приеме алкоголя
Статистика вывела некоторые типы злокачественных опухолей, развивающихся чаще у тех, кто злоупотребляет алкоголем. Сюда относятся:
- Гепатоцеллюлярная карцинома, эта форма чаще переходит из цирроза.
- Злокачественная опухоль горла, ротовой полости, гортани (чаще возникает у женщин).
- Рак желудка и пищевода. Больше подвержены те, у кого недостаточно фермента, расщепляющего спирты (алкогольдегидрогеназы).
- Рак тонкой и толстой кишки.
- Рак молочной железы.
Вне зависимости от крепости спиртных напитков они одинаково воздействуют на организм: уменьшают метаболизм тканей, умение внутренних органов усваивать витамины, каротиноиды, минеральные соединения, организм теряет способность самостоятельно восстанавливаться.
Водку, коньяк, виски употреблять запрещено. В крепких алкогольных напитках присутствуют канцерогены, имеющие предрасположенность к накоплению и медленному выводу из организма. А в сочетании с лекарственными препаратами они делаются токсичными и способны вызывать аллергические реакции.
Есть ли польза от алкоголя
Ученые установили: женщинам можно выпивать 1 низкокалорийный напиток в день, а мужчинам – 2 слабых или 1 крепкий. В порции должно быть не более 12 г алкоголя.
Под этими понятиями понимается:
- 1 рюмка водки;
- 0,33 л пива;
- 1 бокал красного вина.
Конечно, эти дозы относительны, у всякого человека имеется своя реакция организма на прием спиртного.
Профилактика рака
Хотя все причины возникновения рака не исследованы, около трети случаев его развития можно предотвратить. И отказ от употребления спиртосодержащих напитков может быть одним из методов предотвращения рака.
Читайте также:

