Как удаляют костные опухоли
Опухоли определяются как новообразования, которые состоят из бесконтрольно делящихся клеток, и эти опухоли можно обнаружить также в костях. Постоянная боль в костях, считается наиболее важным симптомом определения костных опухолей. Специалист Медицинского Центра Анадолу (Anadolu Medical Center) в области ортопедии и травматологии профессор Каан Эрлер (Kaan Erler), говорит, что «в большинстве случаев опухолей костей, причина не известна, и иногда имеет генетическую природу. Здоровые ткани заменяются аномальными тканями.
Каковы наиболее распространенные опухоли кости?
Наиболее распространенные опухоли кости первичного происхождения следующие:
- Множественная миелома: Это наиболее распространенный вид первичной опухоли кости. Это злокачественная опухоль костного мозга. Каждый год ее выявляют у 20 человек на миллион. Наиболее часто встречается в возрасте от 50-70 лет и может поражать любую кость.
- Остеосаркома: Это второй вид наиболее распространенной первичной опухоли костного происхождения. Часто встречающаяся у подростков и расположенная в области колена, она приводит к смертельному исходу в 2-3 случаях на миллион каждый год. Реже эта опухоль локализуется в области бедра и плечевой зоне.
- Саркома Юинга: В основном, встречается в возрасте между 5-20 годами. Она характеризуется обширным новообразованием в мягких тканях и разрушает кость. Чаще всего локализуется в области верхних и нижних конечностей, тазовой кости и груди.
- Хондросаркома: Чаще всего встречается в возрасте между 40-70 годами. Она провоцирует новообразования в области бедра, тазовой кости и плеча.
Какие симптомы бывают при опухолях на костях?
Что нужно сделать в случае такого рода болезненной ситуации?
Если человек думает, что у него может быть опухоль кости, ему необходимо сразу обратиться к врачу.
Какие меры предпринимаются на этапе постановки диагноза?
Доктор берет подробную историю пациента для того, чтобы узнать анамнез пациента. Анамнез включает в себя все детали — от используемых препаратов до всех предыдущих заболеваний.
Исследуется размер и подвижность опухоли, ее связь с суставами и является ли она проросшей, и проводится обследование других систем, если это необходимо. В первую очередь пациенту делают рентген. Различные опухоли кости дают разные изображения на рентгене. Некоторые показывают избыток кальцификации, некоторые показывают резорбцию кости. Иногда мы видим их сочетание.
Достаточно ли рентгена для определения опухоли, или необходим еще какой-нибудь метод? Некоторые опухоли можно увидеть на рентгене, но для того, чтобы определить тип опухоли, мы используем подробные методы визуализации, такие как томография, МРТ, сцинтиграфия, ПЭТ и томография легких. Мы используем томографию, чтобы увидеть детали кости, и МРТ, чтобы увидеть рост опухоли в кости или чтобы увидеть распространение опухоли в другие удалённые места. Сцинтиграфия кости дает информацию о биологической активации опухоли и о том, есть ли метастазы.
Какие анализы используются для диагностики онкологии костей?
Общий анализ крови или мочи. Биопсия, которая используется для получения образца ткани, еще один вид анализа, и она должна проводиться в центре, где хирургическое вмешательство будет выполняться специалистом в области ортопедической онкологии. Исследование может проводиться в виде биопсии иглой или открытой биопсии. Опыт патолога важен не менее чем выбор метода исследования.
Как проходит лечение рака кости?
Лечение опухолей кости – всегда результат командной работы. Основные члены этой команды — это ортопед-онколог, онколог, радиолог, радиоонколог, патолог. Цель лечения заключается в преодолении рака и защите пораженных конечностей.
Есть ли улучшения в лечении костных опухолей по мере развития медицины? Есть ли изменения в хирургических методах?
Раньше, для того, чтобы удалить опухоль из организма, существовал, в основном, метод ампутации конечностей. Но теперь доступен хирургический подход, который позволяет и удалить опухоль, и защитить конечности. Хирургическое лечение может быть проведено путем удаления центра опухоли или ее удаления вместе с небольшим участком здоровой кожи.
Цель лечения заключается в обеспечении функционирования конечности после онкотерапии. Этому способствует, в частности, развитие реконструктивной хирургии. Также часто применяются протезы, костные трансплантаты, которые являются частью кости, взятой из других частей скелета, используемые для заживления пораженного участка и методы биологической реконструкции.
Каковы другие методы опухолей на кости?
Некоторые опухоли костей чувствительны к лучевой терапии. Лучевая терапия может использоваться как самостоятельно лечение или совместно с другими методами лечения. Химиотерапия может быть использована для лечения в зависимости от биологического поведения заболевания. Она может быть применена до или после операции.
Есть ли разница между полами в отношении риска появления этой болезни?
Мы можем привести информацию по этому вопросу в США. Злокачественные опухоли костей определяются в 2500 случаях в год, доброкачественные — в 200 000-300 000. Метастазы в кости встречаются у 250 000 – 300 000 случаев в год. Разницы между полами с точки зрения риска заболевания опухолями кости не выявлено.
Что бы вы хотели сказать о последующем наблюдении пациентов после лечения?
Последующее наблюдение пациента делается сначала через короткие промежутки времени, и само наблюдение будет проводиться в течение многих лет. С помощью этого метода, рецидив заболевания или его распространение на другие органы обнаруживается на ранней стадии, и составляется план лечения. На этом этапе пациенту нужна психологическая поддержка и возврат к полноценной общественной жизни. Рак легких, молочной железы, щитовидной железы и предстательной железы являются основными причинами метастаз, не считая первичной злокачественной опухоли кости. Кроме того, необходимо тщательно исследовать причины боли в костях, которые возникают в пожилом возрасте.
Что такое ампутация?
Что вы можете сказать о доброкачественных опухолях костей и их лечении?
Наиболее распространенные доброкачественные опухоли костей — это не остеогенная фиброма, простая киста кости, остеохондрома, опухоль гигантских клеток, хрящевая опухоль и фиброзная дисплазия. Так как лечение доброкачественных опухолей костей зависит от типа опухоли и возраста пациента, в большинстве случаев достаточно наблюдения за пациентом. В некоторых случаях медикаментозное лечение успокаивает боль. В некоторых случаях, особенно у пациентов-детей, опухоли могут со временем спонтанно исчезнуть. Некоторые доброкачественные опухоли могут переродиться в злокачественные опухоли и тогда могут начать развиваться метастазы. Иногда врач рекомендует удаление опухоли. Такой подход предотвращает возможные патологические переломы. Некоторые опухоли могут возникать снова, хотя они были вырезаны. Опухоль гигантских клеток является наиболее встречаемой доброкачественной опухолью, которая может иметь агрессивный ход развития. В некоторых случаях остеохондрома, которая локализуется в нескольких областях, может переродиться в рак.
БУДЬТЕ ВНИМАТЕЛЬНЫ К ДАННЫМ СИМПТОМАМ!
В значительном проценте хирургических операций для удаления опухоли выполняют разрез кожи и тканей над опухолью, т.е. осуществляют хирургический доступ и начинают мобилизацию опухоли и ее выделение из тканей.
При громадной опухоли, поразившей кость на всем (или почти на всем) протяжении, до последнего этапа операции все вмешательства производят так, как будто опухоль остается на месте, а все здоровые мягкие ткани (сосуды, нервы, мышцы) удаляют; когда эти ткани мобилизованы, отделены от пораженной кости, удаляют кость с громадной опухолью. У некоторых больных при первом осмотре это кажется невыполнимым, однако чтобы отказаться от сохранения конечности, нужно убедиться в том, что ее магистральный сосуд или один из двух сосудов (на предплечье или голени) не может быть сохранен. Такие операции успешно применяют за последние два десятилетия: удаляют большие опухоли, поразившие всю бедренную или плечевую кость. Нами разработаны операции удаления обеих костей предплечья с последующим эндопротезированием: удаления всей пораженной опухолью плечевой кости вместе с лопаткой и эндопротезированием плечевой кости; удаления гигантских хондросарком или костно-хрящевых экзостозов верхнего конца бедренной кости, растягивающих и фиксирующих как глубокую артерию бедра, так и все ее ветви.
В начале операции пересекают в верхней трети бедра бедренную артерию и вену, мобилизуют опухоль, пересекают бедренную кость дистальнее опухоли, последнюю удаляют, дефект замещают эндопротезом, после чего накладывают шов сначала на вену, а затем на артерию. Были осуществлены и такие оперативные вмешательства, как резекция части таза вместе с хондросаркомой, общими и наружными подвздошными сосудами (артерией и веной) с последующим замещением дефекта аутовеной. Как показали наблюдения, трансплантат — аутовена, оба сосудистых соединения — попадает в такие неблагоприятные анатомические условия, что надеяться на благоприятных исход сохранения проходимости сосудистой вставки очень мало, тем более что диаметр вены, даже в случае ее удвоения, значительно меньше диаметра подвздошных сосудов.
Больная К., 38 лет, поступила в ЦИТО в 1982 г. с громадной хондросаркомой большеберцовой кости. Появление опухоли отметила в 1980 г.: 1,5 года назад была резецирована часть опухоли по задней поверхности большеберцовой кости, с тех пор опухоль стала расти быстрее. Обращалась в два онкологических и два ортопедических института (больная — медицинская сестра); категорически предложена ампутация бедра. При поступлении правая голень резко увеличена, кожа натянута, блестит, деформация верхней и средней трети голени, по задней поверхности опухоль подходит к самому кожному рубцу. На рентгенограммах видна деформация, участки вздутия большеберцовой кости с очагами неравномерного просветления и выраженной периостальной реакцией, особенно по наружнозаднему краю, опухоль отдавливает и деформирует малоберцовую кость.
Операция выполнена из заднего и переднего доступов. Из заднего доступа обнажены подколенные артерия и вена, место ее разделения на заднюю и переднюю большеберцовые. Передняя большеберцовая артерия и сопутствующая вена, входящие в опухоль, прошиты, перевязаны и пересечены, после чего подколенные сосуды, задняя большеберцовая артерия и вена мобилизованы на всем протяжении голени, пересечены связки, фиксировавшие головку малоберцовой кости, которая отведена в сторону. Большеберцовая кость пересечена выше и ниже опухоли, дефект замещен идентичным участком консервированной аллоболынеберцовой кости. Пациентка свободно ходит в течение 17 лет.
Свободная пересадка костных аутотрансплантатов на сосудистой ножке нашла сравнительно широкое применение при лечении больных с опухолями костей в детской клинике и не получила распространения у взрослых больных, несмотря на ряд положительных качеств метода. Основным препятствием для его применения является то, что опухоли, требующие сегментарной резекции и последующей пластики, локализуются в нижнем или верхнем суставном конце бедренной кости, верхнем суставном конце или диафизе плечевой (большеберцовой) кости, где наиболее удобный для пересадки на сосудистой ножке верхний конец малоберцовой кости или неприменим, или по своим функциональным возможностям уступает соответствующим эндопротезам и другим методам свободной аутопластики (аллопластики). С развитием метода пересадки васкуляризованных аутотрансплантатов из малоберцовой кости этот метод, как показали И.Г.Гришин, А.П.Бережной, В.А.Моргунов, В.Г.Голубев (1981, 1983, 1986), M.Usui, S.Jchii, T.Matsuyama (1989) и др., найдет применение при замещении дефектов дистального конца лучевой кости и диафизов костей предплечья, для замещения диафизарных дефектов плечевой кости и реже большеберцовой кости. Пересадка васкуляризованных аутотрансплантатов имеет прямые показания, если необходимо заместить дефект кости в зоне бывшего воспалительного процесса или в зоне воспаления. По наблюдениям И.Г.Гришина, Н.Е.Махсона (1984), васкуляризованные костные и кожнокостные трансплантаты устойчивы к раневой инфекции.
У детей показания к пересадке васкуляризованных костных трансплантатов шире: так называемая зона роста головки малоберцовой кости не теряет способности к росту.
Методики замещения дефектов костей билокальным остеосинтезом по Илизарову. Ряд ортопедов применяют эти методики при лечении больных с опухолями костей. Они могут найти применение при операциях, когда резецируются диафизы костей. В настоящее время нами и другими авторами эти методы с успехом применяются. Несомненно, трудность представляют больные, у которых резецируют практически весь диафиз, и трансплантат из метафизарной части для замещения нужно перемещать на 20—25 см. Для выполнения подобных операций требуется большой опыт. Заместить дефект консервативным аллотрансплантатом проще, хотя полное спаяние и функция обычно отмечаются через 6—8—10 мес. Методика замещения методом Илизарова суставных концов кости после резекции вряд ли получит распространение, поскольку при этом теряется подвижность сустава. Предпочтение отдают замещению эндопротезами, возвращающими конечности полный объем движений в суставе через 3 мес.
После больших сохранных операций на нижних конечностях переливают много крови. В Италии, например, наблюдается до 2 % гепатитов, из которых 50 % становятся хроническими. Нужно учитывать и другие инфекционные заболевания и нарушения иммунологической системы. R.S.Jr.Foster, M.C.Costanza, J.C.Foster и др. (1985), S.D.Nathanson (1985) указывают на меньшую продолжительность жизни больных, оперированных по поводу рака толстой и прямой кишок, которым переливали большое количество крови. Подобные наблюдения были сделаны на группе больных, оперированных по поводу сарком мягких тканей конечностей с высокой степенью злокачественности [Rosenberg S.A. et al., 1985].
В Институте ортопедии Риззоли с 1972 по 1982 г. велось наблюдение за 205 больными, оперированными по поводу остеогенной саркомы длинных трубчатых костей, и было отмечено отрицательное влияние больших доз переливаемой аллогенной крови.
Псевдозлокачественная костная опухоль мягких тканей. На фоне полного здоровья остро возникает локальная боль, а затем начинает пальпироваться округлой или неправильной формы, болезненное при пальпации образование; часто оно возникает после воспалительного процесса в носоглотке, легких. Отмечается повышение СОЭ и титра антистрептолизина. L.Angervall и соавт. в 1969 г. сообщили о 5 подобных наблюдениях. На КТ была видна костная тонкая округлой формы скорлупа. Радикальное оперативное удаление приводит к излечению.

Рис. 34.5. Гигантоклеточная опухоль сухожильного влагалища.
Опухоли и опухолеподобные заболевания костей кисти. В нашем отделении было оперировано 555 больных с опухолями и диспластическими заболеваниями костей кисти. С доброкачественными заболеваниями было 407 человек (73,3 %), со злокачественными — 60 (10,8 %) и диспластическими процессами — 88 больных (15,9 %). Чаще всего встречались энхондромы (206 больных), наиболее часто локализовавшиеся в фалангах пальцев.
Хондросаркомы при этом составляли половину больных с длительно существовавшими хондромами, которые претерпевали злокачественное перерождение. Наиболее часто производили краевую резекцию у 335 больных с аллопластикой дефекта у 114, аутопластикой — у 36 и гидроксиапатитом — у 12 больных. У 41 пациента произведено эндопротезирование фаланг (метилметаксилат).
Гигантоклеточная опухоль сухожильных влагалищ раздвигает сухожилия поверхностного и глубокого сгибателя пальцев, вызывая деструкцию фаланги (рис. 34.5).
С.Т.Зацепин
Костная патология взрослых
Выбор тактики лечения и прогноз определяются типом рака кости, который диагностирован у пациента, и некоторыми другими факторами.
Разновидности рака костей
Остеосаркома — наиболее распространенная разновидность первичного рака костей. Чаще всего встречается в возрасте 10–30 лет, как правило, возникает в костях рук и ног, таза. Мужчины болеют чаще по сравнению с женщинами. Менее 10% случаев остеосаркомы приходится на людей старше 60 лет.
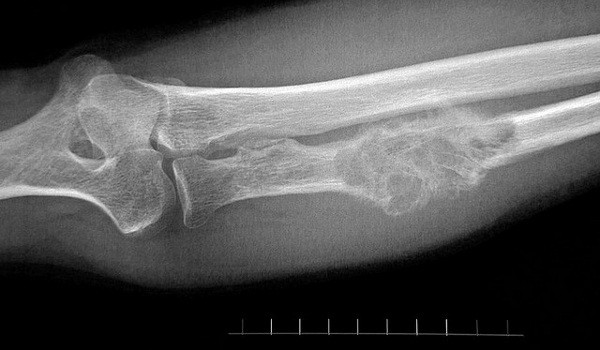
Хондросаркомы происходят из хрящевой ткани, это второй по распространенности тип первичного рака костей. Молодые люди до 20 лет болеют очень редко. С 20 до 75 лет риск возникновения хондросаркомы постепенно нарастает, мужчины и женщины болеют примерно одинаково часто. Хондросаркомы могут возникать в костях рук и ног, таза, черепа, в лопатке. Они могут начать расти и во внутренних органах, в которых присутствует хрящевая ткань, например, в гортани, трахее.
Саркома Юинга — третий по распространенности тип рака костей. Поражает детей, подростков, молодых людей. После 30 лет заболевание встречается крайне редко. Чаще всего опухоль локализуется в костях таза, нижних и верхних конечностях, лопатках, ребрах.
Злокачественная фиброзная гистиоцитома обычно локализуется в мягких тканях, в редких случаях — в костях. Заболевание преимущественно встречается в среднем и пожилом возрасте. При костной локализации чаще всего поражаются кости ног в области колена. Злокачественная фиброзная гистиоцитома склонна к локальному росту, но иногда может давать метастазы, например, в легких.
Фибросаркома также чаще встречается в мягких тканях. У людей среднего и пожилого возраста может поражать кости рук, ног.
Хордома — опухоль, которая чаще всего находится в основании черепа или позвоночном столбе. Обычно диагностируется после 30 лет, у мужчин примерно вдвое чаще, чем у женщин. Хондромы склонны к медленному локальному росту, в редких случаях дают метастазы в лимфатические узлы, печень.
Лечение рака костей
Лечением пациента со злокачественной опухолью костной ткани занимается команда врачей, в которую могут входить: онколог, хирург, специализирующийся в сфере ортопедии, химиотерапевт, врач лучевой терапии, ортопед, реабилитолог, психоонколог.
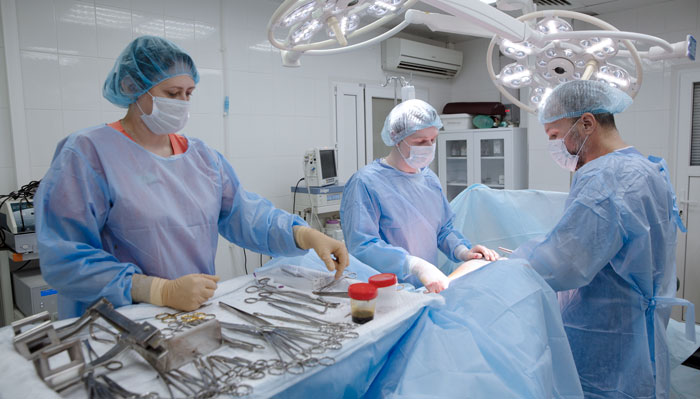
Хирургическое лечение рака костной ткани
Хирургия — основной радикальный метод лечения рака костей. В прошлом у большинства пациентов прибегали к ампутации — удалению всей конечности или ее части, пораженной опухолью. В настоящее время хирурги стараются отдавать предпочтение органосохраняющим вмешательствам. Удаленную часть кости заменяют костным трансплантатом или эндопротезом из металла, других материалов. Если приходится удалять фрагмент бедренной или плечевой кости, нижележащую часть конечности можно сохранить. При этом рука или нога станет короче, но сможет ограниченно выполнять свои функции.
Иногда в качестве альтернативы хирургическому вмешательству применяют криодеструкцию (разрушение опухолевой ткани низкой температурой), кюретаж (выскабливание специальным инструментом), введение в отверстие в кости цемента из полиметилметакрилата (при затвердевании он нагревается и разрушает опухолевые клетки).
Лучевая терапия при раке костей
Для того чтобы уничтожить опухолевые клетки в кости, требуются высокие дозы излучения, которые приводят к серьезным побочным эффектам. Поэтому лучевая терапия при раке костей находит ограниченное применение:
- Если опухоль невозможно полностью удалить хирургически.
- При положительном крае резекции по данным биопсии после операции.
- В качестве паллиативного метода лечения при рецидиве, чтобы уменьшить боль и отек.
Наиболее широкое применение лучевая терапия находит при саркомах Юинга.

Химиотерапия при раке костей
Химиотерапию чаще всего применяют для лечения остеосарком и сарком Юинга. Другие виды рака костей реагируют на нее плохо. Применяют различные химиопрепараты: цисплатин, доксорубицин, ифосфамид, этопозид, метотрексат, циклофосфамид, винкристин.
Иногда применяют таргетные препараты — лекарственные вещества, которые блокируют молекулы, необходимые для роста и выживания злокачественных опухолей.
Лечение при метастазах рака в костях
При лечении метастазов в костной ткани используют химиопрепараты, которые эффективны против первичной опухоли. Применяют лучевую терапию. Если метастатические очаги приводят к значительному разрушению костной ткани, назначают бисфосфонаты. Эти препараты вводят внутривенно каждые 3–4 недели, они помогают предотвратить патологические переломы, уменьшить боль, снизить уровень кальция в крови.

Хирургическое лечение носит паллиативный характер. При патологических переломах кости укрепляют с помощью винтов, стержней и других металлических конструкций. Иногда прибегают к радиочастотной аблации: в опухоль вводят иглу и подают на нее ток высокой частоты, который разрушает опухолевые клетки.
Реабилитация после лечения рака костей
После ампутации конечности показано протезирование. При правильно спланированных реабилитационных мероприятиях пациенты, перенесшие ампутацию нижней конечности, обычно могут снова ходить спустя 3–6 месяцев.
После органосохраняющих операций реабилитационный период продолжается дольше. Способность ходить восстанавливается примерно через год. Если не проводить реабилитационное лечение, возникает стойкая утрата функции конечности. При инфицировании, смещении или разрушении эндопротеза требуется повторное хирургическое вмешательство. Некоторым пациентам в последующем приходится выполнять ампутацию.
После наступления ремиссии и завершения лечения пациент должен находиться под наблюдением врача. При возникновении любых симптомов нужно посетить клинику и пройти обследование. Это помогает вовремя диагностировать рецидив рака в кости, метастазов в других органах.
Прогноз выживаемости
На прогноз влияют такие факторы, как тип и стадия рака кости, локализация и размер опухоли, возраст пациента. В среднем пятилетняя выживаемость (процент пациентов, которые остаются живы в течение 5 лет с момента диагностики заболевания) при всех типах злокачественных опухолей костей составляет 70%.
Стадии рака костей
Выделяют 4 стадии развития опухолей кости:
- 1 стадия: опухоль ограничена костью, не прорастает в соседние ткани, не распространяется в лимфатические узлы, отдаленные метастазы отсутствуют. Опухоль является высокодифференцированной и отличается низкой степенью агрессивности.
- 2 стадия: опухоль также ограничена костью, не прорастает в соседние ткани, но является низкодифференцированной (опухолевая ткань практически утратила черты нормальной ткани) и более агрессивной.
- 3 стадия: в кости имеется 2–3 очага, они могут быть высоко- или низкодифференцированными.
- 4 стадия: опухоль, которая распространилась за пределы кости в другие органы и ткани.

Причины и факторы риска рака костей
Точные причины возникновения злокачественных опухолей костей неизвестны. Некоторые факторы риска повышают вероятность развития заболевания:
- Остеосаркомы чаще диагностируют у людей, которые перенесли курс лучевой терапии и/или химиотерапии по поводу других типов рака.
- Риски остеосаркомы повышает применение металлических фиксирующих устройств (скоб, спиц, пластин, винтов) при переломах костей.
- Играют роль некоторые наследственные заболевания: наследственная ретинобластома (редкая злокачественная опухоль глаза), синдром Ли-Фраумени.
- У пожилых людей возникновению рака костей может предшествовать Болезнь Педжета — заболевание, при котором нарушается процесс естественного обновления костной ткани, и кости становятся хрупкими.
Симптомы злокачественных опухолей костей
Зачастую первым проявлением рака костей становится боль. Поначалу она возникает лишь во время сна и физических нагрузок, затем становится постоянной, мучительной. Если пораженный участок кости не прикрыт массивными мышцами и находится близко к коже, опухоль можно увидеть при визуальном осмотре, прощупать. Возникает отек.
Рак разрушает нормальную костную ткань, ослабляет кости, в итоге происходят патологические переломы от небольшого усилия. Во время перелома в кости возникает сильная острая боль. Если опухоль сдавливает нерв, в пораженной части тела появляется онемение, покалывание, слабость мышц (парезы, вплоть до паралича).
Похожие симптомы могут возникать и при других заболеваниях, например, при артритах, остеомиелите, после перенесенных травм. Рак костей встречается редко, но при возникновении болей в костях без видимой причины лучше сразу посетить врача и провериться.
Методы диагностики
Компьютерная томография помогает уточнить размеры, расположение, количество опухолевых очагов, степень прорастания в окружающие ткани, обнаружить метастазы в лимфатических узлах и внутренних органах. По показаниям назначают МРТ: она помогает лучше визуализировать опухоль, оценить состояние мягких тканей, головного и спинного мозга.
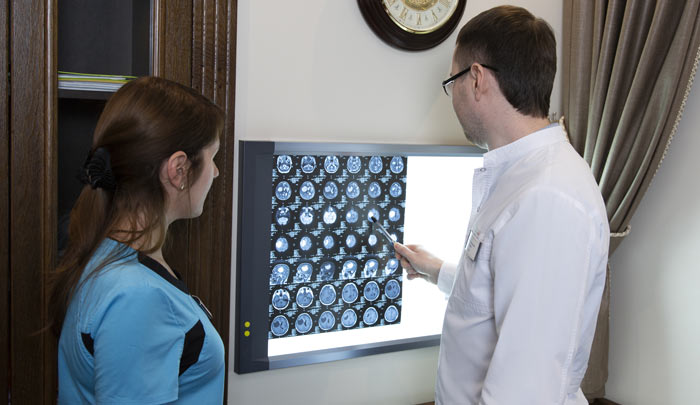
В поиске мелких метастазов помогает позитронно-эмиссионная томография. Во время исследования в организм вводят молекулы сахара с радиоактивной меткой. Опухолевые клетки поглощают радиофармпрепарат и становятся видимыми на снимках, выполненных специальным аппаратом.
Наиболее точный метод диагностики онкологических заболеваний — биопсия. Во время исследования получают фрагмент предположительно опухолевой ткани и отправляют в лабораторию для изучения внешнего вида клеток, строения ткани, молекулярно-генетических характеристик. Биопсию можно провести разными способами:
- При тонкоигольной биопсии используют шприц с иглой. Если кость находится глубоко, скрыта мышцами, процедуру проводят под контролем компьютерной томографии.
- При трепан-биопсии используют толстую иглу диаметром примерно полтора миллиметра. Считается, что этот метод лучше, чем тонкоигольная биопсия, он позволяет установить более точный диагноз.
- Иногда для исследования нужен большой фрагмент кости. В таких случаях проводят эксцизионную или инцизионную биопсию: выполняют хирургическое вмешательство, удаляют всю опухоль или ее часть.
Доброкачественное новообразование, которое специалисты называют остеома, в большинстве случаев образуется на костной ткани.
Чаще всего это заболевание не имеет ярко выраженных симптомов и не беспокоит пациента ни болевыми, ни какими-либо другими неприятными ощущениями. В таких случаях за развитием опухоли ведется постоянное наблюдение без назначения какого-либо лечения. Однако бывают случаи, когда остеома имеет ярко выраженные признаки (в том числе с косметической точки зрения) и вызывает у пациента дискомфорт. В этих случаях ее удаляют.
Хирургическое вмешательство является единственным методом активной терапии для этого новообразования.
Однако, прежде чем принимать решение об удалении остеомы, необходимо провести тщательную диагностику заболевания.
Диагностика
Диагностика этого заболевания часто затруднена ввиду того, что в большинстве случаев опухоль никак не проявляет себя внешними симптомами.
Исключения составляют опухоли костей лица, которые видны невооруженным глазом, а также опухоли некоторых локализаций, которые сдавливают соседние органы и проявляют себя головными болями, ухудшением памяти и прочими симптомами.
Обычно опухоль обнаруживают или в детском возрасте, или при проведении рентгенологического исследования (зачастую – случайно). Кроме рентгенографии, применяются также и другие методики диагностики, а именно:
- компьютерная томография (позволяет определить однородность и местоположение труднодоступной, скрытой остеомы);
- магниторезонансная томография (применяется для уточнения вида опухоли);
- радиоизотопное сканирование скелета;
- риноскопия носовых пазух (осмотр с помощью зеркала);
- сцинтиграфия костей (изотопное изучение структуры ткани).
Одной из основных задач диагностики остеомы является исключение наличия злокачественные новообразований костей (остеохондромы, фибромы, саркомы), так как терапия при злокачественных опухолях в корне отличается от лечения доброкачественных новообразований, к которым относится остеома.
Назначения для удаления
Даже принимая во внимание, что эта опухоль никогда не переходит в злокачественную, есть случаи, когда ее удаления невозможно избежать. Сигналом о необходимости хирургической операции по удалению этого новообразования служат некоторые ее проявления. Клиническая картина при показаниях к операции различается в зависимости от локализации опухоли.
К примеру, если остеома расположилась на верхней пластине кости черепа, в этом случае она может проявлять себя ухудшением памяти, головными болями, возможны даже эпилептические припадки.
Если опухоль оккупировала область пазух носа, это может негативно отразиться на зрении пациента и его дыхании.
Если новообразование локализовалось возле клиновидной кости черепа, это способно нарушить баланс гормонов в организме пациента.
Остеома лобной кости
Бывают случаи, когда остеома из-за своего роста деформирует близлежащие анатомические образования (например, случаи подногтевых остеом).
Достаточно часто оперативное вмешательство назначают, исходя из косметических показаний (если опухоль портит внешний облик пациента, в основном это остеомы лицевых костей). Опухоль на лице является серьезным косметическим дефектом, удаление которого позволяет врнуть пациенту нормальный внешний вид.
В случаях, когда остеома расположена в незаметном постороннему глазу месте и не вызывает у пациента никаких побочных эффектов (например, скованность движений или болевых ощущений), то наблюдающий больного специалист может и не назначить операцию по ее удалению, ограничиваясь постоянным наблюдением за процессом развития заболевания.
В течение длительного периода времени можно обходиться даже без применения каких-либо лекарственных препаратов. Существует возможность, что на протяжении всей жизни пациента операции по удалению остеомы так и не будет.
Методы удаления
Методику проведения хирургического вмешательства подбирают, исходя из следующих факторов: симптомов конкретного заболевания, физического состояния больного с учетом всех его жалоб. Также необходимо учитывать такие моменты, как направление разрастания опухоли и место её локализации.
Для того, чтобы определить степень здоровья окружающих опухоль тканей, необходимо взять их образцы и назначить гистологическое исследование.
Рентгенологическое исследование показывает природу самой болезни, размеры опухоли скорость и направление ее развития. На основании этих данных специалисты и выбирают метод проведения хирургического вмешательства.
Местоположение новообразования также определяет и выбор специалиста, который будет проводить удаление остеомы. К примеру, в случае, когда опухоль локализовалась в назатылочной кости, скорее всего, операцию будет проводить специалист в области нейрохирургии. Случай расположения новообразования в лобной пазухе находится в компетенции челюстно-лицевого хирурга. Если же остеома расположена на нижней конечности, то ее удалением будет заниматься специалист-травматолог.
При подборе техники проведения хирургического вмешательства основываются на данных о клинических симптомах заболевания, стадии его развития, а также выявленных побочных проявлениях.
Обычными способомами удаления опухоли является полное хирургическое иссечение и кюретаж (удаление опухоли и очищение ее центрального ядра методом выскабливания).
При удалении доброкачественных новообразований широкое распространение получил лазер.
В основном с помощью лазера удаляют остеому, которая образовалась в плоских костях черепа. Нередко хирургическое вмешательство с целью удаления этой опухоли проводится под общим наркозом.
Специалист-хирург сначала надрезает кожные покровы, затем, при наличии необходимости, проводит трепанацию черепа, после чего выполняет тщательную резекцию пораженных тканей. Если замечены участки с пораженными кровеносными сосудами, то их также удаляют.
На данном этапе развития медицинской науки есть и более современные методы оперативной терапии, применение которых позволяет значительно уменьшить вероятность появления рецидивов, различного рода инфекций и кровотечения. Одним из таких методов является извлечение ядра опухоли при помощи радиочастотного излучения с компьтерно-томографическим наведением. Применение этой техники позволяет обеспечить максимальную защиту от повреждения здоровых тканей.
Немаловажным преимуществом описанной методики является возможность ее проведения даже под местной анестезией. Для обнаружения ядра опухоли используются тончайшие компьютерно-томографические срезы, а после точного определения местоположения ядра туда вводят радиочастотный датчик. Новообразование нагревают до девяноста градусов, что приводит к ее уничтожению. Здоровые ткани в этом случае не затрагиваются и, как следствие, не повреждаются.
Данную хирургическую операцию можно проводить в амбулаторных условиях. Период реабилитации длится всего несколько дней, после чего пациент может вернуться к полноценной жизни.
Возможные последствия
Если удаление остеомы было проведено при помощи обычного хирургического вмешательства, то длительность реабилитационного периода может быть до двух недель, а полное восстановление и возврат к полноценной жизни после такого удаления опухоли возможны не ранее, чем через один-два месяца.
Читайте также:

