Эндоскопическое удаление опухоли сигмовидной кишки
Роль эндоскопии в лечении рака толстой кишки сводится к следующим трем функциям:
• эндоскопическому удалению раковой опухоли на ранней стадии;
• наблюдению за больным после резекции опухоли;
• паллиативной помощи при раке на далеко зашедших стадиях.
Все эндоскопические операции при раке толстой кишки на ранней стадии можно свести к двум типам: плановому удалению опухоли при уже установленном диагнозе и удалению полипа, в котором при гистологическом исследовании неожиданно выявлены раковые клетки. Недостаток эндоскопического удаления злокачественных опухолей состоит в том, что после него риск метастазов в регионарных лимфатических узлах выше.
Иначе говоря, при удалении рака на ранней стадии должна быть уверенность в том, что метастазов в регионарные лимфатические узлы нет.
Риск метастазов возрастает при больших размерах опухоли, а также при инфильтрации ею подслизистой основы. Эндоскопическое удаление опухоли допустимо при глубине инфильтрации не более 1000 мкм. При уплощенных или плоских аденомах риск глубокой инфильтрации подслизистой основы, вплоть до мышечной оболочки толстой кишки, выше.
Эндоскопическое удаление раковой опухоли на ранней стадии должен выполнять лишь врач, обладающий достаточным опытом. Больных с такой опухолью следует оперировать в специализированных центрах.
Низкодифференцированный рак толстой кишки, инфильтрация лимфатических сосудов опухолевыми клетками, отсутствие уверенности в полном удалении опухоли (т.е. в соответствии полноты удаления опухоли категории R0), а также в том, что первичная опухоль соответствует степени Т1, требуют наличия еще одного фактора для выполнения дополнительной хирургической резекции с соблюдением онкологических принципов: знания путей оттока лимфы и особенностей кровоснабжения.
При раке сигмовидной кишки это означает резекцию всего сегмента кишечника, который кровоснабжается нижней брыжеечной артерией.
Критерии ведения больных после эндоскопического или хирургического удаления раковой опухоли соответствуют риску развития рецидива. Наиболее важной является стадия опухолевого процесса. Для эндоскопического удаления опухоли критерии иные. Вообще, ежегодного выполнения колоноскопии не требуется. А возможность отступления от рекомендуемых сроков выполнения контрольной колоноскопии в каждом ее случае рассматривают индивидуально.
Контрольные исследования не исключают развития рецидивов опухоли. У больных старческого возраста эндоскопия может сыграть существенную роль в паллиативном лечении. Наряду с устранением кишечной непроходимости, при эндоскопическом исследовании можно также остановить кровотечение из опухоли.
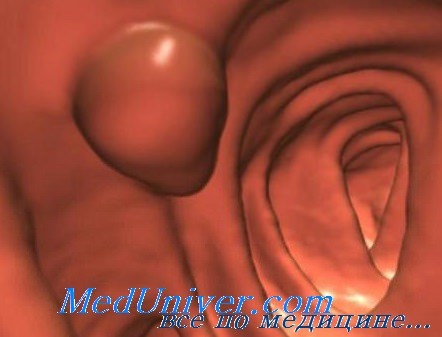
Показания к локальному паллиативному вмешательству могут быть разные; иногда оснований для выполнения такого вмешательства бывает несколько, и они могут отличаться по своей значимости. Обычно в каждом случае вмешательство бывает направлено на то, чтобы обеспечить больному приемлемое качество жизни.
Схема послеоперационного ведения больного:
1. Эндоскопическое удаление опухоли (полнота удаления R0, низкий риск [G1, G2, L0]):
• Контрольная эндоскопия через 6 мес.
• Контрольная эндоскопия через 2 года.
2. Резекция кишки при опухоли, соответствующей I стадии по классификации Международного противоракового союза (Т1Я2, N0):
• Диспансерное наблюдение не требуется, особенно при опухоли, соответствующей стадии Т1 и степени дифференцировки G1 и G2.
• Отклонение от этой тактики при степени дифференцировки опухоли G3 или прорастании ее в лимфатические или кровеносные сосуды, а также при стадии опухоли Т2.
3. Резекция кишки при опухоли, соответствующей II-II стадии по классификации Международного противоракового союза:
• Колоноскопия через 6 мес. (если не планируется операция).
• Сигмоидоскопия (только в тех случаях рака прямой кишки, когда после операции неоадъювантная или адъювантная химиолучевая терапия не проводится):
- через 6 мес;
- через 12 мес;
- через 18 мес;
- через 2 года.
• Колоноскопия через 3 года (при отсутствии опухоли следующую колоноскопию выполняют через 5 лет).
Рекомендательные положения не являются жестким предписанием. Тем не менее, если врач не следует им, он должен обосновать почему. Особенно часто приходится отклоняться от разработанных рекомендаций при наблюдении за пациентами пожилого и старческого возраста. В этих случаях решение, принимаемое врачом, должно основываться не столько на общепринятых принципах, сколько на индивидуальных особенностях больного.
Для паллиативной аблации опухоли существует два метода: лазерная аблация и аргоноплазменная коагуляция. Внедрение в клиническую практику аргоноплазменной коагуляции привело к тому, что метод лазерной деструкции несколько утратил свое значение. В принципе с помощью лазера можно эффективно разрушить опухоль, при этом он не вызывает существенного обугливания здоровой ткани.
Лазерным световодом управляют под контролем зрения, с помощью пилотного луча определяют границы опухолевой ткани, которая будет подвергнута аблации. Сам лазерный луч, вызывающий деструкцию опухолевой ткани, не виден. При выполнении лазерной аблации в принципе возможна перфорация стенки кишки, особенно когда снижение качества стекловолокна настолько ослабляет конвергенцию пилотного луча, что управление лазерным лучом становится невозможным.
С помощью аргоноплазменной коагуляции риск перфорации стенки кишки меньше. Управляют процессом коагуляции под контролем зрения. При использовании аппаратов коагуляции последнего поколения мощность, достаточная для аблации, составляет 30-40 Вт. Для коагуляции значительного объема опухолевой ткани можно использовать и большую мощность.
Для повторной коагуляции каких-либо установленных временных интервалов нет. В зависимости от тенденции к росту контрольное исследование, а заодно и повторную коагуляцию можно выполнить через 4 нед. В среднем интервал между коагуляциями равен 6-8 нед.
Для остановки кровотечения достаточно использования меньшей мощности. В таких случаях необходима не столько аблация опухоли, сколько поверхностная коагуляция сосуда.
Применение аргоноплазменной коагуляции при протяженном и резко выраженном стенозе неэффективно или дает плохой результат. Кроме того, с учетом угрозы развития полной кишечной непроходимости, в этих случаях необходимы еще и дополнительные меры. В качестве эффективной паллиативной меры таким больным можно выполнить стентирование стенозированного участка. Однако несмотря на преимущество этого метода, состоящее в восстановлении кишечной проходимости, хотя и на относительно непродолжительный период, стентирование имеет целый ряд недостатков: стент может мигрировать, вызвать кровотечение или перестать функционировать.
Причиной дисфункции стента является его обтурация каловыми массами или быстро растущей опухолью. Кроме того, возможен перегиб кишки в области ректосигмоидного перехода при глубоком введении стента, а также боли в животе. В связи с этими особенностями стентирование остается последним средством при выборе паллиативного лечения.

Сигмовидная кишка – это конечный отрезок ободочной кишки. Она получила свое название из-за S-образной формы. Сигмовидная кишка (сигма) имеет длину 50-55 см, расположена в левой подвздошной области над входом в малый таз, граничит с петлями тонкого кишечника, мочевым пузырем, маткой у женщин и простатой у мужчин. Сигмовидная кишка переходит непосредственно в прямую кишку. Кровоснабжается ветвью нижней брыжеечной артерии, покрыта брюшиной, имеет брыжейку.
Заболевания сигмовидной кишки занимают ведущее место в структуре заболеваемости толстого кишечника. На долю прямой и сигмовидной кишки приходится до 70% всех случаев рака кишечника. Кроме опухолей, имеется еще целый ряд заболеваний сигмовидной кишки, при которых основным методом лечения является операция.

В каких случаях показаны операции на сигмовидной кишке

опухоль сигмовидной кишки
Опухоли сигмовидной и верхнего отдела прямой кишки. Это наиболее частая причина операций данного отдела кишечника. Опухоли могут проявляться симптомами кишечной непроходимости, тогда операция будет экстренная.
Виды операций на сигмовидной кишке
По виду:
![]()
Сигмотомия – разрез стенки кишки, проведение в ней необходимых манипуляций с последующим ушиванием разреза.- Резекция сигмовидной кишки. Это наиболее распространенный вид операций на данном органе. Цель – удаление всей сигмы или только пораженного участка.
По объему вмешательства:
- Типичная резекция. Такая операция предусматривает минимально возможное для данной патологии удаление части кишки. Чаще всего применяется дистальная резекция или сегментарная резекция сигмовидной кишки.
- Комбинированная резекция – при прорастании опухоли в соседний орган удаляется не только кишка, но и другой орган.
- Расширенная резекция. Применяется при поздних стадиях рака с распространением. Например, при 3 стадии рака сигмы проводят левостороннюю гемиколэктомию или даже субтотальную резекцию толстой кишки.
По характеру операции могут быть:
- Экстренные (при развитии перфорации кишки), проводятся в первые 2 часа после поступления.
- Неотложные (при кишечной непроходимости). Проводятся при безуспешности консервативных мер в течение 6-10 часов.
- Плановые. Проводятся после тщательного обследования и подготовки.
По цели вмешательства:
- Радикальные. Конечная цель операции – полное удаление опухоли и излечение пациента.
- Паллиативные – при невозможности удаления опухоли создают условия для облегчения состояния (чаще всего это устранение кишечной непроходимости).
По типу восстановления непрерывности кишечника:
- С восстановлением естественного пассажа каловых масс путем создания межкишечного анастомоза.
- С формированием противоестественного заднего прохода (колостомы).
По виду доступа:
- Лапаротомическая операция.
- Лапароскопическая резекция.
Подготовка к операциям на сигмовидной кишке
Практически все поводы для операций на сигмовидной кишке – это жизненно необходимые показания (это или рак, или осложнения, опасные для жизни). Поэтому противопоказания для этой операции минимальны: операцию не будут делать при тяжелом агонирующем состоянии пациента.
В остальных случаях операция возможна после тщательной подготовки и обследования.

Для уточнения диагноза применяются следующие методы обследования:
- Ректороманоскопия – осмотр прямой и сигмовидной кишки.
- Колоноскопия – эндоскопическое исследование толстого кишечника с биопсией из подозрительных участков.
- Обзорная рентгенография брюшной полости – при подозрении на кишечную непроходимость.
- Ирригоскопия – рентгенологическое контрастное исследование толстой кишки. Проводится при противопоказаниях к фиброколоноскопии или как дополнение к ней.
При плановых операциях назначается общее стандартное обследование, которое проводится в амбулаторных условиях:
- Общий анализ крови с определением тромбоцитов.
- Электролиты плазмы.
- Биохимические показатели – сахар, общий белок, креатинин, мочевина, печеночные ферменты, амилаза.
- Показатели свертываемости – фибриноген, протромбин, АЧТВ, МНО.
- Рентгенография грудной клетки.
- Электрокардиография.
- Осмотр терапевта.
- У пациентов с хроническими заболеваниями легких – определение газов крови, исследование функции внешнего дыхания.
- Пациенты с сопутствующими хроническими заболеваниями должны быть осмотрены специалистами – кардиологом, эндокринологом, бронхопульмонологом, проводятся дополнительные обследования по их назначениям.
Очистка кишечника
Перед операциями на кишечнике очень важно хорошо его очистить от содержимого. Есть несколько способов:
![]()
За 3-5 дней до операции назначается бесшлаковая диета, за 3 дня – применяются слабительные средства и (или) очистительные клизмы.- Более современный метод – антеградное промывание кишечника (лаваж). Метод заключается в приеме 2-3 литров осмотического раствора накануне операции. Обычно это раствор Фортранса.
Противопоказано проведение лаважа при подозрении на перфорацию кишки, кишечную непроходимость, кровотечение, при тяжелой сердечной недостаточности.
За 6-8 часов до операции не разрешается принимать никакую пищу.
При тяжелом общем состоянии рекомендовано по возможности отложить оперативное лечение для проведения предоперационной подготовки в условиях стационара. Таким пациентам проводится коррекция жизненно важных функций организма (переливание крови, плазмы, белковых гидролизатов, солевых растворов, коррекция гипоксии, сердечной недостаточности и т.д.)
За один час до кожного разреза вводится двойная средняя доза антибиотика.
Подготовка к неотложной операции
Довольно часто возникают ситуации, когда пациент поступает в стационар уже с осложнениями (кишечной непроходимостью, кровотечением, перитонитом). Это все показания к срочному хирургическому вмешательству, диагноз у такого больного устанавливается уже только на операционном столе, а времени на подготовку к операции совсем немного – несколько часов.
Основные мероприятия при подготовке к срочной операции:
- Установка назогастрального зонда в желудок для разгрузки верхних отделов ЖКТ.
- Установка катетера в центральную вену.
- Противошоковые мероприятия (переливание крови, плазмы, солевых растворов, коллоидных растворов).
- Очистительные или сифонные клизмы (если нет противопоказаний).
- Катетеризация мочевого пузыря.
Основные принципы операции на сигмовидной кишке
Принципы операции на данном отделе кишечника не отличаются от принципов операций на любом отделе толстой кишки:
- Абластичность. Этот принцип предусматривает бережное обращение с участком кишки, пораженным опухолью с целью предотвращения попадания раковых клеток в кровоток и на соседние органы. Достигается это ранней перевязкой сосудов, неприкосновением к опухоли, мобилизации кишки острым путем.
- Асептичность. Это все меры стерильности, применяемые при операциях на кишечнике, правильная подготовка кишечника, обязательное назначение антибиотиков уже до операции.
- Радикализм. Опухоль кишки должна быть удалена максимально возможно в пределах здоровых тканей вместе с регионарными лимфоузлами, брюшная полость тщательно осматривается на наличие метастазов. При малейшем сомнении в распространенности опухоли выбор делается на максимальную резекцию.
- Восстановление проходимости кишечника. По возможности восстанавливается естественный пассаж по кишечнику к заднему проходу. Если это сделать одномоментно невозможно, можно отложить этот этап операции.
Резекция сигмовидной кишки, ход операции
Резекция – это наиболее распространенный вид операций на сигмовидной кишке. Применяется два вида резекции:
- Дистальная резекция – когда удаляется 2/3 длины сигмовидной кишки и верхнеампулярный отдел прямой кишки.
- Сегментарная резекция – удаляется до 1/3 сигмовидной кишки, только пораженный участок.
Выбор объема резекции определяется степенью и распространенностью патологии. Например, при раке 1-2 степени, расположенном в средней трети кишки вполне допустимо провести сегментарную резекцию. При расположении опухоли ближе к прямой кишке проводят дистальную резекцию. При раке 3 степени радикальнее провести левостороннюю гемиколэктомию.
Этапы операции:

резекция сигмовидной кишки
Анестезия – общий эндотрахеальный наркоз.
Время операции – 2-3 часа.
Операция Гартмана

Операция Гартмана (обтурационная резекция сигмовидной кишки с формированием одноствольной колостомы) применяется у ослабленных, пожилых пациентов при злокачественных опухолях сигмовидной кишки или раке верхнего отдела прямой кишки.
Доступ – нижний срединный разрез. Мобилизуют резецируемый участок кишки, пересекают ее между зажимами. Отводящий конец кишки ушивается, а проксимальный выводится через отдельный разрез в левой подвздошной области наружу и подшивается к коже.
Через некоторое время после первого этапа возможно удаление колостомы и формирование колоректального анастомоза.
Формирование колостомы для отведения каловых масс проводится также как паллиативный метод у пациентов, у которых удалить опухоль радикально не удается (при прорастании опухоли в соседние органы).
Лапароскопическая резекция сигмовидной кишки
Резекция кишечника не традиционным открытым доступом, а лапароскопическим методом распространена довольно широко.

Преимущества лапароскопических операций:
- Небольшая травматичность: вместо большого разреза применяется три-пять небольших проколов, которые после заживления почти не оставляют следов на коже (дополнительный косметический эффект).
- В несколько раз ниже кровопотеря.
- Практически отсутствуют послеоперационные боли.
- Нет необходимости в соблюдении длительного постельного режима, что снижает риск тромбоэмболических осложнений.
- Короткий реабилитационный период.
- Почти сведен к минимуиму риск развития послеоперационных спаек и грыж.
Подготовка к лапароскопической резекции такая же, как и для открытой операции. Операция проводится под общим наркозом. Этапы практически те же, что и при открытом доступе. Формирование анастомоза осуществляется сшивающим аппаратом, введенным в прямую кишку.
Лапароскопическая резекция может быть проведена при доброкачественных новообразованиях, дивертикулезе, при раке в 1-2 стадии. Хирурги всегда готовы к переходу такой операции в открытый этап.
Лапароскопически также может быть выполнена операция восстановления непрерывности кишечника через некоторое время после формирования колостомы.
Недостатки лапароскопической резекции:
- Требуется применение дорогостоящего оборудования и специально обученного хирурга, что значительно увеличивает стоимость операции.
- Лапароскопическая резекция длится в 1,5 раза дольше обычной лапаротомической операции.
- Хирурги неохотно идут на лапароскопическую резекцию при онкологических заболеваниях, когда требуется тщательная ревизия брюшной полости.
Послеоперационный период
После лапаротомической операции пациент переводится в палату интенсивной терапии. На несколько суток назначается постельный режим, парентеральное питание (питательные растворы вводятся внутривенно).
Назначаются обезболивающие препараты, а также антибиотики.

Питье разрешается на следующий день (негазированная вода, отвары сухофруктов без сахара). Постепенно диета расширяется: сначала разрешается жидкая пища, пюре, жидкие каши, кисели. Затем в диету добавляются кисломолочные продукты, белковые омлеты, отварное мясо, печеные яблоки, отварные овощи, творог.
Пища не должна быть соленой, перченой. Питание осуществляется маленькими порциями 6- 8 раз в сутки.
Дренаж удаляется на 3-4 день. Швы снимаются на 6 – 8 день. Выписка из стационара обычно проводится через 13 – 15 дней. Восстановление трудоспособности наступает через 1,5 – 2 месяца после операции.
После лапароскопической резекции вставать и ходить можно уже на следующий день, выписка возможна через 5 – 7 дней.
В течение 2 -3 месяцев необходимо соблюдать диету с минимальным содержанием шлаков. Исключается грубая растительная пища, бобовые, ржаной хлеб, сдоба, газированные напитки, цельное молоко.
Разжижение каловых масс достигается приемом достаточного количества жидкости или препаратов лактулозы (дюфалак).
Перезвоним Вам в течении 1 минуты
Москва, Балаклавский проспект, дом 5
диагностическая процедура, направленная на исследование пищевода, желудка и двенадцатиперстной кишки
Медицинское обследование внутренних органов с помощью эндоскопа
Гистологическое исследование помогает с высокой точностью определить наличие опасных клеток и новообразований
Гастроскопия – один из наиболее объективных и точных способов исследования слизистой оболочки желудка
Анализы на ЗППП – это комплекс лабораторных исследований, позволяющий выявить возбудителей заболеваний, передающихся половым путем
Гастроскопия (эзофагогастродуоденоскопия, ЭГДС) — это осмотр слизистой пищевода, желудка
Одним из самых современных методов борьбы как с доброкачественными, так и со злокачественными новообразованиями является эндоскопический метод, использование которого стало возможным благодаря развитию современных технологий в области медицины.
Эндоскопическое удаление опухоли любого рода имеет ряд основных преимуществ перед другими методами, которые широко применяются в медицинской практике: Практически полное отсутствие болезненных ощущений, что дает возможность использовать минимальное количество анестезирующих средств. Соответственно, данный метод является наиболее оптимальным для лиц, у которых существует опасность возникновения разного рода аллергических реакций на сильнодействующие препараты, являющиеся обезболивающими. В случае, если пациенту проведена такая операция, как эндоскопическое удаление опухоли, время нахождения его в стационаре для осуществления наблюдения за ним медицинского персонала весьма ограничено и занимает короткий промежуток времени.
Благодаря тому, что инструменты, используемые при эндоскопическом оперативном вмешательстве минимальны, разрезы, сквозь которые проводятся необходимые манипуляции, являются минимальными и практически не оставляют различных рубцовых образований и шрамов.
Весь процесс проводимых манипуляций осуществляется под постоянным контролем современного оборудования, что практически во всех случаях обеспечивает успешный исход операции. Однако, при большом количестве плюсов метод удаления различных образований эндоскопическим путем, имеет и некоторые минусы, к основным из которых относятся: Высокая стоимость. Благодаря тому, что эндоскопическое оборудование - одна из новейших разработок в области медицины и, соответственно, является дорогостоящим, цена на данные услуги достаточно велика. Однако, учитывая все плюсы этого вида оперативного вмешательства, в данном случае цена является показателем высочайшего уровня качества.
Ограниченное количество клиник и других медицинских учреждений, располагающих возможностью проведения эндоскопических операций. Данная ситуация возникла также благодаря высокой стоимости оборудования.
Эндоскопические манипуляции по удалению доброкачественных, либо злокачественных опухолей проводятся в несколько основных этапов: Осуществление обезболивания. В большинстве случаев применяется местная анестезия, что позволяет осуществить минимальное воздействие на организм пациента.Однако, в ряде некоторых особенных случаев возможно применение общего наркоза.
Далее на месте образования опухоли делается небольшой надрез. Обычно величина его составляет не более, чем несколько миллиметров, в зависимости от размера новообразования и его локализации. После этого в надрез вводятся тонкие полые трубки, на которых закреплены как источники освещения, так и соответствующие инструменты, применение которых необходимо в ходе той или иной операции. При помощи данного оборудования врач производит удаление необходимого участка измененной ткани. Данный процесс полностью проходит под осуществлением контроля современного высокотехнологичного оборудования, что позволяет минимизировать риск травматизации здоровых тканей и слизистой, а также практически во всех случаях обеспечить успешный исход операции. Далее на поврежденные в ходе процедуры удаления опухоли участки тканей накладываются, в случае необходимости, швы.
После проведения операции пациент остается под наблюдением медицинского персонала в течении необходимого количества времени. После выписки из медицинского учреждения пациентам рекомендуется на некоторое время ограничить выполнение тяжелых физических работ, так как данные действия могут привести к появлению осложнений различного характера. Также в ряде случаев необходим прием различных лекарственных препаратов, назначенных лечащим врачом. Для обеспечения успешного исхода в лечении как доброкачественных, так и злокачественных опухолей, любому пациенту рекомендуется принимать во внимание советы и рекомендации лечащего врача и неукоснительно соблюдать их.
Резекция сигмовидной кишки (сигмоидэктомия) – это радикальное оперативное вмешательство, которое предполагает удаление части или всей сигмовидной кишки. Объем удаления определяется тяжестью патологии, являющейся показанием к операции. Если поражение сигмовидной кишки носит доброкачественный характер и в патологический процесс вовлечен довольно ограниченный участок, то представляется возможным сохранить большую часть органа. В таком случае ход операции предполагает иссечение небольшого фрагмента кишечной трубки.
Показания
Существует целый ряд патологий, для лечения которых возникает необходимость проведения этого оперативного вмешательства:

- травматические повреждения (в этом случае необходима экстренная операция);
- доброкачественные новообразования, которые приводят к частичной или полной обтурации просвета кишечника либо есть высокий риск злокачественного перерождения опухоли;
- злокачественные новообразования (если имеет место онкологическое заболевание, то операция проводится с регионарной лимфаденэктомией для предотвращения развития рецидива);
- осложненный дивертикулит (дивертикулы – это мешкообразные выпячивания кишечной стенки, которые могут появляться в любом отделе желудочно-кишечного тракта, но чаще возникают в толстом кишечнике);
- заворот сигмовидной кишки, приводящий к кишечной непроходимости;
- язвенное поражение слизистой оболочки, которое приводит к сильному дискомфорту пациента (боли, запоры, частые кровотечения) и не поддается медикаментозному лечению.
Противопоказания
Противопоказания для проведения сигмоидэктомии:
- острый воспалительный процесс в толстом кишечнике (операция проводится после медикаментозного лечения воспаления);
- запущенные формы рака с наличием отдаленных метастазов;
- тяжелые сопутствующие заболевания в стадии декомпенсации.
Подготовка
Правильное проведение подготовки к операции значительно уменьшает риск развития осложнений и сокращает сроки реабилитации:
- За 7-10 дней до вмешательства пациенту назначается специальный диетический режим, который полностью исключает употребление тяжелой, трудноперевариваемой и приводящей к брожению пищи.
- Проводится полное обследование пациента. Назначаются общеклинические исследования (общий и биохимический анализ крови, мочи, ФЛГ). Это проводится для выявления сопутствующих заболеваний и своевременного их лечения. Недиагностированное общесоматическое заболевание может осложнить ход операции и ухудшить прогноз для пациента. Если больной постоянно принимает какие-либо препараты, то врач может отменить их либо изменить дозировку, если это необходимо.
- Детально обследуется желудочно-кишечный тракт. Проводится колоноскопия (по показаниям берется биопсия из пораженных участков), ректороманоскопия. В некоторых случаях хирург может назначить обзорную рентгенографию брюшной полости или ирригоскопию. Показания для проведения этих исследований определяются в индивидуальном порядке.
- За сутки до операции обязательно проводится очищение кишечника. Очистка может проводиться несколькими способами: прием слабительных средств, очистительные клизмы. Более современным методом считается прием осмотических растворов (Фортранс), однако эти растворы имеют довольно высокую стоимость. Выбор способа очищения зависит от назначения врача и от предпочтений пациента. Важно, чтобы пациент придерживался назначенного рациона питания на протяжении недели перед операцией, поскольку это также оказывает очистительное действие.
- Последний прием пищи и воды должен быть за 12-16 часов до операции.
- За несколько часов до начала оперативного вмешательства вводят антибактериальные препараты, так как бактериальная обсеменённость кишечника очень высока и есть риск развития инфекционных осложнений в послеоперационном периоде.
Техника проведения
Резекция может быть выполнена разными способами:

- Лапароскопический способ. Операция проводится с применением специального эндоскопического видеооборудования. В ходе операции на коже живота делается только несколько небольших разрезов, что делает этот метод более щадящим и позволяет избежать появления больших рубцов.
- Лапаротомический способ (открытый). Предполагает широкое рассечение кожи и подлежащих тканей, поэтому является более травматичным и неэстетичным, но существуют патологии, когда хирургу необходимо произвести обширное вмешательство (чаще всего онкология), и малоинвазивная операция будет неэффективной.
Существует несколько различных способов восстановления пассажа кишечного содержимого:
- Формирование кишечного анастомоза. Осуществляется сшивание частей кишечника, которые остались выше и ниже резецированного участка.
- Формирование колостомы. Производится полное ушивание отводящего сегмента кишки и выведение приводящего конца кишки на переднюю брюшную стенку с образованием колостомы (операция Гартмана). Это может быть как промежуточным, так и завершающим этапом операции.
Вид, методику и объем оперативного вмешательства определяет лечащий врач, учитывая тип патологии, её объем и степень поражения кишечника. Также от способа операции будет зависеть цена за предоставление данной услуги.
Этапы оперативного вмешательства:
- Проведение эндотрахеального наркоза.
- Осуществление доступа к сигмовидной кишке. Действия на данном этапе зависят от выбранного способа операции (лапароскопический или лапаротомический). При лапаротомическом доступе используют нижнесрединный разрез.
- Ревизия брюшной полости. При малоинвазивной операции проводится эндоскопия, при открытой – прямой осмотр органа и прилежащих тканей.
- Мобилизация участка кишечника, который будет удален. На этом этапе рассекается брыжейка кишки, а также перевязка, пересечение сосудов и нервов.
- Резекция пораженного участка. Предположительный объем вмешательства выбирается в предоперационном периоде, но окончательную длину удаляемого участка хирург определяет уже по ходу операции (во время ревизии). Удаление участка кишки производится вместе с брыжейкой (в некоторых случаях дополнительно удаляют регионарные лимфоузлы).
- Восстановление целостности кишечной трубки. В зависимости от показаний на данном этапе создается анастомоз либо выводится колостома на переднюю брюшную стенку.
- На заключительном этапе устанавливаются дренажные трубки, и ушивается операционная рана.
Если резекция проводилась по поводу злокачественного заболевания, то операция дополняется химиотерапией и лучевыми методами лечения.
Реабилитационный период
Темпы восстановления после операции зависят от объема произведенного вмешательства и общего состояния организма. Также на сроки реабилитации влияет соблюдение пациентом лечебно-охранительного режима.
Первые сутки послеоперационного периода пациент находится в палате интенсивной терапии. Проводится антибактериальная, противовоспалительная и анальгезирующая медикаментозная терапия. По показаниям могут вводиться химиотерапевтические препараты.
Диета после резекции:

- через 12-24 часа после операции разрешается употребление воды и несладкого чая;
- расширять диету необходимо постепенно. В течение первой недели диета должна состоять только из жидкой и перетертой пищи;
- постепенно в меню можно включать небольшое количество твердых продуктов;
- питаться больной будет небольшими порциями 5-6 раз в сутки;
- спустя месяц, пациент может постепенно возвращаться к своему обычному рациону, но полностью исключить жирное, копченое, острое и алкоголь;
- при правильно подобранной диете не должно быть никаких расстройств пищеварения.
Для ускорения реабилитации пациентам рекомендуются занятия лечебной физической культурой. Объем и вид упражнений врач-физиотерапевт подбирает индивидуально для каждого пациента.
Возможные осложнения
- кровотечения из-за неадекватного гемостаза;
- несостоятельность швов послеоперационной раны или анастомоза;
- инфекционные осложнения (могут развиваться такие жизнеугрожающие состояния, как перитонит и сепсис);
- динамическая кишечная непроходимость (парез кишечника);
- спаечная болезнь;
- послеоперационная грыжа.
Сигмоидэктомия – серьезное оперативное вмешательство. Однако при правильном выполнении операции квалифицированными хирургами и соблюдении пациентом всех рекомендаций возможно достижение хорошего качества жизни больного после резекции.
Читайте также:



