Что нужно есть после операции при раке поджелудочной железы

Диета после операции на поджелудочной железе — единственный способ восстановления нормальной работы пищеварительного тракта. После такого метода лечения полноценная работа органов пищеварения нарушена, поэтому для снижения нагрузки на них необходимо неукоснительное соблюдение строгой диеты. Ограничения в рационе после операции позволяют избежать осложнений, обострений или рецидивов болезни.
Длительность соблюдения зависит от объема проведенного хирургического вмешательства. Обычно реабилитационный период занимает длительное время — от 6 до 12 месяцев, но иногда продолжается еще определенный промежуток времени. 
Особенности диеты после операции
При назначении диеты после удаления поджелудочной железы учитываются:
- степень произведенного радикального лечения,
- тяжесть состояния больного,
- скорость его восстановления.
Особенности питания после операции различны в каждом периоде: диета в первые дни и недели существенно отличается от той, что назначается при выписке из стационара.
В первые три дня после удаления поджелудочной железы или частичной резекции назначается полный голод. В это время пациент находится в палате интенсивной терапии, где проводятся не только активные реанимационные мероприятия, но был исключен всякий контакт с видом и запахом пищи. Даже при отсутствии еды может возникнуть рефлекторная выработка ферментов, что приведет к обострению и появлению боли.
После того как больной переведен в общую палату хирургического стационара, назначается парентеральное питание: внутривенно вводятся специальные белковые и углеводные смеси, а также жиросодержащие препараты, которые поддерживают орган, восстанавливают его после стресса и одновременно не создают функциональной нагрузки. Это связано с тем, что в состав этих смесей все необходимые белки входят в виде готовых аминокислот, и железе не приходится вырабатывать протеазы для расщепления белков, как это происходит при переваривании пищи. Аналогично отсутствует функциональная нагрузка при вливании низкомолекулярных углеводов и препаратов, содержащих липиды.
Секреция панкреатического сока и ферментов, расщепляющих жиры и углеводы, сведена к минимуму, поджелудочная железа сохраняет относительный покой. Это время ее восстановления после операции. 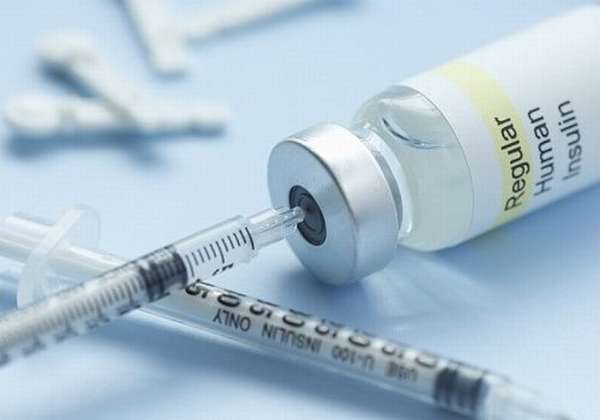
Благодаря такому ведению больного в первые дни поджелудочная железа защищена от самопереваривания: выработка ферментов сведена к минимуму, поступающие внутривенно готовые питательные компоненты усваиваются практически полностью, поддерживается гомеостаз и все важные показатели жизнедеятельности.
Все препараты, которые используются в первые дни после хирургического вмешательства, назначаются врачом. Индивидуально рассчитываются объем и количество всех составляющих, их пищевая ценность, объем вводимых растворов. Учитывается количество потерянной жидкости, масса тела больного, тяжесть состояния после операции.
Питательные смеси требуются из расчета 30–60 ккал на 1 кг веса пациента. В обязательном порядке добавляется инсулин: поджелудочная железа контролирует углеводный обмен в организме, так как разрушению подвергались все ткани органа, включая островки Лангерганса, вырабатывающие инсулин. После операции происходит резкое нарушение всех функций:
- экскреторной (выработка пищеварительных ферментов),
- инкреторной (производство инсулина, расщепляющего углеводы) – во многих случаях развивается сахарный диабет.
Специальные питательные смеси содержат:
- белки,
- углеводы,
- жиры.
Белковые препараты необходимы поврежденному органу для клеточного восстановления тканей: они участвуют в строительстве мембран и других важных составляющих клеток. А также они имеют высокую энергетическую ценность. Каждая из них имеет хороший отзыв специалистов. Чаще всего применяются:
- Аминозол,
- Изовак,
- Амиген,
- Аминон,
- Полиамин,
- Гидролизин-2,
- Мориамин.
![]()
- Липозин,
- Липофундин С,
- Интралипид.
- глюкоза — от 5 до 50% концентрации растворов,
- фруктоза 5 и 20% — она предпочтительнее, поскольку меньше воздействует раздражающе на интиму (внутреннюю стенку) вен при парентеральном (внутривенном) введении.
Спирты добавляются как дополнительный энергетический субстрат, используются вместе с жировыми эмульсиями:
- Сорбитол,
- Ксилитол.
Они создают дополнительную осмолярность (густоту крови) и не требуют дополнительного введения инсулина.
На 3 сутки после оперативного лечения разрешается щадящее питание. В первые 10–14 дней ограничения в еде очень жесткие. Калорийность ограничена. Разрешены:
- сухарики,
- протертые супы,
- каши (гречневая и рисовая), приготовленные на молоке, разбавленном с водой,
- паровой омлет из половины белка,
- с 6 дня — несвежий пшеничный хлеб,
- сливочное масло (15 г в день).
![]()
- щелочную минеральную воду без газа (Славяновская, Боржоми, Нарзан, Ессентуки № 4, Поляна Квасова),
- отвар шиповника,
- кисель,
- несладкий некрепкий чай,
- компот из сухофруктов.
Через неделю добавляются, кроме уже разрешенного яичного, белки в виде нежирной рыбы и мяса в ограниченном количестве.
Всю первую неделю еда готовится исключительно на пару. Со второй — разрешено продукты отваривать.
Сразу после операции, как только разрешено больному есть самому, преимущество остается за белковой пищей:
- для переваривания жиров требуется большое количество ферментов, что является большой нагрузкой на поджелудочную железу,
- углеводы вызывают повышенный процесс брожения, что негативно сказывается на состоянии всех органов пищеварительного тракта (газы, скапливающиеся в кишечнике, давят на желудок и поджелудочную железу, вызывая боли, ощущение распирания, тяжести).
Принципы питания после панкреатэктомии
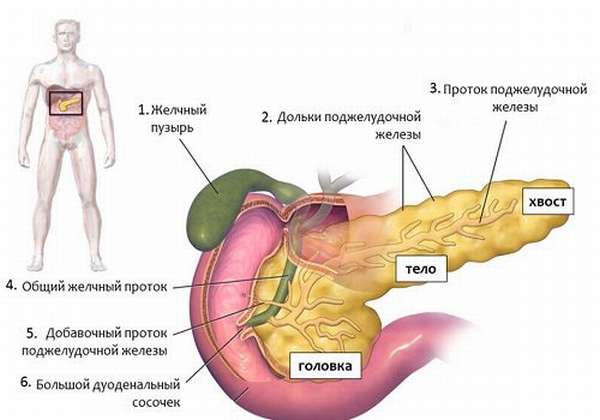
Панкреатэктомия — это операция по удалению поджелудочной железы. Она может быть:
- тотальной,
- дистальной — удаляется тело и хвост, остается головка поджелудочной железы.
Причины радикального лечения различны:
- рак тела или головки,
- панкреонекроз,
- камень,
- киста больших размеров.
![]()
Онкология и некроз тканей поджелудочной железы являются самыми опасными состояниями, не оставляющими выбора в методах терапии. Лечением опухолей любой этиологии, даже если первоначальным очагом стал другой орган, а в поджелудочной железе возникли метастазы, занимается онколог. Врач этой специальности определяет нужный объем операции в каждом конкретном случае. В дальнейшем, в зависимости от оставшейся части органа, он объясняет, что категорически нельзя кушать, и определяет временные промежутки запрета.
Лечебное питание после полного удаления поджелудочной железы или ее части базируется на соблюдении следующих принципов:
- кратность приема пищи,
- количество употребляемой еды,
- восполнение необходимого объема жидкости,
- строгая необходимость придерживаться списка разрешенных и допустимых продуктов, исключая запрещенные.
После операции кратность питания составляет 6–8 раз в день. Сокращение частоты требует увеличения объема. Это приведет к нарушению переваривания из-за недостатка как собственных ферментов, так и дополнительно принимаемых энзимных препаратов.
Нужно учитывать, что частый прием еды требует еще и тщательного пережевывания пищи — одно из условий ее хорошего усвоения. В слюне содержится амилаза — фермент, расщепляющий углеводы. Поэтому переваривание пищи начинается еще в ротовой полости.
Диетическое питание после операции представляет собой научно обоснованную программу, которая для пациента становится образом жизни. Разработана она основоположником диетологии, гастроэнтерологом М.И. Певзнером и используется при всех заболеваниях и сегодня.
В первые 5–7 дней после панкреатэктомии примерный суточный калораж — 1 000 ккал. Количество приемов пищи 6–8 раз. Исходя из этого, по специальной таблице рассчитывается допустимая энергоемкость каждого из них. Рекомендуется жидкая и полужидкая низкокалорийная пища в пределах стола № 0 по Певзнеру.
В последующие 5–7 дней питание соответствует столу № 1а, когда допускаются только блюда, приготовленные на пару. Еда притом должна быть протертой до консистенции пюре. Калорийность повышается до 1 500–1 800 ккал в день, разделенная на 5–6 раз в течение дня. 
При дальнейшем расширении диеты и переходе на стол № 5П суточный калораж достигает 1 800—1 900 ккал, количество приемов пищи — по-прежнему 5–6 раз в день. Порции не должны превышать 250–300 граммов.
Употребление жидкости нужно для восполнения утраченного объема в процессе проведения операции, а также:
- для удаления из организма токсинов, которые образуются в результате гибели тканей,
- поддержания нормальной осмолярности (вязкости крови),
- предупреждения тромбообразования, которое является частым осложнением после оперативного лечения.
В первую неделю после хирургического вмешательства объем необходимой жидкости составляет 2,5 л. Через 2 недели ее количество уменьшается до 2 л в сутки, в дальнейшем ограничивается до 1,5 л. Это зависит от многих факторов:
- тяжести состояния,
- комплекции пациента,
- сопутствующих заболеваний (патология сердечно-сосудистой системы, почек).
Объем необходимой жидкости рассчитывается и контролируется врачом. Измеряется артериальное давление, исследуется выделительная функция почек.
Пить разрешается небольшими дозами по несколько глотков, но часто. Употребляемая жидкость должна быть комфортно теплой и без газов. Запрещены кислые, сладкие напитки, крепкий кофе, чай, какао, шоколад, наваристые жирные бульоны.
Примерное меню на неделю
Меню на неделю составляется индивидуально, а рацион рассчитывается каждому пациенту в зависимости от срока после операции и объема произведенного хирургического вмешательства, жизненно важных показателей. Каждое блюдо и рецепт его приготовления не должны содержать запрещенных продуктов даже в небольших количествах. 
Примерный образец, по которому можно составить недельное меню:
- 1 завтрак — паровой омлет из белка яйца, гречневая каша, кофе из цикория,
- 2 завтрак — десерт из обезжиренного творога с йогуртом,
- обед — суп-пюре из тыквы, рыбный рулет, кисель,
- полдник — желе из фруктов, галетное печенье,
- ужин — салат из отварной свёклы, тефтели из курицы, отвар шиповника,
- перекус перед сном — кефир.
Диета после операции последующие 1,5–2 месяца
После выписки из стационара, через 1,5–2 месяца, питание расширяется. В него вносятся индивидуальные поправки с учетом сопутствующей патологии и переносимости различных продуктов. В этот период диета соответствует столу № 5 по Певзнеру. Она по-прежнему должна быть:
- дробной: 5–6 приемов пищи,
- небольшими порциями — не более 300 г на один прием,
- невысокой калорийности — не превышать 1 900 ккал/сут.
В нее постепенно вводятся новые продукты:
- мясо или рыба, но нежирные и в ограниченных количествах,
- йогурт и творог низкой калорийности.
Запрещено употребление жирного, жареного, острого, соленого. Исключаются специи, соусы, алкоголь, овощи и фрукты в свежем виде.

Разрешается прием углеводов в виде желе или мусса из перетертых фруктов или ягод. В случае развившегося нарушения толерантности к глюкозе или сахарного диабета легкоусвояемые углеводы исключаются, а сложные равномерно распределяются между всеми приемами еды в течение дня.
Как грамотно набрать вес истощенному организму?
В послеоперационный период происходит резкая потеря массы тела. Это связано с развивающимися нарушениями в деятельности органов пищеварения. К их числу относится мальабсорбция — утрата организмом способности усваивания полезных веществ, поступающих с пищей.
Чтобы прервать негативный процесс, назначается прием ферментных препаратов, а также лекарственных средств, способствующих восстановлению секреторной функции пораженного органа. Помимо этого, необходимо формирование правильных, с медицинской точки зрения, пищевых привычек.
Учитывая, что набор веса зависит от того, насколько хорошо усваиваются питательные вещества, необходимо:
- употреблять легкоусвояемые продукты,
- включать в рацион белковые продукты, по совету врача — протеиновые напитки,
- строго контролировать однократную порцию еды, используя электронные весы — это необходимо для того, чтобы выделяемых организмом и поступающих с лекарственными препаратами ферментов хватало на переваривание всей поступающей пищи,
- использовать готовое порционное питание, выпускаемое для малышей — оно содержит необходимое количество всех пищевых компонентов в нужной пропорции, а также витаминные и минеральные комплексы и хорошо усваивается,
- категорически отказаться от запрещенных продуктов, которые могут снизить вес: жирная еда приводит к появлению поноса, острая пища вызывает повышенную выработку желудочного и панкреатического сока и повышению обмена веществ, что приводит к еще большей потере веса.
Во всех случаях изменения в рационе необходимо посоветоваться с врачом, чтобы не нарушить равновесие в организме и не обострить болезнь. Но при соблюдении всех рекомендаций возможно восстановление функций пищеварения в кратчайшие сроки.

- Эффективность: лечебный эффект через 6-12 месяцев
- Сроки: пожизненно
- Стоимость продуктов: 1800-2000 руб. в неделю
Общие правила
Удаление поджелудочной (панкреатэктомия) проводится при наличии тяжелой угрожающей жизни патологии при неэффективности методов консервативного лечения. Показаниями к панкреатэктомии являются: острое воспаление с панкреонекрозом, травмы поджелудочной железы с кровотечением, абсцессы, кисты/псевдокисты, некротический панкреатит с нагноением, крупные камни в протоках железы, злокачественные опухоли.
Существует несколько видов операций на поджелудочной железе (ПЖ): удаление части органа (резекция) — удаление головки железы (панкреатодуоденальная резекция), удаление хвоста/тела (дистальная резекция), полное удаление железы (тотальная панкреатэктомия) и некрэктомия (удаление омертвевших тканей).
Поскольку поджелудочная железа является важнейшим секреторным органом в организме, ферменты которой обеспечивают пищеварение, то ее полная/частичная резекции является фактором риска развития ее функциональной недостаточности.
Питание после удаления поджелудочной железы, наряду с заместительной терапией эндо/экзогенной функции ПЖ, является важнейшей и неотъемлемой составляющей послеоперационного периода и всего периода реабилитации больного. Лечебное питание рассматривается как важнейшее звено фармакотерапии расстройств процессов метаболизма и является основой качественного/количественного обеспечения организма пациента в энергетических/пластических потребностях.
Диета после удаления поджелудочной железы в послеоперационном периоде базируется на последовательно назначаемых хирургических лечебных Столах № 0А, 0Б, 0В. При этом, рацион Диеты № 0А после операциях на поджелудочной железе назначается на 5-7 суток, а не 2-3 дня, как при оперативных вмешательствах на других органах. Это обусловлено необходимостью комбинировать парентеральное и естественное питание, поскольку после операции на ПЖ больные должны получать количественно/качественно адекватный рацион питания, что вызвано возрастанием потребности в пищевых нутриентах по отношению к физиологической норме.
Игнорирование этого принципа значительно повышает риск развития послеоперационных осложнений и неадекватного течения процессов регенерации. Достоверно установлено, что, исход/эффективность оперативного вмешательства напрямую зависит от длительности искусственного питания, энергетической ценности и адекватности состава нутриционного обеспечения. Поэтому минимальный период нахождения пациента на полном парентеральном питании больных должен быть не менее 5-7 суток, а для перенесших тотальную панкреатэктомию не менее 10-12 дней.
Сочетание постепенно увеличивающегося объема энтерального/естественного питания с постепенным уменьшением парентерального питания является основным требованием к лечебному питанию в условиях послеоперационной адаптации желудочно-кишечного тракта к отсутствию ПЖ. Такой подход позволяет сохранить на уровне физиологической нормы белково-энергетическое обеспечение организма больного в данный период ранней реабилитации и осуществлять плавно возрастающую пищевую нагрузку за счет хирургических гипокалорийных диет, обеспечивающих щажение органов ЖКТ. Переход от полного парентерального к питанию с использованием желудочно-кишечного тракта осуществляется назначением хирургических диет, а в дальнейшем — протертого варианта Диеты № 5п.
Общая длительность всех хирургических диет может составлять 3-4 недели, что обусловлено необходимостью в максимально медленной пищевой нагрузке после операций на ПЖ. Вопросы о расширении пищевого рациона/продуктового набора, продолжительности нахождения на том или ином лечебном столе, требованиях к назначаемым диетам в послеоперационном периоде должны решаться индивидуально на основании оценки нутрицидного состояния пациента, общего состояния организма и особенностей восстановительных процессов.
На этапе амбулаторно-поликлинической реабилитации больных в неосложненных случаях после операции на ПЖ используется рацион питания лечебного Стола № 5п, протертый вариант которого назначается на период 1,5-2 месяца, а затем в течение 6-12 месяцев больной находится на не протёртом варианте этого стола.
Сроки нахождения на каждом из них могут изменяться в зависимости от течения восстановительных процессов. При нормальном течении процесса реабилитации диету постепенно расширяют за счет включения новых продуктов и увеличения объема их потребления. При отсутствии поносов рацион дополняют сырыми мелко шинкованными овощами, преимущественно морковью/капустой принимаемыми 3-4 раза в день в начале еды по 100/150 г.
В случаях развития секреторной/инкреторной недостаточности ПЖ могут возникать симптомы панкреатогенной энтеропатии, проявляющейся поносом, стеатореей, мальабсорбцией и развитием белково-энергетического дефицита. Для этой категории пациентов в рационе питания увеличивается содержание белка до 120-130 г за счет увеличения потребления нежирного мяса (кролика, кур, телятины), нежирной рыбы, молочных продуктов, рыбы, яичного белка и снижения содержания жира до 60–70 г. Исключаются продукты, богатые пищевыми волокнами.
В рацион вводят продукты, содержащие соли калия (компоты из протертых сухофруктов, соки) и кальция (творог кальцинированный, витаминно-минеральные комплексы).
Рекомендуется практиковать включение в рацион специализированных продуктов — модульных энтеральных белковых смесей из телятины, говядины, мяса цыплят, гомогенизированных/пюреобразных консервов для детского/диетического питания. В ряде случаев, после операций на ПЖ у больных нарушается пассаж содержимого по кишечнику, способствующий развитию запоров и дисбактериоза. В таких случаях в рационе питания увеличивается удельный вес овощей и несладких фруктов, но при этом, уменьшается содержание легкоусвояемых углеводов, что позволяет избежать усиления процессов брожения и метеоризма.
При нарушении толерантности к глюкозе/признаках развития диабета диетотерапия корректируется с учетом нарушенного углеводного обмена. В рационе питания исключаются/существенно ограничиваются легкоусвояемые углеводы, а содержание сложных углеводов находится на уровне 200-250 г, при этом, а источники углеводов распределяют по приемам пищи равномерно, приурочивая ко времени приема антидиабетических препаратов.
Лечебное питание у пациентов в послеоперационном периоде с прогрессирующей экзокринной недостаточностью требует особенно четкой индивидуализации, определяемой нутриционной формой панкреатической недостаточности, которая может проявляться в непереносимости белков, жиров и углеводов. При этом, необходимо уточнить, количественную/качественную сторону таких расстройств: какие продукты/в каком количестве и сочетании пациент не переносит. Соответственно, в рацион необходимо включать хорошо переносимые пациентом продукты, с учетом физиологических норм обеспечения БЖУ и энергетической потребности.
Все больные, перенёсшие в той или иной степени резекцию/полное удаление ПЖ, нуждаются в постоянной ферментозаместительной терапии, а также в контроле/коррекции гликемии. Объем и препараты заместительной терапии (прием пищеварительных ферментов), а при необходимости введение инсулина, определяются врачом в индивидуальном порядке.
Разрешенные продукты
Рацион питания после удаления поджелудочной железы включает:
- Супы, приготовленные исключительно на овощных бульонах с тщательно разваренными и перетертыми овощами/хорошо разваренными крупами (манной, геркулес, рис). Заправлять супы разрешается сливочным/растительным маслом, сметаной, подсушенной мукой, сливками.
- Овощи (картофель, кабачки, тыкву, морковь, цветную капусту, свеклу, зеленый горошек) в отварном/протертом виде. Позже, при хорошей переносимости, можно употреблять сырую тертую тыкву, морковь, огурцы и помидоры.
- Тощие сорта красного мяса (говядину, телятину), мясо, кролика курицы, индейки в отварном/паровом виде, рубленые изделия (фрикадельки, котлеты, суфле, кнели, тефтели). Отварную курицу/мясо кролика можно употреблять куском.
- Крупы (гречневая, овсяная, рис, манная и овсяные хлопья), приготовленные на воде и перетёртые до вязкой консистенции.
- Нежирную паровую/отварную рыбу в виде котлет и куском (треска, минтай, окунь, щука, путассу, судак, хек, сазан). Варят рыбу порционными кусками/целыми тушками. Не допускается припущенная рыба, поскольку она содержит много экстрактивных веществ.
- Несвежий пшеничный хлеб (I и II сорта), несдобное печенье
- Кисломолочные продукты низкой жирности: простокваша, кефир, ацидофилин, полужирный творог в составе пудингов, запеканок, суфле или в натуральном виде, протёртый неострый сыр.
- Яйцо всмятку/омлеты белковые паровые (1 шт. в день).
- Соусы на овощном/слизистом отваре круп с добавлением сметаны. Муку.
- Спелые сладкие яблоки в печеном виде.
- Жиры, вначале сливочное масло, которое вводят в каши/пюре в количестве 15-20 г в день, далее — рафинированное подсолнечное масло (5-15 г).
- Фрукты/ягоды в виде желе, варенья, киселей и муссов. Сухофрукты — протертые, желейный мармелад, пасти, сырые фрукты/ягоды в протертом виде.
- Из напитков — настой шиповника, фруктовые соки, разбавленные водой, некрепкий чай с лимоном, столовая вода без газа, компоты из свежих и сухих фруктов.
Нормальное пищеварение в организме человека обеспечивается ферментами, которые вырабатывает поджелудочная железа. Эти процессы нарушаются, если в органе развивается такое заболевание как рак поджелудочной железы. Больной долгое время не испытывает никаких симптомов, поэтому на начальном этапе болезнь обнаружить практически невозможно. Лечебная терапия включает и щадящий режим питания, поэтому диета при раке поджелудочной – обязательное условие.

Одной из причин перерождения клеток является неправильное питание, злоупотребление жирной пищей, фаст-фудом и алкоголем. Любые терапевтические мероприятия направлены на устранение симптоматики и остановку роста раковых клеток, немаловажное значение имеет рацион больного, поэтому питание при раке поджелудочной железы должно быть диетическим.
Общие рекомендации
Параллельно с онкологией может развиться сахарный диабет, это обусловлено дефицитом инсулина. Питанию при раке поджелудочной железы нужно уделять особое внимание и соблюдать ряд общих рекомендаций:
- не употреблять в пищу жареные, копченые, острые и соленые продукты, пища должна отвариваться или готовиться на пару, допускаются запеканки;
- все продукты должны легко усваиваться организмом;
- необходимо полностью убрать из рациона алкогольные напитки и газводу, отказаться от табакокурения;
- ограничить употребление бобовых и блюд из капусты;
- больше пить воды, компотов и чая из трав;
- не пить и не есть продукты в горячем виде, пища и напитки должны быть теплыми;
- не употреблять продукты с резкими запахами, они могут вызвать рвоту;
- питаться необходимо дробно – часто, но маленькими порциями;
- рацион питания должен быть сбалансированным и содержать необходимые белки, жиры и микроэлементы.
Диета при раке поджелудочной железы может дополняться приемом препаратов для улучшения аппетита, это может быть Мегестрол ацетат, и ферментами для улучшения пищеварения, например Фестал. Больным раком поджелудочной железы в 4 стадии пищу лучше принимать в протертом виде. Также необходимо выбирать качественные и свежие продукты с минимальным содержанием красителей и консервантов. Немаловажным аспектом питания является его режим.
Рекомендуемые и запрещенные продукты при раке поджелудочной
В процессе пищеварения при онкологических заболеваниях значительно снижается выработка ферментов, это может перегрузить орган и ухудшить состояние пациента. При выборе продуктов для больного необходимо руководствоваться рекомендациями врача.
Список того, что можно есть больным раком поджелудочной железы:
- мясо птицы, домашний кролик, нежирная говядина;
- блюда из нежирной рыбы;
- обезжиренные кисломолочные продукты и сыры;
- овощи, кроме капусты и бобовых;
- не сильно сладкие фрукты, если имеется кожура, ее лучше счищать, например у яблок;
- каши из различных круп;
- можно есть хлеб, если он вчерашний и приготовлен из цельнозерновой муки;
- чай нужно готовить из лекарственных трав;
- соки, компоты или кисели не должны быть кислыми.
- Фрукты или овощи нужно подвергать термической обработке. Если готовятся первые блюда, их лучше протирать, это позволит снизить нагрузку на орган.
Рак поджелудочной железы редко диагностируют в начальной стадии, как правило, он имеет латентное течение, поэтому очень важно обеспечить больному правильное питание. Нельзя использовать для приготовления пищи овощи или фрукты, обработанные нитратами и органическими препаратами, которые используют в процессе выращивания. Они часто вызывают обострение онкологии.
Категорически запрещены следующие продукты:
- бульоны из мяса или рыбы, можно кушать только блюда, приготовленные на овощном бульоне;
- свинина и любое жирное мясо, а также рыба;
- колбасы в любом виде;
- все копченые продукты;
- маринады и соленья;
- соленая или копченая рыба;
- консервированные продукты или содержащие консерванты в большом количестве;
- яйца, сваренные вкрутую;
- капуста, лук, чеснок, редис, редька в сыром виде;
- фрукты с повышенным содержанием глюкозы, например груши или виноград;
- свежий хлеб или любая выпечка;
- сало, как свежее, так и соленое;
- сдоба, сладкое, какао;
- грибы в любом виде;
- блюда из полуфабрикатов;
- домашняя сметана, молоко, творог;
- рафинированный сахар;
- крепкий чай или кофе.
- Также следует отказываться от различных приправ, пряностей, соусов, газированных напитков и алкоголя. Если начались метастазы, любые жиры также исключаются из ежедневного меню больного.
График питания при раке поджелудочной железы
Если у человека обнаружили злокачественную опухоль поджелудочной, кроме медикаментозного лечения ему рекомендуется полноценное питание и соблюдение его режима. График употребления пищи очень важен, больной человек не должен голодать или делать большие перерывы между приемом пищи. Если нет возможности поесть, нужно хотя бы выпить сок или съесть несладкое печенье. Это повысит шансы на положительный прогноз лечения.
Больной должен питаться не меньше 5-6 раз в день небольшими порциями, примерный график может выглядеть так:

- первый завтрак;
- второй завтрак;
- обед;
- полдник;
- ужин;
- легкий ужин незадолго до сна.
В меню обеда должно обязательно присутствовать первое блюдо, вся пища, которая готовится для ракового больного, должна быть хорошо разваренной, легко усваиваться и подаваться в теплом виде.
Примерное меню
Рацион питания лучше всего обсудить с врачом, который наблюдает больного. Меню необходимо составить так, чтобы оно было разнообразным и включало только блюда, приготовленные из разрешенных продуктов. Примерное меню при раке поджелудочной железы может выглядеть так:
Завтрак №1 – чай из лекарственных трав или кисель с сухариком домашнего приготовления. Можно съесть банан или выпить сок с несладким печеньем.
Завтрак №2 – нежирный творог с отваром шиповника, овсянка на воде и йогурт или любая, хорошо разваренная каша, дополненная салатом с растительным маслом.
Обед – протертый суп из овощей, каша с паровой котлетой, компот или сок. Можно в качестве второго блюда отварить или запечь рыбу.
Полдник – полдник должен быть достаточно сытным, можно приготовить запеканку из творога или овощей и дополнить некрепким чаем с молоком. Для разнообразия можно готовить овощное рагу на пару.
Ужин – на ужин желательно приготовить легкое сытное блюдо из куриного филе или нежирного фарша. Это может быть паровая котлета или отварная куриная грудка. Если готовится омлет, то используются только белки и растительное масло. В качестве напитка рекомендуется травяной чай, он успокаивает и способствует хорошему пищеварению.
Перед сном можно выпить минеральную воду без газа и съесть запеченный фрукт или обезжиренный кефир с галетным печеньем.
Для приготовления пищи больному необходимо использовать рецепты диетических блюд, соблюдая список разрешенных продуктов и все рекомендации врача.
Питание после операции или удаления поджелудочной железы
Операции на поджелудочной железе или по ее удалению проводят только в крайних случаях, часто причиной для этого становится злокачественная опухоль. Учитывая назначение органа, послеоперационный период проходит под строгим наблюдением врача с соблюдением диетического режима питания.
После операции пациенту прописывается двухдневное голодание и только с третьего дня можно перевести больного на щадящий режим питания. Диета после операции на поджелудочной железе является важным моментом в послеоперационном лечении.
Особенность диеты состоит в том, что она допускает употребление только низкокалорийной пищи, содержащей все необходимые витамины. Блюда должны быть жидкими или полужидкими. В первую неделю список разрешенных продуктов весьма ограничен:
- вторичные мясные бульоны;
- кисель, фруктовый или ягодный сок;
- куриные яйца, сваренные всмятку.
Рацион не должен содержать больше 1000 Ккал, при этом больному необходимо употреблять не меньше 2 л жидкости в сутки.
Вторая неделя предполагает более расширенное меню и включает в себя следующие блюда:
- отварное мясо, протертое или перекрученное на мясорубке;
- паровые котлеты из куриного фарша;
- овощные пюре;
- белковый омлет, приготовленный на пару;
- разваренные каши из различных круп, кроме пшенной и перловой;
- мясные суфле, фруктовые желе;
- травяной чай, кисель, сок.
Основное правило – это принцип дробного питания, больной должен есть не меньше 6 раз в день маленькими порциями. Необходимо помнить, что после резекции поджелудочной железы строгая диета должна соблюдаться больным всю оставшуюся жизнь.
Основная цель диеты в первую неделю после операции – это обеспечить покой органу. Следует соблюдать все рекомендации, любое нарушение может повлечь серьезные осложнения. В первую неделю после операции разрешается:
1-3 дни – только питье: минеральная вода без газа или слабый отвар из шиповника, жидкости необходимо пить маленькими порциями, не менее 1-1,5 л в сутки.
4-5 дни – не крепкий чай без сахара и сухарик, паровой омлет из белка без соли, полужидкая каша.
6 день – в рацион питания можно добавить вчерашний хлеб со сливочным маслом (10-15 г в день), овощные супы и пюре (кроме капусты).
7-8 дни – можно вводить нежирные мясные и рыбные блюда. Лучше, если они будут паровыми или вареными. Это могут быть кнели, котлеты, суфле, фрикадельки. Потребление сахара должно быть минимальным.
Все блюда послеоперационной диеты легко готовятся и не требуют особых навыков, к тому же можно воспользоваться рецептурной книгой диетического питания.
Меню можно составить примерно так:
Первый завтрак – белковый омлет, приготовленный на пару и овсяная полужидкая каша.
Второй завтрак – запеченные фрукты и обезжиренный йогурт без добавок.
Обед – овощной суп-пюре или бульон (мясные и рыбные запрещены), на второе можно приготовить паровую котлету, фрикадельки или рыбу с жидкой кашей. Хлеб можно кушать только вчерашний или подсушенный.
Полдник – фруктовое желе, травяной чай или запеканку из обезжиренного творога.
Ужин – овощное пюре, рыбные или мясные кнели, компот или морс из некислых фруктов.
На ночь можно выпить стакан обезжиренного кефира или йогурта.
Все продукты, используемые для приготовления диетических блюд должны быть свежими и соответствовать списку разрешенных. Категорически запрещено жареное, копченое, консервированное и соленое. Также необходимо исключить алкоголь и курение. Щадящий режим питания будет способствовать скорейшему выздоровлению и поможет избежать послеоперационных осложнений.
Читайте также: