Боковая киста время операции
Причины развития боковой кисты шеи
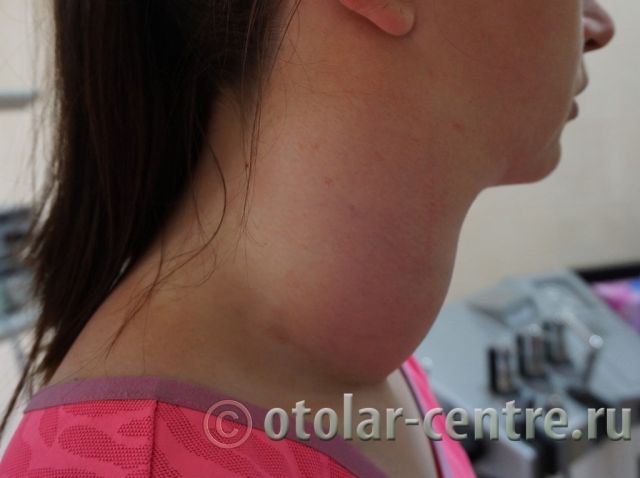
Боковая киста шеи или бранхиогенная опухоль (название заболевания произошло от греческого слова "kystis"- пузырь) относится к врожденным доброкачественным опухолевым образованиям, которая является следствием патологического эмбрионального развития плода. Многолетние исследования указывают на прямую связь с аномальным внутриутробным развитием плода на начальном сроке беременности.
Признаки и симптомы боковой кисты шеи
Раннюю стадию развития шейной кисты обнаружить бывает крайне сложно. Это связано с тем, что существует довольно много других болезней, имеющих сходную симптоматику. Однако существуют параметры симптомов наличия боковой кисты шеи, проявляющиеся вследствие различных инфекционных воспалительных процессов или травматизации :
- появление небольшой по размерам припухлости в области сонной артерии;
- нарушение глотательного процесса пищи;
- болевые ощущения вследствие давления на сосудисто-нервный пучок;
- ощущение эластичного, безболезненного новообразования подвижного характера при пальпации;
- увеличение лимфатических узлов на шее;
- смещение гортани;
- нарушение дыхания и дикции, наличие стридора ( свистящего звука при дыхании);
- нагноение с образование абсцесса в случае инфицирования кисты.
Диагностика боковой кисты шеи
Как правило, диагностику боковой кисты шеи выполняют при наличии у пациента осложнения, при котором уже наблюдаются заметное увеличение кисты в размерах, флегмона или характерный абсцесс. Очень важно при проведении диагноза кисты шеи исключить другие заболевания в области шеи, имеющие подобные проявления и сходные симптомы. Бранхиогенная киста может дифференцироваться со следующими заболеваниями шеи : липома шеи, лимфосаркома, лимфангиома, тератома шеи, лимфаденит, включая неспецифическую туберкулезную форму, опухоль гломуса ( блуждающий нерв), бранхиогенная карцинома, метастазы при онкологии щитовидной железы.
Диагностика боковой кисты шеи состоит из следующих этапов:
- полный сбор анамнеза болезни, включая наследственный фактор;
- внешний осмотр с пальпацией области шеи и лимфоузлов;
- компьютерная томография шеи с контрастированием для уточнения размеров опухоли, ее локализации, вида свища, содержимого полости;
- УЗИ шеи;
- пункция кисты ( по показаниям);
- фистулограмма или окрашивание свищевого хода.
Лечение боковой кисты шеи
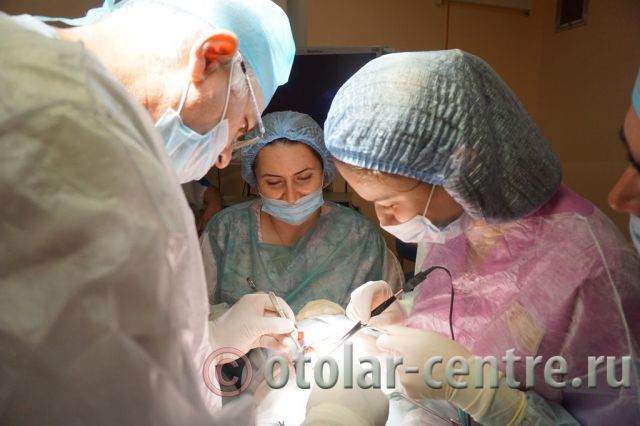
Лечение боковой (бранхиогенной) кисты проводится только хирургическим путем. Во избежание осложнений, развития воспалительных процессов и нагноений, проводить операцию по удалении кисты нужно как можно раньше. В наше время операции по радикальному рассечению кисты не относятся к сложным оперативным вмешательствам, но требуют высокого профессионализма, внимания и опыта, так как оставшиеся частички эпителия новообразования могут в дальнейшем вызвать рецидив с последующим хирургическим лечением.
Данные операции проводятся под эндотрахеальным наркозом (интубирование трахеи), длительность операции от 30 минут до одного часа в зависимости от локализации опухоли, возраста пациента и сложности случая. По окончании операции пациенту проводят антибактериальное, противовоспалительное лечение. Физиотерапевтические процедуры и УВЧ. Через пять-семь дней после операции снимаются швы. Для исключения рецидива пациент находится на диспансерном наблюдении в течение одного года.
Особенности развития шейной кисты и лечения в детском возрасте
Боковые кисты шеи у новорожденных и детей младшего возраста протекают в латентной форме и не выражаются клинической симптоматикой до тех пор, пока не появляется провоцирующий фактор – травматизация ребенка, появление респираторной инфекции или других воспалительных процессов. Иногда таким фактором может стать и гормональная перестройка организма.
Клиническая практика показывает, что у детей формированию боковой кисты всегда предшествуют ОРЗ, грипп и другие заболевания верхних дыхательных путей. Прослеживается связь опухоли с лимфатическими путями, при которых происходит проникновение микробов патогенного характера во внутреннюю полость кистозного образования, которые вызывают нагноение.
В детском возрасте хирургическое лечение боковой кисты проводят от трех лет вне стадии обострения. Но в случае серьезных осложнений, ведущих к угрозе жизни, хирургическое вмешательство показано и в раннем возрасте ребенка.
Прогноз лечения боковой кисты шеи
Прогноз боковой кисты шеи зависит от следующих факторов:
- общее состояние здоровья пациента;
- возраст;
- размер кисты и ее локализация по отношению к важным органам, крупным сосудам;
- длительность развития кисты;
- формы кисты – воспаление, нагноение;
- содержание полости – гной или экссудат;
- вид фистулы;
- наличие или отсутствие хронических заболеваний.
В целом прогноз от лечения боковой кисты шеи можно считать благоприятным. Риск перерождения боковой кисты в злокачественную форму крайне мал.
Существует ли профилактика бранхиогенной шейной кисты?
К сожалению, не существует профилактических мер по предупреждению развития данного заболевания в связи с ее характером аномального внутриутробного зарождения. Скорее всего это вопрос для генетиков, занимающихся проблемами этиологии и патогенеза врожденных аномалий эмбрионального развития. Но, если все-таки боковая киста определена, то малышам рекомендовано динамическое наблюдение до трех лет с периодическими осмотрами раз в 3-и месяца. Дети должны проходить регулярную диспансеризацию с обязательным осмотром ЛОР-врача, который сможет контролировать развитие опухоли и исключить различные риски и осложнения.
Клинический случай в отделении гортани ФГБУ НМИЦО ФМБА России
21.06.2016 года пациентке было выполнено удаление доброкачественного образования шеи.
Размер удаленной опухоли: 20 см на 6 см
В послеоперационном периоде пациентка М. получала антибактериальную терапию, шов удален на 7-е сутки.

Что такое боковая киста шеи
Кисту, являющуюся врожденным доброкачественным новообразованием, как правило, обнаруживают еще в младенческом возрасте. Внешне она напоминает округлое выпуклое подвижное при глотании образование под кожей на боковой стороне шеи справа или слева. В медицинской практике подобные новообразования считаются достаточно редким заболеванием, тем не менее, для их лечения требуется особо внимательное отношение и большой опыт хирурга в проведении подобных операций. Боковая киста долгое время растет медленно, безболезненно и бессимптомно. Однако затем она может проявиться в период интенсивного роста или гормонального сбоя в организме. Так, например, киста шеи может стать заметной в подростковом или климактерическом периоде, во время беременности. Их лечение заключается в хирургической операции по устранению кисты. Если удаление подобного новообразования не было проведено своевременно, то могут возникнуть осложнения.
Если киста начинает расти и увеличиваться в размерах, то начинает давить на расположенные рядом сосуды, нервы, гортань и трахею. Увеличившись в размерах она вызывает боль, покраснение, отек, воспаление и нагноение. Воспалившись, она может самопроизвольно вскрываться наружу или в сторону ротовой полости, образуя свищ.
Симптоматика боковой кисты шеи начинает обнаруживаться по истечении воспаления или травмы и носит следующий характер:
Боковая киста в районе гортани провоцирует стидор — характерный звук свиста при дыхании.
Следует отметить, что клинические проявления бранхиогенной кисты зависят от ее локализации и размеров и очень часто не выявляются в течение длительного периода вплоть до воздействия провоцирующего фактора — воспаления или травмы. Скудная симптоматика и медленное развитие создает определенные трудности в ее диагностике, особенно в дифференциации.
Диагностика боковой шейной кисты
Прежде чем, провести дифференциальную диагностику, определяют ее локализацию. Бранхиогенная опухоль всегда располагается сбоку, отсюда и ее название — боковая киста шеи. Диагностика чаще всего проводится уже в момент осложнения, когда она увеличилась в размерах, и сопровождается абсцессом или флегмоной. С одной стороны, клинические проявления очевидны, с другой — они схожи с признаками прочих заболеваний шеи, что может внести затруднения в процесс постановки диагноза. Поэтому подобные новообразования нередко по ошибке принимается за лимфаденит, ее нагноение достаточно часто определяют как абсцесс, соответственно, лечение проводится не совсем адекватное.
Следует отметить, что дифференциальная диагностика боковых кист от других видов врожденных новообразований не принципиальна, поскольку все они, так или иначе, подлежат оперативному удалению. Гораздо более значимым считается своевременная констатация факта наличия кисты как доброкачественной опухоли, конкретизация ее размеров, формы и наличия свища.
Как выявляют боковую кисту шеи?
- cсбор анамнеза;
- осмотр и пальпация шеи, лимфоузлов;
- УЗИ шеи;
- компьютерная томография шеи в режиме контрастирования по показаниям — уточнение локализации опухоли, размеров, консистенции содержимого полости, вида свища;
- пункция по показаниям;
- фистулограмма (окрашивание свищевого хода).
Лечение боковой кисты шеи в Центре хирургии и имплантологии
В Центре хирургии и имплантологии созданы все условия для удаления боковой кисты шеи в условиях общей анестезии. Центр располагает собственным стационаром с современным операционными, оснащенными новейшим хирургическим, диагностическим и реабилитационным оборудованием, где успешно удаляются подобные новообразования. Команда высокопрофессиональных хирургов, анестезиологов и медицинского персонала обладают богатым опытом по проведению таких операции.
Как проходит операцию по удалению кисты
Любую подобную операцию предваряет тщательное обследование кист: УЗИ, зондирование, фистулография, цитологическое исследование. Удаление кисты проводится под общим наркозом, косметический послеоперационный шов, через некоторое время становится практически незаметным. Если же она уже воспалилась, то операция по её устранению осуществляется в два этапа. Сначала её очищают, после чего обрабатывают антисептиками до полного заживления. Спустя некоторое время, которое будет определено лечащим врачом в зависимости от индивидуальных особенностей организма и динамики заживления, проводится операция по устранению кисты шеи. После её завершения, биоматериал направляется на обязательное гистологическое обследование, чтобы исключить злокачественные изменения.
Специалисты Центра хирургии и имплантологии рекомендуют при обнаружении любых новообразований, даже небольших и безболезненных, как можно скорее обратиться за консультацией к врачу. Если это новообразование окажется кистой, то чем быстрее она будет удалена, тем меньше осложнений вызовет.

Киста шеи – это опухолевидное полое образование, которое располагается на боковой или передней поверхности шеи. Имеет содержание в виде жидкости или кашицы. Может иметь осложнения – злокачественное перерождение, нагноение или возникновение свища. Нагнаиваются кисты шеи в 50% случаев, а свищи могут образовываться после опорожнения кисты шеи через кожу.
Виды и причины появления кист шеи
Кисты шеи бывают срединными и боковыми.
Срединные кисты шеи иногда могут протекать бессимптомно, обнаруживают их зачастую в возрасте от 4 до 7 лет или от 10 до 14 лет. Образуются срединные кисты шеи в результате перемещения зачатка щитовидной железы по щитовидно-язычному протоку с места ее образования на переднюю часть шеи. Происходит это на 6-7 неделях беременности.
Боковые кисты шеи, как правило, выявляют с рождением ребенка. Они представляют собой полость в промежутке между жаберными бороздами, которая при нормальном развитии должна исчезать. Формирование боковых кист шеи происходит на 4-6 неделях беременности вследствие аномалий развития жаберных борозд.
Срединные кисты шеи
Срединные кисты шеи представляют собой безболезненное, плотное, эластичное, не спаянное с кожей образование с четкими границами, имеющее диаметр около двух сантиметров. Расположены по средней линии на передней поверхности шеи и составляют примерно 40% от всех кист шеи. Срединные кисты шеи имеют свойство смещаться во время глотания, спаяны с подъязычной костью и немного подвижны. Иногда могут располагаться в язычном корне. В таких случаях язык немного приподнят, часто развиваются нарушения глотания и речи.
Срединные кисты шеи очень часто нагнаиваются (в 60% случаев). При попадании инфекции увеличиваются в размерах и становятся болезненными. Близлежащие ткани краснеют и отекают.
Диагностируют срединные кисты шеи с помощью УЗИ и пункции кисты шеи с дальнейшими цитологическими исследованиями. Во время пункции образуется тягучая мутная желтоватая жидкость, которая содержит элементы лимфоидов и клетки плоского многослойного эпителия. Диагноз устанавливается на основании клинических данных и анамнеза. Свищевые ходы исследуют с помощью зондирования и фистулографии.
Срединные кисты шеи имеют схожесть со струмами языка, дермоидными кистами, лимфаденитами, специфическими воспалительными процессами и аденомами аномально расположенной щитовидной железы.
Боковые кисты шеи

Боковые кисты шеи находятся на передне-боковой части шеи, в ее средней или верхней трети. Локализация боковых кист шеи – рядом с внутренней яремной веной прямо на сосудисто-нервном пучке. Боковые кисты шеи могут быть как однокамерными, так и многокамерными. В тех случаях, когда они имеют большой размер, могут сдавливаться нервы, сосуды, а также близлежащие органы.
Если нет сдавливания сосудисто-нервного пучка или нагноения, боковые кисты шеи не болезненны. Представляют собой овальное или округлое опухолевидное образование, которое легко заметить во время поворота пациентом головы в противоположную сторону. При пальпации наблюдаются болезненные ощущения. Над боковыми кистами шеи кожа, как правило, не изменена, а сами кисты подвижны, эластичны и не спаяны с кожей.
При нагноении боковых кист шеи они увеличиваются в размерах и становятся болезненными. Кожа над ними краснеет, а в дальнейшем образовывается свищ.
Диагностируют боковые кисты шеи с помощью пункции с последующими цитологическими исследованиями полученной жидкости, УЗИ, зондирования и фистулографии с рентгенконтрастным веществом. Диагноз устанавливается на основании клинической картины болезни и анамнеза.
Неинфицированные боковые кисты шеи схожи с внеорганными опухолями шеи (липомами, невриномами) и лимфогранулематозом. Нагноившиеся – с лимфаденитом и аденофлегмоном.
Лечение кист шеи
Лечение кист шеи исключительно оперативное. Операции на кистах шеи показаны при всех боковых кистах шеи, а также при срединных кистах шеи любого размера у детей и диаметром более одного сантиметра у взрослых. Операция на кисте шеи проводится под внутривенным наркозом, ее удаляют вместе с капсулой, чтобы предупредить рецидивы. Во время операции на кисте шее хирургом сначала делается разрез над кистой, далее он выделяет и удаляет кисту вместе с оболочками. При удалении срединных кист также удаляется часть подъязычной кости, так как через нее проходит тяж от кисты. Операции на боковых кистах шеи являются более тяжелыми из-за близлежащих нервов и сосудов.
У больных пожилого возраста с наличием сопутствующих тяжелых заболеваний могут проводить аспирацию содержимого кисты шеи с дальнейшим промыванием полости кисты антисептиками. В других случаях этот метод не используется, так как он недостаточно эффективен и имеет высокий риск развития рецидивов.
Благодаря минимальной травматизации тканей при операциях на кистах шеи, использованию современной техники и наложению внутренних косметических швов пациенты в минимальные сроки возвращаются к обычному образу жизни.
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
Рассмотрим процедуру удаления кисты из организма, виды операций и процесс восстановления со сроками реабилитации.
Удаление кисты
Под кистой подразумевают аномальный отросток, который располагается в тканях нашего организма.
Внутри новообразование может содержать отмершие клетки кожи, затвердевшие частички жира, а также физиологические жидкости.

При своевременном выявлении она подлежит удалению. Важна как сама операция по удалению, так и реабилитация после удаления кисты.
Практически всегда она носит доброкачественный характер, в редких случаях содержит злокачественные клетки. Они могут образовываться в любом месте на теле: яичники, почки, спина, пах, печень и даже мозг.
Виды операций по удалению кисты
На сегодняшний день производится несколько видов операций. Все зависит от места и вида новообразования.
Способы хирургического вмешательства:
- пункция;
- лапароскопия;
- полостное вмешательство.
Хирургическое вмешательство может быть как плановым, так и срочным.
Показанием для неотложного проведения операции является:
- перекрут ножки новообразования;
- разрыв;
- образование гнойных масс.
Подобные осложнения проявляются острой болью. Значительное увеличение температуры тела свыше 38°. Тошнота сопровождающаяся рвотой. Полуобморочное состояние.
Рассмотрим виды операций более подробно.
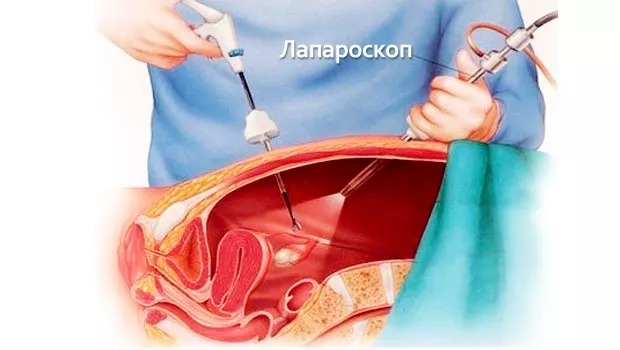
Пункция кисты применяется очень редко, когда новообразование небольшого размера и отсутствует воспалительный процесс. Под ультразвуковым просмотром проводится иссечение с помощью специальной насадки.
Пациенты легко ее переносят, реабилитация после операции по удалению кисты проходит в минимальные сроки. Для проведения операции делается три разреза. В один вводится кабель с камерой, в другие – необходимые инструменты.
Образования необходимо удалять очень аккуратно, дабы их содержимое не вылилось внутрь организма.
В недавнее время полостная операция являлась единственным способом избавления. В наше время применяется очень редко.
Показаниями к ее проведению является риск злокачественного перерождения или же возникновение кровотечения при проведении лапароскопии.
Возможные осложнения
Хирургическое вмешательство увеличивает риск развития последствий.
Иногда воспалительный процесс может развиться из-за отсутствия элементарной гигиены. Высока вероятность проникновения инфекции в организм.

Осложнения лечения новообразования на яичнике:
- высокая температура тела;
- интенсивная боль внизу живота;
- выделения приобретают темный окрас;
- кровотечение;
- припухлость и отечность кожного покрова;
- повторное образование;
- травматизм близко расположенных органов.
Факторы, которые влияют на развитие осложнений:
- наличие лишнего веса;
- беременность;
- заболевания хронического характера;
- злоупотребление никотином и алкоголем;
- прием медикаментов;
- развитие спаечного процесса.
Реабилитация после операции по удалению кисты яичника может сопровождаться различными неприятными симптомами – в таком случае незамедлительно обратитесь к врачу. Операция – это стресс для организма. Часто человек впадает в депрессию.
Сроки реабилитации после удаления кисты
Восстановление составляет от 2 недель до 1 месяца.
Все зависит от тяжести хирургического вмешательства и развития различных осложнений.
Реабилитация после удаления кисты почки пройдет быстрее, если она проводилась с применением лапароскопии. Восстановительный период после применения полостной операции длительный.
Особенности реабилитации после разных видов операций
Пункция кисты – малотравматичная процедура. Восстановительный период проходит быстро. После проведения пациент находится в медицинском учреждении на протяжении 2-х дней.
Реабилитация после удаления кисты яичника включает прием антибактериальных препаратов. При негативной динамике наблюдение осуществляют еще 2 месяца. Через полгода можно применять иной вид вмешательства для борьбы с проблемой.
Послеоперационный период длиться две недели. Общий срок реабилитации – 1 месяц.
- прием гормональных препаратов;
- фотофорез;
- лазерная и магнитная терапия;
- диетическое питание;
- незначительные физические нагрузки;
- физиотерапевтические методы.
При использовании лапароскопии выписка из стационара проводится на вторые сутки. В первое время пациенту необходим полный покой и постельный режим.
Важен пересмотр рациона. Необходимо стараться как можно меньше нагружать кишечник. Реабилитация после удаления кисты яичника при лапароскопии включает прием легкой и полезной пищи.

Первый этап восстановления начинается после проведения операции и заканчивается после снятия швов.
Длительность периода – от недели до двух. Важно осуществлять дыхательную гимнастику, а также включить лечебные упражнения.
С 4-го дня показаны физиотерапевтические методы. Врач должен наблюдать пациента два раза в год.
Реабилитация после удаления кисты бейкера коленного сустава включает покой ноги на протяжении нескольких дней. Для недопущения развития тромбоза глубоких вен необходимо использовать компрессионный трикотаж.
Реабилитация после удаления кисты Бейкера включает также ношение специального ортеза.
При полостной операции пациенту первое время необходимо придерживаться постельного режима. Начинать движения можно по рекомендации врача.
Все зависит от места разреза. Если ощущается боль в области шва, показан прием обезболивающих препаратов. Стоит обратить внимание на специальную диету и питьевой режим. При данном виде операции теряется много жидкости.
Беременность после лапароскопии кисты яичника
В ходе операции удаляется сам нарост, ткани яичника практически не травмируются. Нет никаких препятствий к беременности.
Врачи рекомендуют, перед планированием беременности, пропустить несколько циклов, спустя 2-3 месяца можно переходить к зачатию.
Исключением является эндометриоидное новообразование, которое требует полного лечения специальными препаратами, для обеспечения успешного вынашивания плода. Не стоит расстраиваться, если беременность наступит не сразу, ведь организм у каждой женщины индивидуален.
Дополнительные рекомендации
Реабилитация после удаления кисты головного мозга включает занятия со специалистом по ЛФК, массажистом, рефлексотерапевтом.
Важен прием специальных медикаментов, которые способны облегчить отек и улучшить кровоток. В течение месяца пациента могут беспокоить головные боли.
Человека, после перенесенной операции, нельзя считать полностью здоровым. На протяжении жизни его могут сопровождать проблемы с сосудами и мозгом.
Реабилитация после удаления арахноидальной кисты мозга проходит так же, как и в предыдущем случае.
Операция по удалению новообразования с копчика переносится легко. Период заживления происходит на протяжении месяца. В период реабилитации запрещено сидеть. Реабилитация после удаления кисты копчика включает прием антибиотиков и обезболивающих препаратов. Для скорейшего срастания тканей назначаются физиологические процедуры. Пациент полностью восстанавливается.
Ранняя диагностика и лечение кисты дают положительный прогноз. Данный вид новообразования не злокачественный, поэтому пациент полностью восстанавливается. Наименее травматичными способами оперативного вмешательства являются пункция и лапароскопия.
Когда необходима операция по удалению кисты на яичнике
Операция на кисту яичника рекомендуется в случае, если она постоянно растет, и не исчезает после нескольких менструальных циклов. В обязательном порядке удаление назначается при малейшем подозрении на онкологию. Не всегда резекция яичника подразумевает отсечение органа полностью. В большинстве случаев проводится цистэктомия кисты яичника – оперативное вмешательство, при котором максимально сохраняются здоровые ткани.
Иногда требуется удалить кисту вместе с яичником. При этом назначается овариэктомия – самая недорогая по цене. Второй яичник остается целым и полноценно функционирует. Когда есть риск преобразования доброкачественной опухоли в злокачественную, то требуется гистерэктомия. При такой операции иссекаются оба яичника вместе с маточной трубой или с маткой. Доступ в брюшную полость осуществляется либо через хирургические разрезы, либо через лапароскопические проколы. Удаление кисты яичников требуется, если:
- подозрение на раковое заболевание;
- возникает постоянная боль;
- поликистоз;
- отсутствие признаков регрессии;
- внутреннее кровотечение из-за разрыва кисты;
- разросшееся новообразование нарушает приток крови к органу;
- киста оказывает давление на другие органы.
Самая простая и легкая операция сегодня – это лапароскопия яичника. Ее суть заключается в том, что создаются 3 небольшие проколы внизу брюшной полости, через которые вводится видеокамера и инструменты хирурга. В современном медицинском мире лапароскопия считается самой безболезненной, ведь полостная операция сопровождается травматизацией тканей, на что организм реагирует очень остро.
Преимуществом этого вмешательства является и то, что хирург с помощью видеокамеры, оснащенной мощными линзами, видит все очень четко, что увеличивает точность работы. Проходит лапароскопия под местной или общей анестезией, поэтому женщина ничего не чувствует. Сначала в брюшную полость подается углекислый газ, чтобы она распрямилась, и было лучше видно органы. Затем хирург удаляет образование, не травмируя здоровые ткани, а в конце после выпуска газа на надрезы накладываются косметические швы с повязками.
Операция по удалению кистозного образования яичника лазером проходит еще быстрее и точнее, чем при лапароскопии. Эти два метода очень схожи, только в качестве резекционного инструмента выступает не скальпель хирурга, а лазерный луч. При данном способе иссечения кисты яичников вероятность кровотечения сводится к минимуму, поскольку лазер одновременно прижигает кровь на месте иссечения новообразования.
При этом хирургическом вмешательстве делаются на животе женщины надрезы, через которые хирург удаляет кисту или яичник, в зависимости от показаний. Лапаротомию принято считать полостной операцией, а назначается она в следующих случаях:
- гнойные процессы;
- киста большого размера;
- разрыв или перекруты;
- спаечные явления;
- онкологические образования.
Послеоперационное восстановление в домашних условиях
Послеоперационный период начинается в момент завершения операции и продолжается до выписки пациентки из стационара.
Особенностью адаптации организма к новым условиям является ранняя физическая активность.
Пациентке не только разрешают, но и рекомендуют делать первые самостоятельные движения уже через несколько часов после отхождения от наркоза.
Выписка осуществляется в зависимости от прогнозов операции и скорости восстановления основных функций организма: выделительной и пищеварительной.
При выписке каждой женщине даются рекомендации. Температура после лапароскопии кисты яичника может повышаться в течение 2-5 дней.
Обычно данное состояние не требует приема жаропонижающих средств. Если есть после лапароскопии боли, то обязательно назначаются анестетики.
Восстановление в домашних условиях предполагает:
- соблюдать половой покой и исключить секс в течение 2-4 недель,
- обрабатывать рубцы антисептиками, а на 7 сутки снять швы,
- исключить посещение сауны, бани, бассейнов и не принимать ванну,
- принимать антибиотики после лапароскопии, если это назначено врачом (обычно при большом объеме вмешательства),
- принимать противозачаточные и гормоны, если это рекомендовано для восстановления функции яичников (на срок 3-12 месяцев),
- носить бандаж, если выполнялся большой объем работ с удалением репродуктивных органов,
- спиртное и алкоголь после лапароскопии не употреблять в течение всего периода восстановления,
- занятия спортом после лапароскопии начинать не ранее, чем через 4 месяца.
Период заживления рубцов составляет 7 дней, а для полного восстановления эпителиальной ткани потребуется до полугода.
Режим после лапароскопии предполагает соблюдение диеты.
В течение первых 6 часов после операции пациентке нельзя принимать пищу. Через 6-8 часов разрешено пить воду маленькими порциями.
Диета после лапароскопии кисты яичника предполагает потребление жидкой и перетертой пищи в первые 2 суток.
С того момента, как восстановится выделительная функция кишечника, можно постепенно возвратить свой рацион.
В этот период необходимо исключить газообразующую пищу, специи и соленое. К завершению недели можно вернуться к своему привычному рациону.
Подготовка к проведению операции
Если женщине назначено удаление кисты яичников, то ей нужно провести ряд анализов: мочи и крови: общий, биохимический, на группу и резус-фактор. Требуются также лабораторные исследования на инфекционные заболевания. За неделю до назначенного оперативного вмешательства следует соблюдать особое питание, при котором запрещается кушать жирное мясо, черный хлеб, сдобные мучные изделия, сырые овощи и фрукты, газированные напитки, в общем, те продукты, которые повышают в кишечнике газообразование.
Непосредственно перед лапароскопией надо очистить желудок, для этого надо минимум за 10 часов до операции перестать принимать в пищу какие-либо продукты. Последний раз можно кушать в 18 часов, а пить – до 22 часов. Накануне вечером нужно принять слабительные и воспользоваться клизмой. Утром надо повторить процедуру по очистке кишечника с помощью клизмы.
- Боли при кисте яичника у женщин: что делать
- Боли при эндометриозе матки: чем снять
- Причины, признаки и как лечить эндометриоидную кисту яичника
Как удаляют кисту яичника с лапароскопом
Удаление кисты методом лапароскопии позволяет уменьшить нагрузку на организм с помощью региональной анестезии, свести к минимуму последствия хирургического вмешательства. Операция проводится под эпидуральным наркозом, но если есть повышенный риск кровотечения могут назначить общую анестезию. Начинается процесс с прокола и введения в нижнюю часть живота 3000 см3 закиси азота или окиси углерода. После делается еще два или три надреза, в которые вводят лапароскоп и хирургические инструменты.
Врач оценивает состояние пораженного яичника и других органов малого таза. Большого размера новообразование извлекается в два этапа: сначала капсула прокалывается, после чего происходит аспирация ее содержимого, и только потом она удаляется. При таком подходе легко избежать разрыва кисты при ее иссечении. Извлеченный материал отправляется на гистологическое исследование для исключения онкологии. В заключение хирург промывает брюшную полость, устанавливает дренажную трубку, затем накладывает единичные швы на места проколов.
Пациентка в послеоперационный период может ощущать нервный дискомфорт, связанный с необоснованными страхами. Врач назначает антибиотики и обезболивающие препараты, чтобы избежать воспалительных процессов. Если выделения и повышенная температура не проходят в первые часы после вмешательства, то проводится дополнительное обследование. Швы снимают через неделю после лапароскопии. При соблюдении всех рекомендаций, восстановление проходит без последствий, а через 2-3 недели полностью восстанавливается трудоспособность.
Факторы, влияющие на скорость выписки
Срок пребывания пациента на стационаре увеличивается в том случае если:
- развилась аллергическая реакция на анестезию или другие медикаментозные препараты, применявшиеся во время операции;
- после манипуляции открылось кровотечение;
- пациент страдает от тромбоза (в крови обнаружены сгустки крови);
- есть подозрение на повреждение крупных кровеносных сосудов;
- у пациента диагностированы проблемы с сердцем;
- есть подозрение на заражение крови;
- на участках разреза появилась грыжа (выпуклость, связанная с нарушением заживления тканей);
Естественно, если в процессе лапароскопии произошло повреждение стенок органов, пациента оставляют в реанимации. Но судя по отзывам врачей, реанимация после лапароскопии требуется всего лишь 5-6% больных.
Как проходит полостная операция по удалению кисты яичника
Открытая полостная операция проводится методом послойного рассечения передней стенки живота. После этого кистозное образование удаляется, при надобности рассекаются спайки. Если киста эндометриоидная, то на наличие очагов просматриваются пузырно-маточная складка, сальник, кишечник и брюшина. После проведения операции слои брюшной стенки ушиваются в обратном порядке.
В больничном стационаре пациентки находятся 4-5 дней, а полностью возвращаются к активной жизни через 1-1,5 месяца. У женщин, которые планируют беременность, врачи стараются сохранить матку и яичники, чтобы они могли впоследствии забеременеть. При климаксе пациентке удаляют два яичника, чтобы не было ненужных последствий, а женщина могла спокойно продолжать жить половой жизнью. Возможные осложнения после лапаротомии:
- инфекционные процессы;
- повреждение внутренних органов;
- болевой синдром;
- образование спаек.
Лапароскопия проводится, в зависимости опыта хирурга и разновидности вмешательства, от 20 минут до 1,5 часа. При лапаротомии длительность операции может доходить до 2 часов. Если возникло подозрение на злокачественное кистозное образование, то включается удаление маточной трубы, поэтому врачу может потребоваться больше времени. Тактику проведения операции хирург подбирает каждый раз индивидуально.
Больничный после лапароскопии
В большинстве случаев больничный после лапароскопии длится не более двух недель. Однако срок может быть продлен при условии возникновения следующих осложнений:
- температура, которая не опускается ниже 37,5 градусов;
- проблемы с дыханием;
- приступы головокружения;
- интенсивное кровотечение;
- боль, которая не облегчается после приема обезболивающих таблеток;
- тошнота или рвота;
- появление отека на местах разрезов.
В любом случае не стоит переживать, что придется идти на работу, превозмогая боль. Врачи обязаны продлить срок, указанный в больничном листе, если пациент не восстановился полностью.
Надо ли удалять кисту при беременности
Существует много случаев, когда женщина беременеет, но при этом у нее развивается дермоидная киста. Сначала проводится выжидательная позиция – гинеколог наблюдает за новообразованием посредством УЗИ. Если традиционное лечение не помогает, то будет назначена срочная операция на любом сроке. Как удаляют кисту на яичнике во время беременности? В основном применяется лапароскопия. Но если киста достигает большого размера, то пациентке придется делать лапаротомию, при которой цена может оказаться слишком велика, так как есть риски и для матери, и для ребенка.
Читайте также:

