Таргетная терапия в лечении рака легкого эффективность
Таргетная терапия – это новый современный метод, используемый для борьбы с раковыми клетками. Когда врач озвучивает диагноз – онкология, это воспринимается как смертный приговор. Ещё десять лет назад лечение рака сводилось к простому поддержанию организма больного. Но сегодня медицина научилась проводить результативную терапию, направленную на полное избавление от раковых клеток.
Лечение онкологических больных отличается высокой стоимостью препаратов и используемого оборудования. Сколько стоит одна капсула лекарства? От 15 000 рублей. Цена терапевтических мероприятий достигает тысячи долларов в медицинских заведениях в Израиле.
Применение указанного вида технологий в лечении онкологических поражений внутренних органов и систем показывает положительные результаты, пациенты чувствуют себя лучше. Исследования показали возможность терапии:
- Лёгких;
- Молочных желёз;
- Почек;
- При кожных заболеваниях;
- В устранении меланомы.
Однако опытным путём установлено, что таргетная терапия в онкологии помогает при диагностировании рака других органов и систем.
Методика используется как самостоятельная процедура или при комплексном воздействии на злокачественное образование. Резистентность опухоли по отношении к терапии таргетного вида ниже, чем при химических способах лечения.
Всего лечение длится от 70 до 140 дней. За это время проходит 3-6 курсов. Один курс проводится на протяжении 21 дня. В период терапии соблюдается диета, тогда прогноз на контролирование роста клеток рака будет положительный.
Показания к применению
При диагностировании у пациента ракового новообразования врач определяет тяжесть заболевания. Полученные результаты говорят о том, какой метод борьбы потребуется применить для положительных результатов. В рекомендации содержатся показания для применения таргетной терапии:
- У больного тяжёлое состояние. При этом невозможно хирургическое вмешательство, химиотерапия недопустима. Указанные мероприятия приведут к ухудшению самочувствия.
- Когда для борьбы с раком используют опасные препараты, приводящие к негативным последствиям в здоровых тканях, использование ТТ позволяет снизить отрицательное влияние.
- Присутствует большой риск распространения метастазов, а также есть опасность возвращения болезни.
- Раковые клетки быстро размножаются и затрагивают новые органы, опухоль растёт ускоренными темпами.
Медицина использует разные виды таргетной терапии, где выделяются дополнительные подгруппы. Каждый вид препаратов направлен на выполнение определённых действий. Их список:
- Медикаменты на основе гормонов. Останавливают выработку секрета, провоцирующего значительный рост опухолевого образования.
- Модуляторы экспрессии генов. Под воздействием потребляемых средств происходят изменения в поведении белков. При меланоме мишень лекарственных средств – это мутированные BRAF гены.
- Индукторы апоптоза. Удаляют из организма клетки раковой ткани, называемые апоптозом.
- Ингибиторы ангиогенеза. Останавливают подачу крови на опухоль. Под воздействием препаратов указанного типа внутри новообразования не развиваются сосуды.
- Моноклональные антитела. С помощью медикаментов происходит доставка молекул токсических веществ к раковым клеткам. Затем происходит уничтожение патогенных тканей.
Как правило, врачи назначают средства, относящиеся к последнему указанному типу. Компоненты вводимых веществ повторяют антитела, вырабатываемые организмом для борьбы с болезнью.
Воздействие
Когда лечение заболевания проходит с использованием технологии таргетной терапии, способы выбираются разные. Действия, оказываемые на патоген, различаются. Чаще это воздействие на структурную составляющую, способствующую росту опухоли. Способ показал себя с лучшей стороны.
Против чего принимаются препараты, входящие в состав таргетной терапии:
- Против генов, провоцирующих увеличение количества и объёма клеток злокачественного образования.
- Борются с рецепторами, расположенными на поверхности каждой раковой клетки. Рецепторы чувствительны к гормонам и под влиянием способны спровоцировать увеличение объёма раковой опухоли.
- Происходит устранение молекул, участвующих в разрастании апоптоза.
Главная цель медикаментов – это белки. Указанные вещества ускоряют рост патогенных клеток. Также белки принимают активное участие в распространении метастазов. Таргетный препарат останавливает рост онкологической ткани, кровоснабжение опухолевого образования прекращается. Медикаменты блокируют источник, способствующий увеличению количества болезнетворных клеток, снижают или прекращают подачу кровяной жидкости в раковые ткани.
Происходит усиление процесса апоптоза, когда молекула, составляющая лекарство, приводит к прекращению функционирования поражённой раком клетки. Происходит контролируемый распад и выведение из организма остатков повреждённых тканей.
Преимущества и недостатки таргетной терапии
Пациенты и врачи отмечают положительные моменты при использовании указанной методики борьбы с онкологическим заболеванием:
- Использование линейки таргетных препаратов в комплексе с химиотерапевтическими медикаментами даёт усиление полезного воздействия последних.
- Здоровые клетки практически не затрагиваются, что способствует снижению негативных побочных действий.
- Отмечена результативность воздействия в ситуациях, когда медики диагностируют невозможность излечения при метастазах. В результате таргетной терапии больной может прожить дольше на месяцы и годы.
- Фармакологическая форма выпуска таргетных медикаментов – таблетка. Это значит, что принимать лекарство можно без опасения травмировать организм.
- Отмечается, что раковые клетки малочувствительны или нечувствительны к химическим средствам классической терапии, но реагируют на таргетные средства.
С положительными моментами отмечаются и минусы использования указанного метода борьбы со злокачественными клетками опухоли:
- Не все больные могут воспользоваться терапией (поступают жалобы: не получаю лечения). В каждом случае врач после проведения обследования осуществляет назначение индивидуально для больного.
- Только правильно подобранный медикамент даст положительный результат. Для определения лекарства проводят молекулярный и генетический анализ.
- Цена лекарственного средства высока, поскольку его сложно получить. Потому не каждый пациент сможет приобрести медикамент.
Не следует забывать, что у препаратов из линейки таргетной терапии есть побочные эффекты. Негативные последствия не так выражены, как это проявляется при использовании химиотерапевтических лекарств. Применение таргетных средств в качестве самостоятельного способа борьбы с онкологией наносит меньше вреда организму больного, снижается угроза повреждения здоровых органов и тканей. Несмотря на отмеченные плюсы использования, побочные действия достаточно серьёзные, чтобы на них обратить внимание:
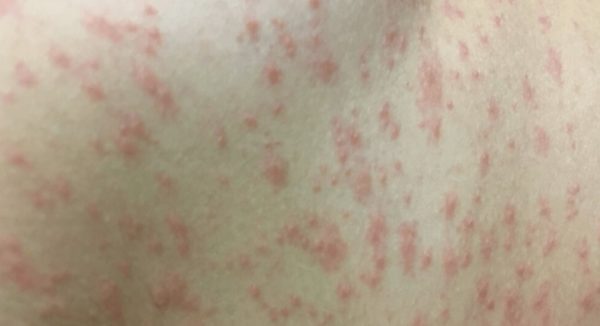
- На коже появляется сыпь. Также не исключены другие дерматологические последствия.
- Нарушение функционирования органов выделительной системы.
- Неправильная работа ЦНС, органов эндокринной системы, костного мозга.
- Повышение артериального давления.
- Сердечнососудистая патология. Нередко возникает ухудшение состояния, приводящее к сердечной недостаточности.
- Система дыхания даёт сбои. Развитие пневмонии и заболеваний бронхов.
- Заражение гепатитом, заболеваниями почек.
- Дисфункция желудка.
- Страдает способность крови свёртываться, что приводит к продолжительному заживлению даже мелких ран и порезов.
Появление указанных побочных действий не имеет массового проявления. Их возникновение отмечается по отдельности, и оно менее интенсивное, чем это наблюдается в период применения лечения химией.
Применяемые препараты
Раковый конгломерат – это мутирующие клетки. Мутация гена VHL заключается в провоцировании выделения большего количества белка, участвующего в росте злокачественного образования. Это значит, что применяемые препараты должны воздействовать на источники белка и останавливать продуцирование. Это поможет снизить скорость развития опухоли и заблокирует рост.
Сегодня разработано большое количество таргетных препаратов направленного действия:
- Сорафениб, или Нексавар. Отмечена положительная динамика в замедлении роста онкологических образований. Используется при диагностировании опухоли в печени. Под действием средства блокируется ангиогенез, ростовые молекулы утилизируются. В продажу поступают в виде таблеток. В качестве побочных воздействий может являться сыпь на коже, понос, повышенное артериальное давление, отёчность, пациент быстро устаёт.
- Бевацизумаб, или Авастин. Продается в виде раствора для внутривенного введения. Замедляет рост кровеносных сосудов, снабжающих раковый конгломерат. Нередко врачи используют в комплексе с интерфероном-альфа. Лечение становится более результативным. Доктора отмечают хорошую переносимость препарата практически всеми пациентами. Есть небольшой риск развития гипертензии и появления тромбов в крови. Используется для борьбы с поражением простаты, при опухоли головного мозга.
- Эверолимус, или Афинитор. Под воздействием медикаментов происходит блокировка белка mTOR. Реализуется в таблетках, принимать один раз в сутки. Лечит раковые опухоли 4 стадии, помогает при лимфомах. Однако при использовании возникает большое количество побочных действий, поэтому его назначают в крайних случаях.
- Темсиролимус или Торисел. Препараты инъекционного введения. Использование оправдано в тяжёлых случаях болезни и на последних стадиях, поскольку содержат массу побочных действий.
- Сунитиниб или Сутент. Тирозинкиназ результативно блокируется. Последствия приёма проявляются менее интенсивно, но положительные значения проведенной терапии ниже, чем показывают другие лекарства против рака.
- Эрлотиниб. Активно используется для лечения онкологии поджелудочной железы. Оказывается положительное воздействие на естественный защитный механизм больного, активизируя внутренние силы.
- Иматинибом спасают при злокачественных образованиях в каналах пищеварительной системы.
Другие таргетные вещества используются для борьбы с поражением мочевого пузыря, костей, печени.
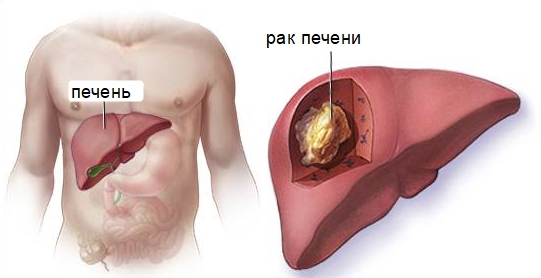
Лечение онкологических заболеваний
Медициной разработаны препараты, относящиеся к линейке таргетной терапии, имеющие узкую направленность. Вещество попадает в определённый орган и там оказывает терапевтическое воздействие. Это значит, что средство, разработанное для борьбы с онкологией молочной железы, нельзя использовать для уничтожения злокачественных новообразований в лёгких. Результат отсутствует, а побочные действия проявляются.
Поражение щитовидной железы карциномой способно преобразоваться в рак медуллярного типа. Это происходит в трёх случаях из ста. В зоне риска преобладают женщины в период менопаузы.
Рак кишечника и прямой кишки успешно лечится с помощью таргетных препаратов в моно-режиме и в виде комплексного воздействия.
При саркоме препараты направлены на повреждение биологической структуры образования. Процесс разрушения продолжается даже при глубоком поражении мягких тканей.
Для лечения указанного органа используются препараты, относящиеся к следующим классам воздействия:
- Блокировка рецепторов эпидермального роста, что приводит к снижению выработки белка для увеличения объёма опухоли.
- Останавливается рост кровеносных сосудов, снабжающих жидкостью раковый конгломерат.
- Негативное действие на продуцирование эстрогена.
- Угнетение PARP белка.
Какие лекарства используют при раке молочной железы:
- Препараты с избирательной блокировкой отдельных рецепторов эстрогенов, расположенных на поверхности опухолевого образования. Тамоксифен, Фулвестрант, Фарестон, Фазлодекс.
- Лекарства, оказывающие негативное воздействие на чувствительные ER-позитивные опухоли. Другое название – ингибиторы ароматазы. Средства снижают активность фермента, превращающего андрогены в эстрогены. Герцептином нарушается процесс жизнедеятельности раковых клеток за счёт устранения гормона роста. Аромазин, Фемара, Аримидекс. Вещества противопоказаны при менопаузе из-за малого содержания ароматазы в яичниках.
- Селективные блокаторы ростовых факторов. Авастин, Трастузумаб, Вектибикс. Трастузумаб тормозит скорость развития кровеносных сосудов, снабжающих жидкостью образование, что приводит к остановке роста конгломерата.
Когда блокируются рецепторы, а метастазы лишаются возможности разрастаться, приступают к следующему этапу борьбы со страшной болезнью – торможению ароматазы. Комплексное лечение позволяет значительно снизить активный рост опухоли и дать надежду на выздоровление. Когда лечение отсутствует, метастазы переходят в кости, усугубляя состояние.
Ежегодно в мире 230 тысячам женщин ставят диагноз рак яичников. Онкологический недуг протекает без симптомов, развитие протекает в ускоренном темпе. Смерть наступает в большинстве случаев, часто после лечения наступает рецидив. Опасность заключается в позднем обнаружении, когда метастазы распространены внутри. В указанном случае целью лекарств таргетного лечения становятся VEGF – источник роста эндотелия сосудов. Не давая опухоли возможности питаться, добиваются снижения агрессии и развития.
Такое заболевание, как рак яичка, встречается редко в возрасте от 18 до 30 лет. Однако развитие происходит быстро и пациента не всегда удаётся спасти. Использование таргетной методики позволяет блокировать рост раковых клеток. При этом процедура нетоксична, не влияет на общее состояние других внутренних органов.
Онкология, поражающая органы, подлежит результативному лечению путём использования медикаментов таргетной терапии. Их главная задача – предотвращение роста сосудов, провоцирующих появление метастазов. Для терапевтических мероприятий применяют следующие лекарства:
- Нексавар;
- Авастин;
- Торисел.
Для правильного назначения препаратов от рака почки проводится обследование. Это необходимо, чтобы снизить негативные последствия приёма таргетных лекарств.
- Рвота;
- Развитие артериальной гипертензии;
- Проблемы на коже;
- Расстройство кишечника.

Если сравнивать воздействие химиотерапии, последствия использования, то появление побочных действий после таргетных средств считается мелочью.
Нередко побочным результатом опухоли становится поражение внутренней полости брюшной полости. При канцероматозе брюшины патогенные клетки приносятся кровотоком и оседают на органах, провоцируя рост метастазов. Осложнения, возникающие при отсутствии лечения: асцит и плеврит.
Поражение протока желчного пузыря раковой опухолью встречается нечасто. Заболевание относится к пожилым людям, после 60-ти лет.
Заболевание дыхательной системы обнаружить сложно из-за слабо выраженной симптоматики и вялого проявления признаков патологии, проникшей в лёгкие. Медицинские статистические данные говорят о том, что 3/4 пациентов, обратившихся за помощью с диагнозом немелкоклеточного рака лёгкого (НМРЛ) с метастазами, не подлежат операции. В указанном случае использование таргетной терапии – единственный шанс на улучшение самочувствия и выздоровление. При мелкоклеточном недуге органов наблюдается повышенная чувствительность к медикаментозным препаратам направленного действия.
Механизм, используемый в лекарствах, направлен на снижение роста опухолевого образования путём разрушения цепи реакций, проходящих на биологическом и химическом уровне. Используются три класса медикаментов:
- Блокирующие ферменты роста;
- Специфические иммуноглобулины;
- Блокировщики сосудистого разрастания.
Многочисленные положительные отзывы свидетельствуют о результативности таргетной терапии. У пациентов онкологических центров появился шанс на излечение от страшного недуга. Поскольку стоимость лекарств высокая, немногие больные могут позволить себе использование методики. В России предусмотрены квоты на таргетную терапию. Решение принимается консилиумом врачей, и пациента направляют на высокотехнологичное оказание помощи.

-
4 минут на чтение

При диагностировании онкологического заболевания, поражающего легкие, в последнее время все больше специалисты стали применять таргетную терапию. Это новый вид лечения рака, который считается альтернативой химиотерапии. Данная разновидность лечения подразумевает использование нескольких категорий медикаментозных средств, направленных на подавление роста и дальнейшего распространения атипичных клеточных структур.
- Описание метода
- Медикаменты
- Подавляющие рост сосудов
- Авастин
- Рамуцирумаб
- Действующие на EGFR
- С мутацией EGFR T790M
- Ингибиторы EGFR при плоскоклеточном раке
- Нацеленные на ALK
- Действующие на МЕК и BRAF
- Подавляющие рост сосудов
- Показания
- Противопоказания
- Плюсы терапии
- Побочные эффекты
- Эффективность
Описание метода
Таргетная терапия при раке легкого – это наиболее перспективная инновационная технология в борьбе с онкозаболеванием. Данная разновидность лечения относится к консервативным и отличается меньшим проявлением побочных действий по сравнению с химиотерапевтическим лечением.
Благодаря этой методике у специалистов появилась возможность продлить жизнь больным, у которых диагностирована запущенная стадия злокачественного процесса.
В результате использования таргетных препаратов опухолевое образование значительно замедляет свой рост и не дает метастазов на рядом расположенные анатомические структуры. Кроме того, отмечается такой момент, что постепенно начинают погибать уже сформировавшиеся патологические клетки.
- Онкопульмонология
![]()
Наталья Геннадьевна Буцык- 5 декабря 2019 г.
В зависимости от применяемого препарата, механизм его воздействия будет несколько отличаться. Другими словами, каждый медикамент направлен на поражение определенной мишени, которая занимает не последнее место в образовании и прогрессировании опухоли.
Таргетная терапия может назначаться в качестве самостоятельной тактики или дополнительно к другим терапевтическим методам. Во втором случае это дает возможность уменьшения дозировки химиопрепаратов или снижения нагрузки при лучевом облучении.
Медикаменты
Все применяемые лекарственные препараты классифицируются по группам в зависимости от их действия на раковые клетки.
Чтобы опухоль росла, ей необходимо постоянное поступление питательных веществ и кислорода. Ингибиторы ангиогенеза предназначены для блокирования образования новых сосудов и остановки дальнейшего развития злокачественного образования.
К таким препаратам относят следующие.
Представляет собой аналог иммунных белковых соединений, действие которых нацелено на рост сосудистого эндотелия VEGF. В результате происходит блокировка выработки белка, который участвует в процессе формирования сосудистых клеток.
В его составе присутствуют антитела, которые воздействуют на рецепторы VEGF. На фоне их отсутствия также невозможно дальнейшее распространение опухоли.
Назначают данный медикамент в том случае, когда отмечается положительный результат от применения других видов медикаментозных средств. Часто они используются в комбинации с химиотерапевтическими препаратами.
В нормальном состоянии белок, расположенный на поверхности клеточных структур, способствует их бесперебойному делению. Однако в некоторых клетках может присутствовать избыточное количество рецепторов, в результате чего деление происходит более стремительными темпами.
Ингибиторы EGFR – это недавно появившаяся группа медикаментов, направленных на блокирование сигнала роста и его замедление.
К наиболее распространенным лекарствам этой категории относятся Гефитиниб, Эрлотиниб, Афатиниб.

- Онкопульмонология
![]()
Ольга Владимировна Хазова- 5 декабря 2019 г.
Чаще всего они назначаются в качестве первой линии терапии рака легкого немелкоклеточного типа при мутировании гена EGFR. В большинстве случаев данная форма заболевания диагностируется у некурящего населения и у женщин.
Эрлотиниб также может применяться на более поздних стадиях патологии с отсутствием мутированного рецептора, когда химиотерапия не дает положительного результата.
Действие препаратов данной группы способствует сокращению размеров опухолевого образования в течение нескольких месяцев. Однако после определенного периода времени их эффект заканчивается. Основным провоцирующим фактором этого выступает новая мутация T790M.
Среди более востребованных средств выделяют Осимертиниб.
В данную группу входит Нецитумумаб. Это моноклональные антитела. Применяются при немелкоклеточном раке в сочетании с химиотерапевтическими препаратами.
Согласно статистическим данным, у пяти процентов больных может выявляться перегруппировка гена. В большинстве случаев такое происходит при формировании аденокарциномы у пациентов, которые не курят или у малокурящих.
На фоне такого состояния начинает вырабатываться аномальный белок, который способствует увеличению активности и роста онкологического новообразования.
Среди современных ингибиторов специалисты выделяют Бригатиниб, Кризотиниб, Алектиниб и Церитиниб.

- Онкопульмонология
![]()
Ольга Владимировна Хазова- 29 ноября 2019 г.
Они могут применяться после проведения химиотерапии или вместо нее, когда перегруппировка в гене ALK была полностью подтверждена.
Как правило, назначается медикамент в форме таблеток.
В некоторых случаях при развитии рака легкого могут начать мутировать гены МЕК и BRAF. В таких ситуациях предпочтение отдается Траметинибу и Дабрафенибу.
Показания
В большинстве случаев таргетная терапия назначается с целью профилактики после проведения основного лечения, чтобы предупредить повторное развитие болезни.
Кроме того, показанием к применению такой методики является контроль за процессом распространения метастазов на другие анатомические структуры.
Противопоказания
Несмотря на эффективность и популярность данной разновидности лечения, оно имеет некоторые ограничения к назначению. Таким образом, таргетная терапия не применяется по отношению к детям, которые не достигли 18-летнего возраста, в случае наличия аллергической реакции или повышенной чувствительности к отдельным компонентам препаратов, при развитии кишечной непроходимости.
Кроме того, противопоказанием является печеночная и сердечная недостаточность, а также беременность и грудное вскармливание.
К относительным ограничениям также относят проведение хирургического вмешательства. В таких ситуациях применение данного вида терапии недопустимо в течение одного месяца после операции.
Однако, если есть серьезные медицинские показания, то врач может принять решение об использовании лечения при помощи молекулярно-направленных медикаментозных препаратов.
Плюсы терапии
Среди основных преимуществ применения таргетных препаратов при раке легких выделяют в первую очередь возможность точечно воздействовать на клеточные структуры онкологического новообразования.
Также отмечается хорошая переносимость большинства тяжелых больных и минимальные проявления побочных эффектов.
Кроме того, не менее важным положительным моментом является возможность применять таргетную терапию в совокупности с другими методами лечения рака.
- Онкопульмонология
![]()
Наталья Геннадьевна Буцык- 29 ноября 2019 г.
Благодаря тому, что практически все медикаменты выпускаются в таблетированном виде, можно лечиться в домашних условиях.
Также при прохождении лечения не возникает необходимость в смене привычного образа жизни. Допускается физический труд и ведение активного образа жизни.
Побочные эффекты
При проведении таргетной терапии при помощи медикаментозных средств могут начать проявляться различные негативные реакции. Однако подобные состояния легко переносятся пациентами и не причиняют серьезного вреда человеческому организму.
Среди наиболее распространенных последствий выделяют повышенное раздражение и усталость, нестабильность показателей давления, отечность слизистых, расстройства на диспептическом уровне, отсутствие аппетита.
Эффективность
В настоящее время таргетная терапия применяется только при выявлении мутирования определенных генов, которые могут излечиваться при помощи уже имеющихся медикаментозных средств. Прогнозы при таком виде лечения благоприятные даже при выявлении тяжелых форм рака легких.
Таргетная терапия — это новое направление в борьбе с онкологическим заболеванием легких. Несмотря на всю эффективность и положительные прогностические данные, применять ее пока можно только при условии мутации некоторых генов. Кроме того, использование препаратов имеет определенные ограничения к применению и незначительную вероятность появления побочных эффектов.
Индивидуальное лечение немелкоклеточного рака легких
Биохимик доктор Кохен в 1956 году заинтересовался механизмом, лежащим в основе роста злокачественных клеток, и в начале периоде своего наблюдения обнаружил, что если дать опухолевые клетки, полученные от крыс, эмбрионам цыплят, то вырабатывается вещество, которое приводит к нервному развитию и росту у эмбрионов, данный процесс получил название фактор эпидермального роста. После проведенных испытаниях на животных было обнаружено, что фактор эпидермального роста играет важную роль не только для злокачественных клеток, но и в эмбриональном развитии и обеспечении нормального баланса работы организма. После открытия фактора эпидермального роста доктором Кохеном ушло еще 20 лет для того, чтобы суметь объяснить структуру молекулы, а нобелевская премия была им получена только в 1986 году.
Фактор эпидермального роста представляет собой датчик (рецептор), расположенный в структуре белка на поверхности клетки.
Этот рецептор образован из трех частей: часть, связанная с поверхностью клетки, часть оболочки клетки и часть, указывающая на ферментную активность внутри клетки. При активации рецептора идет передача сигнала внутри клетки и в результате происходят изменения внутри клетки. При наступлении аномального процесса (изменение, мутация) в гене, который кодирует фактор эпидермального роста, рецептор начинает работать сильнее, что, в свою очередь, приведет к росту и размножению раковых клеток.
При немелкоклеточном раке легких чрезмерное увеличение фактора эпидермального роста (оверэкспрессия) наблюдается у 70% больных. Однако мутация фактора эпидермального роста – это и есть то, что определяет ответ на лечение. Вероятность наличия мутации при немелкоклеточном раке легких составляет 20%.
Скрининг мутации особенно рекомендуется для немелкоклеточного рака легких следующих подвидов:
- Аденокарценома
- Крупноклеточный тип
- Рак, при котором невозможно определить подтипа
- Плоскоклеточный рак у людей, которые никогда не курили сигареты
- аденоплоскоклеточный рак (смешанный тип)
Самый распространенный тип мутации: экзон 19-21 (90%) и экзон 18-21. При наличии этих мутаций без внешнего возбуждения клетки внутри самой клетки образуется постоянный сигнал. Это приводит к росту опухоли, размножению, увеличению образования сосудов и образованию метастаз.
Процент ответной реакции на лечение при немелкоклеточном раке легких с мутацией рецептора фактора эпидермального роста составляет 50-60%.
Мутация рецептора фактора эпидермального роста сегодня может быть определена и из опухолевой ткани, и в анализе крови. Ниже перечислены методы целенаправленного лечения, которые можно использвать для лиц, у которых была обнаружена данная мутация:

Эффективность Эрлотиниба у больных с мутацией фактора эпидермального роста при лечении на первом этапе

После того, как стало известно о молекулярных путях немелкоклеточного рака легких и об аномальных изменениях (мутациях) в этих путях, удалось разработать целенаправленные лекарства именно под эти мутации. Выше мы рассказали о трех (EGFR, ALK и ROS1) мутациях среди всех, которые были лучше всего описаны для рака легких, и о разработанных целенаправленных лекарствах.
Эти мутации встречаются редко. Существуют лекарства, разработанные специально для этой цели, но вместе с тем продолжаются клинические исследования, которые должны будут показать эффективность лекарств при немелкоклеточном раке легких. Мутации перечислены ниже:
- BRAF V600 E
- Met мутации
- Реструктурирование RET
- HER2 мутация
Путь VEGF
Раковым клеткам для роста необходимо питание в крови и кислород. Опухоль образует кровеносные сосуды через молекулы VEGF (рецептор фактора роста сосудов). Лекарства, разработанные против рецептора поверхности, который присоединяется к VEGF, нарушают структуризацию раковых сосудов и предотвращают их рост.

План лечения немелкоклеточного рака легких 4ой стадии – краткое содержание
Читайте также:



