Таргетная терапия при гидротораксе рак легкого
Рак легкого – это одно из самых распространенных заболеваний во всем мире. Ежегодно он уносит несколько миллионов детских и взрослых жизней. И с каждым годом это чисто только увеличивается. Современная медицина постоянно открывает новые способы борьбы с этим опасным недугом и совершенствует старые. Наша статья — это ответ на вопрос, как нынешняя медицина лечит рак легких. Но перед тем, как мы начнем свой обзор, хочется сказать: лечение будет иметь эффект, только в том случае если заболевание было идентифицировано на ранних стадиях развития! Также успешность лечения будет зависеть от правильности составления врачом индивидуального лечебного плана больного и степени соблюдения этого плана пациентом!
Хирургическая операция и ее разновидности
Это самый популярный способ лечения при раке легких. Лишь в том случае, если злокачественная опухоль была выявлена на 1-2 стадии, больному могут предложить такие безоперационные методы, как:
- химиотрерапия;
- лучевая терапия.
Существует несколько вариантов проведения операции:
- Лобэктомия — удаление одной легочной доли.
- Краевая резекция — удаление исключительно злокачественной опухоли. Данный вид операции показан пожилым пациентам и людям у которых имеется существенная сопутствующая патология. Также одним из достоинств краевой резекции является то, что после проведения хирургического вмешательства, легкое может полностью восстановить свои функции.
- Пневмонэктомия — удаление легкого полностью.
Показаниями к такому виду операции являются: периферический рак второй или третьей степени и вторая степень центральной опухоли легкого. - При необходимости могут также сделать лимфаденэктомию, то есть удалить лимфатические узлы.
С целью лечения рака легких на последних стадиях с успехом используются комбинированные хирургические операции, во время которых происходит резекция органов и тканей, находящихся рядом с пораженным опухолью легким.
Врач выбирает один их этих видов хирургического вмешательства исходя из физического состояния больного и стадии заболевания.
Хирургическое вмешательство на легком имеет, как собственно и любая другая операция такого уровня, множество осложнений (интраоперационные и послеоперационные). Мы перечислим некоторые из них.
Интраоперационные – осложнения, возникающие при непосредственном выполнении операции. К ним относят:
- кровотечения;
- случайные повреждения органов.
Послеоперационные, к которым относятся:
- кислородное голодание;
- отдышка;
- периодическое головокружение;
- учащение сердцебиения;
- образование бронхиального свища;
- различные гнойные осложнения;
- нарушения в работе сердца в следствие наркоза;
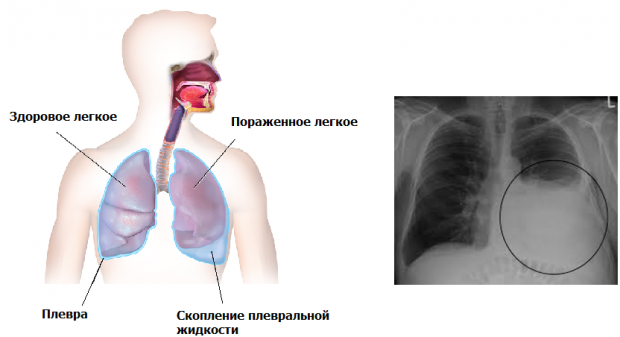
- появление жидкости в плевральной полости.
Что такое лучевая терапия (радиотерапия)?
Лучевая терапия это один из методов лечения легочной онкологии. Основывается он на облучении человека больного раком легкого ионизирующим излучением (гамма-, бетта-, рентгеновские лучи). Данные виды излучения, воздействуя на раковую клетку, приводят к мутации, нарушению ее структуры и к гибели. Курсы лучевой терапии помогают приостановить процесс разрастания опухоли и расширения опухолевых процессов, благодаря чему больной чувствует значительное облегчение своего состояния. Лучевую терапию можно использовать как отдельный метод лечения рака легких, но особую эффективность он приобретает в совокупности с химиотерапией и хирургической операцией.
В современной онкологии используют несколько методов лучевой или радиотерапии:
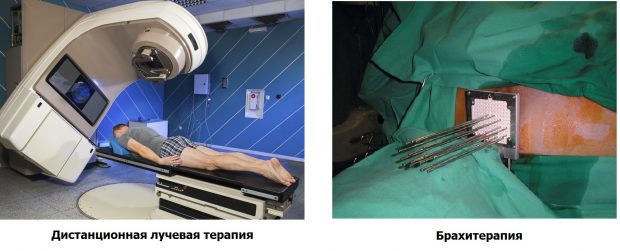
При дистанционной терапии источник ионизирующего излучения находится вне тела пациента. Перед процедурой больному могут сделать КТ (компьютерная томография) для точного определения месторасположения злокачественной опухоли, в результате чего, воздействие лучей на опухоль будет более точное.
При данном виде лучевой терапии источник излучения находится рядом с опухолью или непосредственно в ней. Одним из достоинств брахитерапии является, то что отрицательное воздействие на здоровые клетки организма — минимально. Кроме того, есть возможность в случае необходимости повысить дозу излучения для достижения более существенного эффекта от лечения.
Теперь хочется сказать несколько слов о побочных эффектах. Все люди различны: кто-то более восприимчив к влияниям из вне, кто-то менее. Именно по этой причине так трудно прогнозировать все побочные явления, которые могут возникнуть у конкретного человека после процедуры. Мы перечислим только самые часто встречающиеся из них:
- хроническая головная боль;
- изменения в составе крови (число лейкоцитов и тромбоцитов — уменьшается);
- потеря аппетита;
- тошнота и рвота;
- диарея;
- общая слабость, апатия к жизни;
- шелушения, болевые ощущения и зуд кожи;
- выпадение волос;
- ухудшение слуха и зрения.
Для того чтобы все эти неприятные проявления после проведения лучевой терапии свести к минимуму, нужно:
- Строго следовать всем рекомендациям, которые дал врач-радиолог.
- Достаточно продолжительное время уделять сну для восстановления физических сил.
- Как можно больше времени проводить на свежем воздухе.
- Полноценно и сбалансировано питаться.
- Также необходимо ставить в известность лечащего врача о приеме тех или иных лекарственных средств.
- Для борьбы с кожными высыпаниями, зудом, покраснениями, шелушениями, нужно использовать детские крема, гели, мази (но исключительно с разрешения врача!). Также рекомендуется меньше бывать на жарком солнце, не использовать косметических средств, носить вещи, сшитые из натуральных волокон, участок тела, который был подвержен облучению, следует мыть только прохладной водой.

Есть ли у лучевой терапии противопоказания? Ответ на этот вопрос — положительный. Ниже мы перечислим все категории больных, которым в проведении лучевой или радиотерапии будет отказано:
- люди с общим истощением организма;
- с сердечными нарушениями и заболеваниями сосудов;
- с резвившимся на фоне рака плевритом;
- с сахарным диабетом;
- с множественными метастазами по всему организму и опухолью которые начала прорастать в близлежащие органы;
- с плохим анализом крови (то есть с тем в котором количество кровяных телец ниже уровня нормы);
- также лучевой терапии не могут подвергаться пациенты, которые страдают от лучевой болезни.
Рак легких — лечение химиотерапией. Особенности данного метода
Химиотерапия бывает неоадъювантной и адъювантной. Адъювантную химиотерапию применяют после проведения хирургического вмешательства. Она призвана ликвидировать метастазы, раковые клетки, которые могли остаться после удаления опухоли. Как правило, ее назначают через 14-28 дней после операции. Неоадъювантная химиотерапия, процедура, которая проводится перед операцией. Основной ее целью является уменьшение размера опухоли (для удобства последующего ее удаления).
Лекарственные средства для химиотерапии вводить можно несколькими способами:
- внутривенно;
- через рот или перорально;
- в мышцу;
- точечно (в саму раковую опухоль);
- под кожу;
- в брюшную или плевральную область.
В современной онкологии применяют несколько схем при лечении рака легкого химиотерапией. Например:
- ACE (CAE) — Адриамицин — Циклофосфамид — Этопозид;
- CAV — Циклофосфамид — Адриамицин — Винкристин;
- CAMP — Циклофосфамид — Адриамицин — Метотрексат — Прокарбазин;
- CV — Цисплатин — Вепезид.

Какие химиотерапия имеет последствия и осложнения?
После прохождения курса химиотерапии, раковая опухоль заметно уменьшается, во многих случаях останавливает разрастание, благодаря чему состояние пациента становится чуть лучше. Но, к сожалению, препараты такого типа наносят существенный урон здоровью пациента, вызывая большое количество побочных действий, таких как:
- Выпадение волосяного покрова (через 1-2 недели).
- Приступы рвоты и тошноты (возможны сразу после попадания лекарства в организм).
- Слабость во всем организме.
- Неполадки в работе желудочно-кишечного тракта.
- Ухудшение слуха и шум в них.
- Нарушение кровяного состава.
После того, как все курсы химиотерапии будут пройдены (их делают обычно несколько), побочные действия пройдут сами собой.
Химиотерапия имеет определенные противопоказания, которые обязательно необходимо учитывать при выборе лечения. Вот некоторые из них:
- Нарушения в работе почек и печени (так как лекарства, применяемые при химиотерапии, достаточно сильно воздействуют на эти органы).
- Желчекаменная болезнь.
- Плохой анализ крови.
- Недостаточность в массе тела (менее 40 кг).
- Наличие метастаз в мозге и печени.
Таргетная терапия — лечение при раке легких
Таргетная терапия — это инновационный метод борьбы с раком легких. Применяться он стал не так давно, но за это малое время уже успел заслужить доверие врачей и пациентов.
В чем же заключается принцип действия данного метода?
Дело все в том, что вещества, которые используются при таргетной терапии оказывают губительное действие строго на раковую опухоль (на ее клетки, ДНК).
Здоровые клетки при этом не страдают, что является несомненным плюсом и основным отличием таргетной терапии от других способов лечения рака легкого. Благодаря тому, что здоровье пациента при это методе лечения практически не страдает, его можно применять в том случае, когда другие способы лечения противопоказаны. Таргетная терапия призвана остановить (но не прекратить!) рост раковой опухоли, не допустить образования метастазов, свести возможность дальнейших рецидивов к минимуму, дать тяжелым пациентам шанс на лечение и облегчение их физического состояния.
Ниже мы причислим мишени (структуры опухоли) на которые могут оказывать губительное влияние таргетные препараты:
- гены, отвечающие за разрастание клеток злокачественной опухоли;
- белки, которые отвечают за появление метастазов и опухолевый рост;
- сосудистые рецепторы, отвечающие за развитие опухолевой сосудистой сетки;
- молекулы, отвечающие за программируемую смерть клеток.
Плюсы и минусы таргетной терапии
У любого, даже самого передового метода лечения есть определенные, как минусы, так и плюсы. Ниже мы рассмотрим основные достоинства и недостатки таргетной терапии.
К плюсам относят:
- точечное воздействие на клетки раковой опухоли;
- хорошую переносимость терапии даже тяжелыми пациентами;
- этот метод лечения можно применять в тандеме с другими видами терапий (побочные эффекты при разных видах лечения не суммируются);
- таргетные препараты выпускаются преимущественно в удобной таблеточной форме, благодаря чему их можно принимать дома;
- вероятность побочных явлений крайне мала, так как лекарства практически не влияют на другие внутренние органы;
- при лечении нет необходимости менять свой привычный стиль жизни (можно вести активный образ жизни и даже работать).
Недостатками таргетного метода лечения раковой опухоли является:
- высокая цена на используемые лекарства;
- проведение перед самой процедурой сложных исследований необходимых для определения молекулярных особенностей опухоли;
- подбор для каждого пациента индивидуального вида препаратов.

Многих возможно заинтересует, какими таргентными препаратами лечат рак легких? На сегодняшнем фармацевтическом рынке представлено большое количество наименований таргетных лекарственных препаратов которые оказывают действие на легочную раковую опухоль. Ниже мы перечислим и вкратце расскажем только о нескольких их них:
Это один из самых эффективных и популярных препаратов. Он способствует уменьшению развития сосудистой сетки опухоли, чем вызывает гипоксию и смерть раковых клеток. Также Авастин способствует переводу рака из активной стадии в хроническую.
Данный препарат применяют если предшествующие сеансы химиотерапии не имели должного эффекта. Эрлотиниб блокирует сигналы, которые отвечают за разрастание раковой опухоли.
Препарат показан пациентам, у которых:
- наблюдается резистентность к выбранному пути лечения;
- рак легких продолжает прогрессировать из-за активного деления опухолевых клеток;
- имеется невосприимчивость к химиотерапии или какие-либо противопоказания к ее применению.
Паллиативное лечение
Чаще всего рак легкого можно вылечить на ранних стадиях, но что делать если он был обнаружен на 4 стадии, самой тяжелой и смертельной. Как помочь такому пациенту? В данном случае уже не возникает вопроса, как вылечить и победить полностью рак легкого. На последней стадии самое главное чуть уменьшить боль, сгладить симптомы недуга, сделать жизнь пациента хотя бы немного лучше и увеличить на максимально возможный срок ее продолжительность. Собственно, для этого и создано паллиативное лечение, которое включает в себя:
- операции по уменьшению влияния злокачественной опухоли на пораженные внутренние органы;
- химиотерапию и радиотерапию для улучшения самочувствия онкологического больного и продления его жизни;
- лечение заболеваний и состояний, вызванных раком легкого;
- обезболивание пациента;
- обеспечение больного должным уходом.

На последнем пункте хочется остановиться подробнее. Человеку у которого обнаружили последнюю стадию рака очень важно обеспечить достойный уход, оказать психологическую помощь, выслушать, поговорить, так как часто такие пациенты уже не могут сами за собой ухаживать, делать все то, что раньше для них особого труда не составляло. Для людей живших активной жизнью осознание своей беспомощности и слабости доставляет страдания иногда более сильные, чем от физической боли. Внимание, поддержка, любовь улучшают душевное состояние больных, которое напрямую связано с физическим.
В мировой статистике среди всех злокачественных опухолей рак легкого занимает первое месте по показателям смертности. Пятилетняя выживаемость больных составляет 20%, то есть четверо из пяти пациентов умирают в течение нескольких лет после установления диагноза.
Сложность заключается в том, что начальные стадии бронхогенного рака трудно диагностировать (его не всегда можно увидеть на обычной флюорографии), опухоль быстро формирует метастазы, вследствие чего становится нерезектабельной. Около 75% случаев впервые установленного диагноза – это уже рак с метастатическими очагами (местными или отдаленными).
Лечение рака легких – актуальная проблема во всем мире. Именно неудовлетворенность специалистов результатами лечения мотивирует к поиску новых методов воздействия.
Основные направления
Выбор тактики напрямую зависит от гистологического строения опухоли. Принципиально выделяют 2 основных типа: мелкоклеточный рак легкого (МРЛ) и немелкоклеточный (НМРЛ), куда входят аденокарцинома, плоскоклеточный и крупноклеточный рак. Первая форма является наиболее агрессивной, рано образует метастатические очаги. Поэтому в 80% случаев применяют медикаментозное лечение. При втором гистологическом варианте — основной метод — хирургический.
Операция. В настоящее время, является единственным радикальным вариантом воздействия.

Таргетная и иммунотерапия. Относительно новые методы лечения. Основаны на целенаправленном точном воздейвлиянии на клетки опухоли. Не все случаи рака легкого подходят для такого лечения, только некоторые типы НМРЛ с определенными генетическими мутациями.
Лучевая терапия. Назначается пациентам, которым не показана операция, а также в составе комбинированного метода (предоперационное, послеоперационное облучение, химиолучевая терапия).
Симптоматическое лечение — направлено на облегчение проявлений болезни – кашля, одышки, боли и других. Применяется на любом этапе, является основным в терминальной стадии.
Хирургическое вмешательство
Оперативное лечение показано всем больным с немелкоклеточным раком легкого с 1 по 3 стадию. При МРЛ с 1 по 2 ст. Но, учитывая тот факт, что выявляемость на раннем этапе развития выявляемость новообразований крайне низкая, то хирургическое вмешательство проводится не более чем в 20% случаев.
Основные виды операций при раке легкого:
- Пульмонэктомия – удаление всего органа. Наиболее частый вариант хирургического лечения, выполняемый при центральном расположении (с поражением главных бронхов) опухоли.
- Лобэктомия – удаление доли, показанием является наличие периферического образования, исходящего из мелких воздухоносных путей.
- Клиновидная резекция – удаление одного или нескольких сегментов. Проводится редко, чаще у ослабленных больных и при доброкачественных новообразованиях.
Противопоказания для операции:
- Наличие отдаленных метастазов.
- Тяжелое общее состояние, декомпенсированные сопутствующие заболевания.
- Хронические патологии легких с имеющейся дыхательной недостаточностью.
- Близкое расположение опухоли к органам средостения (сердцу, аорте, пищеводу, трахее).
- Возраст старше 75 лет.
Перед операцией проводится подготовка больного: противовоспалительное, общеукрепляющее лечение, коррекция нарушений основных функций организма.
Операция чаще выполняется открытым методом (торакотомия), но возможно удаление доли органа и торакоскопическим доступом, что менее травматично. Вместе с тканью легкого удаляются и регионарные лимфоузлы.
После операции обычно проводится адъювантная химиотерапия. Возможно также проведение хирургического лечения после предоперационной (неоадъювантной) химиолучевой терапии.
Химиотерапия
По данным ВОЗ, химиотерапия при раке легких показана 80% больным. Химиопрепараты – это лекарства, которые либо блокируют метаболизм опухолевых клеток (цитостатики), либо напрямую отравляющие опухоль (цитотоксическое вохдействие) в результате чего деление их нарушается, карцинома замедляет свой рост и регрессирует.
Для лечения злокачественных опухолей легкого в качестве первой линии применяются препараты платины (цисплатин, карбоплатин), таксаны (паклитаксел, доцетаксел), гемцитабин, этопозид, иринотекан, циклофосфамид и другие.
Для второй линии — пеметрексед (алимта), доцетаксел (таксотер).
Применяют обычно комбинации из двух препаратов. Курсы проводятся с интервалом в 3 недели, количество — от 4-х до 6. При неэффективности 4-х курсов лечения первой линии применяются схемы второй линии.
Лечение химиопрепаратами более 6-ти циклов нецелесообразно, так как их побочные эффекты будут превалировать над пользой.
Цели химиотерапии при раке легких:
- Лечение больных с распространенным процессом (3-4 стадии).
- Неоадъювантная предоперационная терапия для уменьшения размеров первичного очага, воздействия на регионарные метастазы.
- Адъювантная послеоперационная терапия для профилактики рецидивов и прогрессии.
- В составе химиолучевого лечения при неоперабельной опухоли.
Различные гистологические типы опухолей обладают неодинаковым ответом на лекарственное воздействие. При НМРЛ эффективность химиотерапии колеблется от 30 до 60%. При МРЛ ее результативность достигает 60-78%, причем у 10-20% больных достигается полный регресс новообразования.
Химиотерапевтические препараты действуют не только на опухолевые клетки, но и на здоровые. Побочных эффектов от такого лечения обычно не избежать. Это выпадение волос, тошнота, рвота, диарея, угнетение кроветворения, токсические воспаления печени, почек.
Такое лечение не назначаются при острых инфекционных заболеваниях, декомпенсированных заболеваниях сердца, печени, почек, заболеваниях крови.
Таргетная терапия
Это относительно новый и перспективный метод лечения опухолей с метастазами. Если стандартная химиотерапия убивает все быстроделящиеся клетки, то таргетные препараты избирательно действуют на конкретные целевые молекулы, способствующие размножению раковых клеток. Соответственно они лишены тех побочных действий, которые мы наблюдаем в случае с обычными схемами.
Однако таргетная терапия подходит не всем, а только пациентам с НМРЛ при наличии определенных генетических мутаций в опухоли (не более 15% от общего числа больных).
Применяется такое лечение у пациентов с 3-4 стадиями рака чаще в комбинации с химиотерапией, но может выступать и как самостоятельный метод в случаях, когда химиопрепараты противопоказаны.
Широко применяются в настоящее время тирозинкиназные ингибиторы EGFR гефинитиб (иресса), эрлотиниб (тарцева), афатиниб, цетуксимаб. Второй класс таких препаратов – это ингибиторы ангиогенеза в опухолевой ткани (авастин).
Иммунотерапия
Это наиболее перспективный метод в онкологии. Основная его задача – усилить иммунный ответ организма и заставить его побороть опухоль. Дело в том, что раковые клетки подвержены различным мутациям. Они образуют на своей поверхности защитные рецепторы, которые препятствуют распознаванию их иммунными клетками.
Ученые разработали и продолжают разрабатывать препараты, блокирующие эти рецепторы. Это моноклональные антитела, которые помогают иммунной системе победить чужеродные опухолевые клетки.
Лучевая терапия
Лечение ионизирующим излучением направлено на повреждение ДНК раковых клеток, в результате чего они перестают делиться. Для такого лечения применяются современные линейные ускорители. При раке легкого проводится в основном дистанционная лучевая терапия, когда источник излучения не соприкасается с телом.
Лучевое лечение применяется у пациентов как с локализованным, так и с распространенным раком легкого. При 1-2 стадии выполняется пациентам с противопоказаниями к операции, а также у неоперабельных больных. Чаще проводится в комбинации с химиотерапией (одновременно или последовательно). Химиолучевой метод — основной в лечении локализованной формы мелкоклеточного рака легкого.
При метастазах в головной мозг МРЛ лучевая терапия является также основным методом лечения. Облучение применяется и как способ облегчить симптомы при сдавлении органов средостения (паллиативное облучение).
Предварительно опухоль визуализируется с помощью КТ, ПЭТ-КТ, на коже пациента наносятся метки для направления лучей.
В специальную компьютерную программу загружаются изображения опухоли, формируются критерии вохдействия. Во время процедуры важно не двигаться и задерживать дыхание по команде врача. Проводятся сеансы ежедневно. Существет гиперфракционная интенсивня методика, когда сеансы проводят каждые 6 часов.
Основные отрицательные последствия лучевой терапии: развитие эзофагита, плеврита, кашель, слабость, затруднение дыхания, редко – поражение кожи.

Воздействие происходит из нескольких положений, потоки излучения сходятся в ткани опухоли с точностью до миллиметра, не затрагивая здоровые структуры. Эффективность метода при некоторых опухолях достигает 100%.
Основные показания для системы Кибер-нож – это НМРЛ 1-2 стадии с четкими границами размером до 5 см, а также единичные метастазы. Избавиться от таких опухолей можно за один или несколько сеансов. Процедура безболезненная, бескровная, выполняется амбулаторно без наркоза. При этом не требуется строгая фиксация и задержка дыхания, как при других методах облучения.
Принципы лечения немелкоклеточного рака легкого
Стадия 0 (интраэпителиальная карцинома) – эндобронхиальное иссечение или открытая клиновидная резекция.
- I ст. — хирургическое лечение или лучевая терапия. Применяется сегментарная резекция или лобэктомия с иссечением медиастинальных лимфатических узлов. Лучевое лечение проводится пациентам с противопоказаниями к операции или отказавшимся от нее. Наилучшие результаты дает стереотаксическая радиотерапия.
- II ст. НМРЛ – хирургическое лечение (лобэктомия, пульмонэктомия с лимфаденэктомией), неоадъювантная и адъювантная химиотерапия, лучевая терапия (при неоперабельности опухоли).
- III ст. – хирургическое удаление резектабельных опухолей, радикальная и паллиативная химиолучевая терапия, таргетная терапия.
- IV ст. – комбинированная химиотерапия, таргетная, иммунотерапия, симптоматическое облучение.
Принципы лечения мелкоклеточного рака легких по стадиям
Для лучшего определения подходов к лечению онкологи делят МРЛ на локализованную стадию (в пределах одной половины грудной клетки) и обширную стадию (распространившуюся за пределы локализованной формы).
При локализованной стадии применяется:
- Комплексная химиолучевая терапия с последующим профилактическим облучением головного мозга.
Наиболее часто для химиотерапии используют препараты платины в комбинации с этопозидом (схема ЕР). Проводится 4-6 курсов с интервалом 3 недели. - Лучевое лечение, проводимое одновременно с химиолечением, считается предпочтительнее их последовательного применения. Оно назначается с первым или вторым курсом ХТ.
- Стандартный режим облучения – это ежедневно, 5 дней в неделю по 2 Гр на сеанс в течение 30-40 дней. Облучается сама опухоль, пораженные лимфоузлы, а также весь объем средостения.
- Гиперфракционный режим – это два и более сеанса облучения в сутки в течение 2-3 недель.
- Хирургическая резекция с адъювантной химиотерапией для пациентов с 1-й стадией.
При правильном и полном лечении локализованной формы МРЛ в 50% случаев достигается стойкая ремиссия.
При обширной стадии МРЛ основным методом является комбинированная химиотерапия. Наиболее эффективная схема – это EP (этопозид и препараты платины), могут быть использованы и другие комбинации.
- Облучение применяется при метастазах в головной мозг, кости, надпочечники, а также как метод паллиативного лечения при сдавлении трахеи, верхней полой вены.
- При положительном эффекте от химиотерапии проводится профилактическое краниальное облучение, оно снижает частоту метастазов в головной мозг на 70%. Суммарная доза – 25 Гр (10 сеансов по 2,5 Гр).
- Если после одного-двух курсов химиотерапии опухоль продолжает прогрессировать, продолжать ее нецелесообразно, пациенту рекомендуется только симптоматическое лечение.
Антибиотики при раке легкого
У больных раком легкого отмечается снижение местного и общего иммунитета, вследствие чего на измененной легочной ткани довольно легко может возникнуть бактериальное воспаление – пневмония, которая осложняет течение заболевания. На этапе лечения цитостатиками и облучением также возможна активация любой инфекции, даже условно-патогенная флора может вызвать тяжелое осложнение.
Поэтому антибиотики при раке легкого применяются довольно широко. Назначать их желательно с учетом бактериологического исследования микрофлоры.
Симптоматическое лечение
Симптоматическое лечение применяется на любых стадиях рака легкого, но на терминальном этапе оно становится основным и называется паллиативным. Такое лечение направлено на облегчение симптомов заболевания, улучшения качества жизни пациента.
- Облегчение кашля. Кашель при раке легкого может быть сухим надсадным (он обусловлен раздражением бронхов растущей опухолью) и влажным (при сопутствующем воспалении бронхов или легочной ткани). При сухом кашле применяются противокашлевые средства (кодеин), при влажном – отхаркивающие. Облегчают кашель также теплое питье и ингаляции с минеральной водой и бронхолитическими средствами через небулайзер.
- Уменьшение одышки. С этой целью применяются препараты эуфиллина, ингаляции бронхолитиков (сальбутамола, беродуала), кортикостероидные гормоны (беклометазон, дексаметазон, преднизолон и другие).
- Оксигенотерапия (ингаляция дыхательной смеси, обогащенной кислородом). Уменьшает одышку и симптомы гипоксии (слабость, головокружение, сонливость). С помощью концентраторов кислорода оксигенотерапию можно осуществлять и дома.
- Эффективное обезболивание. Пациент не должен испытывать боль. Анальгетики назначаются по схеме усиления препарата и увеличения дозы, в зависимости от их эффекта. Начинают с нестероидных противовоспалительных средств и ненаркотических анальгетиков, затем возможно применение слабых опиатов (трамадол), и постепенно переходят к наркотическим препаратам (промедол, омнопон, морфин). Обезболивающие группы морфина обладают также противокашлевым эффектом.
- Удаление жидкости из плевральной полости. Рак легкого часто сопровождается выпотным плевритом. Это утяжеляет состояние больного, усугубляет одышку. Жидкость удаляют путем торакоцентеза – прокола грудной стенки. Для уменьшения скорости повторного накопления жидкости применяют мочегонные препараты.
- Дезинтоксикационная терапия. Для уменьшения выраженности интоксикации (тошноты, слабости, лихорадки) проводят инфузионную поддержку солевыми растворами, глюкозы, метаболических и сосудистых препаратов.
Кровоостанавливающие средства при кровотечении и кровохарканье. - Противорвотные лекарства.
- Транквилизаторы и нейролептики. Они усиливают действие анальгетиков, уменьшают субъективное ощущение одышки, снимают тревогу, улучшают сон.
Заключение
Рак легкого – заболевание в большинстве случаев с неблагоприятным прогнозом. Однако лечить его можно на любой стадии. Целью может быть как полное выздоровление, так и замедление прогрессирования процесса, облегчение симптомов и улучшение качества жизни, как при любом хроническом заболевании.
Читайте также:

