Свищи после лучевой терапии рака шейки матки
Повреждение прямой кишки, вызванное лучевой терапией (ЛТ), наиболее часто встречается после лечения рака шейки матки (РШМ) вследствие высоких доз облучения при внутриректальном применении цезия. Повреждение прямой кишки может проявляться в виде проктита, стриктуры или образования свища.
Полная толстокишечная непроходимость из-за повреждений, вызванных облучением, наблюдается чрезвычайно редко. Симптомы проктита, связанные с облучением, могут появиться после завершения ЛТ через много месяцев или даже лет бессимптомного периода. Чаще всего развивается диарея с или без ректального кровотечения. Схваткообразная боль в животе может быть связана с диареей.
Повреждение наиболее часто локализуется на передней стенке прямой кишки, которая получает максимальную дозу от применения брахитерапии с цезием, и выражается уплотнением слизистой оболочки или даже ее дистрофией либо изъязвлением. Эти осложнения, как правило, излечивают с помощью консервативных методов, включающих бесшлаковую диету, антихолинергические средства, вещества, улучшающие перистальтику кишечника, и клизмы с препаратами кортикостероидов.
Гипербарическая оксигенация также ускоряет заживление ректальных изъязвлений. При обильных кровотечениях из язвочек прямой кишки или при проктите может потребоваться отведение содержимого кишечника (колостомия), чтобы обеспечить заживление повреждений прямой кишки. Очевидно, что при кровотечении необходимо тщательное исследование ректосигмоидного отдела кишечника с помощью гибкого сигмоидоскопа, чтобы исключить рецидив злокачественного новообразования, рака прямой кишки, полипов или дивертикулов и геморроя, вызывающих кровотечение.
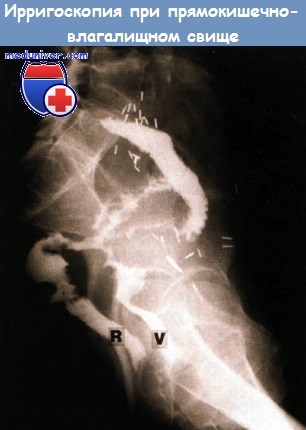
Прямокишечно-влагалищный свищ — тяжелое осложнение, которое характерно для осложнений ЛТ и часто предшествует проктиту и изъязвлению прямой кишки. Все больные, имеющие прямокишечно-влагалищные свищи нуждаются в колостомии. Редко эта процедура вызывала самопроизвольное излечение облученной толстой кишки, и впоследствии часто требовалось предпринимать дополнительные методы лечения для закрытия свища.
При показании к хирургической коррекции используют эндоваскулярные лоскуты, чтобы улучшить кровоснабжение облученных тканей прямой кишки и влагалища. Только после того, как свищ полностью закрыт и отсутствует кишечная непроходимость, можно удалить колостому.
Сужение или непроходимость ректосигмоидного отдела ободочной кишки, индуцированные ЛТ, появляются примерно через 24 мес. после завершения ЛТ. Первым этапом лечения служит отводящая колостомия. Для коррекции необходима резекция ректосигмоидного отдела ободочной кишки с формированием низкого колоректального анастомоза. Harris и Wheeltss описали свой метод плотного сшивания низкого колоректального анастомоза конец в конец при повреждении прямой кишки.
Эта операция была выполнена 49 больным, 17 из которых до этого получали ЛТ. Все пять послеоперационных осложнений (2 стриктуры, 2 случая разрушения анастомоза и 1 — недержания кала после закрытия колостомы) наблюдались у больных, подвергавшихся ЛТ до операции.
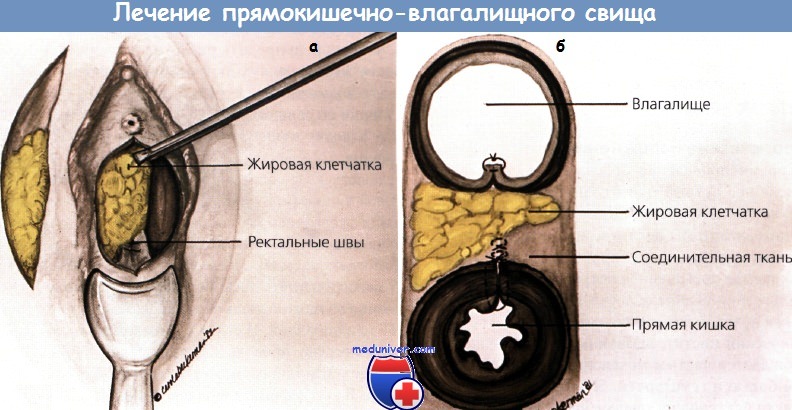
а - закрытие прямокишечно-влагалищного свища ускорено интерпозицией луковицы преддверия влагалища и окружающей ее жировой клетчатки.
б - на поперечном разрезе показано расположение неоваскуляр-ной жировой прослойки
Комплексные свищи могут образоваться между тонкой кишкой, толстой кишкой, влагалищем, мочевым пузырем и кожей. Тщательное исследование вовлеченных в процесс органов обязательно. Это ирригоскопия, проктосигмоскопия, исследование верхних отделов ЖКТ, включая тонкую кишку, внутривенная пиелография, цистография, цистоскопия и фистулография (введение контраста непосредственно в свищ и выявление ретроградного потока контрастного красителя).
Комплексные свищи часто трудно поддаются лечению. Больным следует провести оптимальную подготовку к операции: перевести на ППП, назначить антибиотики, чтобы предупредить развитие инфекции, и провести механическую подготовку кишечника. Если это возможно, то лучше резецировать участок кишки со свищом; однако чаще свищ изолируют и отводят кишечное содержимое от места поражения.
Предшествующее облучение органов таза и подвздошной кишки (или резекция либо двухэтапная операция с созданием стомы) может привести к нарушению всасывания витамина В12 и вызвать мегалобластную анемию. Поскольку печень обычно имеет значительные запасы витамина В12, проявление анемии возможно лишь через несколько лет после ЛТ или операции.
В связи с этим больным советуют ежегодно проводить клинический анализ крови. Тест Шиллинга может отличить дефицит витамина В12 от дефицита фолиевой кислоты. Для лечения дефицита витамина В12 необходимо еженедельное его введение до тех пор, пока уровень гемоглобина не вернется к нормальному (обычно через 4—6 нед.), и затем ежемесячное введение, чтобы предупредить рецидив анемии.
Пузырно-влагалищные свищи чаще всего возникают после интенсивной лучевой терапии (ЛТ), особенно после брахитерапии цезием. При облучении мочевого пузыря необходимо правильно установить прибор, т. к. неправильное его расположение приводит к облучению слишком большой дозой. При таких хирургических вмешательствах, как радикальная гистерэктомия при РШМ стадии №2, которые проводятся после ЛТ, возрастает риск пузырно-влагалищных свищей. Во многих случаях некроз верхнего отдела влагалища, вызванный ЛТ, появляется за месяцы до образования свища.
Лечение некроза может предотвратить образование свища. Оно включает спринцевание раствором перекиси водорода, внутривлагалищное введение эстрогенов и гипербарическую оксигенацию.
Диагностика пузырно-влагалищных свищей включает полное исследование мочевого пузыря и верхних отделов мочевых путей. Нередко при закрытии свища обнаруживают связанные с ним мочеточниково-влагалищный свищ или стриктуру/стеноз мочеточника. Кроме того, учитывая, что верхние отделы влагалища близко расположены к мочевому пузырю и прямой кишке, рекомендуют проводить проктосигмоидоскопию, т. к. ректосигмоидный отдел толстой кишки также может сообщаться со свищом.
Пузырно-влагалищные свищи, индуцированные ЛТ, труднее поддаются лечению, чем необлученные. Первичное осложнение связано с уменьшением кровоснабжения облученных тканей. Поэтому при лечении часто используют необлученную ткань с хорошим кровоснабжением для закрытия свища. Для закрытия пузырно-влагалищного свища при трансабдоминальном, трансвезикальном доступах может быть использован сальник с его хорошим кровоснабжением, причем его часто помещают ближе к мочевому пузырю и влагалищу.
При закрытии пузырно-влагалищного свища через влагалищный доступ возможно комбинированное использование кольпоклейзиса (хирургического закрытия влагалища) и жировой клетчатки половых губ и мышцы, которые мобилизуются и вклиниваются между мочевым пузырем и влагалищем. При повреждении мочеточника после ЛТ может потребоваться реимплантация дистального отдела мочеточника в мочевой пузырь (уретероцистонеостомия) или постоянное отведение мочи.
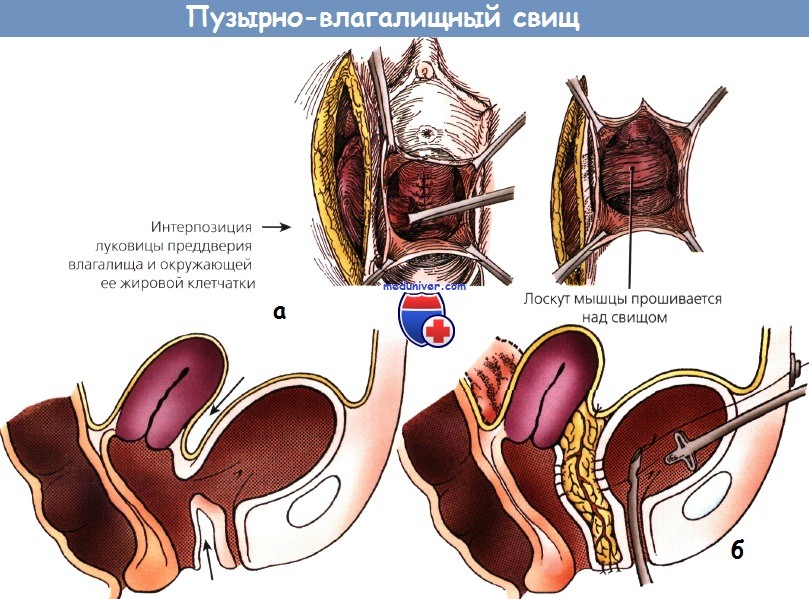
а - пузырно-влагалищный свищ закрывают, используя жировую клетчатку, окружающую луковицу преддверия влагалища.
б - в качестве источника неоваскуляризации используется J-образный лоскут сальника 
На поперечном разрезе закрытие пузырно-влагалищного свища с использованием жировой клетчатки,
окружающей луковицу преддверия влагалища, в качестве источника неоваскуляризации

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
- Код по МКБ-10
- Причины
- Лечение
- К кому обратиться?
Особенно тяжёлое осложнение лучевой терапии злокачественных опухолей таза - постлучевые свищи, составляющие около 8% всех мочеполовых свищей. Свищи после лучевой терапии формируются у 1-5% больных, перенёсших лучевую терапию.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Код по МКБ-10
Причины свищей после лучевой терапии (постлучевых свищей)
Частота образования свищей возрастает при проведении повторных курсов лучевой терапии. В этиологии пострадиационных урологических осложнений играет роль как поражение влагалищного и надчревного сплетения, так и наличие сосудистых заболеваний. Например, у больных с сахарным диабетом и гипертонической болезнью развиваются более тяжёлые пострадиационные осложнения. Несмотря на создание современной аппаратуры для проведения лучевой терапии, количество больных с различными пострадиациоными осложнениями, в том числе и постлучевыми мочеполовыми свищами, остаётся значительным. Оперативное вмешательство также способствует нарушению трофики мочеполовых органов.
Так при комбинированном лечении рака шейки матки риск образования мочеполовых свищей увеличивается в четыре раза. Подобные осложнения обычно возникают в поздние сроки после завершения курса лучевой терапии (в среднем - через два года), поскольку трофические изменения, приводящие к формированию фистулы. прогрессируют медленно.
Однако в литературе есть сообщения о формировании свища через 28 лет после окончания лучевой терапии и даже через 38 лет после завершения облучения. Столь длительный период с момента облучения до формирования свища позволяет дифференцировать лучевые мочеполовые свищи от первичных опухолевых свищей, возникающих непосредственно после разрушения опухоли. Это свидетельствует об участии трофических нарушений в формировании пострадиационных мочеполовых свищей.

[11], [12], [13], [14], [15], [16], [17], [18]
К кому обратиться?
Лечение свищей после лучевой терапии (постлучевых свищей)
Оперативную коррекцию осуществляют после стабилизации общего состояния больных и приобретения тканями в зоне фистулы пластических свойств. При этом исчезает воспаление, отторгаются некротические участки и размягчаются рубцы. Постлучевые свищи оперируют в среднем через 7 мес после окончания лучевой терапии или возникновения рецидива.
Типовыми методами закрыть постлучевые фистулы трудно, хирург должен творчески подойти к разработке хода операции. Нередко больных оперируют многократно. Разумеется, закрыть рецидивный свищ с каждым разом всё труднее, так как после предыдущих операций рубцы в окружающих тканях становятся обширными и более плотными, вследствие чего ухудшается кровоснабжение тканей. Повторные операции приводят не столько к восстановлению произвольного мочеиспускания, сколько к последовательному уменьшению ёмкости мочевого пузыря, которая и без того снижена у половины больных.
С целью улучшения трофики тканей и замещения обширных дефектов при пострадиационных свищах в основу большинства методов положено использование лоскута на ножке, выкроенного из необлучённых тканей. S.R. Kovac и соавт. (2007) считают, что фистулопластика с использованием тканевых прокладок - главный способ оперативного лечения постлучевых мочеполовых свищей. В настоящее время для закрытия пострадиационных мочеполовых фистул многие авторы рекомендуют использовать лоскут Мартиуса.
Кроме того, при оперативном лечении постлучевых свищей в качестве прокладок используют от m. gracilis, m. rectus abdominis, брюшину и сальник.
Для лечения постлучевых пузырно-влагалишных свищей предложено использовать модификацию операции Лацко. Суть предложенной методики состоит в том, что после максимально широкой мобилизации тканей влагалища и мочевого пузыря в зоне свища края последнего не иссекают. На дефект стенки мочевого пузыря накладывают вворачивающиеся швы из синтетических рассасывающихся материалов.
В отдельных наблюдениях, при значительном снижении ёмкости мочевого пузыря и вовлечении в процесс тазовых отделов мочеточников, восстановление произвольного мочеиспускания естественным путем осуществляют с помощью кишечных трансплантатов. Однако, если емкость мочевого пузыря безвозвратно утеряна либо имеются обширные дефекты дна мочевого пузыря и отсутствует мочеиспускательный канал, возникает вопрос о пересадке мочеточников в кишечник на протяжении или суправезикальном отведении мочи с формированием резервуаров Брикера. Mainz-Pouch и их различных модификаций, что обеспечивает нормальную функциональную сохранность почек.
Несмотря на соблюдение всех правил и принципов оперативных вмешательств, совершенствование оперативной техники и создание шовных материалов с улучшенными свойствами, эффективность операций при постлучевых мочеполовых свищах остаётся невысокой. Частота развития рецидивов в различных клиниках составляет от 15 до 70%. Так. в одном из опытов оперативного лечения 182 больных с постлучевыми пуэырно-влагалищными свищами произвольное мочеиспускание удалось восстановить у 146 пациентов (80%). Высокая частота рецидивов побуждает к разработке и усовершенствованию оперативных методов лечения больных с постлучевыми мочеполовыми свищами.
Страница 1 из 4РШМ. Постлучевые осложнения. Операции на свищ не избежать?!
Добрый день! Очень прошу помочь советом, я в отчаянии! Мне 36 лет. В марте 2012г. поставлен диагноз РШМ Т2bNоMo, проведен предоперационный курс ДЛТ (СОД 40 Гр), операция Вертгейма, послеоперационный внутриполостной курс ЛТ (30 Гр+15Гр) (Могу выложить скан выписного эпикриза, сразу не разобралась как это сделать).
Спустя 3 месяца поступила с тотальным недержанием мочи на лечение в клинический онкодиспансер.
Поставлен диагноз: С53 Злокачественное новообразование шейки матки рТ2bNоMo II B st, состояние после комплексного лечения (2012г.) Постлучевой цистит, постлучевой эпителиит, постлучевой ректит, II кл.гр.
Иммунологические исследования: РМП от 30.10.12: РМП отрицательная
Общий анализ мочи: SG – 1010; PH-7; LEU – 100/ml; PRO – 1,5 g/l; ERY – 150 /ml;
ЭКГ стандартная: Ускоренный синусовый ритм 96 в мин. Вертикальное положение ЭОС. На фоне диф.изменений снижение процессов реполяризации в миокарде задней стенки левого желудочка.
Общий анализ крови: эритроциты -3,36 х10/12 г/л, гемоглобин – 84 г/л, лейкоциты – 6,15х10/9 г/л, тромбоциты - 450х10/9 г/л, СОЭ – 20 мм/ч
УЗИ от 30.10.12: 2-х сторонее нарушение мочеоттока слева, умеренной, справа значительное
Консультация врача-уролога от 01.11.12: Заключение: картина острого постлучевого цистита.
Консультация врача-колопроктолога от 02.11.2012: Susp BL rectosigmae (инвазия извне?) Биопсия. Постлучевая язва н/а отдела прямой кишки. Постлучевой ректит. Эндоскопические признаки состоявшегося кровотечения.
КТ от 06.11.12: Состояние после ЭМП. Двусторонний гидроуретеронефроз с блоком мочеточников на уровне параметриев, без паренхиматозной атрофии. Диф.уплотнение параметриев, спаечный процесс малого таза. Диф изменения стенок мочевого пузыря и ректосигмоидного отд. Диф. Изменения паренхимы печени и ПЖЖ.
Медикаментозное лечение:
1. Медоцеф 1.0 + Sol.NaCl 0,9% - 200,0 в/в кап. Х 2раза в сутки №7дней
2. Метрогил 100,0х2р в сутки в/в кап. №5дней
3. Sol.NaCl 0,9% - 200,0 + актовегин 240 мг в/в кап. 1раз в сутки №12дней
4. Вит. В12 500g в/м через 12час чередовать Вит. В6 -2,0 в/м день №10
5. Р-р петоксифиллина 5,0 + Sol.NaCl 0,9% - 200,0 в/в кап. 1раз в сутки №5дней
Ведение лекарственных средств (р-р ДМСО 5-10%, р-р аминокапроновой кислоты) в прямую кишку, в мочевой пузырь, во влагалище с последующими мазевыми обработками.
Решением врачебного консилиума от 12.11.12 учитывая наличие пузырно-влагалищного рубца на фоне инфильтрации параректальной и паравезикальной клетчатки рекомендовано продолжить противовоспалительное лечение и местные обработки с оценкой состояния в динамике для решения вопроса о хирургическом вмешательстве.
Клинический (заключительный) диагноз: С53 Злокачественное новообразование шейки матки рТ2bNоMo II B st, состояние после комплексного лечения (2012г.) Постлучевой цистит, постлучевой эпителиит, постлучевой ректит, Состояние после 1-го этапа реабилитационной терапии., II кл.гр.
Осложнения заболевания: . Двусторонний гидронефроз. Недержание мочи. Пузырно-влагалищный свищ.
Сопутствующие заболевания: Вторичная анемия ср ст тяжести.
В данный момент вышеуказанное лечение продолжается.
Основной метод лечения. Лучевая терапия при раке шейки матки применяется в большинстве случаев при 2-4 стадии онкологии: при начальных формах карциномы облучение используется на этапе подготовки к операции.
Дистанционное облучение при цервикальной онкологии
Лучевая терапия при раке шейки матки
Обнаружение цервикальной карциномы на любой стадии формирования опухоли требует проведения эффективного лечения. Лучевая терапия при раке шейки матки используется у значительного большинства пациенток на фоне любой степени опухолевого роста. По статистике, более 50% женщин с цервикальным раком получают только радиотерапию, около 25% – комбинированную (сочетание операции и облучения), и только у 18-20% применяется хирургическое вмешательство без каких-либо других лечебных методик.
Радикальная хирургическая операция при карциноме in situ и 1 стадии цервикальной онкологии не применяется в следующих случаях:
- Наличие тяжелых болезней, при которых нельзя проводить обширные хирургические вмешательства или невозможно использовать общий наркоз;
- Выраженное ожирение;
- Старческий возраст.
Варианты применения метода
Облучение – это палка о двух концах: с одной стороны, методика помогает победить раковую опухоль, с другой, является причиной осложнений, связанных с разрушительным действием радиоактивных лучей на весь организм. Лучевая терапия при раке шейки матки применяется со следующими целями:
- Радикальное воздействие (уничтожить опухоль);
- Предоперационная подготовка (уменьшить размер и предупредить метастазы);
- Симптоматическое лечение (убрать болевой синдром, устранить вагинальное кровотечение);
- Паллиативная терапия (улучшить качество жизни в тех случаях, когда уже ничего нельзя сделать).
Чаще всего используются 2 методики:
- Дистанционное облучение;
- Внутриполостная брахитерапия.
Доза радиотерапии и количество курсов подбирается индивидуально: многое зависит от стадии болезни, возраста пациентки, выраженности симптомов, наличия метастазов и формирования осложнений. Лучевая терапия при раке шейки матки проводится в отношении первичного очага и мест возможного метастатического распространения.
Осложнения облучения
- Общие (ослабление иммунитета, тошнота со рвотой, резкое уменьшение защитных клеток крови – лейкоцитопения, повышение риска кровотечения за счет падения уровня тромбоцитов в крови, снижение гемоглобина и эритроцитов – анемия);
- Локальные (разной степени выраженности лучевое воспаление в органах малого таза – вагинит, цистит, ректит с последующим формированием рубцов или некроза в месте первичного злокачественного очага).
Лечение лучевой терапией при цервикальной карциноме обеспечивает оптимальный эффект при 2-3 стадии заболевания. При раке шейки матки 1 стадии лучше использовать комбинацию из облучения и радикальной операции. При 4 стадии цервикальной онкологии чаще всего радиотерапия применяется с паллиативной и симптоматической целью.
Свищ всегда приходит внезапно, когда воспаление уже вылечено или операционная рана давно зажила. Его появление нельзя предугадать, хоть его формирование проходит не без симптомов, но то, что в этом месте случится именно свищ — догадаться невозможно. Зато появившийся свищ спутать с чем-то другим очень сложно.
- Что такое свищ?
- Виды свищей
- Причины появления свищей
- Симптомы появления
- Методы диагностики
- Способы лечения свищей
- Профилактика свищей
Что такое свищ?
Свищ — это сформировавшееся в результате патологического процесса соустье между полыми органами желудочно-кишечного тракта и/или мочеполовой системы. Свищ — это также и извитой трубчатый ход от органа, проходящий через мягкие ткани с выходом на кожу.
Свищ всегда имеет начало — внутреннее отверстие, локализующееся в первичном очаге воспаления с нагноением. Началом свища может быть незаживающая рана от травмы или операции, что особенно характерно для органов желудочно-кишечного тракта, продуцирующих секреты: желудочный, кишечный или панкреатический сок, желчь.
Наружное отверстие свища может открываться в другой орган или на кожу, как при свище прямой кишки, но это отверстие не обязательно — некоторые свищевые ходы слепо заканчиваются в мягких тканях, мышцах или клетчатке, образуя там гнойные кистообразные полости — затёки.
Виды свищей
Классификация свищей многообразна, у каждого органа — собственная градация свищей по локализации, иногда степени вовлечения окружающих тканей и даже по объему через свищ выделяемого секрета.
Полные свищи имеют наружное и внутреннее отверстие, неполные — только внутреннее.
Открывающиеся в коже называются наружными свищами, соединяющие органы свищи — внутренние.
Внутренние свищи по числу вовлеченных в процесс органов бывают комбинированными и изолированными. Изолированные свищи называются по органу, давшему ему начало: панкреатический, желчный, кишечный, вагинальный, мочеточниковый и так далее.
По количеству ходов свищи делятся на одноканальные или простые и многоканальные или сложные, а также разветвленные или непрямые и неразветвленные или прямые.
Свищи делятся на первичные и хронически протекающие — рецидивирующие, когда процесс то затухает, то вновь воспаляется с образованием новых ходов и, иногда, закрытием старых.
Свищ прямой кишки классифицируют по отношению к анальному сфинктеру, а свищи, локализующиеся над анусом и подковой огибающие его, с открытием внутрь прямой кишки ещё и градуируют по 4 степеням сложности.
Поджелудочные полные свищи могут быть малыми с выделением до полстакана сока, средними — до 700 миллилитров и большими.
Вариантов классификаций столько — сколько существует в человеческой природе видов свищей.
Причины появления свищей
Большинство свищей формируется в результате осложненного течения воспалительного процесса: при остром панкреатите, воспалении окружающей прямую кишку клетчатке — парапроктите, язвенно-некротическом колите — болезни Крона.
Деструктивные процессы внутренних органов тоже могут положить начало формированию свищевого хода, так происходит при пролежнях стенки желчного пузыря крупным камнем, когда сдавливание тканей приводит к их истончению и последующему разрыву. У трёх их четырёх женщин с желчнокаменной болезнью пролежни — ведущая причина формирования желчного свища.
Аналогичный механизм локальной деструкции тканей включается при прободении или пенетрации язвы желудка в поджелудочную железу, завершающийся открытием желудочно-поджелудочного свищевого хода.
Некоторые исследователи причиной образования свища считают ишемические изменения стенки прямой кишки при частом использовании ректальных свечей с НПВС.
Травмы операционные, родовые и спонтанные — одна из ведущих причин образования свища. Операционные травмы могут быть случайными — не замеченными при ревизии и практически микроскопическими рассечениями тканей в зоне операции и отсроченными, когда отторгаются организмом используемые в хирургии материалы: шовный шёлк или скобки степлера.
Кроме случайной хирургической травмы к свищам может привести оперативная помощь при вскрытии гнойного парапроктита. Речь не идет о неадекватной хирургии, просто это такое неблагоприятное место: плохое кровоснабжение клетчатки — основного места действия при невозможности прекращения транзита через кишку каловых масс, изобилующих кишечной микрофлорой. Нет стерильности и всегда присутствуют патогенные микроорганизмы — нет условий для заращения операционной раны.
Травмы при родах, особенно разрывы при неадекватной акушерской помощи, а также незамеченные при послеродовом осмотре повреждения — самая частая причина влагалищных фистул.
Изменение мягких тканей после давней лучевой терапии, особенно при сочетанном облучении рака шейки или тела матки, рака прямой кишки тоже может привести к формированию свищей. К формированию хода предрасполагает несколько факторов: нарушение питания тканей в результате постлучевого фиброза при наличии обильной кишечной и влагалищной микрофлоры. Постлучевые свищи довольно сложно дифференцировать с истинными злокачественными свищами, формирующимися при некрозе прогрессирующей или рецидивной злокачественной опухоли.
Кисты поджелудочной железы, наполненные едким панкреатическим секретом, способны самопроизвольно находить выход своему содержимому, расплавляя ткани ферментами и формируя свищевые ходы из брюшной полости в грудную — между поджелудочной железой и плеврой или бронхами.
Аналогичный результат, только с выходом на кожу, возможен при пункционном дренировании кистозных полостей поджелудочной железы, выполняемом с лечебной целью у ослабленного пациента, или при дренировании перекрытого камнем или опухолью общем желчном протоке.
Каждый свищ имеет свою конкретную причину и комбинацию неблагоприятных условий для заживления.
Симптомы появления
Процесс формирования свища сложно отследить, он может занимать от нескольких дней, как случается при остром панкреатите, так и несколько месяцев, как при постлучевых изменениях тканей.
Проявления на начальном этапе формирования свища обусловлены его первопричиной, как правило, местным воспалительным процессом с исходом в гнойное расплавление тканей с болью и инфильтрацией, часто интоксикацией и лихорадкой.
Вне обострения воспалительной реакции свищевой ход прощупывается как тяж. Размеры уплотнения вокруг свищевого хода обусловлены воспалительной инфильтрацией и разветвлением самих свищевых ходов, рубцовыми изменениями окружающих тканей, ранее вовлекавшимися в воспалительный конгломерат.
Сформированный свищ имеет вход и, иногда, выход, ткани вокруг него уплотнены, из отверстия можно выдавить отделяемое: гной, желчь, панкреатический сок и так далее. При свищевом ходе из кишки во влагалище из половых органов может вытекать кал, при соустье кишки с мочевым пузырём из ануса подтекает моча. Отделяемое из кишечного свища имеет каловый запах, гнойный секрет из влагалища тоже специфически пахнет. Особенно тяжёлым окружающим кажется запах отделяемого свища, ведущего из зоны распада злокачественной опухоли.
Воспаление вызывает болевой синдром от небольшого дискомфорта до невыносимых болей. Опухолевые свищи не болят, поскольку формируются внутри распадающегося новообразования.
При активизации инфекции с формированием затеков гнойного содержимого присоединяется общая реакция: интоксикация, высокая температура, потливость и бледность, сердцебиение и учащённое дыхание.
Методы диагностики
Диагностика простого неразветвленного одноканального свища несложна — достаточно прощупать в локальном уплотнении тяж, из которого при надавливании может потечь содержимое.
Все наружные выходы свища исследуются пуговчатым зондом, так определяется локализация ходов. Зонд вводят со стороны кожи, осторожно продвигая его до упора, если исследуется прямокишечный свищ, то внутри прямой кишки прохождение зонда определяют указательным пальцем.
Дальше проводится проба с красящим веществом — метиленовым синим, который шприцем вводится в наружное отверстие. При ректальном свище до пробы в кишку вставляют ватный тампон, по отметкам красителя на нем определяют точное место внутреннего отверстия.
При любом свище можно фиксировать выход краски при эндоскопии: аноскопии, ректоскопии, колоноскопии, цистоскопии, кольпоскопии и так далее. Эндоскопическое обследование одно из ведущих и в процессе диагностики и лечения выполняется неоднократно.
В некоторых случаях выполняется фистулография — рентген анатомической области до и после введения в свищ контрастного вещества. Процедура не требуется только при простых и коротких свищах прямой кишки вне обострения воспаления.
Методы визуализации — КТ и МРТ также позволяют уточнить локализацию ходов и затеков, разветвленность и первопричину заболевания.
При вовлечении прямой кишки информативна ультрасонография (УЗИ) специальным ректальным датчиком, когда компьютерная программа позволяет увидеть патологию в трёхмерном изображении. При планировании операции дополнительно определяется функция анального сфинктера.
Способы лечения свищей
Свищи редко закрываются самостоятельно, на это можно надеяться только при создании благоприятных условий, к примеру, ограничении и отчасти контроле движения кала по прямой кишке с помощью очистительных клизм. В подавляющем большинстве случаев консервативная терапия неэффективна, единственный радикальный способ лечения — хирургический, то есть иссечение патологического участка в том числе и с реконструкцией недостающих тканей.
Технически простое оперативное вмешательство, в том числе эндоскопическое, и добрая сотня хирургических модификаций не может вылечить около половины пациентов, которых преследуют рецидивы. Особенно сложно добиться успеха при кишечных и мочевых свищах, поскольку они всегда контаминированы микрофлорой. В некоторых случаях приходится прибегать к формированию кишечной стомы, временно — на несколько месяцев прекращая движение каловых масс по патологически измененному участку кишки.
Аналогично клею действуют тампоны из биоматериалов, герметизирующие внутреннее отверстие, запустевание хода способно вызвать слипание стенок и закрытие свища.
До настоящего времени не определились с ролью антибиотиков в лечении свищей, вызванных воспалением, поскольку лекарства не способны проникнуть внутрь инфильтрата из-за массивных рубцовых изменений. Тем не менее, при свищевых ходах на фоне болезни Крона специфическая медикаментозная терапия проводится обязательно и небезуспешно.
Профилактика свищей
Не все болезни поддаются профилактике, особенно свищи, осложнившие течение гнойного парапроктита. Тем не менее, возможно адекватное лечение приводящих к парапроктиту заболеваний — геморроя и трещин, и именно это будет профилактикой образования свищей.
Осложненное течение родов не предотвратить, но качественная и своевременная акушерская помощь, внимательное отношение к женщине и тщательный послеродовый осмотр — доступная профилактическая мера.
Высокая частота постлучевых поражений тканей, прогрессирующий с течением времени фиброз, заставил онкологов отказаться от высоких доз лучевой терапии и даже изменить подходы к лечению злокачественных опухолей половой сферы.
Особое значение придается правильному выбору способа хирургического лечения заболеваний полых органов и адекватному ведению послеоперационного периода.
В нашей клинике осложненное течение заболевания — большая редкость, потому что мы не только знаем о способах профилактики, но и активно их используем.
Читайте также:

