Принципы лечения острых и хронических лейкозов
Лейкоз – это общее название гемобластозов, злокачественных опухолевых заболеваний, поражающих кроветворный росток костного мозга, в результате чего в кровь поступает большое количество незрелых (бластных форм) лейкоцитов. Этот признак определяет второе название заболевания – лейкемия, или белокровие. Лейкозы встречаются в любом возрасте, но наиболее подвержены им две возрастные группы – дети первых пяти лет жизни и пожилые люди 60-70 лет. Лейкоз у детей является самым частым онкологическим заболеванием, на его долю приходится 30% всех опухолей детского возраста.
Причины лейкоза
Непосредственной причиной лейкоза является мутация в одной-единственной кроветворной клетке костного мозга. Мутировавшая клетка начинает быстро делиться, производя неполноценные (бластные) формы лейкоцитов, которые неспособны созревать, а значит и нормально функционировать. Поскольку кровяные клетки довольно быстро обновляются, постепенно нормальные лейкоциты все больше вытесняются бластами, чем больше в крови бластных форм, тем хуже она справляется со своей функцией. На течение процесса оказывает влияние степень зрелости бластов: совершенно незрелые клетки более агрессивны и функционируют хуже всего, чем более зрелый бласт, тем больше он приближен к нормальной клетке, и тем лучше справляется со своей функцией. Степень зрелости бластных клеток определяет характер заболевания, если бласты более зрелые, развивается хронический лейкоз, если совсем незрелые – острый.
Мутация в первичной бластной клетке может быть вызвана множеством факторов: ионизирующим излучением, влиянием канцерогенов, в том числе и лекарственного происхождения (противогрибковый антибиотик левомицетин и др.), влиянием вирусов. Среди прочих причин лейкоза важное место занимает наследственная предрасположенность, а именно повреждение некоторых генов, отвечающих за кроветворение. Основной причиной лейкоза у детей является генетическая патология.
Симптомы лейкоза
Симптомы лейкоза появляются по мере накопления в крови бластных форм лейкоцитов, первые признаки выражены не ярко, от начала болезни до их проявления обычно проходит не менее полутора-двух месяцев. Характерна триада симптомов лейкоза: геморрагический синдром (кровоточивость), ночная лихорадка с повышенной потливостью, астения.
Повышенную кровоточивость больные лейкозом замечают тогда, когда от незначительных воздействий, например, надавливания рукой или трения одеждой, появляются синяки, причем достаточно обширные, а незначительные порезы или даже царапины служат причиной длительного кровотечения. Кожа больного лейкозом, особенно острым, покрывается разноцветными пятнами, образуемыми синяками разной степени зрелости.
Ночная лихорадка проявляется в виде необъяснимого подъема температуры по ночам до фебрильных значений (38°C и выше) на фоне отсутствия каких-либо простудных заболеваний. Лихорадка сопровождается проливным, или профузным потом, из-за которого приходится менять белье, иногда не один раз за ночь.
Астенический синдром, один из самых характерных симптомов лейкоза, приводит к появлению слабости, быстрой утомляемости, потере аппетита и снижению массы тела, ломотой в костях и суставах.
Также у больных лейкозом отмечается: увеличение лимфоузлов и селезенки, бледность кожных покровов, синюшность ногтей и губ, стойкое снижение иммунитета, выражающееся в подверженности многочисленным инфекционным заболеваниям, от ОРЗ до гнойничковой инфекции.
Симптомы лейкоза у детей
Пиком заболеваемости является возраст от 2 до 4 лет, то есть тот, когда ребенок еще не может четко объяснить свое недомогание. Родители должны обратить внимание на следующие признаки: изменение поведения малыша, который становится вялым, утрачивает интерес к играм со сверстниками, быстро утомляется; подверженность ребенка инфекционным заболеваниям, частое повышение температуры тела. Это наиболее характерные ранние симптомы лейкоза у детей, они не являются специфичными именно для этого заболевания, но если в течение длительного периода, недели или нескольких, обнаруживается один из них или более, это должно насторожить родителей и послужить поводом обращения к врачу, который направит ребенка на анализ крови. Обычно на этой стадии лейкоза у детей в крови уже есть характерные изменения.
Поздними симптомами лейкоза у детей являются ноющие боли в костях нелокализованного (блуждающего) характера, чаще в ногах или позвоночнике. Прогрессирует бледность кожных покровов, появляются характерные множественные синяки, кровоточивость десен, спонтанные носовые кровотечения. Увеличиваются лимфатические узлы, селезенка, печень. Ребенок теряет вес, становится апатичным и капризным.

Диагностика
Определяющими исследованиями для установления диагноза лейкоза являются общий анализ крови и цитологическое исследование пунктата костного мозга. Лейкоцитарная формула не всегда информативна на ранних стадиях заболевания, но обнаружение одной-единственной злокачественной клетки в пунктате является диагностическим признаком лейкоза.
Для установления точного вида заболевания, выработки тактики лечения лейкоза и прогноза, необходимы миелограмма, цитогенетическое, морфологическое и иммунологическое исследование бластных форм лейкоцитов.
Исходя из общего состояния больного лейкозом и по результатам основных исследований, могут быть назначены дополнительные: УЗИ органов брюшной полости, ЭхоКГ, исследование лимфоузлов и т.д.
Принципы лечения лейкоза
Лечение лейкоза проводится в специализированных гематологических отделениях, поскольку в ходе терапии значительно ухудшается и без того сниженный иммунитет, и больные лейкозом остаются практически беззащитны перед любой инфекцией, даже той, которая безопасна для здорового человека. В гематологических отделениях клиник установлен специальный режим, приближенный к стерильному режиму операционной, вплоть до фильтрации воздуха HEPA-фильтрами. Больные лейкозом изолируются от посетителей и других пациентов, в детских отделениях допускается присутствие одного из родителей, родители так же, как и персонал отделения, соблюдают режим стерильности.
Основными методами лечения лейкозов являются следующие:
- Химиотерапия при помощи мощных цитостатических препаратов;
- Гормонотерапия с применением стероидных противовоспалительных средств (СПВС);
- Антибиотикотерапия в качестве метода борьбы с вторичной инфекцией;
- Радиотерапия (облучение).
Лечение лейкоза на разных стадиях и разных форм предполагает либо последовательное применение этих методов, либо комбинацию нескольких из них. В случае упорного течения заболевания, когда несколько курсов лечения лейкоза с применением разных протоколов не дало ощутимого результата, и заболевание продолжает прогрессировать, прибегают к пересадке костного мозга.
Лечение лейкоза у детей осуществляется по тем же принципам, что и у взрослых, при этом прогноз у детей более благоприятен, несмотря на более тяжелое течение.
Виды лейкозов - острые и хронические
Анатомия и физиология костного мозга
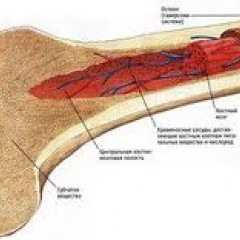
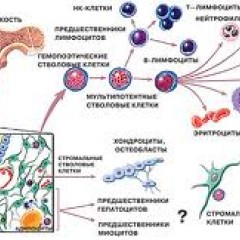
Костный мозг – это ткань находящаяся внутри костей, преимущественно в костях таза. Это самый главный орган, участвующий в процессе кроветворения (рождение новых клеток крови: эритроцитов, лейкоцитов, тромбоцитов). Этот процесс необходим организму, для того чтобы, заменить погибающие клетки крови, новыми. Костный мозг состоит из фиброзной ткани (она образует основу) и кроветворной ткани (клетки крови на разных этапах созревания). Кроветворная ткань включает 3 клеточные линии (эритроцитарный, лейкоцитарный и тромбоцитарный), по которым образуются соответственно 3 группы клеток (эритроциты, лейкоциты и тромбоциты). Общим предком этих клеток, является стволовая клетка, которая запускает процесс кроветворения. Если нарушается процесс образования стволовых клеток или их мутация, то нарушается процесс образования клеток по всем 3 клеточным линиям.
Эритроциты – это красные кровяные клетки, содержат гемоглобин, на нём фиксируется кислород, при помощи которого питаются клетки организма. При недостатке эритроцитов происходит недостаточное насыщение клеток и тканей организма кислородом, в результате чего проявляется различными клиническими симптомами.
Лейкоциты к ним относятся: лимфоциты, моноциты, нейтрофилы, эозинофилы, базофилы. Представляют собой белые клетки крови, они играют роль в защите организма и выработке иммунитета. Их недостаток вызывает снижение иммунитета и развитие различных инфекционных заболеваний.
Тромбоциты – это кровяные пластинки, которые участвуют в образовании тромба. Недостаток тромбоцитов приводит к различным кровотечениям.
Подробнее о видах кровяных клеток читайте в отдельной статье пройдя по ссылке.
Причины лейкоза, факторы риска
Симптомы различных видов лейкозов
- При острых лейкозахотмечаются 4 клинических синдрома:
- Анемический синдром: развивается из-за недостатка выработки эритроцитов, могут присутствовать множество симптомов или некоторые из них. Проявляется в виде усталости, бледности кожи и склер, головокружение, тошнота, быстрое сердцебиение, ломкость ногтей, выпадение волос, патологическое восприятие запаха;
- Геморрагический синдром: развивается в результате недостатка тромбоцитов. Проявляется следующими симптомами: вначале кровотечения из десен, образование синяков, кровоизлияния в слизистые оболочки (язык и другие) или в кожу, в виде мелких точек или пятен. В дальнейшем при прогрессировании лейкоза, развиваются и массивные кровотечения, в результате ДВС синдрома (диссеминированное внутрисосудистое свёртывания крови);
- Синдром инфекционных осложнений с симптомами интоксикации: развивается в результате недостатка лейкоцитов и с последующим снижением иммунитета, повышение температуры тела до 39 0 С, тошнота, рвота, потеря аппетита, резкое снижение веса, головная боль, общая слабость. У больного присоединяются различные инфекции: грипп, пневмония, пиелонефрит, абсцессы, и другие;
- Метастазы - по току крови или лимфы опухолевые клетки попадают в здоровые органы, нарушая их структуру, функции и увеличивая их в размере. В первую очередь метастазы попадают в лимфатические узлы, селезёнку, печень, а потом и в другие органы.
Эритробластный острый лейкоз, поражаются клетки предшественницы, из которых в дальнейшем должны развиться эритроциты. Чаще встречается в пожилом возрасте, характеризуется выраженным анемическим синдромом, не наблюдается увеличение селезёнки, лимфатических узлов. В периферической крови снижено количество эритроцитов, лейкоцитов и тромбоцитов, наличие молодых клеток (эритробластов).
Монобластный острый лейкоз, нарушается выработка лимфоцитов и моноцитов, соответственно они будут снижены в периферической крови. Клинически, проявляется, повышением температуры и присоединением различных инфекций.
Мегакариобластный острый лейкоз, нарушается выработка тромбоцитов. В костном мозге при электронной микроскопии обнаруживают мегакариобласты (молодые клетки, из которых образуются тромбоциты) и увеличенное содержание тромбоцитов. Редкий вариант, но чаще встречается в детском возрасте и обладает неблагоприятным прогнозом.
Хронический миелолейкоз, усиленное образование миелоидных клеток, из которых образуются лейкоциты (нейтрофилы, эозинофилы, базофилы), в результате чего, уровень этих групп клеток будет повышен. Долгое время может протекать бессимптомно. Позже появляются симптомы интоксикации (повышение температуры, общая слабость, головокружение, тошнота), и присоединение симптомов анемии, увеличение селезёнки и печени.
Хронический лимфолейкоз, усиленное образование клеток - предшественниц лимфоцитов, в результате уровень лимфоцитов в крови повышается. Такие лимфоциты не могут выполнять свою функцию (выработка иммунитета), поэтому у больных присоединяются различные виды инфекций, с симптомами интоксикации.
Диагностика лейкоза
- Повышение уровня лактатдегидрогеназы (норма 250 Ед/л);
- Высокий АСАТ (норма до 39 Ед/л);
- Высокая мочевина (норма 7,5 ммоль/л);
- Повышение мочевой кислоты (норма до 400 мкмоль/л);
- Повышение билирубина ˃20мкмоль/л;
- Снижение фибриногена 30%;
- Низкий уровень эритроцитов, лейкоцитов, тромбоцитов.
- Трепанобиопсия (гистологическое исследование биоптата из повздошной кости): не позволяет точно поставить диагноз, а лишь определяет разрастание опухолевых клеток, с вытеснением нормальных клеток.
- Цитохимическое исследование пунктата костного мозга: выявляет специфические ферменты бластов (реакция на пероксидазу, липиды, гликоген, неспецифическую эстеразу), определяет вариант острого лейкоза.
- Иммунологический метод исследования: выявляет специфические поверхностные антигены на клетках, определяет вариант острого лейкоза.
- УЗИ внутренних органов: неспецифический метод, выявляет увеличенные печень, селезёнку и другие внутренние органы с метастазами опухолевых клеток.
- Рентген грудной клетки: является, неспецифическим метом, обнаруживает наличие воспаления в лёгких при присоединении инфекции и увеличенные лимфатические узлы.
Лечение лейкозов
- Полихимиотерапия, применяется с целью противоопухолевого действия:
- Трансфузионная терапия: эритроцитарная масса, тромбоцитарная масса, изотонические растворы, с целью коррекции выраженного анемического синдрома, геморагического синдрома и дезинтоксикации;
- Общеукрепляющая терапия:
- применяется с целью укрепления иммунитета. Дуовит по 1 таблетке 1 раз в день.
- Препараты железа, для коррекции недостатка железа. Сорбифер по 1 таблетке 2 раза в день.
- Иммуномодуляторы повышают реактивность организма. Тималин, внутримышечно по 10-20 мг 1 раз в день, 5 дней, Т-активин, внутримышечно по 100 мкг 1 раз в день, 5 дней;
- Гормонотерапия: Преднизолон в дозе по 50 г в день.
- Антибиотики широкого спектра действия назначаются для лечения присоединяющих инфекций. Имипенем по 1-2 г в сутки.
- Радиотерапия применяется для лечения хронического лейкоза. Облучение увеличенной селезёнки, лимфатических узлов.
Использование солевых повязок с 10% солевым раствором (100 г соли на 1 литр воды). Намочить льняную ткань в горячем растворе, ткань немного сжимать, сложить в четверо, и накладывать на больное место или опухоль, закрепить лейкопластырем.
Настой из измельчённых игл сосны, сухая кожа лука, плоды шиповника, все ингредиенты смешать, залить водой, и довести до кипения. Настоять сутки, процедить и пить вместо воды.
Употреблять соки из красной свеклы, граната, моркови. Кушать тыкву.
Настой из цветков каштана: взять 1 столовую ложку цветков каштана, залить в них 200 г воды, вскипятить и оставить настаиваться на несколько часов. Пить по одному глотку на один приём, необходимо выпить 1 литр в день.
Хорошо помогает в укреплении организма, отвар из листьев и плодов черники. Кипятком примерно 1 литр, залить 5 ложек листьев и плодов черники, настоять несколько часов, выпивать всё за один день, принимать около 3 месяцев.
Лейкозы – это злокачественные опухоли, исходящие из кроветворных клеток и характеризующиеся глубоким нарушением кроветворения, которое проявляется тремя признакам:
1) патологически бурная пролифирация клеток кроветворения;
2) отсутствие созревания (дифференциации) клеток до зрелых дифференцированных форм;
3) появление очагов патологического кроветворения.
Кроветворение:
Все кровяные элементы происходят из стволовой клетки, способной к неограниченному делению (самоподдержанию) и дифференцировке по всем росткам кроветворения. Она обеспечивает стабильное кроветворение и его восстановление при различных патологических процессах.
Существуют 2 ростка кроветворения: лимфопоэз и миелопоэз. Все клетки, проходящие дифференцировку в любом ростке кроветворения, существуют в двух формах – бластной (более молодой и незрелой) и лимфоцитоподобной (более зрелой). В процессе дифференцировки из бластных форм формируются зрелые клетки крови, которые затем поступают в периферическое русло.
Этиология лейкозов:
Этиология окончательно не выяснена.
Существует 3 теории их происхождения:
- теория системно пролиферативной природы.
Сторонники инфекционной природы считают, что возбудителем лейкоза могут быть различные микробы, либо вирусы. Однако, не смотря на то, что вирусная природа лейкоза доказана в эксперименте и выделены даже определенные штаммы вируса, все же вирусная этиология лейкоза у человека не установлена.
Самой обоснованной является опухолевая теория. Опухолевые изменения могут возникать под действием различных экзогенных и эндогенных факторов. К экзогенным факторам относят: канцерогенные вещества, ионизирующую радио…..
Наиболее часто лейкозы развиваются у лиц, подвергающихся длительному облучению (рентгенологи, радиологи), у жителей Хирасимы и Нагасаки, подвергающихся взрывам атомных бомб, у жителей Чернобыльской зоны (катастрофа на АЭС).
К эндогенным факторам относят эндокринные нарушения. Острый лейкоз часто развивается в период полового созревания, а хронический – при наступлении климакса.
Лейкозы делят на: острые и хронические. Острота лейкоза определяется не клиническим течением, а цитоморфологическим проявлением болезни, т.е основывается на морфологии клеток кроветворения, на которых останавливается дифференцировка.
Острый лейкоз – это лейкоз, которому свойственна патологическая пролифирация малодифференцированных (бластных) клеток с задержкой их развития, т.е созревание элементов крови останавливается на бластных стадиях.
В зависимости от того, каким типом бластов (милобласты, лимфобласты, монобласты, эритробласты или недифференцируемые бласты) представлены лейкемические клетки, острые лейкозы делят на соответствующие формы:
* миелобластный;
* монобластный;
* лимфобластный;
* эритромиелоз;
* недифференцируемый лейкоз
Лейкемический клон клеток при остром лейкозе обладает способностью подавлять нормальное кроветворение, что лежит в основе развивающейся анемии и тромбоцитопении.
Хронический лейкоз– заболевание, при котором так же повышена пролиферация бластных клеток миелоидного или лимфоидного ряда с сохранением их дифференциация до зрелых стадий.
Классификация:
1) миелоцитарный (миелолейкоз);
2) лимфоцитарный ( лимфолейкоз);
3) моноцитарный;
4) эритремия.
Хр.лейкозы обозначаются по названиям тех клеток, которые составляют субстрат опухоли (миелоциты, лимфоциты, моноциты, эритроциты). Хр.лейкоз длительное время остаётся на стадии доброкачественной опухоли. В конечной стадии он приобретает злокачественное течение (т.е приобретает черты острого лейкоза). Острый же лейкоз никогда не переходит в хронический.
ОСТРЫЙ ЛЕЙКОЗ
Острый лейкоз встречается преимущественно в молодом возрасте (до 30 лет) и несколько чаще у мужчин. Начальный период может иметь бессимптомное течение (даже при наличии существенных проявлений лейкоза в крови и костном мозге), тогда он обнаруживается случайно: при диспансеризации и т.д. Начало заболевания может быть постепенным: (общая слабость, недомогание, боли в костях и суставах, субфебрильная температура), либо внезапным по типу острого сепсиса (с высокой лихорадкой) с ангиной, геморрагическим диатезом. Затем острый лейкоз развивается бурно – прогрессирует анемия, ангина становится некротической, развивается язвенно-некротические явления в полости рта, появляется язвенный стоматит. Появление боли в костях и суставах.
1. Бледность кожных покровов;
2. Геморрагические проявления в виде обширных кровоизлияний в кожу, п/к клетчатку или профузных кровотечений из слизистых, возможны кровоизлияние в конъюнктиву, сетчатку глаза, головной мозг.
3. Дистрофические изменения в миокарде: сердце увеличивается в размерах; тоны глухие; систолический шум над всеми клапанами; пульс частый, малый, АД снижено.
4. Со стороны органов дыхания – пневмония, экссудативный плеврит.
5. Стернальгия – (болезненность в грудине при поколачивании), болезненность в костях.
6. Увеличение селезёнки, печени и увеличение л/у за счёт лейкемической метаплазии этих органов (т.е появление в них очагов патологического кроветворения). На ощупь эти органы плотны и безболезненны.
Картина крови:
1. Появление недифф.бластных клеточных элементов.
2. Лейкемический провал (отсутствие промежуточных форм между бластными клетками и зрелыми нейтрофилами).
3. Отсутствие эозинофилов и базофилов (а при хр.лейкозе – эозинофильно-базофильная ассоциация).
4. Резко выраженная анемия, тромбоцитопения.
5. Резко выраженный лейкоцитоз до 200х10 9 /л и более, а в начальной стадии возможна лейкопения.
По клиническому течению выделяют 3 варианта болезни:
* молниеносная форма (длительность течения не более 1 мес);
* с острым течением – до 6 мес;
* с затяжным течением от 6 мес до 2 лет.
С введением в практику современного лечения жизнь больных продлевается до 5 лет (и более).
Лечение острого лейкоза в стационаре:
I. Кортикостероиды – подавляют митотические процессы в родоначальных клетках. Дозы – максимальные.
а) преднизолон 60-100 мг/сут;
б) дексаметазон;
в) триамсинолон.
II. Иммунодепрессанты – тормозят размножение бластных клеток.
а) 6 –меркаптопурин;
б) метотрексат (аметоптерин).
III. Цитостатики:
а) метотрексат;
б) винкристин;
в) винтластин;
г) циклофосфан.
IV. Комбинированная терапия: (схемы)
ВАМП – винкристин, аметоптерин, 6-меркантопурин, преднизолон.
ЦАМП – циклофосфон + аметоптерин, 6-меркантопурин, преднизолон.
V. Переливание кровезаменителей
VI. Анаболич.гормоны (нерабол, ретаболил).
VII. Антибиотики, витамины.
VIII. Пересадка костного мозга.
ХРОНИЧЕСКИЙ МИЕЛОЛЕЙКОЗ
Встречается чаще в возрасте 25-40 лет, чаще у мужчин. В основе его лежит миелоидная гиперплазия костного мозга в трубчатых костях: жировой костн.мозг замещён миелоидной тканью и миелоидная метаплазия селезёнки, печени, л/у.
Различают 3 периода:
1 – начальный;
2 – период выраженных клинико-гематологических проявлений;
3 – конечный (дистрофический).
1 период: заболевание развивается постепенно. В одних случаях субъективных расстройств вообще нет. В других случаях – общая слабость, повышенная утомляемость, потливость, боли в животе.
Изменений со стороны внутренних органов – нет.
2 период:
1. появляются боли в суставах и костях в результате лейкемич.гиперплазии костного мозга. Стернальгия.
2. Резкое увеличение селезёнки и печени, л/у, селезёнка болезненна при пальпации. Кровоизлияния и тромбозы сосудов с развитием инфарктов в различных органах.
3. Кровоизлияние в глазное дно.
4. Со стороны органов дыхания: присоединяется вторичная инфекция и развивается пневмония, экссудативный плеврит.
5. ССС: дистрофические изменения в миокарде (боли в сердце, сердцебиение, одышка, тоны приглушены, систолический шум на верхушке). В конечной стадии заболевания – развивается ХНК.
6. Со стороны ЖКТ: диспептич.расстройства и боли в животе за счёт кровоизлияний в слизистую желудка и лейкемической инфильтрации поджелудочной железы.
7. Поражение мочеполовой системы: протеинурия, цилиндрурия.
3 период: резкая анемия и истощение, кохектические отёки, глубокая интоксикация организма (температура 39-40, тяжёлое общее состояние, поносы, упадок сердечно-сосудистой деятельности).
1) Наличие бластных клеток;
2) Наличие промежуточных форм между бластными элементами и зрелыми гранулоцитами (а при о.лейкозе – лейкомич.провал);
3) Наличие эозинофильно-базофильной ассоциации до 20-30% (а при о.лейкозе эозинофилы и базофилы отсутствуют);
4) Анемия ( Hb 80-90 г/л);
5) Тромбоцитопения (иногда может быть гипертромбоцитоз) – тромбоциты снижаются постепенно;
6) Лейкоцитоз со сдвигом влево до миелоцитов. В начальный период лейкоцитов 10-15х10 9 /л, затем лейкоцитоз нарастает.
- волнообразное, со сменой обострений и ремиссии. Каждый новый рецидив протекает более тяжело, а каждая новая ремиссия становится короче предыдущей. В терминальной стадии возникает картина миелобластного обострения, что свидетельствует о близости летального исхода.
Лечение хронического миелолейкоза:
1) В начальных стадиях:
а) общеукрепляющая терапия – аскорбиновая кислота 0,2х3, поливитамины, препараты железа;
б) полноценное белково-витаминное питание, прогулки на воздухе;
Противопоказано:
- солнечное облучение,
- физические нагрузки,
- физиопроцедуры ( электролечение, грязи, сероводородные, ванны).
в) первично-сдерживающая терапия – назначают небольшие дозы цитостатиков – миелосан (по 2-6 мг 1 раз в 7-10 дней, в зависимости от общего количества лейкоцитов и изменений в лейкограмме); или миелобромол (250 мг 1 раз в 5-10 дней).
2) В период обострений – тактика, как при о.лейкозе:
а) кортикостероиды;
б) антиметаболиты;
в) переливание эритромассы;
г) антибиотики.
Основное лечение – лечение миелосаном, проводят прерывистыми курсами и поддерживающими дозами (дозировки зависят от количества лейкоцитов). Положительный тер.эффект при лечении миелосаном наступает через 3-5 недель. Ремиссия длится 6-8 мес. Повторные курсы миелосаном дают более короткие ремиссии..
ХРОНИЧЕСКИЙ ЛИМФОЛЕЙКОЗ
В основе лежит лимфоидная гиперплазия костного мозга, л/у, селезёнки, нередко сопровождающиеся лимфоидной инфильтрацией других органов. В результате лимфоидной пролифирации в костном мозге подавляется миелопоэз, что ведёт к развитию анемии, гранулоцитопении, тромбоцитопении.
Встречается после 40 лет. Так же 3 периода. Начальный период длительный 5-10 лет. С течением времени развивается:
1) генерализованное увеличение л/у, селезёнки и печени. Увеличение л/у достигает размеров грецкого ореха и более, тестоватой консестенции, подвижные неспаянные между собой и с кожей, безболезненные. Печень и селезёнка увеличены в меньшей степени, чем при миелолейкозе.
2) при осмотре – кожные покровы бледные, на коже высыпания в виде крапивницы, эритемы и т.д.
3) изменения со стороны ССС, дыхательной системах и ЖКТ – те же, что и при миелолейкозе.
как при хр.миелолейкозе. Препаратом выбора является лейкеран (хлорбутин).
Для выбора эффективных методов и средств лечения, необходимо своевременно и точно определить вид лейкоза (тип бластной клетки), а также
стадию и тяжесть заболевания.
Интенсивная комплексная терапия лейкоза должна производиться на всех этапах развития заболевания, в том числе обязательно в специализированных онкогематологических отделениях, клиниках, центрах, имеющих боксы (изоляторы), реанимационное оборудование, аппараты для лучевой терапии, средства для переливания крови и пункции костного мозга, а также операционные для пересадки костного мозга. Назначение апробированных стандартных схем и средств лечения необходимо проводить с учетом особенностей течения заболевания, наследственности и конституции организма.
Лечение острых лейкозов должно включать:
различные специфические противолейкозные химиотерапевтические препараты-цитостатики, назначаемые циклами;
разные лекарственные средства, ослабляющие токсическое действие цитостатиков и повышающих их терапевтический эффект, в том числе глюкокортикоидные и адаптогенные препараты;
сопутствующую терапию, предназначенную для профилактики и лечения инфекций путем помещения больных в стерильные боксы, назначения им антибиотиков широкого спектра действия, противогрибковых средств, поливитаминов и других необходимых по медицинским показаниям препаратов;
заместительную терапию путем трансфузии необходимых компонентов крови и даже трансплантации совместимого костного мозга или стволовых кроветворных клеток. (следует отметить, что удачно трансплантированный костный мозг начинает продуцировать функционально нормальные клетки крови через 2-4 недели после операции; об этом свидетельствует увеличение в крови количества гранулоцитов, тромбоцитов и ретикулоцитов);
симптоматическую терапию, направленную на ликвидацию и ослабление негативных психо-эмоциональных ощущений, в том числе боли, сниженного аппетита, пищеварительного и другого дискомфорта и т.д., в целом повышающих как адаптивные возможности и общую резистентность организма, так и терапевтическую активность цитостатиков, лучевой и другой терапии.
При эффективном, своевременно начатом, квалифицированном, комплексном и комбинированном лечении в специализированных онкогематологических лечебных учреждениях удается получить полную ремиссию в течении 5 лет у детей с острым лимфобластным лейкозом до
80-95 % случаев и у больных разного возраста с острым миелобластным лейкозом в течении 1-2 лет в 35-70 % случаев.
Выздоровевшим считают того больного, у которого отсутствует рецидив заболевания в течение 5 лет после завершения полного курса лечения.
У большинства же больных, к сожалению, наступают рецидивы лейкозов. Последние могут быть ранними, возникающими уже в период проведения лечения, и поздними, проявляющимися после периода проведения лечения.
25.2.3. Хронические лейкозы. Характеристика. Принципы лечения
Хронические лейкозы – это длительно дифференцирующиеся опухоли белого, красного и мегакариоцитарного ростков системы крови, то есть длительно остающиеся на стадии моноклоновой доброкачественной опухоли, основу которой составляют клоны опухолевых морфологически зрелых и созревающих клеток крови (гранулоцитов, моноцито, эритро- и мегакариоцитов). Эти лейкозы развиваются преимущественно в зрелом, пожилом и старческом возрасте.
Классификация хронических лейкозов определяется по:
- виду усиленно функционирующего ростка кроветворной ткани (миелолейкоз, лимфолейкоз, моноцитолейкоз, эритромиелолейкоз, эритремия или истинная полицитемия, рассмотренная ранее в разделе патологии системы красной крови );
- количеству лейкоцитов в периферической крови (чаще развивается сублейкемический и алейкемический виды лейкозов);
- степени дифференцируемости клеток крови (чаще обнаруживаются морфологически дифференцируемые клетки).
- длительности течения (продолжительность заболевания может сильно варьировать и составлять более 2, 5, 10, 15 и даже 20 лет);
- выраженности опухолевой прогрессии (признаки опухолевой прогрессии, в отличие от острых лейкозов, выражены незначительно).
Читайте также:

