Опухоли головы и шеи технологии лечения реконструкции реабилитации
Комплексное лечение опухолей головы и шеи по международным стандартам
Хирургическое лечение любой сложности, включая операции на роботической системе Da Vinci Si HD
Команда высококлассных хирургов, в том числе один из ведущих европейских специалистов в области хирургии головы и шеи профессор Жан Рене Милье
Лучевая терапия опухолей головы и шеи на оборудовании последнего поколения (EDGE, Truebeam, США)
Возможность лечения с сохранением голосовой функции и оптимальным эстетическим результатом
Позвоните нам +7 495 933-66-55 или
- Факторы риска
- Симптомы
- Типы
- Диагностика
- Лечение
оториноларинголог, врач высшей категории, профессор, д.м.н.

К опухолям головы и шеи относят опухоли рта, глотки, гортани, а также встречающиеся реже опухоли носа, синуса, придаточных пазух, слюнных желез и среднего уха – существует всего более 30 возможных мест локализации злокачественных образований органов головы и шеи.
Опухоли полости рта
Рак ротовой полости – один из наиболее частых типов злокачественных образований органов головы и шеи. Опухоль может быть локализована на губе, языке, под языком, внутренней стороне щеки, на твердом небе, на тканях позади зубов мудрости. При раке губы злокачественные образования чаще всего образуются на верхней губе. Наиболее частой локализацией опухоли в полости рта является нижняя стенка (дно полости рта) и боковая часть языка.
Рак глотки и гортани
Выделяют несколько разновидной рака глотки и гортани в зависимости от локализации и типа опухоли.
Рак ротоглотки. Ротоглотка включает мягкое небо, основание (корень) языка, гланды, заднюю и боковые стенки гортани. Чаще всего рак ротоглотки развивается в гландах и корне языка.
Рак голосовых связок. Рак голосовых связок - второй по частоте вид злокачественных образований органов головы и шеи.
К редким видам опухолей головы и шеи относят:
Рак носовых пазух
Рак слюнных желез
Рак среднего уха
Лечение рака щитовидной железы отличается от лечения других опухолей головы и шеи.
Факторы риска
Основными факторами риска развития опухолей головы и шеи являются курение, употребление нюхательного и жевательного табака и злоупотребление алкоголем (3 из 4 случаев заболевания).
Повышенный риск развития опухолей головы и шеи также может быть связан с инфицированием вирусом папилломы человека ВПЧ 16. Чаще всего опухоли головы и шеи развиваются после 50 лет. Мужчины заболевают чаще, чем женщины.
Другие факторы риска:
Диета с высоким содержанием животных жиров.
Солнечное излучение – длительное пребывание на солнце может привести к развитию рака губы.
Длительное воздействие химических веществ – древесная пыль, кожевенная пыль и формальдегид, выделяемый МДФ, связаны с риском развития некоторых видов рака носоглотки и придаточных пазух носа.
Предраковые состояния полости рта, такие как лейкоплакия и эритроплакия, чаще всего связанные с курением.
Симптомы
Общие симптомы опухолей головы и шеи:
Язвочка(рана) в ротовой полости, которая не проходит в течение нескольких недель
Красные или белые пятна на слизистой оболочке ротовой полости или глотки, которые со временем не исчезают
Нарушения глотания, боль при глотании или пережевывании пищи
Постоянная боль в горле или боль в ухе с одной стороны
Припухлость на лице, во рту или на шее
Менее распространенные симптомы:
Заложенность носа или носовые кровотечения
Боль или онемение лица и верней челюсти
Несмотря на то что эти симптомы могут указывать на другие заболевания, важно обратиться к врачу для уточнения диагноза, особенно если они наблюдаются в течение длительного времени.
При прогрессировании заболевания опухоли головы и шеи чаще всего распространяются на шейные лимфоузлы. Увеличение лимфоузлов обычно свидетельствует об инфекционном заболевании, а не о злокачественном процессе. Но если увеличение шейного лимфоузла наблюдается в течение 3-4 недель, необходимо обратиться к врачу!
Типы опухолей головы и шеи
Наиболее распространенным типом опухолей головы и шеи является плоскоклеточный рак. Большинство опухолей головы и шеи (9 из 10 случаев) образуются из клеток плоского эпителия, выстилающих поверхность ротовой полости, носа и носоглотки. Реже среди опухолей головы и шеи встречаются лимфомы, аденокарциномы и саркомы.
Диагностика
Диагностика и лечение опухолей головы и шеи должны проводиться в специализированной клинике при участии врачей нескольких специальностей: радиолога, онколога, оториноларинголога, хирурга. При необходимости могут быть привлечены офтальмологи, челюстно-лицевые хирурги, нейрохирурги.
Ультразвуковое исследование шеи и шейных лимфоузлов
Эндоскопическое исследование (осмотр отделов полости носа, носоглотки, гортани).
Для окончательной постановки диагноза проводится биопсия.
Виды биопсии: инцизионная биопсия (иссечение части пораженной ткани), тонкоигольная пункционная биопсия.
Если по результатам биопсии подтверждается диагноз злокачественного образования, проводятся дальнейшие исследования с целью стадирования процесса: рентген, компьютерная и магнитно-резонансная томография, сцинтиграфия, ПЭТ/КТ.
Клиника оториноларингологии и хирургии головы и шеи ЕМС расположена в многопрофильном госпитале ЕМС, где круглосуточно работает лаборатория, отделения лучевой (УЗИ, рентген, КТ, МРТ) и радионуклидной (ОФЭКТ/КТ, ПЭТ/КТ) диагностики что позволяет в кратчайшие сроки установить правильный диагноз и назначить соответствующее лечение.
Лечение
В Институте онкологии Eвропейского медицинcкого центра (Москва) проводится комплексное лечение опухолей головы и шеи. Лечение рака гортани, носоглотки и других опухолей в области головы и шеи проводится с применением методов хирургического лечения, лучевой терапии, химиотерапии, а также сочетания нескольких методов. Каждый случай рассматривается на врачебном консилиуме для определения наиболее успешной тактики лечения.

Начальная стадия опухолей головы и шеи, как правило, предполагает проведение хирургического лечения. В Институте онкологии EMС проводится хирургическое лечение онкологических патологий органов области головы и шеи в полном объеме с применением самых современных методов, включая робот-ассистированную хирургию с использованием системы DA Vinci Si HD последнего поколения при злокачественных новообразованиях ротогортаноглотки (TORS), опухолях слюнных желез (подчелюстных, околоушных), а также проведение робот-ассистированных лимфодиссекций шеи (удаление пораженных лимфатических узлов на шее).
Операции проводит команда высококлассных хирургов, в том числе один из ведущих европейских специалистов в области хирургии головы и шеи профессор Жан Рене Милье, хирург-оториноларинголог, профессор, д.м.н. Геннадий Элькун. Робот-ассистированные операции позволяют добиться радикального лечения опухоли и при этом являются максимально щадящими для пациента. Специалисты EMС проводят успешные операции в том числе в самых сложных случаях.
Лучевая терапия опухолей головы и шеи проводится в Центре лучевой терапии EMC на линейных ускорителях последнего поколения. Применение самых современных методов лучевой терапии позволяет в ряде случаев провести излечение опухоли без операции.
К опухолям головы и шеи относят онкологические заболевания носа, рта, гортани, глотки, слюнных желез, придаточных пазух. Опухоли эндокринной, лимфатической, центральной нервной системы и глаз в эту группу не входят.
Доля опухолевых образований области головы и шеи составляет около 20% онкологической заболеваемости. Часто эти опухоли оказываются очень агрессивны: они быстро растут, дают множественные метастазы и с трудом поддаются лечению. Для того, чтобы успешно справляться с опухолями головы и шеи, онкологи взаимодействуют с узкими специалистами, в частности, с отоларингологами, стоматологами и дерматологами.

По расположению различают опухоли губ, слизистой оболочки и полости рта, языка, слюнных желез, глотки, гортани, носа, околоносовых пазух.
Опухоли головы и шеи могут иметь соединительнотканное, эпителиальное, нейрогенное происхождение. По степени зрелости клеток среди них выделяют высокодифференцированные и незрелые, последние хуже поддаются лечению и ухудшают общий прогноз.
Спровоцировать развитие опухолей головы и шеи могут различные причины. Вот лишь некоторые из них:
- злоупотребление алкоголем;
- курение и нюхательно-жевательный табак;
- употребление спиртосодержащих жидкостей для ополаскивания полости рта;
- некоторые вирусы (вирус Эпштейна-Барр, вирус папилломы человека и др.);
- профессиональные вредности (контакт с древесной и текстильной пылью, сажей, краской, металлом и др.);
- радиоактивное излучение;
- регулярное употребление слишком горячей пищи.
Чаще всего новообразования головы и шеи возникают у пациентов в возрасте старше 50 лет. Клинические проявления опухолей данной группы в зависимости от расположения и стадии могут быть очень разнообразными.
Рак губы
До 95% случаев рака губы встречается у мужчин, типичным местом локализации опухоли является нижняя губа. С точки зрения гистологии, злокачественные опухоли губы обычно представляют собой плоскоклеточный рак. Ему чаще всего предшествуют предраковые состояния — хронические трещины, ограниченный гиперкератоз, бородавчатый предрак и др.
Для рака губы на разных стадиях развития характерны местные изменения в виде вдавления или болезненной эрозии, покрытой корочками. Со временем рак губы захватывает все большую площадь и может изъязвляться. Благодаря особенностям расположения рак губы легко распознается на ранних стадиях, поэтому хорошо поддается лечению.
Рак полости рта
До 50% злокачественных опухолей полости рта приходится на рак языка, еще 20% случаев составляет рак дна ротовой полости. Опухоль часто развивается на месте лейкоплакии (характерных роговых пластинок), гиперкератической красной волчанки или красного плоского лишая.
Внешне рак полости рта может иметь вид язвы или инфильтрата (уплотнения). В ряде случаев опухоль выступает над поверхностью слизистой. По строению ткани среди онкологических заболеваний полости рта преобладает плоскоклеточный рак, реже встречается аденокарцинома. Для рака полости рта характерно быстрое и незаметное прорастание в здоровые окружающие ткани и метастазирование в региональные лимфоузлы.
Уже на ранних стадиях рака ротовой полости пациентов беспокоят боль и неприятные ощущения, позднее присоединяются затруднения при глотании и разговоре, припухлость, язвочки, кровотечения из ротовой полости. По мере роста опухоли все симптомы усиливаются, что и становится поводом для обращения к врачу.
Рак слюнных желез
В структуре злокачественных опухолей головы и шеи рак слюнных желез составляет 3–5%. Преимущественно поражаются крупные околоушные железы, а опухоли малых слюнных желез в основном локализуются на нёбе. В слюнных железах можно обнаружить следующие формы:
- мукоэпидермоидный рак;
- ацинозно-клеточный рак;
- цилиндрома;
- аденокарцинома.
Рак слюнных желез дает метастазы в близлежащие лимфатические узлы, иногда — в легкие и кости. Клинически он протекает безболезненно, при осмотре можно обнаружить лишь уплотнение. При прорастании в соседние ткани рак слюнных желез вызывает парез лицевого нерва.
Рак гортани и глотки
Рак гортани в структуре всех злокачественных опухолей составляет около 2%. Наиболее частые его морфологические варианты- плоскоклеточный рак и аденокарцинома. Опухоль может прорастать в стенки органа или имеет вид бугристых разрастаний на широком основании. Рак верхнего отдела гортани считается очень опасным, при поражении голосовых связок прогноз благоприятнее, так как опухоль в этом случае растет медленнее и редко дает метастазы.
Пациенты с раком гортани долгое время жалуются на першение в горле, ощущение инородного тела. При поражении надгортанника рано появляются боли при глотании, если опухоль возникла в области голосовых связок, у больного может наблюдаться охриплость голоса вплоть до полного его исчезновения.
На рак глотки приходится до 12% опухолей головы и шеи. Для него характерны ранние метастазы в лимфоузлы. Рак гортани развивается в труднодоступном для обозрения месте, часто без каких-либо симптомов, поэтому, как правило, обнаруживается на поздних стадиях, когда у пациента уже затрудняется носовое дыхание, ухудшается слух, появляется гнусавость голоса.
Диагностика и лечение
Многие опухоли головы и шеи можно обнаружить при простом осмотре. Если поражается носовая полость, пазухи, гортань или глотка, для осмотра используют специальные инструменты с зеркалами, а также эндоскопическое оборудование. При пальпации можно обнаружить увеличенные лимфатические узлы, а также саму опухоль в виде уплотнения, подвижного или спаянного с соседними тканями.
Новообразования мягких тканей, околоушных слюнных желез легко обнаружить при помощи ультразвукового исследования. Большую роль в детализации строения опухолей головы и шеи играют рентгенологические методы исследования — компьютерная и магнитно-резонансная томография. Окончательный диагноз позволяет установить биопсия ткани опухоли и ее гистологическое изучение.

Радикальный способ лечения опухолей головы и шеи — хирургическое удаление новообразования и региональных лимфатических узлов. Для опухолей первой стадии бывает достаточно только операции, на второй стадии хирургическое лечение комбинируют с радиологическим. Иногда курс лучевой терапии назначают перед оперативным вмешательством для уменьшения размеров опухоли и предупреждения появления метастазов. Облучению в обязательном порядке подвергаются также расположенные в непосредственной близости от опухоли лимфатические узлы.
При раннем обнаружении опухоли в носовой полости, синусах, глотке применяют эндоскопический доступ, если образование небольшое, ограничено капсулой и находится на поверхности слизистой, может быть использована крио- или лазерная деструкция,фотодинамическая терапия. Это наиболее щадящие способы лечения. После удаления опухоли из-за особенностей ее расположения и функционирования пациентам часто необходима пластика в области шеи и лица.
Комбинацию лучевой и химиотерапии применяют с паллиативной целью, когда опухоль невозможно удалить полностью.
Краткое введение: Опухоли органов головы и шеи - серьезная онкологическая, медицинская и социальная проблема
Об актуальности данной темы свидетельствуют высокие показатели запущенности опухолей. От 20 до 65% пациентов обращаются к онкологам на III-IV стадии заболевания. С одной стороны, это недопустимо. Куда смотрят профильные врачи: дерматологи, стоматологи, ЛОРы. Но, с другой стороны - это ситуация в которой мы вынуждены работать. Поверьте, мы (онкологи и пластические хирурги) всегда до последнего боремся с болезнью, стараясь не только удалить раковую опухоль, но и по-возможности максимально восстановить утраченную функцию и эстетику. К сожалению, ввиду запущенности процесса, это получается далеко не всегда.
Это материалы из моей докторской диссертации. На первой диаграмме показано, что именно пациенты с патологией головы и шеи наиболее часто нуждаются в пластике. Ну и вообще, с ростом заболеваемости потребность в реконструктивной хирургии все возрастает. На второй отражено распределение пациентов с опухолями органов головы и шеи в зависимости от локализации.
Итак, что же мы имеем в своем арсенале. Современные методики пластической хирургии позволяют пересаживать практически любые комплексы тканей (лоскуты и трансплантаты) из любых участков тела. Проблема выбора заключается в том, чтобы соблюсти балланс между тремя наиболее важными составляющими: функцией и эстетикой восстанавливаемого органа и травматизаией донорской зоны. Но самое главное в онкологии, как мы помним, - радикализм. То есть, если мы не можем гарантированно "убрать" опухоль в пределах здоровых тканей, то не нужно мучить пациента и мучиться самому. Далее я поясню на примерах, что я имею в виду.
Главное в онкологии - радикально удалить опухоль. Красота - дело второстепенное
Скажу сразу, что судьба этого пациента сложилась неудачно. Несмотря на все старания, операция оказалась нерадикальной (он погиб от рецидива опухоли), пересаженный лоскут со спины не прижился. Такие случаи навсегда отпечатываются в памяти и мешают спать на протяжении всей жизни. Но по другому поступить было невозможно: если больной понимает, что калечащая операция является единственным шансом избавиться от болезни и согласен на нее, то я не в праве ему отказать в помощи. Главный вывод, который я для себя сделал после серии подобных операций - если не уверен в радикальности, то не нужно браться за хирургическое лечение. Все остальные вопросы (функция, эстетика, травматизация донорской зоны) в подобных ситуациях второстепенны.
Но и о красоте тоже нельзя забывать
Но вот посмотрите. Казалось бы успех. Опухоль радикально удалена, пациенты с IV стадией рака живут 5 и более лет. Осложнений нет. Очередная победа над раком. Сенсация.
Но так ли это на самом деле? На мой взгляд нет. Можно было бы вообще не делать сложную и длительную микрохирургическую операцию по пересадке лоскута с живота, а просто заказать протез, полностью имитирующий глаз и часть удаленного лица. Выглядело бы это гораздо естественнее. Тем более, что современные методики и материалы протезирования позволяют добиться максимального сходства по цвету и текстуре с нормальными тканями. Так что иногда даже успешная пластика не приводит к успешной реабилитации пациентов.
Переходим к функции (не забывая об эстетике и травматичности операции)
"Что это за безобразие?" - спросите вы. А я отвечу: "Вот так 15 лет назад мы делали реконструкцию нижней губы при раке". И считали такие результаты удовлетворительными. Просто-напросто других методик пластики в нашем распоряжении не было. Вернее, они были, но мы о них не знали. Делали так, как было написано в наших учебниках.
10-20 операций, а зачем? Внешний вид ужасный, запирательной функции круговой мышцы рта нет (жидкая пища во рту не удерживается, речеобразование страдает). При этом множество рубцов на теле после перемещения лоскута. В общем - провал по всем пунктам: ни функции, ни эстетики, ни бережного отношения к остальной поверхности человеческого тела.
Специалисты отделения опухолей головы и шеи НМИЦ онкологии имени Н.Н. Петрова подготовили ответы на самые частые вопросы пациентов, проходящих лучевую терапию. Они рассказали, с какими побочными эффектами можно столкнуться во время этого длительного и непростого лечения, как их избежать или облегчить.
Что такое лучевая терапия? В каком случае она назначается?
Лучевая терапия (радиотерапия, облучение) — современный метод лечения с помощью ионизирующего излучения. В качестве ионизирующего излучения в зависимости от видов и задач лучевой терапии могут быть использованы разные виды лучей (рентгеновские или гамма-лучи). Они вызывают сходные биологические эффекты в клетках и тканях, определяя лечебное действие облучения.

Количество полученного облучения называется дозой и измеряется в греях (Гр). Доза облучения при разных типах лучевой терапии назначается индивидуально с учётом многих факторов — особенностей как самого заболевания (вид, стадия, локализация), так и пациента.
Лучевая терапия проводится только при наличии показаний в результате взвешенного решения. При этом специалисты всегда руководствуются важной целью — оказать наилучшую помощь пациенту в лечении его заболевания. Обязательно оцениваются риски и выгоды, устанавливается соотношение пользы и вреда от облучения.
Всегда ли возникают осложнения?
Многие пациенты волнуются, ожидая тяжёлых осложнений от лучевого лечения. Следует помнить, что каждый человек — индивидуален. Нежелательные эффекты могут быть почти незаметными или временными, не все из них будут у конкретного пациента.
Но надо помнить, что как у любого метода лечения, у лучевой терапии есть побочные эффекты. Большинство из них возникает постепенно обычно к концу второй недели облучения. Они делятся на ранние лучевые реакции и поздние лучевые реакции, проявляются в органах, расположенных непосредственно в поле облучения.
Во время лечения могут проявиться тошнота, снижение аппетита, покраснения на коже, потеря концентрации внимания, выпадение волос, слабость и прочее.
Какие осложнения при проведении лучевой терапии у пациентов с опухолями головы и шеи бывают и как с ними справиться?
Проблемы с питанием и потеря веса
Для успешного прохождения лечения необходимо качественно и сбалансировано питаться. Лечение – не время диет для похудения. В этот период организм нуждается в дополнительной энергии для борьбы с болезнью. К сожалению, именно в этот момент возникают побочные эффекты, из-за которых принимать достаточное количество пищи не получается, что и ведёт к потере веса и нарушению работы всех органов и систем организма.
В далеко зашедших случаях приходится прерывать лучевую терапию. Поэтому пациенту необходимо очень внимательно отнестись к своему рациону, количеству и качеству съедаемой пищи в день.
Какие проблемы могут возникать?
Они разные, но встречаются почти у всех:
- снижение или потеря аппетита,
- нарушение вкусовых ощущений и запаха,
- сухость во рту,
- тошнота,
- нарушение глотания,
- боль в ротовой полости.
Что может помочь?
Принимайте пищу дробно. По 6-8 раз в день. Порции должны быть небольшие, а еда негорячая.
Не допускайте длительных перерывов без пищи. Всегда имейте под рукой то, чем можно перекусить.
Не ешьте бесполезной, пустой еды. Каждый кусочек должен нести пользу. Выбирайте высококалорийные продукты, богатые белком.

Переходите на мягкую или измельчённую пищу. Можно самостоятельно использовать блендер.
Не отчаивайтесь, если любимое блюдо перестало быть вкусным, ищите альтернативные варианты. Это временное явление, после лечения вкус еды постепенно вернётся.
Пейте достаточное количество жидкости.
Контролируйте свой вес: взвешивайтесь каждые два дня.
Не употребляйте алкоголь, он раздражает и дополнительно сушит слизистую рта. Алкоголь оказывает общее токсическое действие на организм.
Каждый день необходимо наблюдать за собой. Если наступает момент, когда количество потребляемой пищи и жидкости заметно уменьшилось, а вышеперечисленные советы не помогают, не надо скрывать это от лечащего врача.
В этом случае он назначит дополнительно специализированное питание и инфузионную терапию.
В некоторых ситуациях лечащий врач принимает решение установить назогастральный зонд, и тогда питание происходит через него, а ротовая полость изолируется от контакта с пищей, это даёт возможность сохранить целостность слизистых оболочек в ротовой полости, не происходит травматизация обожжённых тканей. Многие пациенты боятся и всячески избегают этой процедуры, но, по отзывам тех, кому пришлось с этим столкнуться, зонд — это спасение. Как, чем и в каком режиме питаться через зонд обучает медицинская сестра стационара, где пациент проходит лечение.
В некоторых ситуациях пациентам показано формирование гастростомы: при обширном распространении опухоли на шее, при невозможности питаться, когда пища совсем не проходит. Гастростома чаще всего устанавливается эндоскопически, что позволяет избежать травматизации и своевременно начать питание.
Трудности с дыханием
В некоторых ситуациях у пациентов возникает необходимость формирования превентивной трахеостомы. Она нужна в случае, когда пациенту трудно дышать из-за опухоли в области шеи и в ситуации, когда врач понимает, что во время лучевой терапии возникнет отёк мягких тканей, который может привести к удушью.
Одна из частых проблем — это воспалительное или язвенное поражение ротовой полости и, связанная с этим осложнением, боль.
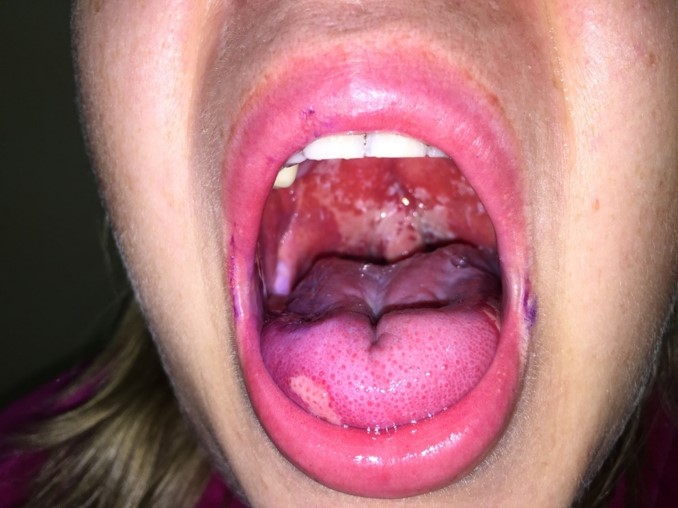
Пациент может заметить уменьшение слюноотделения, изменение вкуса, боль (она может быть острой), жжение, язвочки на слизистой полости рта, затруднение в приёме пищи и глотании.
С самого начала лечения рекомендуется соблюдать тщательную гигиену полости рта:
- использовать мягкую зубную щётку,
- чистить зубы после каждого приёма пищи,
- полоскать ротовую полость физиологическим раствором или другими растворами по назначению врача.
- Необходимо избегать приёма горячей, кислой, раздражающей, грубой пищи, а также горячих напитков.
При развитии вышеперечисленных симптомов лечащий врач назначает соответствующую терапию, в том числе противоболевую, облегчающую возникшее осложнение.
Осложнения со стороны ЖКТ
Запоры являются частой проблемой во время лечения. Причинами могут быть снижение двигательной активности, изменение рациона. Стул должен быть регулярным, ежедневным или через день. При задержке до трёх дней об этом необходимо сообщить врачу.
Диарея — это также осложнение от лечения, о ней обязательно нужно сообщить врачу. Последствия от потери жидкости в организме во время лечения могут быть невосполнимыми, а осложнения очень серьёзными.
Кожные осложнения
Кожные реакции в зоне облучения беспокоят многих пациентов. Лечащий врач назначит специальные средства для ухода за кожей.
Общие рекомендации:
- используйте мягкие, щадящие моющие средства для ежедневной гигиены;
- исключайте любое раздражение: воротнички, украшения, мочалки;
- после умывания высушивайте кожу промакивающими движениями;
- носите одежду с мягкой, свободной горловиной;
- закрывайте кожу от прямых солнечных лучей, используйте солнцезащитные средства SPF50;
- увлажняйте кожу и наносите кремы после сеанса радиотерапии.
Выпадение волос
Выпадение волос — неприятное осложнение, настигающее часть пациентов в процессе лечения.

Общие рекомендации: если выпадение сильное, то необходимо сбрить волосы полностью в парикмахерской. Волосы отрастут. Во время лечения необходимо избегать окрашивания и осветления волос. Для психологического комфорта можно использовать парики, шарфы, банданы или шапочки.
Это наиболее частые проблемы, с которыми может столкнуться пациент, а также способы их решения.
Вот ещё несколько советов, основанных на опыте сопровождения пациентов.
Сопутствующие хронические заболевания. Как их контролировать во время лучевого лечения?
Если у пациента есть хроническое заболевание: гипертония, сахарный диабет, гастрит и т.д., то следует знать, что возможно обострение или изменение его течения. Это может потребовать коррекции дозы принимаемых препаратов. Необходимо быть внимательным к своему самочувствию, аккуратно принимать назначенные лекарства.
Обо всех изменениях своего самочувствия необходимо сообщать лечащему врачу или медицинской сестре.
Что делать курильщикам?
Бесспорно — курение вредно. Необходимо постараться снизить количество выкуриваемых сигарет, а лучше совсем перестать курить.
Полезны ли физические нагрузки во время лечения?
Физические нагрузки должны быть лёгкими и неутомительными. Прогулки полезны и желательны.
Бег, поднятие тяжестей необходимо отложить на потом.
Если у пациента есть хобби: вязание, вышивка, рисование, то желательно взять всё необходимое этих занятий с собой в стационар. Если увлечения нет, то, может быть, стоит попробовать?
Общение, или где найти единомышленников?
Многие согласятся, что очень важно иметь единомышленников, с которыми можно поговорить и обсудить насущные проблемы. В ситуации заболевания единомышленник — это сосед по палате или отделению. Общение, поддержка друг друга, обмен информацией и даже взаимоконтроль помогают лучше и легче перенести лечение. Это доказано опытом.
С другой стороны, соседи по палате могут создавать и проблемы, например, храп! Не стоит пренебрегать берушами для сна. Качественный сон очень важен.

Врачи, медсёстры и другие медицинские работники — это тоже единомышленники пациента. Они рядом и готовы помочь.
Очень важно не замыкаться и не закрываться от окружающего мира.
А если нужна психологическая помощь?
Во многих стационарах есть возможность получить помощь медицинского психолога. Не стоит отказываться, если в этом есть необходимость.
Полезно задать психологу вопросы, которые беспокоят, получить на них ответы и профессиональную психологическую поддержку.
Перед выпиской важно обдумать и записать возникшие вопросы по питанию, обезболиванию, дальнейшему лечению и задать их лечащему врачу. Выписываясь из стационара, пациент должен знать, что ему делать, куда обращаться в той или иной ситуации.
И в завершение пожелание от одного из пациентов НМИЦ онкологии им. Н.Н. Петрова:
2013 год, 58 лет, диагноз рак горла IV стадия. В течение 7 месяцев 6 курсов химиотерапии, 33 сеанса лучевой терапии, не прекращая основной работы, переведя её в дистанционную форму.
2020 год, 65 лет. Работа, хобби.
Авторы:

Медсестринский состав отделения ОГШ
- Ольга Сергеевна Корнеева;
- Наталия Сергеевна Василькова;
- Елена Николаевна Степанова;
- Кабанова Лариса Валерьевна;
- Норочевская Инга Васильевна;
- Полякова Оксана Николаевна;
- Игнашова Надежда Борисовна;
- Верюжская Любовь Николаевна.
![]()

Под научной редакцией:
Раджабова З.А.
Заведующий отделением опухолей головы и шеи
НМИЦ онкологии им. Н.Н. Петрова,
врач-онколог, научный сотрудник, кандидат медицинских наук, доцент
Читайте также:

