Метастазы в мочевой пузырь при раке шейки матки лечение
Рак матки с метастазами — это рак 4 стадии. Но не всякий рак матки 4 стадии — это рак с отдаленными метастазами. Выделяют две подстадии, в зависимости от того, насколько сильно опухоль успела распространиться в организме:
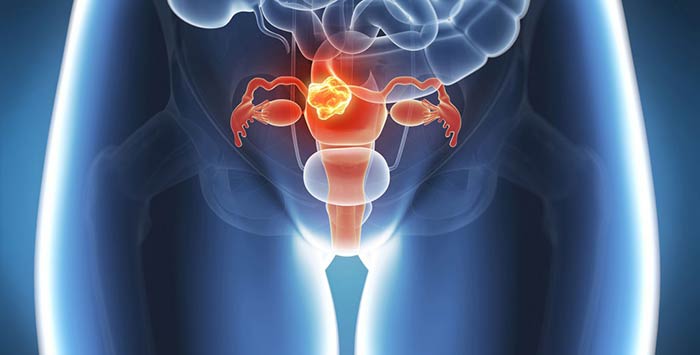
- IVA: опухоль проросла в мочевой пузырь или прямую кишку.
- IVB: раковые клетки распространились в лимфатические узлы, которые находятся далеко от матки, имеются отдаленные метастазы, чаще всего в сальнике, костях, легких, печени.
Почему метастазирует рак матки?
Зачастую рак матки диагностируют, пока еще он находится в пределах органа, то есть процесс носит локальный характер. При этом прогноз относительно хороший, можно рассчитывать на ремиссию. Но у некоторых женщин опухоль диагностируют изначально на 4 стадии. Опухоль может рецидивировать в виде метастазов спустя некоторое время после того, как проведено лечение.
Многие онкологические пациенты погибают именно от метастазов. Проблема в том, что зачастую вторичных очагов много, многие из них настолько малы, что их не удается обнаружить. Уничтожить их очень сложно. Поэтому на поздних стадиях лечение носит преимущественно паллиативный характер. Врач старается замедлить рост опухоли, улучшить состояние пациента и продлить его жизнь.
Какими симптомами проявляется рак матки с метастазами?
Основные симптомы рака матки: аномальные выделения из влагалища, зачастую кровянистого характера, влагалищные кровотечения, не связанные с месячными, в постменопаузе, боль в низу живота и в области таза, болезненность во время мочеиспусканий и половых актов.
На стадии IVA присоединяются симптомы, связанные с поражением прямой кишки и мочевого пузыря: примеси крови в моче, частые, болезненные, затрудненные мочеиспускания, диарея, запоры, примесь крови в стуле, черный дегтеобразный стул.
На стадии IVB появляются симптомы, связанные с метастазами:
- При поражении костей: боли в костях, патологические переломы (возникают от небольшого воздействия).
- При поражении легких: упорный хронический кашель, одышка, боли в грудной клетке, примесь крови в мокроте.
- При поражении печени: желтуха, кожный зуд, боль под правым ребром.
Нарастает слабость, повышенная утомляемость, снижение аппетита, женщина сильно теряет вес. У некоторых больных из-за поражения печени развивается асцит — в брюшной полости скапливается жидкость.
Методы диагностики
Для того чтобы обнаружить метастазы при раке тела матки, применяют следующие методы диагностики:
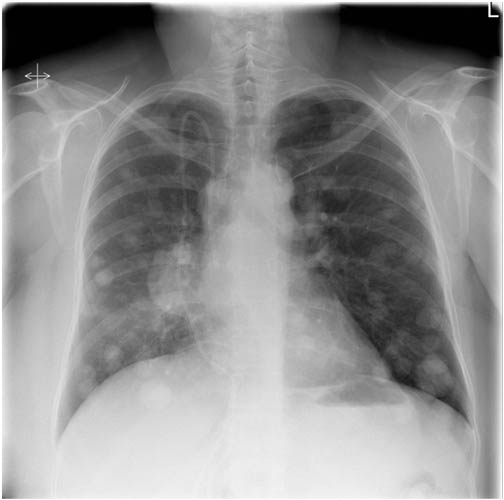
- Рентгенография грудной клетки. Быстрое, несложное и информативное исследование, которое помогает обнаружить вторичные очаги в легких.
- Компьютерная томография. Не используется для диагностики самого рака матки, но помогает выявить вторичные очаги в других органах, диагностировать рецидив.
- Магнитно-резонансная томография. Этот метод диагностики особенно полезен при поиске метастазов в головном и спинном мозге, лимфатических узлах.
- ПЭТ-сканирование. Во время этого исследования в организм вводят радиофармпрепарат, который накапливается в опухолевых клетках и делает их видимыми на снимках, выполненных специальным аппаратом.
- Цистоскопия и ректоскопия — эндоскопические исследования мочевого пузыря и прямой кишки. Их назначают, когда есть подозрение, что опухоль распространилась на эти органы.
Лечение рака матки с метастазами
Лечение зависит от того, как много метастазов, где они находятся, насколько велики, от симптомов, общего состояния женщины, сопутствующих заболеваний, возраста. С пациенткой работает команда врачей-специалистов, в которую могут входить: онколог-хирург, онколог-гинеколог, химиотерапевт, врач лучевой терапии, психоонколог и др.
Наиболее благоприятной считается ситуация, когда обнаружены метастазы только в лимфатических узлах брюшной полости. Такой рак можно попробовать удалить. В большинстве же случаев при раке матки 4 стадии радикальная операция невозможна. Но иногда целесообразно паллиативное вмешательство, во время которого хирург старается удалить как можно больше опухолевой ткани. В дальнейшем это помогает повысить эффективность химиотерапии и лучевой терапии. Исследования показали, что есть связь между объемом удаленной опухоли и показателями выживаемости женщин после операции. Кроме того, операция помогает предотвратить сильные кровотечения из-за опухоли.
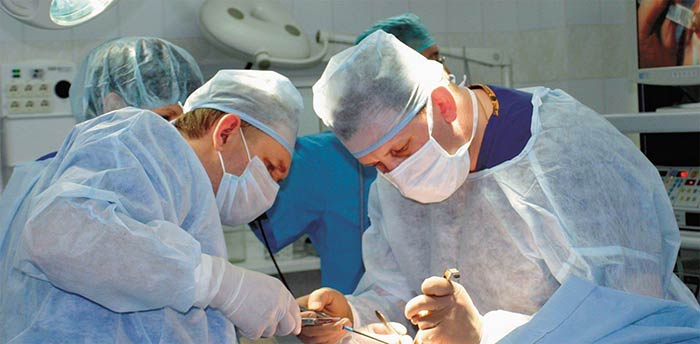
Однако хирургическое вмешательство при раке матки 4 стадии достаточно сложное и несет риск серьезных осложнений, его могут перенести не все женщины. Поэтому врач должен взвесить все за и против, оценить возможные преимущества и риски.
Лучевая терапия помогает уменьшить симптомы и повысить выживаемость. Используют разные виды облучения:
- Из внешнего источника. Это классическая лучевая терапия.
- Брахитерапия, когда источник излучения помещают прямо в матку. Существуют два вида брахитерапии при раке матки:
- LDR: источник излучения помещают в матку на 1–4 дня. Все это время женщина должна находиться в неподвижном положении, чтобы пучок лучей не смещался и точно попадал на опухоль.
- HDR: используют излучение более высокой интенсивности, но его источник помещают в матку примерно на час. Процедуру повторяют, как минимум, три раза, еженедельно или ежедневно.
Гормональная терапия эффективна лишь в случаях, когда на поверхности раковых клеток есть рецепторы к гормонам — эстрогенам и прогестерону. Она действует лучше всего при небольшом количестве метастазов, если не поражены легкие и печень. Применяют прогестины, тамоксифен, изучается эффективность ингибиторов ароматазы. Гормональная терапия эффективна при запущенном, рецидивировавшем раке матки.
Обычно при раке матки с метастазами применяют химиопрепарат доксорубицин в сочетании с паклитакселом или препаратами платины (цисплатин, карбоплатин).
Иногда используют комбинации цисплатина, ифосфамида и паклитаксела. В настоящее время продолжаются клинические исследования, направленные на поиск оптимальных сочетаний препаратов в тех или иных случаях.
Лечение рака матки с метастазами должно быть направлено не только на борьбу с самой опухолью, но и на повышение качества жизни пациента. Для этого используют поддерживающую терапию. Она помогает справиться с мучительными симптомами, побочными эффектами препаратов. Женщины лучше переносят химиотерапию, лучевую терапию, это помогает проводить более активное противоопухолевое лечение и увеличить продолжительность жизни.
Прогноз выживаемости
Пятилетняя выживаемость при раке матки на стадии IVA составляет 17%, при стадии IVB — 15%. В настоящее время методы лечения продолжают совершенствоваться, и, возможно, в будущем эти показатели удастся улучшить.
Достижение стойкого клинического излечения больных РШМ обеспечивается адекватным воздействием на первичную опухоль и анатомическую зону ее местно-регионарного распространения. Как образно писал Н. Н. Петров (1961), рецидивы обычно возникают вскоре после операции или лучевой терапии и являются, по существу, простым продолжением роста опухоли, успевшей войти в силу после оперативного или лучевого повреждения.
А. И. Серебров (1968) определяет рецидив как возврат болезни (опухоли) после радикального лечения, независимо от места ее вторичной локализации. Автор разделяет рецидивы на местные и метастатические.
Е. В. Трушинкова (1974) классифицирует рецидивы РШМ на 4 группы:
1) местные;
2) параметральные;
3) комбинированные (сочетание местных и параметральных поражений);
4) метастатические.
Наибольшая частота клинического проявления рецидивов и метастазов РШМ приходится на первые 2 года после окончания лечения. Поздние рецидивы (спустя 5 лет и более после излечения) развиваются значительно реже. По данным нашей клиники, они были выявлены в 6,3% случаев [Волкова А. Т., 1969]. Все авторы сходятся во мнении, что до 70% всех рецидивов РШМ после хирургического, комбинированного или лучевого лечения локализуется в области таза.
Неудачи комбинированного лечения обусловливаются, главным образом, неадекватностью хирургических и лучевых воздействий в пределах анатомической зоны опухоли и значительно реже — отдаленными метастазами.
Важное влияние на результаты лечения рецидивов и метастазов РШМ имеет их своевременное выявление. С этой целью после завершения первичного хирургического, лучевого или комбинированного лечения в нашей клинике каждые 4 мес (в течение 1-го года), а затем с интервалами в 6 мес (2-й и 3-й год) проводится клиническое обследование, независимо от наличия специфических жалоб и симптомов. Проводятся осмотр в зеркалах, ректовагинальное, цитологическое исследование, общие и биохимические анализы крови, рентгенография грудной клетки и экскреторная урография (1 раз в 6 мес), радиоизотопное исследование функции почек, ультразвуковое исследование таза и поясничной области.
В некоторых клиниках для выявления прогрессирования РШМ применяется компьютерная томография. В сомнительных ситуациях, где затруднен дифференциальный диагноз между опухолевым параметральным инфильтратом и послелучевым стенозом, применяется пункционная биопсия.
По нашим данным, важное значение в ранней диагностике метастазов имеет определение в динамике опухолевых маркеров - РЭА и АФП. Хотя они не специфичны для РШМ, их уровень повышен у 60—70% первичных больных и резко снижается после радикального лечения и в периоде ремиссии. Повышение уровня РЭА и АФП после лечения может быть надежным преклиническим индикатором возобновления роста и распространения опухоли.
Если ориентироваться на обычные клинические симптомы (серозно-кровянистые выделения из влагалища, болевой синдром вследствие компрессионного неврита обтураторного нерва или седалищного сплетения, белый, а затем синий отек нижней конечности, потеря массы тела), то перспективы лечения рецидивов и метастазов минимальны.
При рецидивах РШМ применяются хирургическое вмешательство, повторная лучевая терапия, химиотерапия.
Хирургическое лечение
По данным Е. В. Трушниковой (1974), лучшие результаты были получены при хирургическом лечении местных рецидивов, когда процесс ограничен маткой или сводами влагалища. Применение расширенной гистерэктомии в этих случаях позволило достигнуть 5-летнего излечения у 15 из 55 выписанных после операции больных (27,4%).
В настоящее время в некоторых зарубежных клиниках накоплен значительный опыт такого обширного оперативного вмешательства, как экзентерация таза. При передней экзентерации таза расширенная гистерэктомия дополняется экстирпацией мочевого пузыря, при задней - прямой кишки, при тотальной - обоих этих органов. Идея и детальная разработка ультрарадикальной тазовой хирургии принадлежит выдающемуся американскому хирургу Binnschwig (1970).
В первые годы основным показанием к этим операциям была IV стадия РШМ (Т4). Сочетанная лучевая терапия у этих больных неизбежно приводит к образованию свищей, причем малые дозы оказываются бесполезными, а большие — еще и вредными. Однако у больных с IV стадией экзентерация таза оказалась неэффективной. Неизменно отмечались большая операционная летальность, высокая частота тяжелых осложнений и прогрессирование заболевания в течение первого года после операции. Проведение таких обширных и опасных вмешательств с паллиативной целью неоправданно.
В настоящее время экзентерация таза применяется главным образом при центральных рецидивах после неудачи лучевого лечения больных РШМ I и II стадии.
Di Saia, Greasimin (1984) обобщили данные литературы о результатах экзентерации таза (передней, задней и тотальной) у 1548 больных с центральными рецидивами РШМ из 9 клиник США. Операционная летальность отмечена в 12,8%, а 5-летняя выживаемость составила 29%. Указанная частота 5-летних излечений больных с рецидивами и метастазами выше, чем при многих первичных опухолях (рак пищевода, желудка, легкого, яичников). Это объясняется тем. что у большинства больных с прогрессировавшем РШМ после лечения процесс длительное время ограничен областью малого таза. В своей практике мы почти не встречали больных, которым эта операция была бы показана. При I, II и III стадиях экзентерация таза вообще не должна производиться, а при IV она неэффективна. Местные центральные рецидивы в нашей клинике — очень редкое исключение.
Если рецидивная опухоль ограничена телом матки, то может быть выполнена ее экстирпация; при поражении шейки матки и прорастании в своды влагалища - расширенная гистерэктомия; при изолированных регионарных метастазах — попытка их удаления. В связи с минимальной частотой местных рецидивов после лучевого лечения, локализующихся на шейке матки или влагалищных сводах, опыт хирургического лечения этих больных в нашей клинике невелик. У 20 больных с центральными рецидивами, выявленными в течение первых двух лет после лучевой терапии, была выполнена операция (у 12 — по методу Вертгейма, у 6 — экстирпация матки с верхней третью влагалища, у 8 — задняя экзентерация таза). 11 больных здоровы более 5 лет.
Мы располагаем опытом 10 оперативных вмешательств по поводу регионарных рецидивов. У 10 больных применялся экстраперитонеальный доступ, у 6 — чревосечение. Все больные поступили в клинику в течение первых трех лет после лучевого лечения с выраженными симптомами.
У четверых не представилось возможным произвести лимфаденэктомию из-за вторичной инфильтрации тканей и прорастания в подвздошные вены. У остальных 12 женщин было выполнено удаление лимфатических узлов на стороне их поражения: у 6 — подвздошных, у 3 — подвздошных и поясничных и у 3 — паховых, подвздошных и поясничных. Во всех этих наблюдениях метастазы были подтверждены при гистологическом исследовании.
Из 12 больных, у которых удалось осуществить удаление лимфатических узлов, здоровы 5 лет и более, всего 3. Нельзя не отметить чувства разочарования результатами этих трудных и опасных операций. Приходится признать, что ко времени клинических проявлений регионарных рецидивов у большинства больных имеется уже экстранодулярный рост или распространенный процесс, при котором хирургическое вмешательство может быть или технически невыполнимым, или неадекватным по своему объему. Значительно более оправданно удаление выявленных при лимфографии метастазов в лимфатических узлах таза до их клинического проявления, т. е. у первичных больных.
Злокачественные структуры, развивающиеся в мочеполовой системе человека, чаще всего имеют благоприятное течение, так как при своевременном выявлении поддаются полному излечению. Но только в том случае, пока они не начали пускать метастазы. При раке мочевого пузыря и других мочевыделительных органов генерализация процесса метастазирования всегда приводит к быстрой смерти пациента.
Перемещение аномальных клеток из мочевого пузыря в другие органы отмечается практически у всех больных на поздних стадиях развития онкологического процесса и считается в клинической практике наиболее опасным его осложнением.
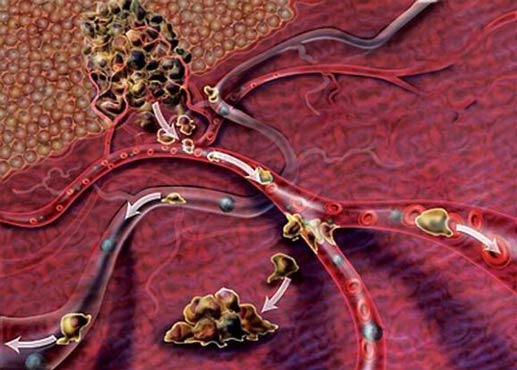
Механизм прорастания мутировавших частиц из материнской опухоли в близлежащие и отдалённые участки организма заключается в следующем:
- Озлокачествившиеся клетки отделяются от первичной опухолевой структуры и проникают в крово- или лимфоток.
- Биологические жидкости разносят их по всему организму человека. Большинство злокачественных частиц в это время уничтожается иммунными клетками, выполняющими защитную функцию.
- Избежавшие атаки иммунитета раковые клетки оседают в тканевых структурах какого-либо органа, получая благоприятные условия для ускоренного деления, провоцирующего быстрый рост дочернего новообразования.
В основном процессу метастазирования подвержена аденокарцинома мочевого пузыря, имеющая высокую дифференциацию. Для этой разновидности рака наиболее характерно регионарное лимфогенное распространение злокачественных структур. Оно отмечается приблизительно в 75% случаев инвазивного и 5% поверхностного типа опухоли мочевого пузыря. В первую очередь поражаются лимфоузлы малого таза, а при дальнейшем бесконтрольном прогрессировании болезни – забрюшинные.
Из внутренних органов прорастанию метастазов при раке мочевого пузыря чаще всего подвергаются мышечные ткани лёгких и печени, а также костная система. В сердечную мышцу прорастания практически никогда не происходит из-за сильного течения омывающей её крови. Этот тип метастазирования называется по медицинской терминологии гематогенным и возникает исключительно на запущенных стадиях патологического процесса. Вторичные опухолевые очаги, локализовавшиеся во внутренних органах, чаще всего бывают множественными, напоминающими по внешнему виду узелки небольших размеров. Солитарные (одиночные) новообразования встречаются редко.
Важно! Для того, чтобы образовались метастазы при раке мочевого пузыря, необходимо стечение определенных условий, так как просто наличие на стенках органа злокачественного новообразования не гарантирует их формирование. Также их развитие затруднено и у людей с крепкой иммунной системой, особенно при раннем выявлении болезни.
Как и куда дает метастазы рак мочевого пузыря?
В большинстве случаев рак мочевого пузыря имеет инвазивное течение с бесконтрольным разрастанием клеток и активным поражением ими соседних тканей. Вторичные злокачественные очаги диагностируются в каждом 10-м случае выявления этой страшной болезни. Чаще всего прорастанию подвергаются тазовые и забрюшинные лимфоузлы. В клинической практике такой тип распространения первичной опухоли отмечается в 78% случаев.
Последние статические данные повреждения метастазами отдалённых органов выглядят следующим образом:
- Костные ткани повреждаются у 47% онкобольных. Метастазы в костях при раке мочевого пузыря носят остеолитический характер, то есть способствуют активизации клеток, отвечающих за процесс разрушения. Это приводит к деструктивным изменениям костных тканей. Основной особенностью этих метастазов является то, что поражают они в те кости, в которых отмечается лучшее кровоснабжение, а именно таз, позвоночник, рёбра и черепную коробку.
- Лёгочная ткань подвергается метастазированию у 25% пациентов. Такая частота патологического процесса связана с активным их обмыванием венозной кровью, в которую попали аномальные клетки из первичной опухоли.
- Печень. В этом кроветворном органе метастатический рак мочевого пузыря возникает практически также часто, как и в лёгких. Здесь его развитие отмечается в 20% случаев.
- Тканевые структуры головного мозга подвергаются метастазированию у 5% пациентов.
- Половые органы оказываются поражёнными метастазами всего в 3% случаев.
Одной из особенностей распространения является и специфика поражения вторичной опухолью внутренних органов по половому признаку. Так метастазы при раке мочевого пузыря у мужчин обнаруживаются в мужских репродуктивных органах. Эта разновидность патологического процесса диагностируется очень редко. Чаще всего отмечается обратное метастазирование, то есть появляются метастазы в мочевом пузыре при раке простаты или яичек. Вторичное же поражение полового члена у представителей сильного пола отмечается реже всего и свидетельствует о переходе метастатического процесса в генерализованную, обширную, стадию, при которой шансы на продление жизни снижаются до минимума.
Распространяющиеся гематогенным путём метастазы при раке мочевого пузыря у женщин также могут прорастать в половые органы – яичники и матку. Выявляется они в основном на запущенных стадиях патологического процесса при недифференцированных и плоскоклеточных видах злокачественного первичного новообразования. Переходноклеточный тип раковой опухоли, даже в случае появления на стенках органа инвазии, прорастает в отдалённые органы по кровотоку очень редко.
Признаки и проявление метастатического рака мочевого пузыря на 1, 2, 3, 4 стадии
Начиная со 2 стадии развития, болезнь сопровождается тяжёлой симптоматикой, которая выражается в появлении острых болей в тазовой области и ярко выраженной гематурии (присутствия в моче видимых невооружённым глазом кровянистых включений). По результатам лабораторных исследований обнаруживаются клинические признаки анемии. Также отмечается ничем не объяснимое сильное истощение. Негативные симптомы начинают ещё больше отягощаться с того момента, как рак мочевого пузыря даст метастазы в регионарные лимфоузлы, отдалённые органы и костные структуры. Это происходит на поздних этапах развития заболевания. С этого времени у онкобольного появляются дополнительные негативные признаки, соответствующая не только запущенной стадии рака мочевого пузыря, но и вторичной локализации опухолевой структуры.
Все проявления очень мучительны для пациента и без применения регулярных курсов паллиативной терапии, направленной на купирование тяжёлых ощущений, качество жизни онкобольного полностью нарушается. Симптоматика, возникшая после того, как начали прорастать метастазы рака мочевого пузыря, имеет непосредственную связь с местом появления дочерней опухоли, что позволяет специалисту с наибольшей точностью диагностировать распространение процесса метастазирования и подобрать более адекватный курс лечения.
На поздних этапах появляются следующие специфические признаки:
- Метастатический рак печени долго не даёт определённой симптоматики, кроме небольших проявлений желтухи, поэтому метастазы, поразившие данный кроветворный орган, чаще всего выявляются только при вскрытии.
- Развитие вторичных очагов в мягких тканях головного мозга провоцирует появление частых головокружений, неожиданных обмороков и судорог.
- Метастазы в костных структурах вызывают нехарактерные боли в разных участках тела, сильные отёки в голеностопе, неожиданные переломы костей.
- Поражение лёгких сопровождается одышкой, болями за грудиной и кровавым кашлем.
Следует знать! Появление дополнительных аномальных симптомов, имеющих непосредственную зависимость от места расположения вторичного очага поражения, возникают не одномоментно, а постепенно. В связи с этим ведущие онкологи настоятельно советуют своим пациентам с раком мочевого пузыря обращать внимание на любые изменения в общем состоянии. Это даст возможность своевременно обнаружить образование метастаз и внести адекватные корректировки в протокол лечения, позволяющие облегчить состояние онкобольного.
Диагностика метастаз при раке мочевого пузыря
Появление вторичных аномальных клеток на начальной стадии развития процесса метастазирования протекает полностью бессимптомно. Это связано с первоначальным пребыванием их на новом месте в замершем состоянии, позволяющем с наименьшими потерями переждать иммунные атаки. Именно поэтому диагностика рака мочевого пузыря с метастазами бывает затруднительной.
Она заключаются в следующем:
Метастазы, проросшие в костные структуры, возможно, обнаружить с помощью сцинтиграфии. Это наиболее информативный метод, позволяющий обнаружить в костях любой части скелета наличие аномальных клеток даже при отсутствии каких-либо клинических проявлений. Сканирование позволяет выявить вторичную опухоль на самых первых этапах её развития.
Метастатическая опухоль лёгких обнаруживается благодаря рентгенографии грудной клетки. Она позволяет определить наличие самых маленьких новообразований в лёгочной ткани. При проведении диагностики метастазирующего рака мочевого пузыря у детей или людей, которые неоднократно подвергались лучевой терапии, ведущие онкологи назначают магнитно-резонансную томографию. Данное исследование также способно выявить дочерние аномальные структуры.
Выявление метастазов, проросших в печёночные ткани, состоит из нескольких процедур. В первую очередь проводится комплексное УЗИ и спиральная компьютерная томография (СКТ), являющаяся наиболее информативным современным методом диагностики.
Такое комплексное исследование позволяет выявить вторичные опухоли на самых ранних стадиях болезни, что считается определённой гарантией благоприятного исхода болезни. Лечение метастаз при раке мочевого пузыря, назначенное после получения результатов этой инструментальной диагностики, наиболее результативно, так как при помощи этих методов специалисты могут увидеть полную картину изменений во внутренних органах человека.
После того, как диагноз метастазирующего рак мочевого пузыря подтвердился, требуется наиболее точно определить его стадию. Для этого применяется новейшая диагностическая методика, стейджинг, опробованная и в германских клиниках и получившая полное одобрение ведущих онкологов с мировым именем. С её помощью можно не только выявить стадию заболевания, но и определить точное место локализации метастаз и степень поражения вторичными аномальными структурами организма онкобольного. Это позволяет подобрать наиболее адекватный курс лечения, дающий возможность сохранить качество последних месяцев жизни человека.
Особенности лечения рака мочевого пузыря с метастазами
В онкологической клинической практике наравне со стандартными терапевтическими методиками используются и новейшие разработки, показавшие во время тестирования высокую результативность. Традиционными методами, являющимися основой любого протокола лечения метастатического рака, считаются оперативное вмешательство, химиотерапия и облучение. На поздней стадии недуга, сопровождающейся обширным метастазированием, в первую очередь проводят удаление рака мочевого пузыря с полным вырезанием не только моченакопительного органа, но и простаты у мужчин, а у женщин матки, яичников и верхней части влагалища. Хирургическому удалению подвергают и все крупные вторичные опухоли.
Химиотерапия при раке мочевого пузыря, сопровождающемся обширным метастазированием, является вторым по значимости терапевтическим методом. Она применяется для того, чтобы уничтожить вторичные опухолевые очаги и оставшиеся после операции в крово- или лимфотоке аномальные клетки. Химия при метастазирующем раке выполняется одним из трёх способов – трансуретрально (противоопухолевые лекарственные средства вводятся через катетер непосредственно в полость мочевого пузыря), перорально и внутривенно.
Лечение рака мочевого пузыря, имеющего более прогрессивное течение и пустившего множественные дочерние отростки в самые отдалённые участки организма, предусматривает назначение системной паллиативной химиотерапии. Её целью является уничтожение вторичных опухолевых структур, выявленных в скелетных костях и внутренних органах. Такой тип противоопухолевого лечения всегда проводится с помощью внутривенного введения лекарственных препаратов. Так как с кровотоком они быстро достигнут любых, даже самых отдалённых, участков организма.
Эта разновидность химии, которая проводится при раке мочевого пузыря с метастазами, чаще остальных провоцирует возникновение неприятных осложнений:
- подавление противоопухолевыми препаратами нормального функционирования костного мозга, вследствие чего происходит развитие тромбоцитопении, лейкопении или анемии;
- диспепсические проявления со стороны желудочно-кишечного тракта (постоянная тошнота, частые рвотные позывы, понос);
- гибель волосяных луковиц, сопровождающаяся сильным, вплоть до полного облысения, выпадением волос.
У всех пациентов, проходящих курс системного химиолечения, отмечается повышенная утомляемость, постоянные слабость и усталость, частое головокружение. Нередко развиваются и инфекционные осложнения, связанные с подавлением сильно действующими медикаментозными препаратами функционирования иммунной системы. Но бояться этих побочных эффектов и отказываться от курса противоопухолевой терапии ни в коем случае не следует, так как все они носят временный характер и после окончания лечебных мероприятий через некоторое время проходят.
Также в борьбе с метастазами применяется и лучевая терапия. При раке мочевого пузыря, сопровождающемся прорастанием аномальных клеточных структур в лимфоузлы и внутренние органы, целью послеоперационного облучения также является уничтожение опухолевых клеток, оставшихся в крово- или лимфотоке. Перед оперативным вмешательством радиационное излучение применяют для того, чтобы уменьшить размеры первичного или вторичного новообразования, сделав его более операбельным.
Рак мочевого пузыря с метастазами, сколько живут пациенты?
Прогноз на выживаемость при запущенных стадиях, сопровождающихся обширным метастазированием, волнует всех пациентов. К сожалению, метастазы при раке мочевого пузыря сильно снижают шансы человека на наступление периода ремиссии. В клинической статистике онкологов отмечается, что из 10 пациентов с запущенным раком, проживают около 5 лет после установления диагноза не более 3-х человек. Количество месяцев, оставшихся больному после проведения лечебного курса для жизни, определяется специалистом исходя из распространения патологических клеток.
- Метастазы, проросшие в костные структуры, выявляются довольно рано, поэтому жизненные прогнозы с таким типом метастазирования считаются самыми лучшими. Но и здесь имеются исключения – при развитии вторичного опухолевого очага в позвоночнике шансы на наступление длительного периода ремиссии снижаются до минимума. Даже адекватный курс терапии не даёт человеку гарантии, что он проживёт больше года после диагностирования болезни.
- Рак мочевого пузыря с метастазами в легкие или печень, исходя из статистических данных, приводит к летальному исходу в течение первого года после установления диагноза. Протянуть до двух лет могут единицы пациентов, и то только при условии своевременно начатого адекватного курса терапии.
- Метастатический рак головного мозга имеет самый неблагоприятный прогноз. Шансы прожить чуть больше года отмечаются у единичных пациентов, в основном же онкобольные с этой разновидностью метастазирования не дотягивают и полугода после её выявления.
К сожалению, онкология, которую сопровождает метастазирование, всегда заканчивается смертью. Но высококвалифицированные врачи с большим опытом, работающие в мировых клиниках, делают всё возможное для подбора адекватного протокола лечения. Все терапевтические курсы назначаются строго индивидуально исходя из медицинских показаний. Это позволяет у каждого конкретного пациента добиться более высокого уровня качества жизни в последние отведённые ему месяцы.
Важно! Для того, чтобы не допустить страшных последствий болезни, о которых рассказывалось в статье, необходимо соблюдать профилактические меры, позволяющие избежать развития рака мочевого пузыря. Специалисты настоятельно рекомендуют отказаться от такой пагубной привычки, как курение, перейти на правильный рацион питания с преобладанием в нём растительной пищи и усилить питьевой режим. Эти меры позволят уменьшить количество токсических веществ, скапливающихся в мочевом пузыре, и ускорит их вымывание.
Информативное видео
Читайте также:

