Лучевая терапия при опухоли мозга что это такое и последствия
Радиооблучение врачи назначают страдающим раком головного мозга больным, если недуг удалось обнаружить на ранних этапах. Кроме того, терапию применяют в случаях неоперабельности опухолей, чтобы уменьшить болевой синдром у пациентов, а также в качестве профилактики рецидивов после хирургического вмешательства. В зависимости от состояния больного и стадии заболевания облучение проводят одним из способов: контактной терапией, когда источник излучения находится на поверхности кожи, дистанционной (излучение производится с определенного расстояния) и брахитерапией с введением аппарата внутрь пораженного органа. Однако этот метод лечения считается агрессивным, поскольку оказывает разрушительное влияние не только на злокачественные клетки, но и на соседние здоровые. Поэтому прежде, чем принимать решение о прохождении лечения, стоит поговорить о последствиях лучевой терапии головного мозга.
Клиническое описание болезни
Опухолью головного мозга называют любое заболевание, включающее в себя новообразования внутри черепной коробки. Выделяют два основных типа таких заболеваний:
- так называемые глиомы низкой и высокой степени злокачественности (глия или нейроглия — это совокупность вспомогательных клеток непосредственно в тканях головного мозга);
- экстрацеребральные опухоли, возникающие в тканях, окружающих тело головного мозга, а также опухоли, появившиеся вследствие поражения других органов (менингиомы, лимфомы, эпендимомы и так далее).
В целом новообразования головного мозга составляют 15 % случаев всех онкологических болезней и стоят на 10-м месте по смертности пациентов. Начальные этапы недуга обычно проходят бессимптомно, поэтому даже доброкачественные новообразования имеют неутешительный прогноз. Любое лечение этого заболевания считается особенно агрессивным, поэтому в подавляющем большинстве случаев заканчивается рядом побочных явлений для пациента даже при самом благоприятном исходе.

Стадии
Как и любое онкологическое заболевание, рак головного мозга подразделяется на стадии, означающие степень развития опухоли. В настоящее время принята следующая классификация фаз болезни:
- 1-я — это доброкачественные новообразования, характеризующиеся медленным и незначительным ростом и отсутствием любой симптоматики. На этом этапе заболевание диагностируется очень редко.
- 2-я – также характеризуется медленным ростом, но интенсивность деления заметно увеличивается. У опухоли уже определяются признаки злокачественности. Возможно поражение соседних тканей.
- 3-я – проявляется ряд симптомов: сильные головные боли, тошнота, дезориентация, повышение температуры и резкое ухудшение зрения. Активное метастазирование.
- 4-я – характеризуется большими размерами опухоли и дальним распространением метастазов. Чаще всего рак неоперабелен и лечение проводится для облегчения состояния пациента.
Варианты терапии
Лечение подбирается индивидуально в зависимости не только от стадии развития болезни и места локализации опухоли, но и от пола, возраста пациента, а также от общего состояния здоровья и наличия сопутствующих заболеваний. Хирургическое вмешательство (полное или частичное удаление опухоли и эндоскопия) является наиболее эффективным вариантом лечения, однако проводить его не всегда возможно. Медикаментозное лечение включает в себя химио- и таргетную терапию. Вторая является более легкой, поэтому назначается на более ранних сроках болезни. Также существует криохирургия (во время лечения на опухоли воздействуют низкими температурами) и стереоскопическая хирургия, в ходе которой облучение проводится рентгеновскими и гамма-лучами. Лучевая терапия также включает в себя облучение пациента, но в этом случае определяются различные виды лучей.
Способ лечения и последствия
В разных источниках встречаются другие названия: радиотерапия, радиационная терапия, радиационная онкология. Они нагляднее рассказывают о сути процедуры. Лучевая терапия – это процесс облучения очага заболевания совокупностью лучей радиации, которые разделяют на две группы в зависимости от типа частиц:
- корпускулярная терапия: альфа- и бета-частицы, нейтронное, протонное излучения, ионы углерода.
- волновая: рентгеновские и гамма-лучи.
Процедура оказывает разрушительное влияние на раковые клетки, причем чем быстрее они делятся, тем выше результат. В современных методиках используется более сфокусированный метод, который оказывает более щадящее воздействие на здоровые ткани. Побочные эффекты разделяют на два типа: локальные и общие. К локальным относятся изъязвления на коже, ожоги, повышенная ломкость сосудов и очаговое кровотечение. К общим – усталость, выпадение волос, нарушение состава крови, тошнота, ухудшение эмоционального состояния и усиление симптомов болезни.
Нарушение состава крови
Действие радиации влияет на способность клеток делиться. Поэтому, если лечение проводилось на обширном участке тела или в области груди, живота или таза, а также в области нижних конечностей, под влияние попадает костный мозг, задачей которого является производство новых здоровых кровяных клеток. В этом случае снижается уровень эритроцитов в крови, как следствие у больного развивается анемия, или лейкоцитов, что дает нейтропению. Первое заболевание простым языком называется малокровием. Если эритроцитов совсем мало, больному может потребоваться переливание крови или инъекции гормонов, стимулирующих выработку нужных клеток. Второе заболевание грозит пациенту снижением иммунитета и повышенному риску инфицирования, так как белые кровяные тельца отвечают за защиту организма. В этом случае обычно лечение останавливают на время восстановления здоровья.
Усталость
Лучевая терапия агрессивно влияет на организм, поэтому во время и после лечения он тратит всю энергию на интенсивное восстановление. Это является причиной быстрого утомления и перманентного чувства усталости у пациентов. При лечении опухоли мозга этот побочный эффект проявляется особенно сильно. Как правило, врачи дают несколько простых терапевтических советов: пить много воды, которая поддерживает процесс восстановления, увеличить количество приемов пищи и делать их максимально питательными, сократить физическую активность до возможного минимума. Каждый пациент переживает это осложнение по-своему, но в той или иной степени этот побочный эффект затрагивает каждого, кто проходит лечение радиотерапией. Поэтому настоятельно рекомендуется в этот период иметь постоянную поддержку и присмотр близких. В самых тяжелых случаях пациент может спать практически целый день.
Выпадение волос
Иногда к этому побочному эффекту прибавляется повышенная ломкость ногтей, но при лечении рака головного мозга такое последствие менее вероятно. В результате повреждения кожных покровов и волосяных луковиц волосы начинают интенсивно выпадать, что приводит к полному или частичному облысению. Область этого последствия зависит от масштабов производимого облучения. Если голова обрабатывается полностью, то потеря волос будет по всей площади волосяного покрова. Если излучению подвергается определенная часть, то волосы выпадают только там. Однако стоит иметь в виду, что облысение возможно не только со стороны входа лучей, но и со стороны выхода, а значит, выпадение волос может наблюдаться с противоположной стороны головы. Это последствие исчезает, как только проходит эффект радиации. Кожа головы восстанавливается, и волосяные луковицы начинают снова работать, но, возможно, со структурными изменениями тела волоса.
Тошнота
Достаточно редко встречающееся последствие лучевой терапии. Этот симптом может возникнуть во время лечения и продолжаться на протяжении нескольких недель после окончания проведения процедур. В самых тяжелых случаях тошнота сопровождается рвотой. Избавиться от тошноты невозможно, но можно облегчить состояние пациента терапевтическими методами, к которым относятся:
- прием противорвотных медикаментов;
- скорректированное питание или специальная диета;
- дополнительные общие методы: сеансы релаксации, акупунктура и гипнотерапия.
Как правило, у большинства пациентов синдром облегчается после окончания лечения, а с течением времени сходит на нет.
Усиление общей симптоматики
Ухудшение эмоционального состояния
Диагностика любого онкологического заболевания – это шок для человека. Опухоль головного мозга в последнее время стала обнаруживаться быстрее благодаря активному использованию магнитно-резонансной томографии и КТ в обследованиях. Почти все пациенты, проходящие лечение лучевой терапией, испытывают депрессию, угнетенность, апатию и даже агрессию. В этом случае медикаментозное и аппаратное лечение может не дать должного эффекта. Рядом с больным должны находиться родственники и близкие друзья, оказывать максимально возможную поддержку. Ведь часто позитивный настрой пациента способствует облегчению ощущения других сопутствующих побочных эффектов после лечения радиотерапией. Для пациентов в это время рекомендуется избегать факторов, провоцирующих стресс: общественного транспорта и массовых скоплений людей – сведение к минимуму просмотра телевидения и использования гаджетов. Также нужно больше времени гулять на природе и проводить сеансы релаксации. В острых случаях рекомендуется посещение психотерапевта.

Восстановление организма после лечения
В послелучевой период больной проходит регулярное обследование у лечащего врача. Периодичность приемов и области исследований зависят от тяжести заболевания, общего состояния пациента и реакции на лечение. Как правило, с течением времени посещения врача становятся редкими. Нужно понимать, что лучевая терапия может быть не единственным методом лечения рака головного мозга, а проводится в комплексе с другими методиками, которые определяет врач. После курса радиотерапии также назначают восстанавливающее и реабилитационное лечение. Больному следует также постоянно наблюдать за своим состоянием и немедленно обратиться к врачу вне зависимости от даты планового осмотра в случаях:
- продолжительной острой головной боли, которую не получается снять стандартными методами;
- сильной тошноты и рвоты;
- резкого повышения температуры;
- возникновения изъязвлений и других повреждений на коже;
- образования и активного роста отека на месте облучения.
Про докторов
Лучевая терапия - это метод лечения, основанный на применении ионизирующего излучения. Метод применяется в медицинской практике более 120 лет. За это время произошли колоссальные изменения в техническом оснащении метода: от первых примитивных аппаратов с источниками радия (отсюда другое название метода – радиотерапия) до суперсовременных установок, оснащенных мощными компьютерами и позволяющими исключительно точно направлять пучок ионизирующего излучения на очаг болезни.
В основе эффекта противоопухолевой лучевой терапии лежит способность ионизирующего излучения воздействовать на генетический аппарат (ДНК) клетки, лишая ее возможности к воспроизведению и, таким образом, приводя ее к гибели.
Виды лучевой терапии
Существует три основных вида лучевой терапии:
- наружная (дистанционная) лучевая терапия,
- брахитерапия,
- лечение жидкими радиоактивными изотопами.
При наружной (дистанционной) лучевой терапии источник излучения находится вне тела пациента.
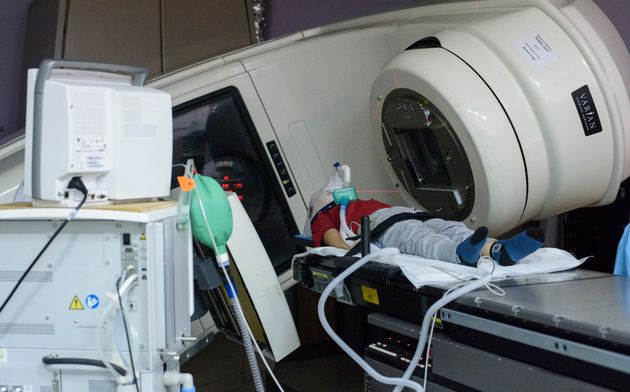
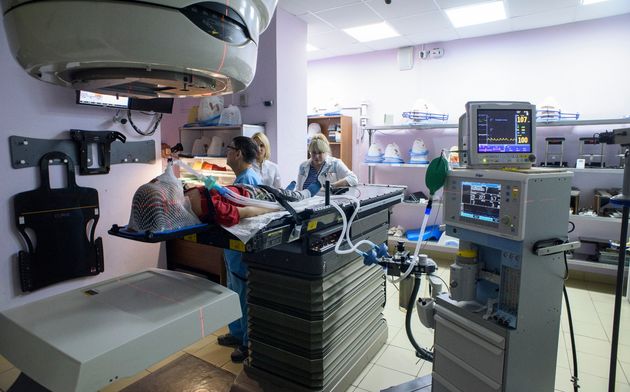
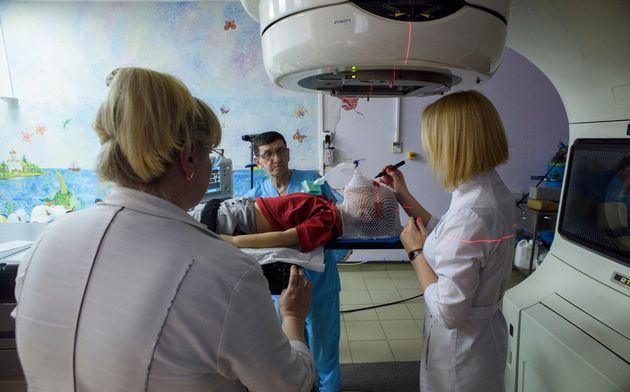
В случае брахитерапии (внутритканевой лучевой терапии) радиоактивный излучатель вводится непосредственно в опухоль. При лечении жидкими радиоактивными изотопами они вводятся в кровеносное русло или внутрь и избирательно фиксируются очагом заболевания.
Наружное облучение
В практике нейроонкологии в подавляющем большинстве случаев используется наружное облучение, которое проводится при помощи гаммаустановок, в которых в качестве источника излучения применяется радиоактивный изотоп (кобальт-60 или цезий-137) , или линейных ускорителей электронов, в которых жесткое рентгеновское излучение генерируется при ударении ускоренных электронов об мишень, или ускорителей протонов. Принципиальной разницы в противоопухолевом эффекте излучения из этих источников нет, но излучение линейного ускорителя и протонный пучок позволяют получать более отграниченный от окружающих тканей очаг воздействия, что снижает риск радиационного повреждения здоровых тканей.
Наружное облучение может проводиться фракционно, с использованием разовых фракций от 1,5 до 5 Гр в течение достаточно длительного периода (до 1,5 месяцев). Это проводится с расчетом того, что при каждой очередной фракции облучения повреждаются клетки опухоли, находящиеся в радиочувствительной фазе своего жизненного цикла. При этом суммарная доза облучения доводится до 45-78 Гр.. В части случаев, при небольших размерах опухоли используется радиохирургия: наружное облучение в разовой дозе 15-25 Гр. Это массивное облучение по противоопухолевому эффекту равнозначно фракционированному, но оно применимо только в небольшом числе случаев.
Побочные явления лучевой терапии
При лечении опухолей мозга могут наблюдаться побочные явления в виде появления или усиления головной боли, тошноты, рвоты, усиления выраженности неврологических нарушений. Врачи в таких случаях назначают дополнительные препараты, позволяющие купировать эти явления. К концу курса в большинстве случаев в зоне входа пучков излучения выпадают волосы, но они в дальнейшем вырастают.
Наиболее неприятными осложнениям облучения головного мозга являются возможные отдаленные последствия в виде некоторого снижения функциональных возможностей мозга. Однако большой опыт многолетнего наблюдения за такими больными свидетельствует, что они вполне адаптируются к социальным условиям.
Вторым неприятным осложнением является риск задержки роста костей в зоне входа пучков.
Искусство врача-радиотерапевта заключается именно в максимальном ограничении облучения здоровых тканей и рациональном фракционировании дозы облучения.
После лучевой терапии опухолей мозга возможны отсроченные реакции в виде головной боли, тошноты, повышения температуры тела. Это наблюдается в сроки до 3-х месяцев после окончания лечения. В таких случаях врачи назначают противоотечные средства, которые позволяют быстро купировать все симптомы.
После лучевой терапии пациент должен избегать тепловых процедур (бани, перегревание на солнце), травм, разумно ограничивать время просмотра телепередач и работы на компьютерах.
Грей ( обозначение: Гр , Gy ) — единица измерения поглощённой дозы ионизирующего излучения в Международной системе единиц ( СИ ). Поглощённая доза равна одному грею , если в результате поглощения ионизирующего излучения вещество получило один джоуль энергии в расчёте на один килограмм массы .
Хирургическое лечение злокачественных новообразований в головном мозге всегда связано с высоким риском осложнений, а в некоторых случаях невозможно. Поэтому лучевая терапия при лечении опухолей головного мозга часто выступает в качестве приоритетного варианта радикальной помощи.
Учитывая расположение опухоли, проведение облучения с помощью установок старого типа крайне сложно для врача, неудобно для пациента, недостаточно эффективно и небезопасно.
Для минимизации действия излучения на здоровые структуры мозга и повышения эффективности лечения локальных очагов в современной радиологической практике используются инновационные методы стереотаксической радиохирургии (Кибернож, Гамма-нож) и томотерапии с применением оборудования и технологий, которые:
- исключают необходимость применения травмирующих стереотаксических рам;
- обеспечивают высокую точность облучения;
- позволяют повысить эффективность лечения;
- сводят к минимуму действие радиации на здоровые ткани.
В 2018 году в Санкт-Петербурге на базе Медицинского Института Имени Березина Сергея открылся первый в России центр протонно-лучевой терапии (ПЛТ). Облучение протонами имеет ряд особенностей, позволяющих успешно применять данный метод при лечении опухолей головного мозга у детей. При этом специалисты могут существенно увеличить дозу, за счет чего удается достичь полной ремиссии. Одновременно сводится к минимуму риск вторичного рака, а также таких характерных для детей отдаленных последствий лучевой терапии опухолей мозга другими способами, как замедление роста мягкотканых структур и костей в месте облучения, гормональные нарушения, нейро-когнитивный дефицит
В таблице ниже вы найдете актуальные цены лечения больных с раком головного мозга на современных радиотерапевтических комплексах в различных профильных учреждениях Российской Федерации. Ориентируясь на эту информацию, можно получить представление о порядке стоимости услуг в конкретных центрах ядерной медицины.
Окончательная стоимость курса облучения зависит от вида процедуры, типа опухоли головного мозга, ее размеров и расположения, других особенностей заболевания, общего состояния здоровья пациента.
Получить бесплатную консультацию по лечению
Заполните форму, приложите документы и отправьте заявку. Ее рассмотрят врачи вышеперечисленных центров. После этого каждый центр свяжется с вами для консультации о возможности лечения.
Чтобы сразу получить подробную консультацию ведущих онкологов, загрузите имеющиеся у вас документы: выписки, результаты ПЭТ КТ, МРТ, КТ, онкомаркеры.
Как проходит лучевое лечение опухолей
Подготовка к лучевой терапии при раке головного мозга (так в просторечии называют опухоли этой части ЦНС) начинается со сканирования новообразования и составления плана. Положение больного в процессе лучевого лечения и необходимость в ограничении его двигательной активности зависят от используемого метода. Наибольшее удобство пациента обеспечивает установка Кибернож с автоматической коррекцией координат мишени в режиме реального времени. Продолжительность курса радиотерапии рака мозга определяется индивидуально, зависит от особенностей оборудования, диагноза и состояния больного.
Особенности питания
Следует отдать предпочтение натуральным продуктам, богатым витаминами и микроэлементами, необходимыми для быстрого восстановления здоровых тканей. Употребление достаточного количества жидкости (2,5 -3 литра в течение дня) позволит снизить симптомы интоксикации и ускорить процесс реабилитации.
Последствия облучения и возможные осложнения
Среди побочных эффектов, наблюдаемых непосредственно после сеанса лучевой терапии опухоли головного мозга с применением современных щадящих методов, наиболее часто отмечается преходящее чувство усталости. Иногда может возникнуть незначительная гиперемия (покраснение) кожи лица, в редких случаях – легко устраняемые отеки. Появление ожогов и рубцов встречается крайне редко.
В отдаленном периоде на небольшом участке в области проекции лучей возможно выпадение волос, со временем волосы вновь отрастают. Характер и процент вероятности появления отдаленных последствий зависят от местоположения опухоли. Огромное значение для снижения вероятности и выраженности отдаленных побочных эффектов имеет опыт и квалификация радиотерапевтов и медицинских физиков, а также тщательность и скрупулезность планирования.
Восстановление после лучевого лечения
При использовании современных технологий радикальное лечение рака головного мозга радиохирургическим методом или прохождение курса лучевой терапии после традиционной операции не вызывает проблем, и в абсолютном большинстве случаев не требует нахождения в лечебном учреждении в реабилитационный период. Восстановление занимает от нескольких дней до нескольких недель.
Если вам требуется второе мнение для уточнения диагноза или плана лечения, отправьте нам заявку и документы для консультации, или запишитесь на очную консультацию по телефону.
Лучевая, или радиотерапия, – метод, который заключается в лечении опухоли ионизирующей радиацией. Метод относится к нейроонкологии – разделе медицины на стыке онкологии, неврологии и нейрохирургии. Цель метода – уничтожить опухолевидные клетки и очаг. Физическое влияние излучения направлено на прекращение деления клеток путем разрушения их ДНК. Ионизация позволяет разрушить молекулярные связи дезоксирибонуклеиновой кислоты и разложить химические соединения H2O. Таким образом лучевая терапия оказывает два эффекта: нарушение цепочки ДНК и некроз опухолевых клеток.
Лучевая терапия при раке головного мозга проводится в роли самостоятельного, так и комбинированного с химиотерапией лечения. Также лучевая терапия используется после хирургического удаления новообразования для уничтожения остаточных очагов и предотвращения метастазирования.
Перед лучевой терапией выполняется диагностика очага компьютерной томографии для подтверждения диагноза и изучения параметров опухоли – локализация, размер, наличие метастазов, перифокальный отек, контакт с функционально важными структурами головного мозга.
Для лечения используется дистанционная лучевая терапия – между источником излучения и очагом находятся здоровые ткани. Современный метод лучевого лечения – использование протонной терапии. Ее суть в том, что лучи имеют прицельное действие и направляются только на очаг, почти не вовлекая здоровые ткани. Если есть метастазы или очагов несколько, как при диффузном типе роста, применяется тотальное облучение всего мозга.
Средний курс состоит из 15-30 процедур. Количество определяется стадией роста опухоли, размерами, количеством очагов и наличием метастазов. Лучевая нагрузка одной процедуры – не более 3 Гр.
Лечение начинается через 2-3 недели после операции, но не позже, чем через 2 месяца.

Показания
Лучевое лечение применяется в основном при злокачественных новообразованиях и при опухолях всех возможных структур головного мозга: мозговые оболочки, черепные нервы, продолговатый мозг, средний и задний мозг, промежуточный мозг и большие полушария.
Противопоказания
Лучевую терапию нельзя использовать в следующих случаях:
- Тяжелое состояние больного, например, при острой интоксикации, обезвоживании или алиментарной кахексии.
- Множественные метастазы в организме, особенно в половых органах.
- Выраженная анемия, низкий уровень тромбоцитов и лейкоцитов.
- Сепсис, туберкулез.
- Острые декомпенсированные состояния: сердечная, легочная, почечная или печеночная недостаточность.
- Острое кровотечение.
- Недавно перенесенный инфаркт или инсульт.
Для проведения лучевой терапии сначала стабилизируют состояние больного, например, восстанавливают объем циркулирующей крови, кислотно-щелочной и водно-солевой баланс, останавливают кровотечение, устраняют причину интоксикации.
Побочные эффекты
Использование лучевой терапии имеет последствия. Побочные эффекты бывают местными и общими. Последствия возникают из-за того, что излучение разрушает не только опухолевые клетки, но и здоровые. В особенности это выражается при дистанционной терапии, когда на пути к очагу находятся интактная мозговая ткань.
Местные побочные эффекты – демиелинизация нервных волокон, повреждение сосудов мозга.
Общие – это результат разрушения клеток. После гибели клеток в кровь высвобождаются нестабильные свободные радикалы и пероксиды. Они запускают избыточное окисление в клетках организма. Общие побочные эффекты: головная боль, тошнота и рвота, выраженная усталость, нарушение сна, возможные эпизодические признаки неврологической очаговой симптоматики.
Лучевая терапия — лечение заболеваний с использованием ионизирующего излучения. Как правило, применяется при злокачественных заболеваниях, а также при некоторых доброкачественных (например, при макроаденомах гипофиза). В большинстве случаев лучевая терапия опухолей головного мозга проводится в послеоперационном периоде, методом внешнего облучения рентгеновскими лучами. Также используется ряд других методов, таких как интаоперационная лучевая терапия, корпускулярная и брахитерапия. Значение лучевой терапии во многом зависит от радиочувствительности опухоли.
Возможно лечение (например, при медуллобластомах, герминоклеточных опухолях) или продление жизни (например, при глиомах). Цель заключается в обеспечении максимальной или лечебной дозы для опухоли и минимизации повреждения нормальной ткани.
а) Механизм действия. Лучевая терапия проводится избирательно путем концентрации высокой дозы излучения в области опухоли, при этом учитываются различия в резистентности нормальных и раковых тканей. Облучение повреждает ДНК, которая в свою очередь может восстановиться или привести к гибели клеток с помощью различных механизмов. Осознанное управление молекулярными последствиями облучения приводят к ощутимому улучшению результатов.
б) Стандартное базовое оснащение. Облучение центральной нервной системы (ЦНС) должно выполняться на линейном ускорителе с энергией 4-6 MV. Он должен иметь возможность для структурирования луча и модуляции интенсивности лучевой терапии (МИЛТ). Должны быть доступны современные средства планирования лучевой терапии, основанные на КТ с модулем имитации и проверки луча.
В основном лучевая терапия проводится в размере одной фракции в 1,8-2,0 Гр в день, пять дней в неделю. Для быстро растущих опухолей большее теоретическое преимущество дает ускоренная терапия (больше, чем одна фракция в день). Кроме того, лучевая нагрузка в низких дозах позволяет дать более высокую суммарную дозу с меньшим воздействием на неизмененные ткани (гиперфракционированая лучевая терапия) с лучшим воздействием на опухоль. Это может быть эффективно при некоторых опухолях у детей. У взрослых не было выявлено преимуществ ни ускоренного, ни гиперфракционированого облучения.
в) Новейшие разработки:
1. Конформная лучевая терапия. Конформная лучевая терапия подразумевает формирование пучка по размеру и контуру опухоли. Это достигается с помощью (микро) многолепесткового коллиматора или блоков литого свинца.
2. Модуляции интенсивности лучевой терапии. Обычно интенсивность дозы облучения по ходу пучка одинакова. При использовании нескольких пучков с неоднородными (с модуляцией интенсивности) профилями можно сформировать единую дозу в очень сложной (даже вогнутой) области. Это имеет свои преимущества при работе рядом с чувствительными или жизненно важными структурами или когда желательно неоднородное распределение дозы.
3. Стереотаксическая радиохирургия/лучевая терапия. Стереотаксис в лучевой терапии означает лечение поражений, локализованных по отношению к внешней системе координат. При адекватной фиксации пациента стереотаксическое излучение может быть доставлено с точностью менее чем 1 мм. Используя эту методику, можно вывести жизненно важные структуры из пучка. Стереотаксическая радиохирургия (СРХ) подразумевает однократное применение абляционной дозы радиации.
4. Чувствительность к облучению. Было опробовано множество веществ, которые теоретически должны повышать чувствительность опухолевой ткани к излучению. К ним относятся сенсибилизаторы, действующие на субклеточном уровне, такие как IUdR и мизонидазол. Ни один из них не оказался эффективным.
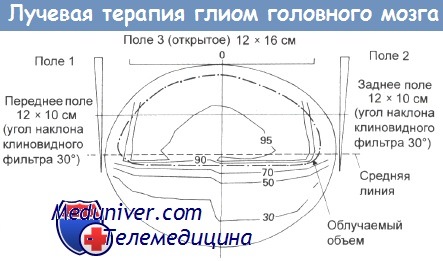
Облучение глиомы коры мозга внешним пучком.
Трехпольное облучение всего полушария мозга. Облучаемый объем показан пунктирной линией.
г) Стандартные подходы к лучевой терапии:
1. Глиомы высокой степени злокачественности. Лучевая терапия увеличивает выживаемость пациентов с недавно диагностированной глиомой высокой степени злокачественности (ГВСЗ). Для оптимизации лечения таких больных учитываются такие прогностические факторы, как возраст, общее состояние, точное гистологическое заключение и, в меньшей степени, размер опухоли и резектабельность. Пациенты с большими шансами на эффективность терапии должны проходить максимальное облучение, в то время как при плохом прогнозе можно дать короткий курс лучевой терапии или вообще его не проводить.
Лечение должно быть проведено сразу же после операции. Высокие дозы излучения локализуют в области резекции с добавлением около 2 см от ее края. Облучение большого объема мозга без необходимости больше не считается необходимой. Резекция опухоли может улучшить устойчивость к радиации и снизить потребность в стероидах, которые часто приходится назначать при лучевой терапии.
Максимальное стандартное лечение составляет 56-66 Гр в течение 5-7 недель. Нет подтверждения, что увеличение интенсивности лечения с помощью интерстициальной лучевой терапии, стереотаксической радиохирургии или с помощью альтернативных схем фракционирования улучшает результаты.
Пациентам с неблагоприятным прогнозом может быть предложен короткий курс облучения (например, 30 Гр за шесть фракций).
2. Астроцитомы низкой степени злокачественности. По общему опыту, лечение может вызвать регресс глиом низкой степени злокачественности и улучшить клиническое состояние. Тем не менее, ее роль менее ясна, чем при ГВСЗ. По данным крупномасштабного исследования EORTC и RTOG было установлено, что лучевая терапия не улучшает выживание, но увеличивает время до прогрессирования опухоли. Средняя доза (45 Гр) является столь же эффективной, как и более высокие дозы (60 Гр). Кроме того, выяснилось, что факторы риска являются прогностическими для пациентов, способных выиграть от такого лечения.
Пациенты с хорошим прогностическим показателем (удовлетворительное состояние, возраст 125 I) и применялась при глиомах высокой степени злокачественности при рецидиве или первичном лечении. Однако результаты не подтвердили эффективность брахитерапии. Импланты также применялись для лечения глиом низкой степени злокачественности, а иридиевая проволока в качестве паллиативного средства при глиобластоме.
Успех методики заключается в селективном накоплении 10 В в опухоли при использовании меченых соединений бора, таких как 10 B-BSA. Пучок низкоэнергетических нейтронов с высокой линейной энергетической передачей (LET) обладает малым рассеиванием около опухоли. Это метод изучается в нескольких центрах мира.
ж) Будущее лучевой терапии ЦНС. Лучевая терапия — один из основных методов лечения у больных с различными опухолями ЦНС, особенно злокачественными. Это положение будет сохраняться и в обозримом будущем. Тем не менее, мы приближаемся к пределу, за которым технические улучшения доставки излучения дают небольшие дополнительные преимущества. Перспектива совершенствования методов возникнет на основе нашего лучшего понимания механизмов контролирования клеточного цикла и реагирования на радиационное облучение.
Читайте также:

