Лучевая терапия при меланоме глаза

Бесплатная консультация по лечению в Москве.
Звоните 8 (800) 350-85-60 или заполните форму ниже:
Лучевая терапия (ЛТ) при меланоме глаза применяется в большинстве случаев наряду с хирургическим лечением. И операция, и облучение при данном виде опухоли одинаково эффективны.
Онкообразования из меланоцитов в начале нередко протекают бессимптомно, но имеют тенденцию к стремительному развитию и метастазированию.
Для борьбы с меланомой используются радиолучи высокой энергии. Главная задача ЛТ — разрушение атипичных тканей без повреждения здоровых.

Если вам или вашим близким нужна медпомощь, свяжитесь с нами. Специалисты сайта посоветуют клинику, в которой вы сможете получить эффективное лечение:
Когда применяется лучевая терапия при меланоме глаза?
Принципы лучевая терапии при меланоме глаза заключаются в разрушающем и уничтожающем действии радиации на злокачественные клетки.
Вспомогательный или неоадъювантный вариант назначается перед радикальным вмешательством с целью подавления деления и роста злокачественных клеток и для уменьшения объемов опухоли.
Послеоперационная или адъювантная методика необходима для снижения рисков метастазирования и возникновения рецидивов.
Паллиативная помощь предоставляется при труднодоступных новообразованиях и обширных процессах с метастазами в соседние органы и лимфоузлы. Проводится для уменьшения воспалительных реакций и болевого синдрома. Данный вариант предусматривает использование гораздо меньших доз излучения, чем в остальных случаях.
Противопоказания
При меланоме глаза имеются общие противопоказания для применения лучевой терапии:
- • плохие показатели крови: анемия, лимфопения, тромбоцитопения, лейкопения;
- • выраженное истощение организма;
- • тяжелые интеркуррентные патологии, особенно сердечно-сосудистой, дыхательной, мочевыделительной систем;
- • ОРВИ с повышенной температурой, интоксикацией;
- • раннее массивное термическое или радиационное воздействие;
- • аллергический диатез в стадии обострения;
- • раны, различные травматические поражения кожи в области воздействия;
- • склонность к кровотечениям, не связанная с онкопроцессом;
- • туберкулез легких: стадия инфильтрации, распада, обсеменения.
Некоторые из перечисленных противопоказаний для лучевой терапии относительные, поэтому должны рассматриваться в каждом случае отдельно.
Как проводится лучевая терапия при меланоме глаза
Основываясь на совокупности аргументов, консилиум ведущих специалистов (хирург-онколог, офтальмолог, радиолог) принимает окончательное решение за или против использования ЛТ у данного пациента.
Помимо диагностических результатов, рассматривается вероятность развития осложнений заболевания и их совместимость с жизнью человека. После химиотерапии, как и после оперативного вмешательства, эффективность от реализации лучевой терапии значительно повышается, но в любой ситуации это зависит от стадии болезни и состояния пациента при меланоме глаза.
При брахитерапии используются радиоактивные офтальмоаппликаторы, которые вживляются возле онкоочага и извлекаются через неделю. В этот период осуществляется визуальный контроль над аппликатором.
Нередко внутренняя радиотерапия позволяет сохранить глаз, однако возможность ее применения ограничивается толщиной новообразования. Иногда берутся более мощные источники радиации или рассчитывается большая дозировка, что существенно увеличивает риск развития побочных эффектов и их тяжесть.
При наружном методе ионизирующий пучок гамма- или рентген-лучей направляется прицельно в опухолевую зону. Весь курс делится на короткие процедуры (фракции), во время которых человек не испытывает неприятных ощущений. Их количество и длительность определяют на этапе планирования.
В специально оборудованном помещении пациент располагается на кушетке, фиксируется, здоровые органы защищаются блоками. Врач наблюдает и контролирует процедуру, которая длится в среднем около пяти минут, из отдельного кабинета.
Последствия и реабилитация после лучевой терапии при меланоме глаза
Облучение иногда сопровождается негативными последствиями. Основные побочные эффекты после лучевой терапии:
- • сухость глаза, покраснение;
- • катаракта;
- • глаукома;
- • выпадение ресниц;
- • повреждение зрительного нерва;
- • аномалии сосудов в сетчатке;
- • гормональные нарушения;
- • радиационный некроз;
- • тошнота, рвота, головокружение, слабость, снижение аппетита – эти симптомы проходят самостоятельно.
После окончания курса лучевой терапии необходимо восстановление, длительность которого определяется в зависимости от степени и тяжести процесса при меланоме глаза, особенностей течения, наличия сопутствующих заболеваний.

В период реабилитации нужно соблюдать рекомендации лечащего врача, проходить своевременные обследования, не перетруждаться, но и не отказываться от домашних дел. На этом этапе понадобится поддержка родственников и психологическая коррекция.
Сколько стоит лучевая терапия при меланоме глаза?
Ранняя диагностика и выявление рака проводится в московских медучреждениях на профессиональном оборудовании высокого уровня. Это влияет на стоимость лучевой терапии (облучение), как и класс лечебной аппаратуры в клиниках Москвы, цены на расходный материал и препараты, используемые при лечении меланомы глаза.
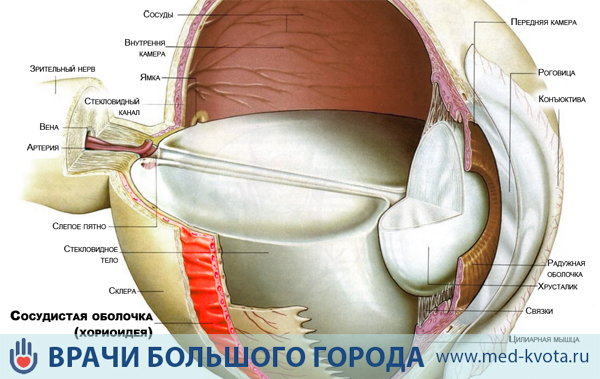
Меланома хориоидеи глаза
Меланома хориоидеи глаза — это злокачественная опухоль сосудистой оболочки, питающей сетчатку, поддерживающей давление и.

Лечение химиотерапией меланомы глаза
Химиотерапия при меланоме глаза применяется на более поздних, метастатических, стадиях развития болезни как дополнительный компонент.
Меланома глаза — это злокачественное новообразование, которое образуется из меланоцитов, пигментообразующих клеток. Патология.
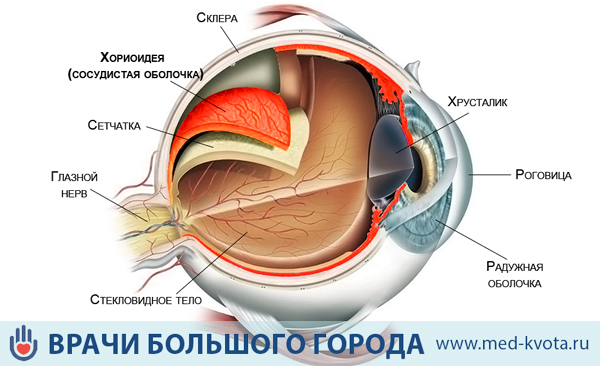
Облучение при меланоме хориоидеи глаза
Лучевая терапия при меланоме хориоидеи глаза (брахитерапия) применяется как самостоятельный органосохраняющий метод лечения самых.

Бесплатная консультация по лечению в Москве.
Звоните 8 (800) 350-85-60 или заполните форму ниже:
Меланома глаза представляет собой злокачественное новообразование, при котором в различных структурах органа зрения формируется опухоль, происходящая из клеток, которые вырабатывают меланин. Меланома глаза может встречаться в следующих образованиях:
- Защитном аппарате глазного яблока (верхнем и нижнем веках, глазнице);
- Придаточном аппарате глаза (слезной железе, её протоках и конъюнктиве);
- Сосудистом тракте глаза.
Диагностику заболевания онкологи Юсуповской больницы диагностируют с помощью аппаратуры ведущих мировых производителей. Лечение проводят согласно европейским и американским стандартам. При меланоме глаза прогноз неблагоприятный. Даже через несколько лет после проведенного хирургического удаления новообразования нельзя исключать вероятность повторного рецидива.
Степень злокачественности меланомы глаза напрямую зависит от ее локализации. Самый неблагоприятный прогноз имеют опухоли, которые возникают в области век. Наибольший процент выживаемости отмечается у пациентов с поражением сосудистой оболочки. Сколько живут с меланомой глаза? Пятилетняя выживаемость при благоприятном стечении обстоятельств не превышает 40%.

Причины меланомы глаза
Меланомой глаза чаще болеют люди после сорока лет. Пик заболеваемости приходится на возраст 70-80 лет. Мужчины в несколько большей степени подвержены данному заболеванию. В настоящее время вопрос о том, почему развивается меланома глаза, остаётся открытым. Учёными выдвигалось много теорий, однако удалось установить только следующие факторы, способные спровоцировать рост опухоли:
- Голубой или зелёный оттенок глаз;
- Светлая кожа и волосы;
- Наследственная предрасположенность.
К факторам, которые могут увеличить риск образования меланомы глаза, относится аналогичная опухоль кожи, невусы на глазу, различные нарушения пигментации глаз. Точная роль ультрафиолетовых лучей в возникновении данного патологического процесса не доказана, однако этот фактор нельзя оставлять без внимания.
Локализация и формы меланомы глаза
Наиболее часто меланома глаза располагается в области сосудистой оболочки. Такой вариант опухоли наиболее благоприятный. Собственно, сосудистая оболочка поражается примерно в 85% случаев, реснитчатое тело – в 9%, радужка – в 6%. Злокачественные изменения конъюнктивы и век встречаются гораздо реже, однако протекают значительно тяжелее.
В зависимости от морфологической особенности строения опухолевых клеток выделяют следующие формы меланом:
- Эпителиоидную;
- Веретеноклеточную;
- Фасцикулярную;
- Смешанную.
В зависимости от распространения опухолевого процесса выделяют 4 стадии меланомы глаза:
- Т0 – опухоль не определяется;
- Т1 – новообразование находится в пределах одного квадранта конъюнктивы глаза;
- Т2 – поражён более, чем 1 квадрант конъюнктивы глазного яблока;
- Т3 – опухоль распространяется на конъюнктиву века или на свод;
- Т4 – в патологический процесс вовлекаются веко, орбита или роговица.
При поражениях собственно сосудистой оболочки на стадии Т0 новообразование не выявляется, Т1а – опухоль имеет размеры, не превышающие 7×3 мм, Т1б – новообразование размером 10×3 мм, Т2 – размеры меланомы до 15×5 мм, Т3 – опухоль размером до 15×5 мм; Т4 – патологический процесс распространился за пределы глаза.
При Т0 стадии меланомы ресничного тела объёмное образование не выявляется, при Т1 опухоль не выходит за пределы ресничного тела, Т2 – меланома глаза поражает переднюю камеру или радужную оболочку, Т3 – определяется инвазия в собственно сосудистую оболочку, Т4 – опухолевый процессе распространяется за пределы глаза.
При наличии Т0 стадии меланомы радужной оболочки новообразование не выявляется. Стадия Т1 характеризуется наличием опухоли в пределах радужной оболочки, Т2 –поражением угла передней камеры и одного квадранта, Т3 – поражением нескольких квадрантов, угла передней камеры, собственно сосудистой оболочки или ресничного тела. На стадии Т4 определяются метастазы во внутренние органы.
Симптомы меланомы глаза
Первым признаком меланомы может быть появление пигментированного образования в области глаза. Некоторые пациенты отмечают ошибки зрения – мушки, вспышки или пятна. Отмечается постепенное ухудшение остроты зрения и потеря периферического зрения. В последующем объёмное образование увеличивается в размере, прорастает близлежащие органы и ткани, поражает регионарные шейные, подчелюстные, периаурикулярные лимфатические узлы, метастазирует в печень, почки, кости, кости. При развитии метастазов нарушается функция поражённых органов.
Меланома века представляет собой объемное пигментное образование, которое иногда имеет чётко выраженную ножку. Поверхность меланомы глаза может быть покрыта трещинами или сосочковыми разрастаниями. Новообразование характеризуется быстрым прогрессированием и ранним образованием отдалённых метастазов.
Меланома конъюнктивы может возникать в любом возрасте. Располагается у слезного мясца, в области лимба или полулунной складки. Может быть одиночной или множественной. Напоминает пигментированный узелок. Характеризуется экзофитным ростом, при распространении поражает роговицу, склеру и орбиту. Быстро прогрессирует и рано даёт метастазы.
Меланома собственно сосудистой оболочки протекает по стадиям:
- На первой стадии клинические признаки отсутствуют, при осмотре выявляется сероватый очаг с размытыми границами диаметром не более 10 мм;
- На второй стадии опухоль увеличивается в размере, в ее тканях появляются новые сосуды. Могут возникать кровоизлияния в новообразование, сетчатку и стекловидное тело. При осмотре офтальмологи выявляют покраснение конъюнктивы, иридоциклит, отёк века и другие признаки местного воспаления. Пациенты предъявляют жалобы на боли в области глаза;
- На третьей стадии опухоль прорастает за пределы органа. Отмечаются выпячивание глазного яблока (экзофтальм) и деформация орбиты. Внутриглазное давление снижается. Новообразование прорастает в мозг и мозговые синусы. При распространении в ткань головного мозга могут наблюдаться различные неврологические расстройства;
- Для четвёртой стадии характерна генерализация опухолевого процесса. У больных меланомой глаза выявляются общие симптомы онкологической патологии: утомляемость, слабость, потеря аппетита и веса. Обнаруживаются метастазы в печени, лёгких, плевре, костях, других органах.
Меланому ресничного тела выявляют преимущественно у пациентов 40-60 лет. Она характеризуется циркулярным ростом с одновременным поражением угла передней камеры, корня радужки и цилиарного тела. На ранних стадиях болезни повышается внутриглазное давление. Меланома глаза быстро распространяется за пределы склеры и рано даёт отдалённые метастазы.
Меланома радужной оболочки представляет собой узелок, который расположен на поверхности или в толще радужки. Чаще локализуется в нижней части радужной оболочки. Скорость распространения опухолевого процесса сильно варьирует. Редко метастазирует. Протекает благоприятней, чем меланома собственно сосудистой оболочки и ресничного тела.
Диагностика меланомы глаза
Диагноз меланомы глаза устанавливают на основании жалоб, сведений о развитии заболевания, данных осмотра и результатов дополнительных исследований. На начальном этапе офтальмологи выполняют прямую и обратную офтальмоскопию. При выявлении объёмных образований осуществляют диафаноскопию и биомикроскопию глаза. Ангиографию сосудов сетчатки применяют для выявления сосудистой сети, которая питает меланому глаза. Фото делают с помощью современной аппаратуры. Для оценки состояния костей глазницы выполняют обзорную рентгенографию орбиты в двух проекциях.
Для того чтобы исключить наличие метастазов меланомы глаза во внутренние органы, пациентам в Юсуповской больнице проводят следующее обследование:
- Рентгенографию грудной клетки, костей скелета;
- Ультразвуковое исследование органов брюшной полости, почек;
- Магнитно-резонансную томографию печени, головного мозга;
- Компьютерную томографию почек, головного мозга.
Биопсию при подозрении на меланому глаза не производят по причине опасности диссеминации атипичных клеток. Гистологическое исследование осуществляют после хирургического удаления опухоли.
Лечение меланомы глаза
Вылечить меланому глаза невозможно. Тяжёлые случаи заболевания обсуждают на заседании Экспертного Совета с участием профессоров и врачей высшей категории. Лечебную тактику онкологи Юсуповской больницы определяют индивидуально с учётом локализации объёмного образования, распространённости опухолевого процесса и общего состояния организма пациента. Хирургические вмешательства пациентам с меланомой глаза выполняют на фоне предоперационной и послеоперационной радиотерапии. Операция заключается в иссечении меланомы глаза с участком здоровых тканей. Дефект устраняют с помощью кожной пластики. При поражении близлежащих структур увеличивают объём операции. При остальных видах меланомы глаза осуществляют экзентерацию орбиты или энуклеацию глазного яблока в сочетании с предоперационной и послеоперационной лучевой терапией.
Если выявляют небольшие опухоли радужной оболочки, проводят иридэктомию, лазерную коагуляцию или диатермокоагуляцию. При наличии ограниченных новообразований конъюнктивы производят локальную эксцизию (иссечение опухоли). Офтальмологи-онкологи используют инновационные способы лечения данной патологии: фотокоагуляцию, криодеструкцию и другие современные методики. Органосохраняющие операции при меланомах глаза выполняют после детального обследования, которое подтверждает ограниченность патологического процесса. На третьей стадии использование органосохраняющих методик сомнительно, на четвёртой – противопоказано.
В связи с тем, что причины меланомы глаза неизвестны, методов профилактики не существует. При появлении первых симптомов нарушения зрения или поражения глазного яблока немедленно звоните в контакт центр Юсуповской больницы и записывайтесь на приём к офтальмологу. Ранняя диагностика заболевания улучшает прогноз при адекватном лечении.
В последние годы в лечении меланомы заднего отдела сосудистой оболочки достигнуты значительные успехи, стали доступны новые методики (1-100). Выбор метода лечения меланомы заднего отдела сосудистой оболочки определяется такими факторами, как размеры опухоли, ее локализация и активность, а также состоянием контралатерального глаза и возрастом, общим состоянием и психологическим статусом пациента. Каждый пациент должен пройти детальное офтальмологическое обследование с целью регистрации размеров и протяженности опухоли необходимо нарисовать ее точные схемы. Следует учитывать факторы риска роста и метастазирования опухоли (4-6), также необходимо проконсультировать пациента о доступных методах лечения (16-19).
Полезная информация была получена в результате Совместного исследования меланомы глаза (Collaborative Ocular Melanoma Study-COMS), в частности, было подтверждено, что брахитерапия с применением аппликатора и энуклеация при меланомах среднего размера характеризуются одинаковым прогнозом, а при крупных меланомах предоперационная лучевая терапия не улучшает прогноза (92-95).
а) Наблюдение. В большинстве случаев меланоцитарных невусов хориоидеи проводится консервативное наблюдение. В последние годы существовала точка зрения, согласно которой в случаях пограничных новообразований, когда дифференциальный диагноз меланомы и невуса вызывает сомнения, в ходе наблюдения необходимо делать фотографии глазного дна и выполнять ультразвуковое исследование с целью выявления роста опухоли, и только после этого начинать активное лечение. В соответствии с современной концепцией отдельные случаи мелких меланоцитарных новообразований хориоидеи высокого риска требуют активного лечения, а не наблюдения (4-8).
Такая тактика обосновывается результатами недавно проведенных исследований, во время которых были установлены статистически достоверные факторы риска, связанные с высокой частотой метастазирования (4-6). Признаки, помогающие дифференцировать мелкую меланому хориоидеи от невуса, легко запомнить с помощью мнемонического правила То Find Small Ocular Melanoma, Using Helpful Hints Daily - TFSOM-UHHD (чтобы выявить мелкую меланому глаза, ежедневно пользуйтесь полезными подсказками). Буквы в этом мнемоническом правиле означают: Т - thickness - толщина >2 мм, F - subretinal fluid -субретинальная жидкость, S-symptoms-жалобы, О-orange pigment-оранжевый пигмент, М-margin-край новообразования соприкасается с диском зрительного нерва, UH - ultrasound hollow-новообразование при УЗИ акустически пустое, H-halo absent - отсутствие гало и D - drusen absent - отсутствие друз.
Меланоцитарные опухоли хориоидеи, не сопровождающиеся описанными факторами, в течение пяти лет демонстрируют рост лишь в 3% случаев и, вероятнее всего, представляют собой невусы хориоидеи. Опухоли, сопровождающиеся двумя и более факторами риска, в течение пяти лет демонстрируют рост более чем в 50% случаев (4-6).
Опухоль толщиной менее 2 мм с поверхностными друзами при отсутствии на ее поверхности оранжевого пигмента или скопления субретинальной жидкости обычно можно наблюдать до тех пор, пока не будет достоверно подтверждено увеличение диаметра или толщины опухоли. Дополнительные относительные показания к наблюдению включают в себя мелкие новообразования вблизи центральной ямки при хороших зрительных функциях, новообразование единственного зрячего глаза, а также престарелый возраст и плохое общее состояние пациента. Недавно описанные факторы риска метастазирования определили показания к раннему лечению новообразований, которые ранее подлежали лишь наблюдению. Ниже приведены примеры новообразований, которые, в соответствии с современными взглядами, подлежат первичному наблюдению и не требуют активного лечения; хотя необходимо признать, что в будущем с получением новых данных такие новообразования, возможно, потребуют более раннего лечения.
Подозрительное субфовеолярное новообразование у не предъявляющей жалоб пациентки 55 лет. 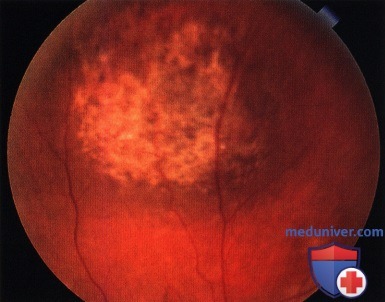
Подозрительное новообразование толщиной 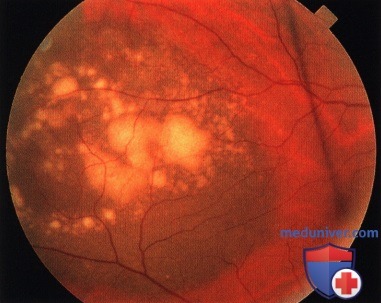
Подозрительное парафовеолярное новообразование у пациентки 67 лет. Жалоб нет. Многочисленные крупные друзы указывают, что новообразование относительно неактивно. 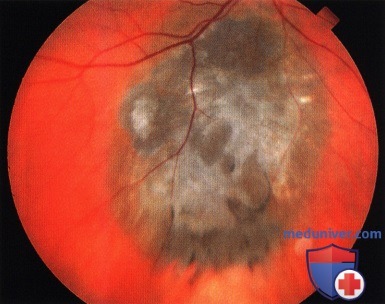
Подозрительное новообразование с фиброзной метаплазией покрывающего его пигментного эпителия у пациентки 75 лет. Жалобы отсутствуют. 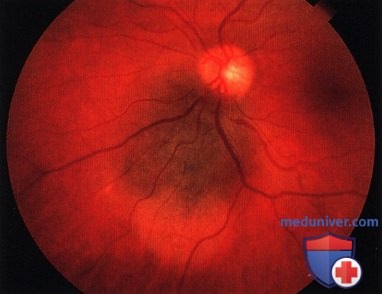
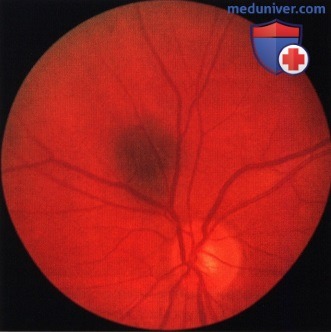
Подозрительное новообразование книзу от диска зрительного нерва у женщины 48 лет. Жалоб нет. Плоская отслойка сетчатки ниже опухоли-тревожный, но совсем не обязательно указывающий на злокачественный процесс, симптом. 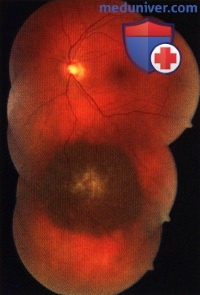
Пациент направлен на консультацию по поводу меланомы хориоидеи, но наличие над новообразованием друз и атрофии пигментного эпителия сетчатки указывают, что перед нами длительно существующий невус. Рекомендовано наблюдение.
Не все мелкие предполагаемые невусы хориоидеи остаются стабильными. Нами зафиксировано много случаев, когда по поводу мелких новообразований первоначально проводилось лишь наблюдение, затем, после регистрации роста опухоли, выполнялась энуклеация или проводилась брахитерапия с применением аппликатора, однако позже у пациента все же развивалось метастатическое поражение. Выявленные факторы риска метастазирования послужили обоснованием раннего активного лечения многих новообразований, в соответствии с устаревшими представлениями подлежавших лишь наблюдению. Мелкие новообразования, не сопровождающиеся факторами риска, требуют лишь наблюдения, но если был отмечен рост, как правило, требуется активное лечение.
Предположительно мелкий невус хориоидеи с верхненосовой стороны от диска зрительного нерва у пациента 70 лет. За десять лет наблюдений каких-либо изменений не отмечено. 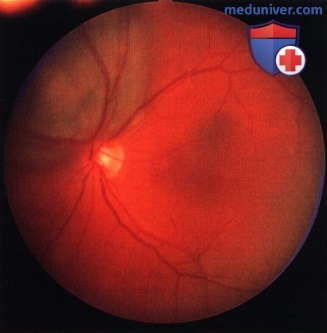
То же новообразование, что и на рисунке выше, год спустя. Отмечается интенсивный рост. Была выполнена энуклеация, но пять лет спустя диагностирован метастаз в печени. 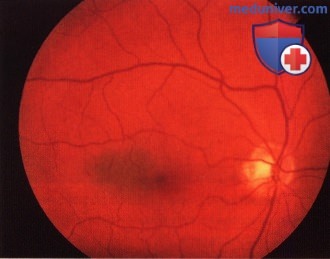
Предположительно мелкий невус хориоидеи с височной стороны от центральной ямки у пациента 75 лет. 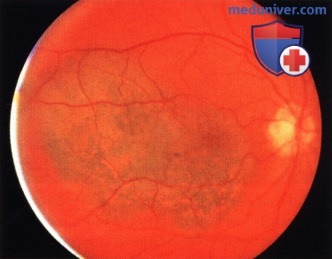
То же новообразование, что и на рисунке выше, три года спустя. Отмечается рост и скопление оранжевого пигмента. Вскоре был выявлен метастаз в печени. 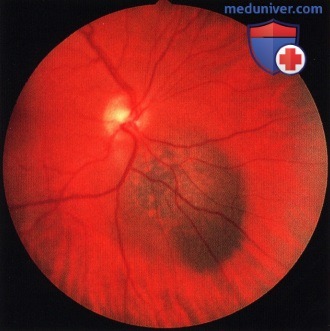
Небольшое меланоцитарное новообразование хориоидеи книзу от диска зрительного нерва у пациентки 38 лет; фото сделано в 1986 году. Отмечаются факторы риска - близость к диску зрительного нерва, проминенция в стекловидное тело и скопления оранжевого пигмента, однако лечение тогда не проводилось. 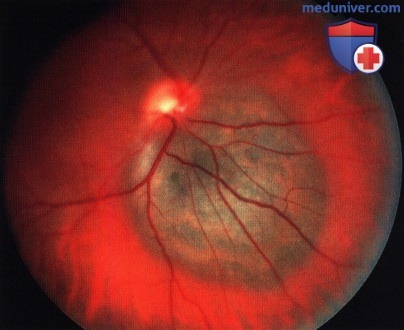
То же новообразование, что и на рисунке выше, год спустя. Отмечается рост новообразования, выполнена энуклеация. Примерно восемь лет спустя в печени выявлен метастаз смешанноклеточной меланомы.
б) Лазерокоагуляция. Некоторые меланомы мелкого и среднего размера можно лечить с помощью лазерокоагуляции (22). Стандартная лазерокоагуляция в настоящее время используется реже, так как многообещающие результаты в правильно отобранных случаях продемонстрировала транспупиллярная термотерапия с помощью диодного инфракрасного лазера.
в) Транспупиллярная термотерапия. При транспупиллярной термотерапии происходит нагревание опухоли излучением инфракрасного диапазона (810 нм), генерируемого диодным лазером. Этот метод лечения обеспечивает наилучшие результаты при лечении мелких меланом толщиной
Одним из видов лучевого лечения опухолей глаза и его придаточного аппарата является протонотерапия.
Узкий медицинский протонный пучок (УМГПП) имеет незначительное рассеивание, строго определенный пробег в тканях и пик ионизации (пик Брегга) в конце пробега, что позволяет сформировать дозные поля, соответствующие объему опухоли любых размеров, с высоким градиентом дозы на границе опухоли, благодаря чему к опухоли можно подвести деструктивные дозы при минимальном поражении здоровых тканей глаза.
Протонные пучки используются в лучевой терапии уже более 20 лет на целом ряде ускорителей физических исследовательских центров.
В 1975 г. впервые в Гарвардской циклотронной лаборатории в США были проведены клинические исследования протонной терапии меланом глаза с использованием разработанного там метода статического однопольного протонного облучения с применением рентгеновской визуализации и центрации внутриглазной мишени.
В 1977 г, в МНИИГБ им. Гельмгольца на базе ИТЭФ разработан метод протонного облучения опухолей глаза, придаточного аппарата глаза и орбиты. Облучение опухоли глаза и ее центрация на оси пучка осуществляется на стереотаксическом стенде, который имеет все необходимые для этого угловые и линейные перемещения.
Голова больного фиксируется на стереотаксическом стенде с помощью специального фиксатора. В случае облучения эпибульбарных опухолей и опухолей кожи век и конъюнктивы в процессе центрации совмещают опухоль со световым пятном, имитирующим поперечное сечение протонного пучка по 50 % изодозе. В случае облучения внутриглазной опухоли со световым пятном совмещают тень опухоли на склере, которая выявляется при трансиллюминации.
Отцентрированное положение опухоли в процессе облучения сохраняется путем добровольной фиксации взора на светящуюся закоординированную точку, которая и задает направление взора, позволяя реализовать таким образом выбранное при планировании направление облучения.
Методика облучения
Система формирования дозных распределений представляет собой набор соответствующих коллиматоров, тормозителей, гребенчатых фильтров и компенсаторов кривизны. Такая система формирования позволяет создавать дозные распределения, в которых снижение дозы от 80 до 50 % изодозы происходит на 1-2 мм в поперечных сечениях и по глубине. Энергия протонов 70-100 МэВ.
Точность совмещения дозного поля с опухолью не превышает 1 мм, что определяет допустимые смещения глаза в процессе облучения. Контроль за положением глаза при облучении осуществляют с помощью телевизионной системы с реперным покрытием.
Планирование облучения
Планирование облучения осуществляют врач и дозиметрист. Успех лечения в значительной степени определяется правильностью планирования облучения и точностью реализации выбранной программы.
Планирование облучения опухолей глаза производят индивидуально.
Оно включает в себя следующее:
• определение локализации, размеров и формы опухоли и соответствующей мишени. Мишень представляет собой объем, включающий опухоль и 1,5-2 мм окружающих тканей, учитывающий зону субклинического распространения опухоли, методические погрешности центрирования и непроизвольные микродвижения глаза;
• выбор соответствующего коллиматора, при котором мишень была бы охвачена 80 % изодозой;
• выбор направления облучения с учетом расположения радиочувствительных структур, объемов облучения здоровых тканей и возможностей реализации выбранного направления;
• выбор соответствующего компенсатора кривизны, формирующего задний фронт дозного поля в соответствии с формой опухоли и глаза;
• нанесение дозного поля на топографо-анатомическую карту, т.е. получение дозной топографо-анатомической карты;
• выбор дозы и режимов фракционирования.
Дозы и режим облучения
Величина дозы и количество фракций зависят от размеров и гистологического типа опухоли. Разовая очаговая доза (РОД) колеблется от 10-14 Гр, суммарная очаговая доза (СОД) при меланомах — 70-80 Гр за 5-6 фракций. При раках СОД равна 45-50 Гр за 4-5 фракций. Облучение проводят через 1-2 дня.
Протонотерапию обычно проводят в случаях, когда другие методы лечения (хирургия, криотерапия, лазерхоагуляция, брахитерапия и др.) не могут дать положительного эффекта. В ряде случаев протонотерапия является альтернативой энуклеации и экзентерации орбиты.
Все больные до облучения обследуются у офтальмолога и общего онколога. Обязательными этапами обследования являются рентгенография органов грудной клетки, сциктиграфия и ультразвуковое исследование (УЗИ) печени.
Больным с опухолями век и конъюнктивы, а также при локализации внутриглазной меланомы в преэкваториальной зоне проводят радиофосфорное исследование, термографию или сцинтиграфию региональных лимфатических узлов с целью исключения метастазов.
Наличие меланомы в орбите наряду с анамнестическими данными подтверждается с помощью сцинтиграфии с 99mТс-пертехнетатом, компьютерной томографии (КТ). На основании данных КТ рассчитывают размеры и определяют точную топометрию орбитальных опухолей и планируют облучение.
Постлучевой период
При попадании в зону облучения части роговицы в эти же сроки возможно появление поверхностного кератита, который также требует медикаментозного лечения.
При облучении внутриглазных опухолей постлучевая реакция проявляется гиперемией слизистой оболочки, явлениями иритации, поверхностным кератитом (при облучении части роговицы). Эти явления наступают через 2-3 нед после облучения и купируются медикаментозными средствами, В случаях резко выраженной лучевой реакции (иридоциклит) используют неспецифические противовоспалительные средства местно и внутрь.
Степень лучевой реакции зависит от индивидуальной чувствительности, дозы и величины мишени. Чем выше доза и больше облучаемый объем тканей, тем более выражена постлучевая реакция. Через 2-3 нед начинаются процессы резорбции опухоли и замещения ее соединительной тканью. Резорбция опухоли длится 6-8 мес при эпителиальных опухолях (рис. 2.12) и до 1-1,5 лет при внутриглазных меланомах (описаны случаи резорбции меланомы в течение 2 лет).

Рис. 2.12. Меланома кожи нижнего века. а — до лечения; б — тот же больной через 10 мес после облучения УМПП.
Повторные осмотры больных следует производить каждые 3 мес в первый год после облучения, каждые 6 мес — до 3 лет, 1 раз в год в последующие годы.
Эффективность
Ожидаемая эффективность протонотерапии зависит от исходной величины опухоли. И все же у 75-76 % больных удается сохранить глаз как косметический орган, а у половины из них — и зрительные функции.
Основным методом лечения рецидива вторичной меланомы в орбите многие считают экзентерацию. Применение пучка протонов позволяет добиться резорбции опухоли в 1/3 случаев при продолжительности жизни больных от 3 до 5 лет (рис. 2.13).

Рис. 2.13. Рецидив меланомы в орбите. а — до лечения; б — черед 6 мес после облучения УМПП
Случаи стабилизации роста опухали также следует рассматривать как положительный эффект, так как растущая в орбите меланома не только является источником возможных метастазов, но и нередко во время роста сопровождается смертельным кровотечением.
Осложнения
После протонотерапии могут наблюдаться следующие осложнения:
• дерматит (сухой и влажный) возникает через 2-3 нед после облучения;
• заращение слезоотводящих путей возникает при локализации опухоли в области внутреннего угла глазной щели, когда неизбежно облучается слезная точка и слезные канальцы;
• кератит может развиться, когда в зону облучения попадает часть роговицы. Проявляется в виде точечных субэпителиальных и стромальных инфильтратов. Течение торпидное;
• при облучении увеальных меланом возможно развитие катаракты через 16-23 мес. Более быстро прогрессирует имевшаяся раньше секторальная катаракта;
• вторичная глаукома развивается в результате закрытия угла передней камеры пигментным шлаком и развивающейся фиброзной тканью. Лечению поддается с трудом. Для профилактики вторичной глаукомы мы используем предварительную лазерную иридэктомию;
• ретинопатия и экссудативная отслойка сетчатки возникают при применении больших полей облучения и высоких доз.
Все вышеуказанные осложнения являются прогнозируемыми и возникновение их зависит от локализации опухоли, размеров мишени, дозы, тщательности индивидуального планирования облучения с учетом изодозного распределения.
При неблагоприятном расположении опухоли (область внутреннего угла, распространение на роговицу, область угла передней камеры) в зону облучения неизбежно попадают и подвергаются лучевому воздействию важные структуры глаза, что может привести к осложнениям, о чем обязательно следует предупреждать больного.
Облучение опухолей органа зрения с помощью УМПП позволяет резко сократить количество экзентераций орбиты, продлить жизнь больных при распространенных злокачественных опухолях век и конъюнктивы, при рецидивах меланом в орбите. По нашим данным, 86 % облученных пережили 5-летний период, 73 % живут более 15 лет.
А.Ф.Бровкина, В.В.Вальский, Г.А.Гусев
Читайте также:

