Лечение рака поджелудочной железы тодикампом
- Отделение анестезиологии и реанимации
- Метастазы рака
- Химиотерапия
- Хоспис для онкологических больных
- Иммунотерапия в центре платной онкологии Медицина 24/7
- КТ-исследования
- МРТ-исследования
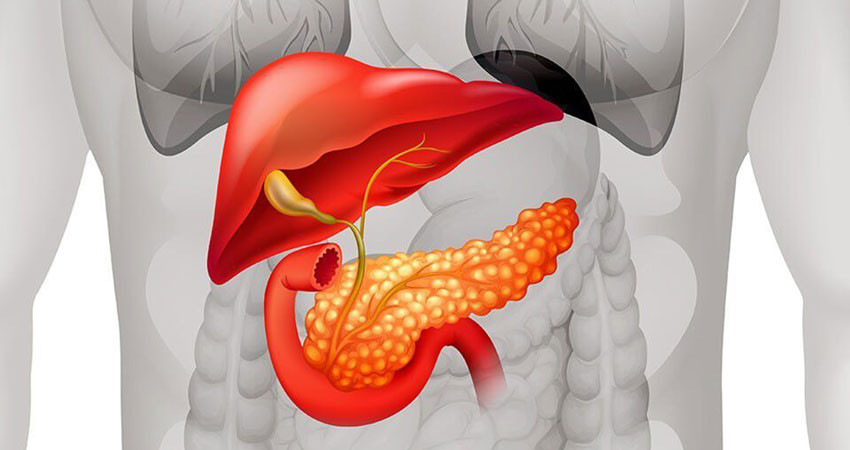
Рак поджелудочной железы относится к онкологическим заболеваниям, с которыми сложно бороться, и которые характеризуются относительно низкой выживаемостью. В течение 5 лет с момента установления диагноза в живых остаются лишь 9% больных. Рак поджелудочной железы нередко диагностируют в запущенной стадии, потому что не существует эффективного рекомендованного скрининга, злокачественная опухоль может долго не вызывать симптомов.
Тем не менее, пациенту можно помочь, даже если заболевание диагностировано на поздней стадии. В случаях, когда невозможно добиться ремиссии, врачи могут продлить жизнь пациента и избавить его от мучительных симптомов. Эффективное лечение можно получить в клинике Медицина 24/7.
Хирургическое лечение
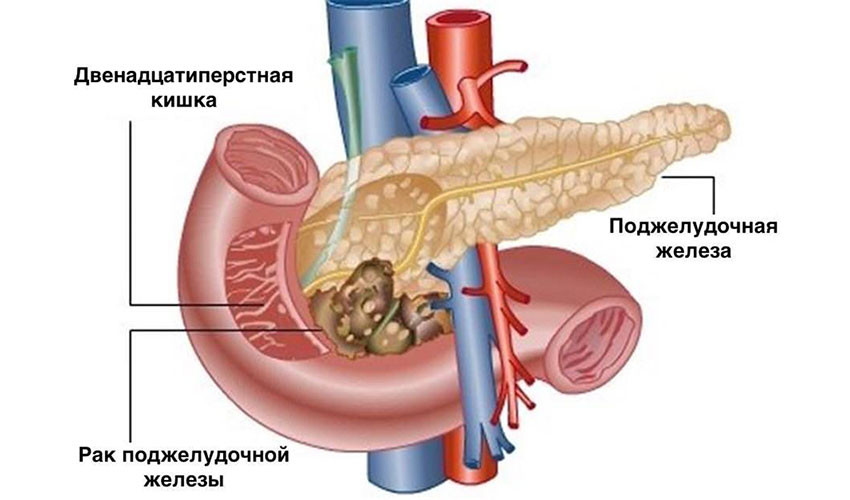
Хирургическое удаление опухоли — самый эффективный метод лечения рака поджелудочной железы. Это единственная реальная возможность достичь ремиссии. К сожалению, на момент постановки диагноза только у одного из пяти пациентов опухоль не успела распространиться за пределы поджелудочной железы, и лишь у некоторых из них рак можно полностью удалить. Обычно это узлы в головке органа: через неё проходит желчный проток, при его сдавлении развивается механическая желтуха, и эта симптоматика помогает рано диагностировать опухоль.
Операцию проводят, если хирург уверен, что он сможет удалить рак полностью. Циторедуктивные вмешательства, направленные на частичное удаление как можно большего количества опухолевой ткани, не проводятся, так как нет доказательств того, что они помогают продлевать жизнь пациентов.
При раке головки поджелудочной железы чаще всего выполняют операцию Уиппла. Во время нее удаляют головку органа, иногда вместе с телом, и часть окружающих органов: тонкой кишки, желчного протока, ближайшие лимфатические узлы, желчный пузырь, иногда часть желудка.
При резектабельном раке хвоста поджелудочной железы проводят дистальную панкреатэктомию: удаляют хвост поджелудочной железы, иногда вместе с телом, и селезенку.
В редких случаях встречаются ситуации, когда злокачественная опухоль распространилась по всей поджелудочной железе, но все еще является операбельной. При этом может быть выполнена тотальная панкреатэктомия: поджелудочную железу удаляют полностью, вместе с ней — желчный пузырь, часть желудка и тонкой кишки.

Паллиативные операции
Во время паллиативных операций не удаляют рак, их цель — избавить больного от симптомов, вызванных злокачественной опухолью. При раке головки поджелудочной железы нередко развивается механическая желтуха — состояние, вызванное сдавлением желчного протока и нарушением оттока желчи. У больного окрашиваются в желтый цвет кожа, слизистые оболочки и белки глаз, беспокоит кожный зуд, ухудшается общее состояние, прогноз.
С этим осложнением можно справиться тремя способами:
- Дренирование. Во время эндоскопической ретроградной холангиопанкреатографии (РХПГ) или чрескожной чреспеченочной холангиографии в желчные протоки устанавливают дренажную трубку. По ней желчь может оттекать наружу, в просвет двенадцатиперстной кишки или сразу в обоих направлениях. Это достаточно эффективно, но не очень удобно: дренажная трубка постоянно мешается, может случайно сместиться, выпасть.
- Стентирование — более современное решение. Эндоскопически, с помощью катетера, заведенного в желчные протоки из двенадцатиперстной кишки, в заблокированном участке устанавливают стент — трубку с сетчатой стенкой из полимера или металла. Он расширяет просвет протока и обеспечивает свободный отток желчи. Стентирование — быстрая и относительно безопасная процедура, ее выполняют без разрезов.
- Шунтирование — операция, во время которой хирург создает обходной путь для оттока желчи. По сравнению со стентированием, хирургическое вмешательство несет более высокий риск осложнений, его могут перенести не все больные. Но иногда оно позволяет более эффективно, надолго восстановить отток желчи. Во время операции можно перерезать нервы, которых беспокоят мучительные боли.
Насколько эффективна химиотерапия при раке поджелудочной железы?
Химиопрепараты довольно часто применяют при злокачественных опухолях поджелудочной железы. Они могут быть назначены с разными целями:
- Адъювантная химиотерапия проводится до операции, чтобы уменьшить объем опухоли.
- Неоадъювантная химиотерапия проводится после операции, чтобы снизить риск рецидива.
- Химиотерапия как основной метод лечения применяется при неоперабельных опухолях. Цель лечения в таком случае — не достичь ремиссии, а как можно дольше держать болезнь под контролем.
Чаще всего применяют такие химиопрепараты, как гемцитабин (Гемзар), оксалиплатин (Элоксатин), иринотекан (Камптозар), , цисплатин, капецитабин (Кселода). Обычно назначают комбинации из двух препаратов с разными механизмами действия, это помогает повысить эффективность лечения. Ослабленным пациентам назначают только один препарат риска серьезных побочных эффектов.
Эффективность лучевой терапии
Лучевую терапию при раке поджелудочной железы зачастую применяют вместе с химиопрепаратами. Такое лечение называется химиолучевой терапией. Ее назначают после операции, при неоперабельном раке.
Если опухоль находится в пограничном состоянии между резектабельной и нерезектабельной, после курса неоадъювантной лучевой терапии ее размеры могут уменьшиться так, что ее получится удалить хирургическим путем.
Также лучевую терапию при раке поджелудочной железы применяют в качестве симптоматического лечения, например, если беспокоят мучительные боли, и пациенту противопоказано хирургическое вмешательство.
Таргетная терапия
На поверхности раковых клеток в поджелудочной железе нередко увеличено количество молекул EGFR. Активируясь, он заставляет клетки быстро размножаться. Его можно заблокировать с помощью таргетного препарата эрлотиниб (Тарцева). Его часто назначают в сочетании с химиопрепаратом гемцитабином. Эффективность этой комбинации различается у разных онкологических больных.
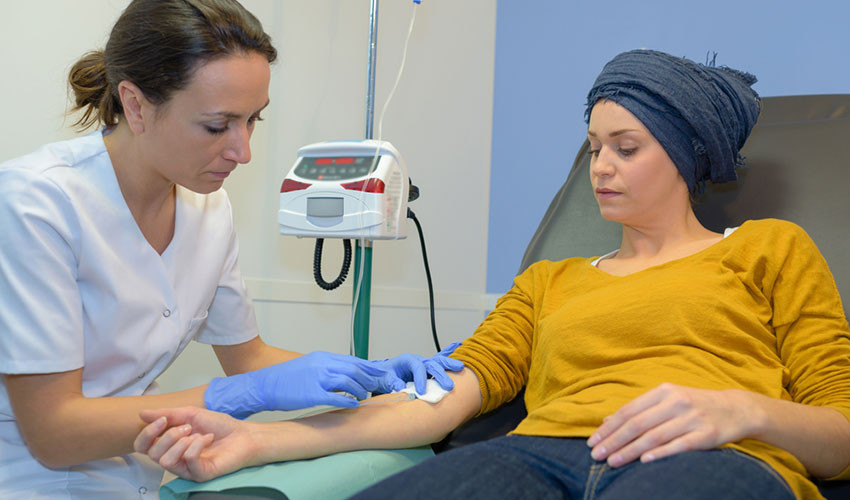
Помогает ли иммунотерапия при раке поджелудочной железы?
Иммунная система человека должна не только атаковать чужеродные агенты, но и знать, когда пора остановиться, чтобы не навредить собственным тканям организма. Для этого в ней есть специальные сигнальные молекулы, подавляющие активность иммунных клеток. При раке эти молекулы начинают мешать. Они не дают иммунитету эффективно распознавать и уничтожать опухолевые клетки. Существуют препараты, которые могут заблокировать эти молекулы, они называются ингибиторами контрольных точек.
При раке поджелудочной железы ингибиторы контрольных точек могут быть полезны для пациентов, у которых выявлены определенные генетические отклонения: высокий уровень микросателлитной нестабильности, мутации в генах восстановления несоответствия (MMR).
В клинике Медицина 24/7 при многих типах рака можно пройти исследование, которое помогает выявить мишени для лекарственных препаратов, имеющиеся в раковых клетках пациента, и назначить оптимальную, персонализированную терапию.
Рак поджелудочной железы – онкологическое заболевание, при котором в результате мутации здоровые клетки эпителия самого органа или его протоков перерождаются в злокачественные. Это одна из форм онкозаболеваний с наиболее неблагоприятным прогнозом. Вероятность развития злокачественной опухоли увеличивается на фоне аденомы, панкреатита, кисты поджелудочной железы.
- Микроклизмы – 3мл. экстракта ТОДИКАМП® смешать с 3мл. облепихового масла, или с маслом конопли, или тыквы и ввести в прямую кишку. Ежедневная процедура.
Содотерапия - С утра натощак 1/2 чайной ложки соды растворяем в небольшом количестве горячей воды (лучше кипятка), доливаем холодной воды до 1 стакана (чтобы температура стала примерно 40 – 45 градусов) и выпиваем. В течение дня пейте соду между приемами пищи - не менее 30 минут до еды, либо 1 час после. В желудке не должно быть пищи, то есть там не должен идти пищеварительный процесс. Принимать до 3 раз в день.
Прием внутрь
Принимать, начиная с 9 капель на прием три раза в день, увеличивать по 3 – 4 капли ежедневно, и довести до Расчетной Дозы (Расчетная Доза – 1 капля экстракта ТОДИКАМП® на 1 кг веса пациента), продолжая принимать в этом объеме трижды в день. Прием экстракта осуществляется не позже, чем 30 минут до еды, либо не раньше, чем через час после еды.
Курс приема внутрь – 2 месяца, после чего сделать перерыв 5 – 7 дней прежде, чем начать следующий курс. Следующий курс можно начинать с 25 - 30 капель.
Наружное применение
Смазывать и растирать область печени и проблемную область поджелудочной железы 2 раза в день - небольшое количество экстракта нанести на кожу и втереть до полного всасывания.
Ежедневные компрессы на проблемную область поджелудочной железы и на область печени.
Компресс:
Чистую марлю размером в ладонь, сложенную в 4 слоя увлажнить экстрактом ТОДИКАМП® и приложить на кожу в проблемной области. Поверх марли нанести компрессную бумагу и плотную ткань. Через 20 - 30 минут компресс снять, а кожу смазать оливковым маслом или увлажняющим кремом. Ежедневная процедура.
Рекомендуется 1 - 2 раза в день втирать экстракт ТОДИКАМП®в область спины с обеих сторон от позвоночника, а также растирать им стопы ног, что очень активизирует функции всех внутренних органов, поскольку они имеют проекции, как на стопе, так и на позвоночнике.
Не рекомендуется использование антибиотиков в этот период.
В случае проведения сильнодействующей химиотерапии, экстракт ТОДИКАМП®можно начинать принимать через 3 - 4 дня после её окончания.
Хранить в темном прохладном месте (можно при комнатной температуре).
"Если Вам диагностировали рак, основным что в данный момент важно — это усилить иммунитет и насытить организм человека витамином В17 по максимуму как можно скорее и под присмотром врача". – Эрнест Т. Кребс младший.
Многие люди принимают витамин B17 и только его, что является частью целого полного комплексного метаболического протокола. Идеальный вариант - это всегда включать витамин B17, как часть, в многогранную программу вместе с многочисленными элементами, каждый из которых играет важную роль в успехе полной терапии.
1 этап (21 день). Метаболическая B-17 терапия
1. Базовым препаратом этой терапии является Апрамар ® (Витамин-В17), производства TODICAMP SRL, Молдова. Дозы препарата составляют 6 капсул ежедневно. Прием: 2 капсулы 3 раза в день или по одной капсуле шесть раз в день.
2. B-17 терапия должна поддерживаться специальным курсом детоксикации, микроэлементами, энзимами, витаминами, аминокислотами.
Одновременно с приемом B-17 необходимо проведение следующего курса:
Детоксикация
• Сорболит ® Детокс (цеолит клиноптилолит) по 3 капсулы 3 раза в день в любое время.
Витаминотерапия
• Витамин B-15 (Пангамовая кислота, Тодимин®) по 1 капсуле 3 раза в день сразу после еды
• С-1000 (витамин С) по 1таблетке 3 раза в день во время еды
• B 50-комплекс по 1 капсуле в день во время еды
• E-400, 1 капсула на ночь
Энзимотерапия
• Креон 10000 (по 1 капсуле во время каждого приема пищи)
Микроэлементы
• Полный комплекс минералов, по 1 таблетке во время еды
• Цинк 10мг, по 1 таблетке в день во время еды
3. B-17 терапия должна сопровождаться приемом экстракта Тодикамп ® . В зависимости от диагноза использовать соответствующую методику применения.
2 этап (60 дней). Метаболическая B-17 терапия
Перейти на прием Апрамар ® (Витамин-В17) 2 капсулы 2 раза в день или по одной капсуле четыре раза в день.
• B-15 (по 1 капсуле 3 раза в день сразу после еды)
• С-1000 (по 1 таблетке 3 раза в день)
• E-400 (по 1 капсуле на ночь)
• Креон 10000 (по 1 капсуле во время каждого приема пищи)
• Цинк 10мг (по 1 таблетке в день во время еды)
• Экстракт Тодикамп ® (соответственно рекомендациям)
• Сорболит ® Детокс (по 3 капсулы 3 раза в день в любое время)
Продолжительность курса 60 дней.
3 этап (90 дней). Закрепление результатов
Прием капсул Апрамар ® (Витамин-В17) уменьшить до 1 капсулы 3 раза в день.
Сопровождающая терапия такая же, как и на втором этапе.
Настоящий Протокол приведен только в информационных целях и носит рекомендательный характер. Перед применением продуктов проконсультируйтесь с Вашим лечащим врачом.
Настоящая рекомендация не является медицинской консультацией или осуществлением медицинской практики. За официальными медицинскими консультациями обращайтесь к вашему лечащему врачу.
Злокачественные опухоли поджелудочной железы делятся на две группы: опухоли экзокринной части (95% случаев) и опухоли эндокринной части (5% случаев). В казуистически редких случаях встречаются мезенхимальные опухоли и лимфомы.
Злокачественные опухоли поджелудочной железы делятся на две группы: опухоли экзокринной части (95% случаев) и опухоли эндокринной части (5% случаев). В казуистически редких случаях встречаются мезенхимальные опухоли и лимфомы. Данные рекомендации посвящены только карциномам
экзокринной части поджелудочной железы.
1. КЛАССИФИКАЦИЯ И ОПРЕДЕЛЕНИЕ СТАДИИ
Стадирование осуществляется на основании TNM классификации рака поджелудочной железы (РПЖ) (8-е издание, 2017 г.) (табл. 1).
Первичная опухоль (T):
• ТХ — недостаточно данных для оценки первичной опухоли
• Tis — carcinoma in situ
• T1 — опухоль ограничена поджелудочной железой до 2 см в наибольшем измерении
• Т2 — опухоль ограничена поджелудочной железой; более 2 см, но не более 4 см в наибольшем измерении
• Т3 — опухоль более 4 см в наибольшем измерении
• Т4 — опухоль распространяется на чревный ствол, верхнюю брыжеечную или общую печёночную артерию
Регионарные лимфатические узлы (N):
• NX — недостаточно данных для оценки состояния регионарных лимфоузлов
• N0 — нет признаков метастатического поражения регионарных лимфоузлов
• N1 — наличие метастазов в 1-3 регионарных лимфоузлах
• N2 — наличие метастазов в 4 или более регионарных лимфоузлах
К регионарным лимфоузлам для опухоли головки поджелудочной железы относятся лимфоузлы вдоль общего желчного протока, общей печёночной артерии, воротной вены, пилорические, инфрапилорические, субпилорические, проксимальные брыжеечные, чревные, передние и задние панкреатоду-оденальные, вдоль верхней брыжеечной вены и правой латеральной стенки верхней брыжеечной артерии. К регионарным лимфоузлам для опухоли тела и хвоста поджелудочной железы относятся лимфоузлы вдоль общей печёночной артерии, чревного ствола, селезёночной артерии, ворот селезёнки, а также забрюшинные и латеральные аортальные лимфоузлы. Адекватное послеоперационное стадирование предполагает морфологическое изучение не менее 10 лимфатических узлов.
Отдалённые метастазы (M):
• M0 — нет отдалённых метастазов
• M1 — наличие отдалённых метастазов
Таблица 1. Стадирование рака поджелудочной железы
Диагноз РПЖ устанавливается на основании анамнестических и лабораторных данных и результатов инструментального обследования. Морфологическое исследование является основой диагноза. Материал для него может быть получен во время операции или с помощью пункции/биопсии. Хирургическое вмешательство в ряде случаев может быть выполнено без морфологического подтверждения диагноза, в то время как консервативное лечение требует обязательной верификации ввиду значительной вероятности ложноположи-
тельных заключений инструментальных методов исследования, а также для исключения нейроэндокринных опухолей. В случае высокого риска осложнений, связанных с биопсией, при планировании гистологического исследования следует выполнить тонкоигольную пункцию образования (чрескожную или эндоскопическую). В план обследования должны быть включены:
• осмотр, сбор анамнеза болезни, семейного анамнеза;
• клинический анализ крови;
• биохимический анализ крови с оценкой функции печени, почек;
• УЗИ органов брюшной полости, забрюшинного пространства, шейно-надключичной области;
• УЗИ малого таза для женщин;
• R-графия органов грудной клетки;
• эндосонография для оценки распространённости и резектабельности, а также для навигации забора материала с целью морфологического исследования;
• КТ грудной клетки, брюшной полости и малого таза с в/в контрастированием (обязательно получение изображений в артериальную и портальную венозую фазы)для определения степени распространённости, резектабельности или оценки эффективности консервативного лечения;
• МРТ брюшной полости и малого таза с в/в контрастированием для определения степени распространённости, резектабельности или оценки эффективности консервативного лечения;
• ПЭТ/КТ для оценки первичной распространённости при решении вопроса о возможности выполнения радикальной операции или при планировании ЛТ;
• лапароскопия с целью определения распространённости, оценки резектабельности или взятия биопсии;
• ангиография с целью определения резектабельности;
• пункция/биопсия первичной опухоли или метастаза с целью морфологической верификации диагноза;
• при наличии в семейном анамнезе опухолевых заболеваний (>1 близкая родственница, страдавшая раком яичников в любом возрасте или раком молочной железы в возрасте до 50 лет, или два родственника, страдавших раком поджелудочной железы, яичников, молочной железы или предстательной железы)целесообразно генетическое консультирование и определение герминальной мутации BRCA 1 и 2.
3.1. Лечение неметастатического рака поджелудочной железы (любая Т, любая N, M0)
Решение о тактике лечения неметастатического РПЖ основано на оценке резектабельности первичной опухоли, которая должна производиться специалистами-хирургами, обладающими достаточным опытом хирургического
лечения больных с опухолями билиопанкреатодуоденальной области. В табл.2 приведена классификация, которая позволяет судить о резектабельности процесса по данным КТ.
Таблица 2. Оценка резектабельности неметастатического рака поджелудочной железы
(критерии клиники M. D. Anderson)
Не вовлечена;
нормальная
жировая про-
слойка между
опухолью
и артерией
Опухолевая инфильтрация 2 /сут. внутрь ежедневно в течение всего периода облучения. Применение гемцитабина в дозе 300 мг/м 2 еженедельно в качестве радиосенсибилизатора во время ЛТ является возможной альтернативой, однако существенно более токсичной, и, по-видимому, менее эффективной. При проведении стереотаксической ЛТ сочетанная ХТ не проводится, РОД составляет 7,5 Гр, 5 раз до СОД 37,5 Гр.
Основным дозолимитирующим фактором при стереотаксической ЛТ рака поджелудочной железы является наличие полых органов, таких как желудок, двенадцатиперстная кишка, тонкая или толстая кишка. Это обусловлено высоким риском развития тяжёлых постлучевых повреждений (расстояние между объёмом облучения и органами риска должно составлять не менее 5 мм).
Вовлечение этих органов в опухолевый процесс является противопоказанием к стереотаксической ЛТ.
3.1.3. Хирургическое лечение
Стандартным доступом при всех операциях на поджелудочной железе является срединная лапаротомия. При опухолях головки поджелудочной железы следует выполнять гастропанкреатодуоденальную резекцию. При опухолях тела или хвоста поджелудочной железы следует выполнять дистальную субтотальную резекцию
поджелудочной железы, включающую удаление тела, хвоста железы, а также селезёнки. Стандартный объём лимфодиссекции предполагает удаление следующих лимфатических узлов: надпилорических и подпилорических, лимфоузлов по ходу печёночной артерии и чревного ствола с его ветвями, лимфоузлов вдоль
общего желчного протока, лимфоузлов вокруг пузырного протока, ретропанкреатических лимфоузлов, лимфоузлов по нижнему краю головки поджелудочной железы, лимфоузлов по правой полуокружности верхней брыжеечной артерии, лимфоузлов по верхнему краю головки поджелудочной железы. При карциномах тела и хвоста поджелудочной железы рекомендовано удаление следующих групп лимфоузлов: лимфоузлов ворот селезёнки, лимфоузлов вдоль селезёночной артерии, лимфоузлов по нижнему краю поджелудочной железы.
Стандартная лимфаденэктомия должна включать удаление не менее 10 лимфатических узлов.
3.1.4. Адъювантная терапия
В случае предоперационной ХТ длительностью 6 мес. с последующим хирургическим лечением после операции рекомендовано динамическое наблюдение без адъювантной терапии. При длительности предоперационной ХТ
меньше 6 мес. рекомендовано применение адъювантной ХТ так, чтобы общая продолжительность ХТ составила 6 мес. В случае хирургического лечения без предоперационной ХТ адъювантная ХТ рекомендована всем пациентам вне зависимости от стадии и радикальности операции. Лечение должно быть начато в течение 3 мес. после операции (оптимально — в течение 6 нед.).
Если послеоперационные осложнения не позволяют начать ХТ в течение 3 мес., проведение адъювантной ХТ в более поздний период нецелесообразно, показано динамическое наблюдение и назначение лечения по факту прогрессирования болезни. Рекомендуемые режимы адъювантной ХТ представлены в табл. 3.
Таблица 3. Рекомендуемые режимы адъювантной химиотерапии при раке поджелудочной железы
mFOLFIRINOX 1 : оксалиплатин 85мг/м 2 в/в 120 мин., иринотекан 150мг/м 2 в/в 90 мин.,
кальция фолинат 400 мг/м 2 в/в 120 мин., 5-фторурацил 2400 мг/м 2 в/в инфузия в тече-
ние 46 часов, каждые 2 нед., всего 12 циклов
GEMCAP: гемцитабин 1000 мг/м 2 в/в капельно 30 мин. в 1-й, 8-й и 15-й дни + капецита-
бин 1660 мг/м 2 внутрь ежедневно с 1 -го по 21-й день каждые 4 нед., всего 6 циклов
• гемцитабин 1000 мг/м 2 в/в капельно 30 мин. еженедельно 7 нед., далее 1000 мг/м 2
в 1 -й, 8-й и 15-й дни каждые 4 нед., всего 6 циклов или
• капецитабин 2000-2500 мг/м 2 /сут. внутрь с 1 -го по 14-й день каждые 3 нед., всего
8 циклов или
• 5-фторурацил 425 мг/м 2 в/в струйно + кальция фолинат 20 мг/м 2 в/в струйно
с 1 -го по 5-й дни каждые 4 нед., всего 6 циклов
1 mFOLFIRINOXрекомендуется только пациентам в удовлетворительном общем состоянии (по шкале ECOG 0-1 балл, без серьёзных осложнений хирургического лечения, сопутствующих заболеваний и с уровнем общего билирубина 2
в/в 120 мин., иринотекан 180 мг/м 2
в/в 90 мин., кальция фолинат
400 мг/м 2 в/в 120 мин., 5-фторурацил
400 мг/м 2 в/в болюс, 5-фторурацил
2400 мг/м 2 в/в инфузия в течение 46
часов, каждые 2 нед.)
• состояние по шкале ECOG 0-1 балл;
• общий билирубин 2
в/в капельно 30 мин. + гемцитабин
1000 мг/м 2 в/в капельно 30 мин. в 1-й,
8-й, 15-й дни каждые 4 нед.
• состояние по шкале ECOG 0-2 балла;
• общий билирубин 2 в/в 1-й, 8-й
дни каждые 3 нед. в сочетании с од-
ним из производных платины:
• цисплатин 60-75мг/м 2 в/в в 1-й
день или
• карбоплатин AUC 4-5 в/в в 1-й
день или
• оксалиплатин 100-130мг/м 2 в/в
в 1-й день
• состояние по шкале ECOG 0-2 балла;
• общий билирубин 2 в/в 1,8, 15
каждые 4 нед.
• состояние по шкале ECOG 2 балла
• общий билирубин 2 или полная отмена) и инфузионного (до 2000 мг/м 2 ) введения 5-фторурацила;
• редукция дозы иринотекана (до 165 мг/м 2 );
• редукция дозы оксалиплатина (до 65 мг/м 2 ).
3.2.2. Лучевая терапия
Применение ЛТ возможно в случае локорегионарного рецидива после хирургического лечения, а также продолженного роста первичной нерезектабельной опухоли после ХТ при отсутствии отдалённых метастазов.
Оптимальная последовательность применения ХТ и ЛТ в таких ситуациях не определена.
Облучение проводится в РОД 1,8-2,0 Гр до СОД 45-54 Гр в сочетании с капецитабином в дозе 1600 мг/м 2 /сут. внутрь ежедневно в течение всего периода облучения. В случае применения стереотаксической ЛТ рекомендуется ис- пользовать 3 фракции до СОД 30-45 Гр или 5 фракций до СОД 25-45 Гр. В объём
облучения включаются первичная опухоль с вовлечёнными лимфатическими узлами или рецидивная опухоль.
3.2.3. Химиотерапия II линии
Рекомендуемые режимы ХТ II линии при РПЖ суммированы в табл. 5.
Таблица 5. Рекомендуемые режимы химиотерапии II линии рака поджелудочной железы
Режим ХТ (лечение до прогрессирования/
неприемлемой токсичности)
Критерии
выбора режима ХТ
Nab-паклитаксел 100-125мг/м 2 в/в капельно 30 мин. +
гемцитабин 750-1000 мг/м 2 в/в капельно 30 мин. в 1-й,
8-й, 15-й дни каждые 4 нед.
• ранее не использовался гемцитабин
и nab-паклитаксел;
• состояние по шкале ECOG 0-1 балл;
• общий билирубин 2 в/в в 1-й и 8-й дни каждые
3 нед. в сочетании с одним из производных платины:
• цисплатин 60-75 мг/м 2 в/в в 1-й день или
• карбоплатин AUC 4-5 в/в в 1-й день или
• оксалиплатин 100-130 мг/м 2 в/в в 1-й день
• ранее не использовался гемцитабин и про-
изводное платины;
• состояние по шкале ECOG 0-2 балла;
• общий билирубин 2 в/в в 1-й, 8-й, 15-й дни
каждые 4 нед.
• ранее не использовался гемцитабин;
• состояние по шкале ECOG 1-2 балла;
• общий билирубин 2 в/в 120 мин.,
иринотекан 165-180 мг/м 2 в/в 90 мин., кальция фолинат
400 мг/м 2 в/в 120 мин., 5-фторурацил 320-400 мг/м 2
в/в болюс, 5-фторурацил 2000-2400 мг/м 2 в/в инфузия
в течение 46 часов, интервал между циклами 2 нед.)
• ранее использовался гемцитабин;
• состояние по шкале ECOG 0-1 балл;
• общий билирубин 2 в/в 120 мин., кальция
фолинат 400 мг/м 2 в/в 120 мин., 5-фторурацил 400 мг/м 2
в/в болюс, 5-фторурацил 2400 мг/м 2 в/в инфузия в тече-
ние 46 часов, интервал между циклами 2 нед.);
XELOX (оксалиплатин 130 мг/м 2 в/в 120 мин. в 1-й день, ка-
пецитабин 2000 мг/м 2 /сут. внутрь 1-14 дни каждые 3 нед.);
FOLFIRI.3 (иринотекан 90 мг/м 2 в/в 60 мин. в 1-й день,
кальция фолинат 400 мг/м 2 в/в 120 мин. в 1-й день,
5-фторурацил 2000 мг/м 2 в/в инфузия в течение 46
часов, иринотекан 90 мг/м 2 в/в 60 мин. в 3-й день после
окончания инфузии 5-фторурацила, интервал между
циклами 2 нед.);
CAPIRI (иринотекан 200 мг/м 2 в/в 90 мин. в 1-й день, ка-
пецитабин 1600 мг/м 2 /сут. внутрь в 1-14-й дни каждые
3 нед.)
OFF (оксалиплатин 85 мг/м 2 в/в 120 мин. в 1 день,
кальция фолинат 200 мг/м 2 в/в 120 мин. в 1-й, 8-й, 15-й
дни, 5-фторурацил 2000 мг/м 2 в/в инфузия в течение 24
часов в 1 -й, 8-й, 15-й дни, интервал между циклами 3 нед.
• ранее использовался гемцитабин;
• состояние по шкале ECOG 0-1 балл;
• общий билирубин 2 /сут. внутрь в 1-14-й дни
каждые 3 нед.;
5-фторурацил 425 мг/м 2 в/в струйно + кальция фолинат
20 мг/м 2 в/в струйно в 1-5-й дни каждые 4 нед.
Рак поджелудочной железы — агрессивная патология, входящая в десятку наиболее часто встречающихся онкологических болезней в мире. Согласно данным статистики, данное злокачественное новообразование в большинстве случаев поражает пожилых мужчин и характеризуется неблагоприятным прогнозом. Лечение рака поджелудочной проводится разными способами, выбор зависит от стадии болезни, наличия метастазов, возраста пациента, локализации и гистологического типа опухоли.
Показания к хирургическому лечению
Оперативное вмешательство, выполненное на ранних стадиях рака поджелудочной железы, является одним из наиболее действенных методов лечения и способно продлить жизнь пациента. Врач-онколог, после проведения тщательного обследования, назначает специализированное лечение с учетом результатов всех анализов, данных дополнительных исследований и общего состояния больного.

Решение о хирургическом лечении должно основываться на оценке операбельности больного и резектабельности новообразования поджелудочной. Под резектабельностью понимают возможность полного удаления органа и его пораженной части. Понятие операбельность включает в себя саму возможность проведения хирургического вмешательства данному больному.
При раке данной локализации операции по удалению новообразования проводятся преимущественно на начальных стадиях, когда отсутствуют отдаленные метастазы. Оценка резектабельности новообразования выполняется согласно данным компьютерной томографии.
При этом опухоль может быть:
- Резектабельной — отсутствует поражение брыжеечной и воротной вен, жировая клетчатка вокруг крупных магистральных артерий не вовлечена в опухолевый процесс.
- Сомнительно резектабельной — при вовлечении в онкологический процесс воротной или брыжеечной вены, поражение желудочно-двенадцатиперстной артерии может быть до 2 см (с возможностью ее восстановления).
- Нерезектабельной — тромбоз вен, поражение печеночной артерии, чревного ствола, невозможность полного удаления опухоли и выполнения сосудистой пластики.
При изначально резектабельной опухоли, операция проводится без предварительной подготовки. При сомнительных показаниях пациентам может быть назначен курс неоадъювантной лучевой или химиотерапии, с целью уменьшения массы опухолевых клеток. При изначально нерезектабельной опухоли, проводится курс консервативного лечения с дальнейшей диагностикой динамики процесса и повторным определением резектабельности.

В ходе операции, помимо пораженной части поджелудочной, резекции подлежат соседние органы, сосуды и лимфоузлы, вовлеченные в опухолевый процесс.
Оперативное лечение рака головки поджелудочной железы
Хирургическое лечение показано всем пациентам с резектабельной опухолью на 1–2 стадии развития заболевания. В некоторых случаях перед началом вмешательства может быть проведена диагностическая лапароскопия, с целью уточнения локализации и распространенности неопластического процесса. При этом через надрез небольшого размера (на передней брюшной стенке), вводится лапароскоп, с его помощью на экране компьютера врач получает изображение исследуемых органов. Если обнаружены метастазы, ранее не выявленные во время проведения КТ, операцию не проводят.
В случае если отсутствуют противопоказания, пациентам проводится операция. Чаще всего новообразования поджелудочной, локализуются в ее головке. При данном варианте расположения новообразования выполняется операция Уиппла, при ее проведении подлежат удалению:
- часть железы, которая поражена раком;
- дуоденум;
- часть желудка;
- верхняя часть тонкого кишечника;
- желчный пузырь и проток;
- ближайшие к новообразованию лимфоузлы.
Опухоли поджелудочной склонны к быстрому агрессивному прорастанию в ближайшие органы и сосуды. Именно поэтому, с учетом распространенности процесса, существует множество вариаций операции Уиппла. При поражении крупных сосудов производится их резекция с последующей ангиопластикой.
Наиболее важным этапом операции при раке поджелудочной железы является реконструкция. Она направлена на восстановление пищеварительной функции органов ЖКТ. В таком случае кишечник сшивают с сохранившейся частью поджелудочной и желудком.
Длительность вмешательства составляет в среднем 4–8 часов, после чего больной переводится в отделение реанимации или интенсивной терапии. В течение нескольких дней после проведенного лечения, пациент получает внутривенное питание, затем его переводят на специальное диетическое питание. В рамках послеоперационного периода, больному назначаются обезболивающие препараты и антибактериальные средства.

Важно! На начальных стадиях новообразований головки поджелудочной железы, врачи стараются сохранить пилорический отдел желудка в ходе операции Уиппла. Это позволяет ускорить процесс выздоровления и быстрее восстановить функции пищеварительного тракта.
Хирургическое лечение поражений других частей железы
В случае если диагностирован рак хвостовой части железы, выполняется дистальная панкреатоэктомия. При данной операции удалению подлежит хвост поджелудочной, селезенка, окружающая жировая клетчатка и лимфоузлы.
При обнаружении нескольких опухолей в разных частях поджелудочной, выполняется тотальная панкреатэктомия — полностью удаляется пораженная поджелудочная, части желудка и кишечника, селезенка, желчный, сосуды и лимфатические узлы, расположенные рядом с этими органами. Полное иссечение пораженного раком органа, в несколько раз снижает вероятность возникновения отдаленных метастазов.
При выполнении тотальной панкреатэктомии, важно помнишь о последствиях данной операции. Наиболее значимым недостатком является развитие сахарного диабета, трудно поддающегося коррекции, с приступами дневной и ночной гипогликемии.

Важно! Наиболее точным исследованием, помогающим определить распространенность онкологического процесса, является позитронно-эмиссионная томография. Данная процедура проводится как при первичной диагностике, так и после проведенного лечения с целью оценки его эффективности.
Консервативное лечение
Химиотерапия входит в состав комплексного лечения рака поджелудочной железы на любой его стадии. Введение цитостатических препаратов показано больным в следующих ситуациях:
- До хирургического вмешательство (неоадъювантная химиотерапия) — с ее помощью можно уменьшить объемы новообразования, достичь хорошей резектабельности.
- После операции с целью уничтожения оставшихся раковых клеток и профилактики рецидива.
- При распространенном раке в комбинации с облучением, иммунотерапией и гормональным лечением.
- В качестве паллиативного лечения на 4 стадии, при наличии множественных отдаленных метастазов.
Курсы химиотерапии проводятся циклами, препараты вводятся внутривенно или принимаются внутрь в таблетированной форме. Лечение может выполняться как в условиях дневного стационара, так и требовать госпитализации. Наиболее распространенными средствами, применяемыми для лечения рака поджелудочной, являются Гемзар, Таксотер, Пактитаксел, Цисплатин и Фторурацил. Применяться препараты могут как по отдельности, так и в составе полихимиотерапии.
Важно! Наиболее эффективной комбинацией, используемой для лечения новообразований поджелудочной, признано сочетание Гемзара и Фторурацила. Данная схема вызвала значительное уменьшение объема новообразований поджелудочной у 20% пациентов.
Таргетная и иммунотерапия
Одним из современных эффективных методов лечения онкологических болезней является тагретная терапия. В отличие от химии, которая помимо опухоли оказывает действие на другие быстроделящиеся клетки человеческого организма и вызывает массу побочных эффектов, таргетные препараты действуют избирательно, поражая только злокачественно перерожденные ткани. С целью лечения рака поджелудочной железы используется средство Эрлотиниб (Тарцева).
Еще одним методом лечения, используемым в современной онкологии, является применение иммунопрепаратов. Данные средства имеют биологическое происхождение, не токсичные, избирательно поражают только раковые клетки, также как собственные иммунные клетки организма поражают чужеродные, защищая его от вирусов и бактерий.
По механизму воздействия на опухоль различают:
- противораковые вакцины, с антигеном определенной опухоли;
- неспецифические иммуномодуляторы, повышающие иммунитет в целом;
- моноклональные антитела.
Иммунные препараты практически не обладают побочными эффектами. При их применении изредка могут возникнуть такие неспецифические явления как повышение температуры тела или признаки аллергической реакции при индивидуальной непереносимости компонентов лекарства.
Важно! Иммунотерапия является одним из самых молодых методов лечения онкопатологий. Для лучшего достижения результата и продления жизни пациентов она используется в комбинации с облучением и химиотерапией.
Радиологическое лечение
Самым распространенным способом, применяемым специалистами при новообразованиях панкреатодуоденальной зоны, является наружное облучение. В течение нескольких недель или месяцев, пациенту проводятся сеансы небольших доз облучения на пораженную область.

Радиологическая терапия проводится при:
- местно-распространенном раке до и после проведения оперативного вмешательства;
- с целью уменьшения болей при наличии метастазов;
- в составе комплексного лечения для профилактики рецидива новообразований.
Современные методики диагностики и компьютерного моделирования трехмерных изображений исследуемой области, позволяют воздействовать на новообразования с высокой точностью, не затрагивая при этом здоровые ткани. Это резко снижает вероятность появления нежелательных эффектов при данном виде лечения.
Важно! Лечение при раке поджелудочной железы должно быть своевременным и комплексным. Только сочетание нескольких методов (операции, таргетной и химиотерапии, облучения) позволяет достичь хороших результатов, продлить и улучшить качество жизни пациентов.
Подробнее о данном заболевании смотрите в видео ниже.
Читайте также:





