Лечение после удаления гигантоклеточной опухоли челюсти
Гигантоклеточная опухоль — это, как правило, солитарная опухоль кости челюсти.
Она характеризуется своеобразным клиническим течением, полиморфной рентгенологической картиной и особым видом кровообращения, обусловливающим специфическую гистологическую картину.
По данным нашей клиники, гигантоклеточная опухоль, или остеобластокластома, встречается в 25% случаев опухолей и опухолеподобных образований лицевого скелета в детском возрасте.
Оно наиболее точно отражает сущность процесса: опухоль относится к группе опухолей собственно костной ткани остеогенного происхождения и наблюдается как в доброкачественном, так и в злокачественном варианте [Русаков А. В., 1959; Виноградова Т. П., 1973; Волков М. В., 1985, и др.].
В зависимости от характера роста мы различаем два вида доброкачественной остеобластокластомы: литическую, характеризующуюся быстрым ростом и значительными разрушениями кости литического характера, что на рентгенограммах, сделанных в динамике, напоминает картину злокачественного роста, и ячеистую, которой свойственно более медленное увеличение ячеистого очага. Описанная А. В. Русаковым и Т. П. Виноградовой кистозная форма расценивалась патологоанатомами как исход остеобластокластомы. В настоящее время костные неэпителиальные кисты рассматриваются нами в соответствии с Международной гистологической классификацией опухолей (МГКО).
Гигантоклеточная опухоль челюстных костей наблюдается в молодом возрасте: 60% больных составляют лица моложе 30 лет.
В 175 наблюдениях, которыми мы располагали к 1984 г., большинство составляли дети 8-16 лет. По возрасту дети с гигантоклеточными опухолями челюстных костей распределялись следующим образом: до 1 года — 3, от 1 года до 3 лет — 6, от 4 до 7 лет — 38, от 8 до 11 лет — 60, от 12 до 15 лет — 68 детей.
Среди больных было 109 (62,3%) мальчиков и 66 (37,7%) девочек. При гигантоклеточных опухолях в других костях скелета у детей соотношение почти не изменяется (58% мальчиков и 42% девочек) [Волков М. В., 1974].
Гигантоклеточная опухоль чаще всего локализуется в нижней челюсти в области малых и больших коренных зубов и в верхней челюсти, причем у большинства больных в области малых коренных зубов. Преимущественного поражения той или иной стороны челюстей в детском возрасте не отмечено.
По данным наших наблюдений, к редким локализациям гигантоклеточной опухоли следует отнести поражение скуловой кости и венечного отростка нижней челюсти.
Клиническая картина
При распознавании гигантоклеточной опухоли очень важно учитывать одиночность очага. Множественное поражение костей скелета встречается при многокостной регионарной фиброзной дисплазии или болезни Реклингхаузена.
Начало заболевания при литической и ячеистой формах неодинаковое. Первыми признаками при еще не прощупываемой опухоли могут быть боли. При клинически выраженной опухоли отмечаются чувствительность и потепление кожи в области расположения опухоли. При истончении кортикального слоя и в отсутствие его наряду с болями в покое появляется боль при пальпации.
При прорастании опухоли за пределы кортикального слоя кости слизистая оболочка рта приобретает синюшно-багровую окраску. Под ней пальпируется мягкотканное образование.
В области поражения могут быть патологические переломы челюсти; на верхней челюсти отмечается прорастание опухоли в верхнечелюстную, пазуху, полость носа и другие кости лицевогого скелета. Литическая форма гигантоклеточной опухоли нередко диагностируется как остеолитическая саркома челюсти.
При осмотре: асимметрия лица за счет припухлости угла и тела челюсти справа. По сравнению с другими участками кожа в этой области заметно гиперемирована, собрана в складку, подкожные вены расширены. Пальпация в области утолщения челюсти болезненна. Поднижнечелюстные лимфатические узлы увеличены, безболезненны. Открывание болезненно. Слизистая оболочка над опухолью несколько цианотична, венозная сеть сосудов подслизистого слоя расширена.
Переходная складка сглажена за счет выбухания опухоли; 7 | зуб резко подвижен. Патологическая подвижность фрагментов кости нижней челюсти. Прикус нарушен. Электровозбудимость пульпы 7 | зуба резко снижена. Рентгенограмма: дефект кости в пределах от 5 | до 7 зуба с неровными, смазанными границами. Кость резко вздута и истончена. Корни 7 | зуба резервированы. Непрерывность тела челюсти нарушена, малый фрагмент ее смещен вверх. Диагноз: остеолитическая саркома, литическая форма остеобластокластомы.
Гистологическое исследование ввиду недостаточности биопсированного материала определенного ответа не дало, но элементов злокачественного роста не обнаружено.
Произведена резекция нижней челюсти в пределах здоровой ткани. При гистологическом исследовании операционного материала обнаружена остеобластокластома (гигантоклеточная опухоль).
Клинические симптомы при этой форме гигантоклеточной опухоли появляются быстро, что значительно затрудняет дифференциацию от остеолитической саркомы.
При ячеистой форме опухоль чаще наблюдается в возрасте 3-5 лет и вначале развивается бессимптомно. Следует подчеркнуть, что по темпам роста ячеистые формы гигантоклеточной опухоли отличаются друг от друга в весьма широких пределах.
При ячеистой форме опухоль развивается на одном участке верхней или нижней челюсти, в большинстве случаев без внешнего воздействия, безболезненно, незаметно для ребенка и родителей. Кость в этом месте с бугристой поверхностью, диффузно утолщена. Отграничить опухоль от здоровых — участков клинически не удается. Челюсть часто имеет веретенообразную форму.
Зубы, находящиеся в области опухоли, редко меняют положение и бывают подвижными. Слизистая оболочка альвеолярного отростка, покрывающая опухоль, несколько анемичная и блестящая.

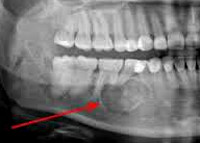
Рис. 37. Остеобластокластома верхней челюсти — рентгенограмма в боковой проекции
Пальпация слегка болезненна. У детей старше 5 лет может выявляться, симптом пергаментного хруста, или хруста снега, который объясняется вдавлением и мельчайшими переломами кортикального слоя. У детей младшего возраста симптом пергаментного хруста при различных новообразованиях отсутствует в связи с эластичнастью растущей кости. При поражении верхней челюсти деление опухолей на ячеистую и литическую формы весьма условно из-за отсутствия выраженных дифференциальных признаков.
Рентгенологическая картина
При ячеистой форме в очаге поражения отмечаются множество мелких ячеистых образований, отделенные друг от друга костными перегородками различной толщины (рис. 38).

Рис. 38. Остеобластокластома нижней челюсти. Рентгенограмма аксиальной проекции.
Рост опухоли происходит в основном вдоль горизонтальной оси тела нижней челюсти. Четкость границ опухоли определяется не со всех сторон. Значительное истончение и рассасывание кортикального слоя в нижней челюсти наблюдается реже, чем в верхней. Реакции со стороны надкостницы нет. Подобная картина во многом сходна с рентгеновской картиной амелобластомы (адамантиномы).
При ячеистой форме поражения кортикальный слой кости более плотный. Опухоль больше распространяется в горизонтальном направлении челюсти по костномозговым пространствам. Ткань опухоли располагается среди костных перекладин и напоминает паренхиматозную ткань печени; отмечается большое количество кист (рис. 39).

Рис. 39. Остеобластокластома — ячеистая форма. Препарат резецированной челюсти.
Микроскопическое исследование
Основными элементами опухоли являются мелкие одноядерные клетки с округлым или овальным ядром типа остеобластов, между которыми рассеяны многоядерные клетки-гиганты типа остеокластов с центральным расположением ядер.
Наряду с этим в опухоли можно наблюдать серозные и кровяные кисты или кровяные поля, окаймленные гигантскими клетками. А. В. Русаков (1952), Т. П. Виноградова и А. М. Вахуркина (1962, 1973) подтвердили, что это особый эмбриональный вид кровообращения в опухоли: кровь движется не по сосудам, а между опухолевыми элементами, напоминая реку, протекающую через болото. Такая система циркуляции крови создает условия для отстоя плазмы, оседания эритроцитов, в результате чего и возникают их распад, образование серозных и кровяных кист, а скопление гемосидерина придает опухоли бурую окраску.
Диагностика
Диагностика гигантоклеточной опухоли в челюстных костях трудна вследствие ее сходства с другими патологическими процессами: остеогенной саркомой, саркомой Юинга, эозинофильной гранулемой, амелобластомой, фиброзной дисплазией, аневризмальной костной кистой, хондромой (энхондромой). Особые затруднения возникают при локализации опухоли в верхней челюсти, где рентгенологические признаки теряют свою типичность.
В отдельных случаях диагностическая пункция кости помогает поставить предварительный диагноз на основании характера пунктата (кровь или белковая жидкость с примесью кристаллов холестерина).
Следует отметить, что большинство больных с литической формой опухоли поступили в нашу клинику с диагнозом остеогенной саркомы. В раннем детском возрасте быстрый рост опухоли и лизис кости были основанием для такой диагностической ошибки.
Окончательный диагноз устанавливают, сравнивая данные клинического и рентгенологического исследований и инцизионной биопсии.
Лечение
Лечение детей с гигантоклеточными опухолями хирургическое. Лучевую терапию опухоли, применяемую отдельными авторами у взрослых, детям не назначают.
Против лучевой терапии гигантоклеточных опухолей у детей и взрослых и за преимущества оперативного лечения высказалось большинство участников VII Международного конгресса ортопедов в 1957 г. (D. С. Dahlin, N. Capener и др.), а также симпозиума по остеобластокластомам в Москве в 1960 г. (Н. Н. Приоров, И. Т. Шевченко, В. Я. Шлапоберский, С. Д. Терневский, М. В. Волков).
Сторонниками комбинированного лечения являются И. А. Кожевников и Б. А. Аксенов (1960), Н. Н. Мазалова (1960). Б. М. Эйдельштейн (1960) и американские хирурги во главе с В. L. Coley категорически высказываются против комбинированного метода лечения гигантоклеточных опухолей, считая,что после этого отмечается наибольший процент малигнизации первично доброкачественных форм опухоли в случаях их рецидивирования. С этим согласны и рентгено-радиологи [Бенцианова В. М., Бальсевич С. Я., 1960], имеющие большой опыт в лечении остеобластокластом челюстных костей.
На малую эффективность рентгенотерапии остеобластокластом и факты нарушения зон роста у детей под влиянием этого лечения указывают М. В. Волков (1974), L. Lichtenstein (1957) и др. Противник рентгенотерапии гигантоклеточных опухолей костей у детей S. Cade (1949) отметил ее вред и отрицательное влияние на рост челюстей. По его мнению, о последствиях лечения детей этим методом можно судить не раньше чем через 10-15 лет. Автор ссылается на 11 случаев озлокачествления первично доброкачественных опухолей, причем в одном из них малигнизация произошла через 22 года после лучевой терапии.
Комбинированное лечение проведено нами 29 детям. Из них у 8 детей возник рецидив роста литической формы опухоли, причем у 3 дважды — после рентгенотерапии и выскабливания. Рентгенотерапия проведена у 3 больных. Из них у мальчика 14 лет с литической формой опухоли, несмотря на два курса лучевого лечения, рост опухоли не прекратился.
Наш опыт подтверждает положение, что первое место в терапии гигантоклеточных опухолей у детей должно быть отведено хирургическому лечению. Хирургическое лечение остеобластокластом челюстей у детей, проводившееся нами в период. с 1952 по 1962 г. (кафедра хирургической стоматологии ММСИ) и в 1963-1986 гг. (кафедра стоматологии детского возраста того же института), было во многом различным.
Из 56 больных детей с остеобластокластомой в первом периоде оперировано 34; из них выскабливание произведено у 24 (у 5 дважды, поскольку наблюдались рецидивы), частичная резекция челюсти — у 14, резекция с одномоментной костной пластикой ауторебром — у одного ребенка.
Рентгенотерапия проведена в 2, комбинированное лечение — в 20 случаях. Во втором периоде оперировано 113 детей; из них у 70 проведены частичные резекции челюсти, у 32 — резекции, у 11 — выскабливание с обработкой прилежащей к опухоли кости фрезой до видимых здоровых участков, чем и объясняется уменьшение числа рецидивов.
Во втором периоде рецидивы отмечены у 4 больных: после выскабливания— у одного, частичной резекции — у 2, резекции челюсти — у одного больного. Резекция нижней челюсти с одномоментной пластикой аллокостью проведена у 17 детей.
Необходимо отметить, что из 9 случаев рецидивов в 8 имела место литическая форма и только в одном — ячеистая форма опухоли. Рентгенотерапия проведена у одного ребенка, комбинированное лечение — у 9 детей.
Возможность рецидивирования даже после тщательного выскабливания заставила нас в последние 15 лет отказаться от этой операции при гигантоклеточных опухолях у детей. Такого же мнения придерживаются М. В. Волков (1985) и R. Marie d'Aubigne и A. Mazabraud (1964), наблюдавшие рецидивы после выскабливания гигантоклеточных опухолей в 60% случаев.
Прогноз при доброкачественных гигантоклеточных опухолях следует определять осторожно, так как, по данным литературы, такие опухоли больше, чем другие новообразования,, склонны к малигнизации. Это относится главным образом к литическим формам. По данным В. Я. Шлапоберского (1960)v малигнизация происходит в 15%, по данным I. Doherti и соавт. (1958) — в 18% случаев. Озлокачествление первично доброкачественной остеобластокластомы нижней челюсти наблюдали и мы.
Больная К., 16 лет. В лечебных учреждениях по месту жительства произведены три операции, после которых возникали рецидивы и наступал более интенсивный болезненный рост опухоли. При верификации данных гистологических исследований удаленной опухоли после второй операции; выявлена типичная картина доброкачественной остеобластокластомы.
В клинике для уточнения диагноза произведена биопсия. При микроскопическом исследовании отмечена картина остеогенной саркомы с резким полиморфизмом как одноядерных, так и многоядерных клеток. Операция: резекция нижней челюсти с обширным иссечением мягких тканей подбородка и нижней губы. Образовавшийся дефект нижней трети лица закрыт при помощи филатовского стебля. При рентгенологическом исследовании легких метастазы не обнаружены. Через год связь с больной потеряна.
В описанном наблюдении при общей длительности заболевания 6 лет трижды осуществлено выскабливание. Озлокачествление наступило в конце третьего года от начала заболевания,, видимо, вследствие нерадикальных операций.
Повторное развитие гигантоклеточной опухоли может иметь, место не только в кости, недостаточно радикально резецированной при удалении опухоли, но и в пересаженном костном трансплантате при поражении мягких тканей [Бойчев Б., 1960].
Запущенные и запоздало леченные доброкачественные гигантоклеточные опухоли челюстей у детей ведут к тяжелым, трудно устранимым дефектам костей лица, нарушению функций жевания, глотания и речи, что в дальнейшем требует длительной реабилитации больных.
Колесов А.А., Воробьев Ю.И., Каспарова Н.Н.
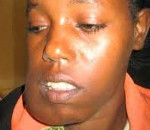
Опухоли челюстей - новообразования челюстных костей, исходящие непосредственно из костной ткани или структур одонтогенного аппарата. Опухоли челюстей могут проявлять себя клинически болевым синдромом, деформацией кости, асимметрией лица, смещением и подвижностью зубов, нарушением функции ВНЧС и глотания, нередко - прорастанием в полость носа, верхнечелюстную пазуху, орбиту и т. д. Диагностика опухолей челюстей предполагает рентгенологическое обследование, КТ, сцинтиграфию; при необходимости консультации окулиста, отоларинголога, риноскопию. Лечение доброкачественных опухолей челюстей - только хирургическое (выскабливание, резекция фрагмента челюсти, удаление зубов); злокачественных – комбинированное (лучевая терапия и операция).
МКБ-10

- Причины
- Классификация
- Симптомы опухолей челюстей
- Доброкачественные одонтогенные опухоли челюстей
- Доброкачественные неодонтогенные опухоли челюстей
- Злокачественные опухоли челюстей
- Диагностика
- Лечение опухолей челюстей
- Прогноз
- Цены на лечение
Общие сведения
Опухоли челюстей - остеогенные и неостеогенные, доброкачественные и злокачественные новообразования челюстных костей. На долю опухолей челюстно-лицевой области приходится около 15% всех заболеваний в стоматологии. Опухоли челюстей могут возникать в любом возрасте, в т. ч. довольно часто они встречаются у детей. Опухоли челюстей разнообразны по своему гистогенезу и могут развиваться из костной и соединительной ткани, костного мозга, тканей зубного зачатка, околочелюстных мягких тканей.
По мере своего роста опухоли челюстей вызывают значительные функциональные нарушения и эстетические дефекты. Лечение опухолей челюстей представляет собой технически непростую задачу, требующую объединения усилий специалистов в области челюстно-лицевой хирургии, отоларингологии, офтальмологии, нейрохирургии.

Причины
Вопрос о причинности возникновения опухолей челюстей находится в процессе изучения. На сегодняшний день доказана связь опухолевого процесса со следующими состояниями:
- одномоментной или хронической травмой (ушибом челюсти, повреждением слизистой оболочки полости рта разрушенными кариесом зубами, зубным камнем, краями пломб, некорректно подогнанными коронками и протезами и пр.)
- длительно текущими воспалительными процессами (хроническим периодонтитом, остеомиелитом челюсти, актиномикозом, синуситами и т. д.)
- не исключается вероятность развития опухолей челюсти на фоне инородных тел верхнечелюстной пазухи: пломбировочного материала, корней зубов и пр.
- воздействием неблагоприятных физических и химических факторов (ионизирующего излучения, радиойодтерапии, курения и пр.).
Вторичные злокачественные опухоли челюстей могут являться метастазами рака молочной железы, предстательной железы, щитовидной железы, почки, результатом местного распространения рака языка и др. Рак челюсти может развиваться на фоне предраковых процессов – лейкоплакии полости рта, доброкачественных опухолей полости рта (папиллом), лейкокератоза и т. п.
Классификация
Среди опухолей челюстей различают одонтогенные (органоспецифические) новообразования, связанные с зубообразующими тканями, и неодонтогенные (органонеспецифические), связанные с костью. Одонтогенные опухоли челюстей, в свою очередь, могут быть доброкачественными и злокачественными; эпителиальными, мезенхимальными и смешанными (эпителиально-мезенхимальными).
- Доброкачественные одонтогенные опухоли челюстей представлены амелобластомой, обызвествленной (кальцифицирующейся) эпителиальной одонтогенной опухолью, дентиномой, аденоамелобластомой, амелобластической фибромой, одонтомой, одонтогенной фибромой, миксомой, цементомой, меланоамелобластомой и др.
- Злокачественные одонтогенные опухоли челюстей включают одонтогенный рак и одонтогенную саркому. К остеогенным опухолям челюстей относятся костеобразующие (остеомы, остеобластомы), хрящеобразующие (хондромы), соединительнотканные (фибромы), сосудистые (гемангиомы), костно-мозговые, гладкомышечные и др.
Симптомы опухолей челюстей
Амелобластома – наиболее частая одонтогенная опухоль челюстей, склонная к инвазивному, местно-деструирующему росту. Поражает преимущественно нижнюю челюсть в области ее тела, угла или ветви. Развивается внутрикостно, может прорастать в мягкие ткани дна полости рта и десны. Чаще проявляется в возрасте 20-40 лет.
В начальном периоде амелобластома протекает бессимптомно, однако по мере увеличения размеров опухоли возникает деформация челюсти, асимметрия лица. Зубы в области поражения часто становятся подвижными и смещаются, может отмечаться зубная боль. Опухоль верхней челюсти может прорастать в полость носа, гайморову пазуху, орбиту; деформировать твердое нёбо и альвеолярный отросток. Нередки случаи нагноения, рецидивирования и малигнизации амелобластомы. Клиническое течение таких опухолей челюсти, как амелобластическая фиброма и одонтоамелобластома, напоминает амелобластому.
Одонтома чаще возникает у детей в возрасте до 15 лет. Обычно опухоли имеют небольшие размеры, протекают бессимптомно, однако могут вызывать задержку прорезывания постоянных зубов, диастемы и тремы. Опухоли большой величины могут приводить к деформации челюсти, образованию свищей.
Одонтогенная фиброма развивается из соединительной ткани зубного зачатка; чаще возникает в детском возрасте. Рост опухоли медленный; локализация – на верхней или нижней челюсти. Одонтогенная фиброма обычно бессимптомна; в некоторых случаях могут отмечаться ноющие боли, ретенция зубов, воспалительные явления в области опухоли.
Цементома – доброкачественная опухоль челюсти, практически всегда спаянная с корнем зуба. Чаще развивается в области премоляров или моляров нижней челюсти. Протекает бессимптомно или с нерезко выраженной болезненностью при пальпации. Изредка встречается множественная гигантская цементома, которая может являться наследственным заболеванием.
Остеома может иметь внутрикостный или поверхностный (экзофитный) рост. Опухоль может распространяться в верхнечелюстную пазуху, полость носа, глазницу; препятствовать припасовке зубных протезов. Остеомы нижнечелюстной локализации вызывают боль, асимметрию нижней части лица, нарушение подвижности челюсти; верхнечелюстной локализации – нарушения носового дыхания, экзофтальм, диплопию и другие нарушения.
Остеоид-остеома сопровождается интенсивным болевым синдромом, обостряющимся по ночам, во время приема пищи; асимметрией лица. При осмотре полости рта определяется выбухание кости (чаще в области премоляров и моляров нижней челюсти), гиперемия слизистой оболочки.
Остеобластокластома (гигантоклеточная опухоль челюсти) преимущественно встречается в молодом возрасте (до 20 лет). Развитие клинической картины характеризуется нарастанием боли в челюсти, асимметрии лица и подвижности зубов. Ткани над опухолью изъязвляются; образуются свищи; отмечается повышение температуры тела. Истончение кортикального слоя приводит к возникновению патологических переломов нижней челюсти.
Гемангиома челюсти сравнительно редко бывает изолированной и в большинстве случаев сочетается с гемангиомой мягких тканей лица и полости рта. Сосудистые опухоли челюстей проявляются повышенной кровоточивостью десен, кровотечениями из корневых каналов при лечении пульпита или периодонтита, из лунки при удалении зуба и пр. При осмотре может выявляться флюктуация, расшатанность зубов, синюшность слизистой оболочки.
Злокачественные опухоли челюстей встречаются в 3-4 раза реже доброкачественных. При раке челюсти рано возникают боли, имеющие иррадиирующий характер, подвижность и выпадение зубов, возможны патологические переломы челюсти. Злокачественные опухоли челюстей разрушают костную ткань; прорастают околоушные и поднижнечелюстные железы, жевательные мышцы; метастазируют в шейные и поднижнечелюстные лимфоузлы.
Карцинома верхней челюсти может прорастать в глазницу, полость носа или решетчатый лабиринт. В этом случае отмечаются рецидивирующие носовые кровотечения, односторонний гнойный ринит, затруднение носового дыхания, головные боли, слезотечение, экзофтальм, диплопия, хемоз. При вовлечении ветвей тройничного нерва беспокоят оталгии.
Злокачественные опухоли нижней челюсти рано инфильтрируют мягкие ткани дна полости рта и щек, изъязвляются, кровоточат. Вследствие контрактур крыловидной и жевательной мышц затрудняется смыкание и размыкание зубов. Остеогенные саркомы отличаются стремительным ростом, быстро прогрессирующей инфильтрацией мягких тканей, асимметрией лица, нестерпимой болью, ранним метастазированием в легкие и другие органы.
Диагностика
В большинстве случаев опухоли челюстей диагностируются уже в поздних стадиях, что объясняется неспецифичностью симптоматики или бессимптомным течением, низкой онкологической настороженностью населения и специалистов (стоматологов, отоларингологов и др.). В выявлении опухолей челюстей могут помочь тщательный сбор анамнеза, визуальное и пальпаторное исследование мягких тканей лица и полости рта. Обязательным этапом диагностики является:
- Рентгенологическое обследование. Рентгенография и КТ челюстей, рентгенография и КТ придаточных пазух носа. Определенную диагностическую ценность может представлять сцинтиграфия, термография.
- Биопсия. При обнаружении увеличенных шейных или подчелюстных лимфоузлов выполняется пункционная биопсия лимфатического узла.
- Консультации смежных специалистов. При подозрении на злокачественную опухоль челюсти необходима консультация отоларинголога с проведением риноскопии и фарингоскопии; офтальмолога с комплексным офтальмологическим обследованием.
- Диагностические операции. В ряде случаев приходится прибегать к диагностической гайморотомии или диагностической пункции околоносовой пазухи с последующим цитологическим исследованием промывных вод. Окончательная гистологическая верификация осуществляется с помощью морфологического исследования биоптата.

Лечение опухолей челюстей
Лечение большей части доброкачественных опухолей челюстей – хирургическое. Наиболее оптимальным является удаление новообразования с резекцией челюстной кости в пределах здоровых границ; такой объем вмешательства позволяет предотвратить рецидивы и возможную малигнизацию опухоли. Зубы, прилегающие к опухоли, также часто подлежат экстракции. Возможно удаление некоторых доброкачественных опухолей челюстей, не склонных к рецидивированию, щадящим методом с помощью кюретажа.
При злокачественных опухолях челюстей используется комбинированный метод лечения: гамма-терапия с последующим хирургическим лечением (резекцией или экзартикуляцией челюсти, лимфаденэктомией, экзентерацией глазницы, операцией на околоносовых пазухах и пр.). В запущенных случаях назначается паллиативная лучевая терапия или химиотерапевтическое лечение.
В послеоперационном периоде, особенно после обширных резекций, больным может потребоваться ортопедическое лечение с помощью специальных шин, реконструктивные операции (костная пластика), длительная функциональная реабилитация для восстановления функций жевания, глотания, речи.
Прогноз
При своевременном и радикальном лечении доброкачественных одонтогенных и неодонтогенных опухолей челюстей прогноз для жизни хороший. В случае нерадикально выполненной операции или неправильной оценки характера опухоли есть вероятность рецидива или малигнизации. Течение злокачественных опухолей челюстей крайне неблагоприятное. При раке и саркоме челюсти пятилетняя выживаемость пациентов после комбинированного лечения составляет менее 20%.
Стоматология инновационных технологий SMILE-AT-ONCE
Опухоли челюстей - это новообразования в челюстных костях разного происхождения и течения. Среди всех заболеваний в стоматологии опухоли челюстей занимают около 15%. Они развиваются в любом возрасте и нередко встречаются у детей.
Опухоли челюстей различаются по гистогенезу, и развиваются из соединительной и костной ткани, костного мозга, околочелюстных мягких тканей и тканей зубных зачатков. В процессе роста опухоли челюсти провоцируют эстетические дефекты и серьезные функциональные нарушения.
Причины развития опухолей челюстей
Врачи до сих пор активно изучают вопрос о причинах появления опухолей челюсти. Сегодня опухоли чаще всего связывают с хроническими или одномоментными травмами и длительно протекающими воспалительными процессами, а также с проникновением в верхнечелюстную пазуху инородных тел, однако иногда опухоли развиваются и без влияния этих факторов.
Также не исключается влияние различных неблагоприятных факторов внешней среды: курения, радиойодтерапии, ионизирующего излучения и т.п.
Иногда злокачественные опухоли челюсти могут быть вторичными, вызванными раком языка, почки, щитовидной или предстательной железы и молочной железы. Иногда к разу приводят предраковые процессы: лейкокератоз, доброкачественные опухоли и лейкоплакии ротовой полости.
Классификация опухолей челюстей
Опухоли челюстей в первую очередь делят на однотогенные и неодонтогенные - первые развиваются из зубообразующих тканей, а вторые - из костей. Одонтогенные опухоли бывают доброкачественными и злокачественными, а также мезенхимальными, эпителиальным и смешанными.
Симптомы опухолей челюстей
Симптомы опухолей челюсти меняются в зависимости от их разновидности.
Самая часто встречающаяся одонтогенная доброкачественная опухоль - это амелобластома. Она поражает в основном нижнюю челюсть в ее ветви, углу или теле, и склонна к местно-деструирующему инвазивному росту. Развивается амелоблатома внутрикостно, иногда прорастает в десны и мягкие ткани на дне полости рта. Чаще всего встречается в возрасте 20-40 лет.
Сначала амелобластома протекает бессимптомно, но со временем она увеличивается, из-за чего лицо становится асимметричным, а челюсть деформируется. Зубы в пораженной области смещаются, иногда возникает зубная боль. Если опухоль локализуется на верхней челюсти, то она иногда прорастает в гайморову пазуху и полость носа, деформирует альвеолярный отросток и твердое небо. Достаточно часто амелобластома гноится и рецидивирует, а также возможно ее превращение в злокачественную опухоль.
Такие опухоли, как одонтоамелобластома и амелобластическая фиброма протекают примерно так же, как амелобластома.
Еще одна опухоль, одонтома, обычно поражает детей до 15 лет. Она небольшая, часто проходит бессимптомно, и лишь иногда становится причиной проблем с прорезыванием постоянных зубов, трем и диастем. Если опухоль достигает большой величины, то могут образовываться свищи и деформироваться челюсть.
Одонтогенная фиброма - еще одна опухоль, которая возникает еще в детстве и развивается из соединительных тканей зубного зачатка. Опухоль растет медленно и обычно бессимптомно, хотя иногда и отмечается ретенция зубов, ноющие боли и воспаления в районе опухоли.
Последняя встречающаяся опухоль - цементома, спаянная с зубным корнем. Она развивается на нижней челюсти, в районе моляров или премоляров. Течет также бессимптомно, иногда возможна болезненность при прощупывании. Редкой формой является гигантская множественная цементома, передающаяся обычно по наследству и доставляющая серьезные неудобства.
Остеома - это опухоль, иногда распространяющаяся на глазницу, полость носа или верхнечелюстную пазуху. Может иметь как внутрикостный, так и поверхностный рост. Нередко препятствует припасовке протезов. При развитии на нижней челюсти провоцирует болевые ощущения, нарушает подвижность челюсти и вызывает асимметрию лица. Располагаясь же сверху вызывает диплопию, экзофтальм, проблемы с носовым дыханием и т.п.
Остеоид-остеома по течению напоминает простую остеому, но для нее характерна интенсивная боль, особенно при приеме пищи и по ночам, а также выбухания кости в районе моляров и премоляров нижней челюсти. Слизистая оболочка часто гиперемированная.
Остеобластокластома, или гигантоклеточная опухоль, обычно встречается у молодых людей до 20 лет. Для нее характерно постепенное нарастание боли в челюсти, подвижность зубов и асимметрия лица. Над опухолью появляются свищи, ткани покрываются язвами, может повышаться температура тела. Кортикальный слой истончается, из-за чего возникают патологические переломы нижней челюсти.
Гемангиома челюсти изолированной бывает редко - она чаще всего сочетается с гемангиомой полости рта и мягких тканей лица. А сосудистые опухоли активизируют кровоточивость десен, кровотечение из каналов и лунок удаленных зубов, а также провоцируют расшатанность зубов и посинение слизистых оболочек.
Злокачественные опухоли челюстей встречаются реже доброкачественных в 3-4 раза. Боли при раке челюсти возникают рано, отличаются иррадиирующим характером. При этом отмечается подвижность, а иногда и выпадение зубов, и даже патологические переломы челюсти. Из-за злокачественных опухолей разрушается костная ткань челюстей. Возможно прорастание опухоли в поднижнечелюстные и шейные лимфоузлы, а также в железы и жевательные мышцы.
Карцинома верхней челюсти иногда прорастает в решетчатый лабиринт, полость носа или глазницу. Тогда возникает гнойный ринит, постоянно повторяющиеся носовые кровотечения, головные боли, проблемы с носовым дыханием, хемоз, диплопия, экзофтальм и слезотечение. Если вовлекаются ветви тройничного нерва, то развивается оталгия.
Для злокачественных опухолей нижней челюсти характерна ранняя инфильтрация в мягкие ткани щек и дна полости рта, кровотечение и изъязвление. Из-за контрактур жевательной и крыловидной мышц возникают проблемы со смыканием и размыканием зубов.
Развивающиеся остеогенные саркомы отличаются очень быстрым ростом, асимметрией лица, чрезвычайно быстрой инфильтрацией мягких тканей, а также нестерпимой болью. Этот тип опухолей рано метастазирует в легкие и другие органы тела.
Диагностика опухолей челюстей
Чаще всего опухоли челюстей диагностируют очень поздно из-за из бессимптомного течения и невысокой онкологической настороженности как пациентов, так и специалистов.
Опухоль выявляется после тщательного сбора анамнеза, визуального и пальпаторного исследования тканей полости рта и лица, а также рентгенографии и КТ челюстей и пазух носа.
Если обнаруживаются увеличенные подчелюстные или шейные лимфоузлы, то осуществляется их биопсия.
Зачастую для точной диагностики требуется консультация многих специалистов: стоматологов, отоларингологов, онкологов и т.п.
Лечение опухолей челюстей
Практически все доброкачественные опухоли челюстей лечатся хирургически. Чаще всего новообразования удаляются с одновременной резекцией челюстной кости немного за пределы опухоли. Это нужно, чтобы не дать опухоли рецидивировать и предотвратить ее превращение в раковую опухоль. Зубы, которые прилегали к удаленной опухоли, также зачастую требуется удалять, тем более что они обычно становятся нефункциональными.
Некоторые доброкачественные опухоли, не склонные к рецидивам, можно удалять более щадяще, при помощи кюретажа.
Если опухоль злокачественная, то применяется комбинированное лечение: сначала гамма-терапия, а потом хирургическое удаление опухоли. В самых запущенных случаях показано химиотерапевтическое лечение или паллиативная лучевая терапия.
После операции больным иногда требуется ортопедическое лечение, костная пластика, а также реабилитация для восстановления всех функций челюстей.
Читайте также:

