Клинические рекомендации по диагностике и лечению рака шейки матки
СМОТРЕТЬ ДРУГИЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
Год утверждения 2018
Профессиональные ассоциации
- Ассоциация онкологов России Российское общество клинической онкологии
Оглавление
1. Краткая информация
Рак шейки матки (РШМ) – злокачественная опухоль, исходящая из слизистой оболочки шейки матки.
РШМ имеет спорадический характер.
Не связан с известными наследственными синдромами.
Причина - онкогенные подтипы ВПЧ 16/18.
- при высокой частоте РШМ в государстве - у 10-20% женщин;
- при низкой частоте РШМ в государстве - у 5-10%.
В мире ежегодно РШМ:
- диагностируется 528 тысяч;
- смертность 266 тысяч.
В России в 2012 году:
- 15 427 новых случаев;
- доля в структуре ЗНО 5,3% (5 место);
- прирост с 2007 г. 12,2%;
- максимальный прирост в группе 15-39 лет - 22,3%;
- в структуре смертности от ЗНО 4,7% (8 место);
- 1-годичная летальность 17%;
- максимальная смертность группе 15-39 лет 21,1%.
C53 Злокачественное новообразование шейки матки
C53.0 Внутренней части
C53.1 Наружной части
C53.8 Поражение шейки матки, выходящее за пределы одной и более вышеуказанных локализаций
C53.9 Шейки матки неуточненной части
Опухоли из плоского эпителия:
Плоcкоклеточные интраэпителиальные поражения (поражение плоского эпителия (SIL)):
- 8077/0 поражение плоского эпителия легкой степени (LSIL))
- 8077/2 поражение плоского эпителия тяжелой степени (HSIL))
8070/3 Плоскоклеточный рак
- 8071/3 ороговевающий;
- 8072/3 неороговевающий;
- 8052/3 папиллярный;
- 8083/3 базалоидный;
- 8051/3кондиломатозный;
- 8051/3веррукозный;
- 8120/3 плоскоклеточно-переходноклеточный;
- 8082/3 лимфоэпителиальный;
Опухоли из железистого эпителия:
- 8140/2 Аденокарцинома in situ;
- 8140/3 Аденокарцинома:
- 8140/3Эндоцервикальная аденокарцинома, обычный типа;
- 8480/3 Муцинозная:
- 8482/3 желудочного типа;
- 8144/3 кишечного типа;
- 8490/3 перстневидноклеточного типа;
- 8263/3 Виллогландулярная;
- 8380/3Эндометриоидная;
- 8310/3 Светлоклеточная;
- 8441/3Серозная;
- 9110/3Мезонефральная;
- 8574/3 Аденокарцинома смешанная с нейроэндокринной карциномой;
Другие эпителиальные опухоли:
- 8560/3 Железисто-плоскоклеточный рак;
- 8015/3стекловидноклеточный рак;
- 8096/3 Аденобазальный рак;
- 8200/3 Аденокистозный рак;
- 8020/3 Недифференцированный рак
- Нейроэндокринные опухоли:
- Нейроэндокринные опухоли низкой степени злокачественности
- 8240/3карциноид;
- 8249/3 атипичный карциноид;
Нейроэндокринные опухоли высокой степени злокачественности
- 8041/3 мелкоклеточный нейроэндокринный рак;
- 8013/3 крупноклеточный нейроэндокринный рак;
Степени дифференцировки РШМ:
- G1 – высокодифференцированная
- G2 – умереннодифференцированная
- G3 – низкодифференцированная или недифференцированная
- Gх – невозможно определить степень дифференцировки
Диагноз устанавливается только на основании гистологического исследования.
РШМ стадируется клинически до начала специальной терапии и никогда не изменяется.
При затруднении точного определения стадии устанавливается более ранняя.
Морфологические находки при хирургии не изменяют клиническую стадию, но отмечаются в TNM.
Стадирование по классификации FIGO (2009г.) и TNM (7 изд, 2009г.)
2. Диагностика
Сбор жалоб и анамнеза для выявления факторов, влияющих на выбор тактики.
Дисплазия и преинвазивный РШМ не имеют патогномоничных клинических проявлений и диагностируются только морфологически.
- физикальный осмотр,
- гинекологический осмотр,
- ректовагинальное исследование.
- Развернутый клинический анализ крови
- Развернутый биохимический анализ крови с показателями функции печени, почек
- Анализ крови на онкомаркер SCC (при плоскоклеточном раке)
- Исследование свёртывающей системы крови
- Общий анализ мочи.
Биопсия всех подозрительных участков шейки матки, одной цитологии для диагноза недостаточно.
Выскабливание цервикального канала
Конизация при необходимости.
Расширенная кольпоскопия для определения наиболее измененного участка шейки и его биопсии.
Цистоскопия:
- при опухоли шейки более 4 см,
- при переходе опухоли на передний свод влагалища,
- при наличии жалоб.
Ректороманоскопия:
- при опухоли шейки матки более 4 см,
- при переходе опухоли на задний свод влагалища,
- при наличии жалоб.
УЗИ брюшной полости, забрюшинного пространства, малого таза и шейно-надключичной области.
Рентгенография грудной клетки.
МРТ малого таза с контрастированием (точность определения глубины инвазии 71-97%)
КТ малого таза и забрюшинного пространства с контрастированием при невозможности МРТ.
ПЭТ или ПЭТ-КТ наиболее информативна для выявления метастазов.
Рентгенография костей скелета или остеосцинтиграфия при подозрении на метастазы.
МРТ или КТ головного мозга с контрастированием при подозрении на метастазы в ЦНС.
Морфологическое заключение после удаления:
1. Гистологический тип опухоли;
2. Степень дифференцировки опухоли
3. Размеры опухоли;
4. Глубина инвазии опухоли
5. Толщина шейки матки в месте наибольшей инвазии опухоли
6. Опухолевые эмболы в кровеносных и лимфатических сосудах
7. Опухоль в крае резекции влагалища, параметриев, по границе резекции шейки матки (при конизации/ампутации или трахелэктомии)
8. Переход опухоли на влагалище
9. Опухолевое поражение параметрия справа, слева
10. Общее число удаленных и поражённых тазовых лимфоузлов справа, слева;
11. Общее число удаленных и поражённых лимфоузлов параметрия справа, слева
12. Общее число удаленных и поражённых поясничных лимфоузлов
13. Переход опухоли на тело матки
14. Метастатическое поражение яичников
15. Прорастание опухоли в стенку мочевого пузыря, прямой кишки (при выполнении экзентерации или резекции смежных органов)
16. Степень лечебного патоморфоза первичной опухоли и метастазов в лимфоузлах в случае предоперационной терапии.
Дополнительное обследование при подготовке к лечению:
- эхокардиография,
- холтеровское мониторирование,
- исследование ФВД,
- УЗДГ сосудов шеи и нижних конечностей,
- забор мазков с шейки матки и из канала шейки матки,
- забор аспирата из полости матки,
- цервикогистероскопия,
- раздельное диагностическое выскабливание полости матки и цервикального канала,
- экскреторная урография,
- МРТ / КТ брюшной полости с контрастным усилением,
- ирригоскопия,
- колоноскопия,
- диагностическая лапароскопия,
- ренография,
- консультации специалистов (уролога, терапевта, эндокринолога, невролога и др.).
3. Лечение
Тяжелая дисплазия (CIN III) и внутриэпителиальный РШМ (рак in situ)
- Конизация шейки с последующим выскабливанием оставшейся части цервикального канала и, по показаниям, полости матки.
РШМ IA1 ст. (инвазия ≤ 3 мм и ≤7 мм по горизонтали)
- Конизация шейки матки с последующим выскабливанием оставшейся части цервикального канала и, по показаниям, полости матки.
- Экстирпации матки I типа при сопутствующей гинекологической патологии или отсутствии необходимости сохранения репродуктивной функции.
- Реконизация при дисплазии или клетках рака в краях резекции шейки матки или в соскобе из оставшейся части цервикального канала.
- При невозможности реконизации лечат как IB1 ст. РШМ.
- Модифицированная расширенная экстирпация матки II типа при глубине инвазии в строму до 3 мм, раковых эмболах в сосудах.
РШМ IA2 ст. (инвазия>3 мм и ≤ 5 мм и ≤ 7 мм по горизонтали)
- Модифицированная расширенная экстирпации матки II типа.
- ЛТ при противопоказаниях к хирургическому лечению.
- Широкая конизация шейки матки с экстраперитонеальной или лапароскопической тазовой лимфаденэктомией либо расширенная трахелэктомия тип II при необходимости сохранения детородной функции.
РШМ IB1 и IIА1 ст. (опухоль
- Расширенная экстирпация матки III типа.
- ЛТ / химиолучевая терапия по радикальной программе.
- Комбинации операции с ЛТ достоверно увеличивает частоту осложнений, поэтому не показана.
- Обязательная поясничная лимфодиссекция при метастазах в тазовых лимфоузлах.
- Адъювантное лечение проводят в зависимости от факторов риска прогрессирования.
- Расширенная трахелэктомия тип III при необходимости сохранить детородную функцию.
- ЛТ/ химиолучевая терапия по радикальной программе не более 6-7 недель. при невозможности хирургии.
Группы риска прогрессирования после расширенной экстирпации матки:
- высокий - при одном факторе высокого риска (метастазы в ЛУ, поражение параметрия или опухоль в краях резекции влагалища) адъювантное ХЛТ с ЛТ + еженедельно цисплатин 40 мг/м 2 ; при метастазах в поясничных ЛУ - облучение расширенным полем
- промежуточный - при отсутствии факторов высокого риска, но при 2-х из 3-х факторов (инвазия более 1/3 миометрия шейки; инвазия сосудов; опухоль более 4 см) - адъювантная ЛТ.
- низкий -при отсутствии факторов высокого риска, но при 1 из 3 факторов (инвазия более 1/3 миометрия шейки; инвазия сосудов; опухоль более 4 см) адъювантное лечениене показано.
IB2 и IIА2 стадий РШМ
- Расширенная экстирпация матки III типа - стандарт.
- Поясничная лимфодиссекция при метастазах в тазовых лимфоузлах.
- Адъювантное лечение как при IB1 и IIА1 ст. РШМ.
- Облучение расширенным полем при метастазах в поясничных лимфоузлах.
- Химиолучевое лечение по радикальной программе: сочетанная ЛТ + еженедельно цисплатин 40 мг/м 2 – альтернатива экстирпации.
- Адъювантная гистерэктомия после химиолучевой терапии не рекомендуется.
- Неоадъювантная ХТ препаратами платины с последующей расширенной экстирпацией матки III типа – альтернатива стандарту.
IIВ–IVA стадий РШМ
- Химиолучевое лечение по радикальной программе не более 6-7 недель: сочетанная ЛТ + еженедельно цисплатин 40 мг/м2 – стандарт.
- Хирургического вмешательства при IIB ст. РШМ - 1 этап комбинированного лечения или после неоадъювантной ХТ при благоприятном прогнозе. При метастазах в ЛУ транспозиция яичников из зоны облучения.
- Экстраперитонеальная лимфаденэктомиия с последующим ХЛТ по радикальной программе при метастазах в тазовые и/или поясничные ЛУ.
- Облучение расширенным полем при метастазах в поясничных лимфоузлах.
- Альтернатива ХЛТ при IVA ст. – экзентерация малого таза и редко - передняя/задняя экзентерация.
Отдаленные метастазы (IVВ ст. РШМ)
- Системная платиносодержащая ХТ.
- Возможна ЛТ по индивидуальному плану.
Рецидив
Экзентерация малого таза и редко передняя/задняя экзентерация при центральном рецидиве:
- вовлекающем мочевой пузырь и/или прямую кишку,
- не переходящем на стенку таза,
- при отсутствии диссеминации по брюшине,
- без регионарных и отдаленных метастазов.
Расширенная экстирпация матки после ЛТ/ХЛТ по радикальной программе, если размер рецидивной опухоли в шейке матки не превышает 2 см.
Паллиативное лечение при триаде - односторонние отек нижней конечности, ишиалгия и блок мочеточника в большинстве случаев диагностируется переход опухоли на стенку таза, не подлежащий хирургическому лечению.
Конформная ЛТ - стандарт при проведении курса дистанционного облучения.
Планируемый объем облучения включает:
- первичную опухоль (при отсутствии хирургического этапа);
- параметральную область;
- крестцово-маточные связки;
- оптимальный уровень резекции влагалища – более 3 см от опухоли;
- группу тазовых лимфатических узлов;
- при отсутствии метастазов в подвздошных ЛУ облучаются группа наружных, внутренних подвздошных и запирательные лимфатические узлы;
- при метастазах в подвздошных и/или парааортальных ЛУ - верхняя граница поля достигать уровня L1–L2, или с учетом уровня поражения группы параортальных лимфатических узлов, соответственно, верхняя граница поля может достигать уровня Th12.
При микроскопических метастазах в региональных ЛУ при РОД 2 Гр достаточна СОД до 46 Гр.
При поражении региональных ЛУ увеличение СОД на 10-15 Гр в виде локального буста.
При облучении парааортальной областиIMRT и другие методологии конформного облучения помогают уменьшению дозовых нагрузок на кишечник и другие органы риска.
Конформное облучение (IMRT) при распространенных формах РШМ не заменяет брахитерапии.
Для конформного облучения и методологии IMRT определены:
- GTV - определяемый опухолевый объем,
- CTV - клинический объем мишени, включающий GTV,
- PTV - планируемый объем мишени,
- OAR - органы риска,
- DVH - гистограммы доза-объем.
Внутриполостное облучение (брахитерапия) - определяющий и обязательный этап лечения, проведение контактного облучения - основной прогностический фактор в локальном контроле РШМ.
Внутриполостное облучение проводят после полного курса ДГТ, при хорошей регрессии опухоли и формировании шейки - на 4-5 неделе облучения в дни, свободные от дистанционного облучения.
Методика сочетанной лучевой терапии по радикальной программе, СОД сочетанной ЛТ:
- в точке А 80–90 Гр,
- в точке В 60 Гр.
1. Дистанционная лучевая терапия
Конформная ЛТ малого таза и зон регионарного метастазирования СОД 46-50 Гр при РОД 2 Гр ежедневно 5 раз в неделю.
1. Внутриполостная лучевая терапия (на брахитерапевтических аппаратах): HDR ( 192 Ir, 60 Co)
Дозиметрическое планирование исходя из технического оснащения клиники:
- Осуществляемое по 2D изображениям.
- Осуществляемое по 3D изображениям.
- Ни один режим фракционирования не показал преимуществ.
Через 21–28 дней после хирургического вмешательства методика послеоперационной СЛТ:
1. ДГТ на ложе опухоли и зоны регионарного метастазирования РОД 2 Гр ежедневно 5 раз в неделю, СОД 46-50 Гр (4-польное, IMRT).
1. Внутриполостная лучевая терапия (на брахитерапевтических аппаратах): HDR ( 192 Ir, 60 Co) РОД 3–5 Гр. 2–3 раза в неделю, СОД 21–25 Гр.
АХТ при IB—IIВ ст. в группе высокого риска прогрессирования – цисплатин 40 мг/м 2 1 раз в неделю до 6 недель на фоне ЛТ.
ХЛТ по радикальной программе при IB—IVA ст. - цисплатин 40 мг/м 2 1 раз в неделю до 6 недель на фоне ЛТ.
Роль АХТ после химиолучевого лечения по радикальной программе не ясна, возможны на фоне ЛТ по радикальной программе цисплатин 40 мг/м 2 + гемцитабин 125 мг/м 2 еженедельно и 2 курса АХТ после окончания ЛТ цисплатин 50 мг/м 2 1 день + гемцитабин 1000 мг/м 2 1 и 8 дни с интервалом в 3 недели.
При IB2 и IIА2 (опухоль >4 см) и IIB ст. возможна 2-3 курса неоадъювантной ХТ: паклитаксел 175 мг/м² + цисплатин 75 мг/м² или карбоплатин AUC 6 в 1 день с интервалом 3 недели.
При IVВ ст. РШМ или при прогрессировании заболевания - системная ХТ до 6 курсов по режимам:
- цисплатин 50 мг/м 2 1 раз каждый 21 день (не проводится при анамнезе ХЛТ);
- цисплатин 50 мг/м 2 1 день + 5-фторурацил 500 мг/м 2 1-3 дни с интервалом в 21 день;
- паклитаксел 175 мг/м² + цисплатин 75 мг/м² 1 день с интервалом 3 недели, (при анамнезе ЛТ на малый таз возможна редукция цисплатина до 60 мг/м 2 и паклитаксела до 150 мг/м 2 , с последующим повышением при удовлетворительной переносимости);
- паклитаксел 175 мг/м 2 + карбоплатин AUC 5–6 1 день с интервалом 3 недели;
- цисплатин 50 мг/м 2 1 день + топотекан 0,75 мг/м 2 1– 3 дни с интервалом 3 недели;
- цисплатин 50 мг/м 2 1 день + ифосфамид 5000 мг/м 2 24-часовая инфузия с месной 400 мг/м 2 3 раза в день в 1 день каждые 3 недели;
- цисплатин 50 мг/м 2 1 день + гемцитабин 1000 мг/м 2 1 и 8 дни с интервалом 3 недели;
- цисплатин 40 мг/м 2 1 и 8 дни + иринотекан 60 мг/м 2 1 и 8 дни с интервалом 3 недели;
- паклитаксел 175 мг/м 2 1 день + топотекан 0,75 мг/м 2 1-3 дни с интервалом 3 недели (при невозможности применения платины).
Добавление к ХТ бевацизумаба 15 мг/кг с интервалом 3 недели до прогрессирования.
При прогрессировании РШМ на одной линии ХТ возможна 2-я линия:
- митомицин 7,5 мг/м 2 1 раз в 6 недели;
- иринотекан 125 мг/м 2 1, 8, 15 дни с интервалом 3 недели;
- гемцитабин 1000 мг/м 2 1, 8, 15 дни с интервалом 3 недели;
- доцетаксел 75 мг/м 2 с интервалом 3 недели;
- капецитабин 2500 мг/м 2 1-14 дни с интервалом 3 недели.
При интервале от последней ХТ более 6 месяцев возможны платиносодержащие режимы.
Возможно добавление бевацизумаба 15 мг/кг к режимам ХТ.
При рецидиве в малом тазу (без отдаленных метастазов) с анамнезом ЛТ, возможны:
1. системная ХТ;
2. экзентерация малого таза;
3. симптоматическая терапия.
При рецидиве в малом тазу (без отдаленных метастазов) без ЛТ, возможны:
1. химиолучевая терапия;
2. экзентерация малого таза.
При прогрессировании РШМ (при наличии отдаленных метастазов) с анамнезом ХЛТ монотерапия цисплатином менее эффективна, чем комбинация цитостатиков.
4. Реабилитация
Общие принципы реабилитации после хирургических вмешательств и/или ХТ и/или ЛТ.
5. Профилактика
1 раз в 3 месяца в течение первых 2 лет, каждые 6 месяцев в течение 3-го и 4-го года, затем ежегодно:
- анализ крови на SCC (при плоскоклеточном раке),
- осмотр гинеколога и взятие мазков на цитологическое исследование,
- УЗИ брюшной полости, забрюшинного пространства и малого таза
ежегодно рентгенография органов грудной клетки;
при росте SCC, появлении жалоб или находок при гинекологическом осмотре или УЗИ – углубленное обследование (КТ/МРТ брюшной полости и малого таза, рентгенография/КТ грудной клетки).
AUC (area under ROC curve) – площадь под ROC-кривой
CIN (cervical intraepithelial neoplasia) – цервикальная интраэпителиальная неоплазия
ECOG – The Eastern Cooperative Oncology Group (Восточная объединенная группа онкологов)
HSIL (high grad squamous intraepithelial lesion) – внутриэпителиальное поражение плоского эпителия тяжелой степени
LSIL (low grad squamous intraepithelial lesion) – внутриэпителиальное поражение плоского эпителия легкой степени
SCC (squamous cell carcinoma antigen) – антиген плоскоклетоной карциномы
ВОЗ – Всемирная Организация Здравоохранения
ВПЧ – вирус папиломы человека
ДЛТ – дистанционная лучевая терапия
ЗНО – злокачественное новообразование
КТ – компьютерная томография
ЛТ – лучевая терапия
МКБ-10 – Международная классификация болезней 10-го пересмотра
МРТ – магнитно-резонансная томография
ПЭТ – позитронно-эмиссионная томография
ПЭТ-КТ – позитронно-эмиссионная томография, совмещенная с компьютерной томографией
РШМ – рак шейки матки
УЗИ – ультразвуковое исследование
ХЛТ – химиолучевая терапия
** – жизненно необходимые и важнейшие лекарственные препараты
# – препарат, применяющийся не в соответствии с показаниями к применению и противопоказаниями, способами применения и дозами, содержащимися в инструкции по применению лекарственного препарата (офф-лейбл)
1. 2020 Клинические рекомендации "Рак шейки матки" (Общероссийский национальный союз "Ассоциация онкологов России"; Общероссийская общественная организация "Российское общество клинической онкологии"; Общероссийская общественная организация "Российское общество специалистов по профилактике и лечению опухолей репродуктивной системы").
Определение
Рак шейки матки (РШМ) – злокачественная опухоль, исходящая из слизистой оболочки шейки матки (эктоцервикса или эндоцервикса).
Терминология
Простая трахелэктомия – хирургическое вмешательство, направленное на удаление шейки матки без параметральных тканей и влагалищной манжеты с формированием анастомоза между телом матки и влагалищем.
Расширеннная трахелэктомия – хирургическое вмешательство, включающее удаление шейки матки с параметральной клетчаткой и влагалищной манжетой, шириной 1–2 см, двустороннюю тазовую лимфаденэктомию и формирование анастомоза между телом матки и влагалищем.
Уровень достоверности доказательств
Расшифровка
Систематические обзоры исследований с контролем референсным методом или систематический обзор рандомизированных клинических исследований с применением метаанализа
Отдельные исследования с контролем референсным методом или отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований, с применением метаанализа
Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода или нерандомизированные сравнительные исследования, в том числе когортные исследования
Несравнительные исследования, описание клинического случая
Имеется лишь обоснование механизма действия или мнение экспертов
Уровень достоверности доказательств
Расшифровка
Систематический обзор рандомизированных контролируемых исследований с применением мета-анализа
Отдельные рандомизированные контролируемые исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных контролируемых исследований, с применением метаанализа
Нерандомизированные сравнительные исследования, в том числе когортные исследования
Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов
Уровень убедительности рекомендаций
Расшифровка
Сильная рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными)
Условная рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными)
Слабая рекомендация (отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными)
Видео из операционной. Лапароскопическая операция по поводу рака шейки матки
Мой опыт составляет более 400 лапароскопических операций при раке шейки матки с положительными результатами. Ежегодно я провожу мастер-классы для гинекологов и онкологов по проблемам хирургического лечения рака шейки матки.
Рак шейки матки — злокачественное заболевание, возникающее в шейке матки. Различают две его основные разновидности: аденокарцинома и плоскоклеточный рак. В настоящее время, считается доказанной связь заболеваемости вирусом папилломы человека и риском развития рака шейки матки.
По данным ВОЗ в мире выявляется около 500 000 впервые заболевших раком шейки матки.
В настоящее время основной причиной возникновения рака шейки матки является вирус папилломы человека.
Инфекция вызывает нарушение морфологической структуры шейки матки воспалительным процессом, а также угнетение местного и системного иммунитета.
Большую роль играет травма шейки матки при родах, медицинских абортах и внутриматочных оперативных вмешательствах.
Не мало важное значение имеет наследственность.
- Раннее начало половой жизни (до 18 лет)
- Роды в возрасте до 20 лет и после 40 лет
- Неоднократные аборты и травмы шейки матки в анамнезе
- Частая смена половых партнеров
- Наличие папилломавирусной инфекции
- Отсутствие половой гигиены
- Курение
- Отягощенная наследственность
- Иммунодефицитные состояния
- Длительный прием оральных контрацептивов
- Фоновые заболевания: эктопия (псевдоэрозия, эндоцервикоз), лейкоплакия, эритроплакия, полип, остроконечные кондиломы; посттравматические изменения: деформация шейки матки, эктропион, фистулы;
- Предраковый процесс – дисплазия: слабая, умеренная, тяжелая; лейкоплакия с атипией.
- Преинвазивный рак – внутриэпителиальный рак (Ca in situ, внутриэпителиальный рак);
- Микроинвазивный рак;
- Инвазивный рак: плоскоклеточный ороговевающий, плоскоклеточный неороговевающий, аденокарцинома, железисто-плоскоклеточный (мукоэпидермоидный), низкодифференцированный.
N86 Эрозия и эктропион шейки матки
N87 Дисплазия шейки матки N87.0 Слабовыраженная дисплазия шейки матки
N87.1 Умеренная дисплазия шейки матки
N87.2 Резко выраженная дисплазия шейки матки, не классифицированная в других рубриках
N88.0 Лейкоплакия шейки матки
N84.1 Полип шейки матки
D06 Карцинома in situ шейки матки
С53 Злокачественные новообразования шейки матки
Все женщины должны проходить скрининг на рак шейки матки через 3 года после начала половой жизни, но не позже 21 года. Скрининг нужно проводить ежегодно с исследованием мазков из шейки матки.
Начиная с 30-летнего возраста, женщины, имевшие три последовательных отрицательных результата при исследовании мазков из шейки матки, могут проходить скрининг каждые 2-3 года. Женщины с ВПЧ или ослабленной иммунной системой в результате трансплантации, химиотерапии или длительного применения стероидных гормонов, должны продолжить ежегодный скрининг.
Женщины 70 лет и старше, с тремя и более нормальными результатами исследования мазков из шейки матки за последние 10 лет, могут не участвовать в скрининге.
Женщины, перенесшие удаление матки и шейки матки, могут не участвовать в скрининге, если операция была выполнена не по поводу рака или предракового состояния шейки матки.
Женщины, которым произведено удаление матки без удаления шейки матки, должны продолжать участие в скрининге.
Для скринингового исследования я использую метод жидкостной цитологии, так как он является наиболее информативным на данный период времени. При этом полученный из шейки матки материал помещается в пробирку со специальной жидкостью, обладающей свойствами консерванта и стабилизатора. При подозрении на ВПЧ или его наличии в прошлом из этого же материала можно дополнительно получить уточняющие сведения о вирусе: наличие в данный момент, тип и количество, - что позволит отслеживать процесс лечения в динамике.
- патологические выделения из половых путей (бели);
- сукровичные или контактные кровянистые выделения
- нарушение менструальной функции;
- боль;
- нарушение функции соседних органов.
ДИАГНОСТИКА РАКА ШЕЙКИ МАТКИ
- Клинический
- Кольпоскопия
- Морфологический:
- цитологический (чувствительность 60-83%)
- гистологический
- цитологический (койлоцитоз)
- иммуноцитохимический
- молекулярно-биологический (PCR, Hybrid Capture II)
- оптическая когерентная томография
- Высокий онкогенный риск - 16, 18, 31, 33, 39, 50, 59, 64, 68, 70
- Средний онкогенный риск - 30, 35, 45, 52, 53, 56, 58
- Низкий онкогенный риск – 3, 6, 11, 13, 32, 34, 40, 41, 42, 43, 44, 51, 61, 72, 73
- PCR - многократное копирование определенного участка вирусной ДНК
- Hybrid Capture II - формирование специфических ДНК-ДНК гибридов, улавливаемых антителами, фиксированными на лунках планшета
- Обратно-транскриптазная PCR
- определении капсоидных белков HPV с помощью моноклональных антител S33 и Т16
- Окраска на ингибитор циклинзависимой киназы p16INK4a
I этап – первичное обследование: анамнез, общий осмотр, гинекологический осмотр в зеркалах, простая кольпоскопия (осмотр шейки под микроскопом), цитологическое исследование соскоба из шейки матки
II этап – углубленное обследование:
- расширенная кольпоскопия: осмотр под микроскопом с обработкой шейки маткираствором уксусной кислоты (VIA), раствором Люголя (VILI)
- обследование на ВПЧ
- УЗИ органов малого таза
- исследования крови на онкомаркер SCC
- прицельная биопсия подозрительных участков шейки матки с последующим выскабливанием слизистой цервикального канала и проведением гистологического исследования
- цервикогистероскопия с раздельным диагностическим выскабливанием (по показаниям)
- цистоскопия – при наличии опухоли шейки матки более 4 см, при переходе на передний свод влагалища, при наличии жалоб
- ректороманоскопия – при наличии опухоли шейки матки более 4 см, переходе на задний свод влагалища, наличии жалоб
- МРТ органов малого таза с внутривенным контрастированием – для оценки глубины инвазии опухоли, перехода на тело матки, параметрий и смежные органы
- КТ органов брюшной полости и забрюшинного пространства с внутривенным контрастированием
- КТ органов грудной клетки
- ПЭТ/ПЭТ-КТ (по показаниям – для выявления метастатического поражения лимфатических узлов и отдаленных метастазов)
- Остеосцинтиграфия (при подозрении на метастатическое поражение костей скелета)
- МРТ/КТ головного мозга с внутривенным контрастированием (при подозрении на метастатическое поражение)
Показания для направления на кольпоскопию
- Высокая степень аномалий, выявленных при цитологии.
- Постоянная низкая степень или неудовлетворительные результаты цитологии.
- Цитология показала наличие AGUS (атипичных гландулоцитов неопределенной значимости).
- Подозрительный вид шейки матки при визуальном осмотре.
- Кольпоскоп, увеличивающий в 6-16 раз
- Яркое освещение с регулируемым положением
- Фокусное расстояние длиной 250 мм для инструментов
- Растворы:
- физиологический раствор, 3-5% уксусная кислота, раствор Люголя
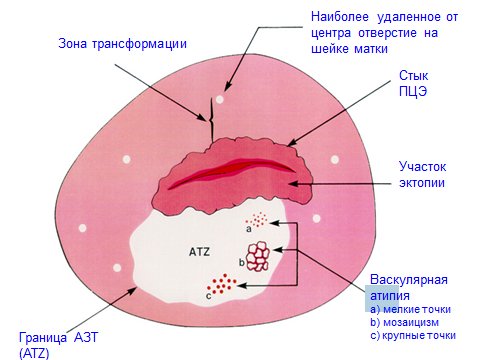
Клинические группы по цитологии и тактика лечения:
Цитология без особенностей – обычный осмотр, лечение и контроль по показаниям
Воспалительный тип мазка – противовоспалительное лечение, цитологический и бактериальный контроль
Воспаление, легкая дисплазия – противовоспалительное лечение, затем цитологический, бактериальный, кольпоскопический контроль:
- при отсутствии изменений: цитологическое исследование и расширенна кольпоскопия каждые 3 месяца в течение 1 года, затем ежегодно;
- при сохраняющихся изменениях – обследование на ВПЧ, биопсия шейки матки.
Умеренная дисплазия – обследование на ВПЧ, биопсия шейки матки. Лечение (по результатам биопсии), цитологический и кольпоскопический контроль через 3 месяца в течение 1 года, затем ежегодно.
Выраженная дисплазия – обследование на ВПЧ, биопсия шейки матки. Лечение (по результатам биопсии), цитологический и кольпоскопический контроль через 3 месяца в течение 1 года, затем ежегодно.
Подозрение на рак – углубленное обследование и лечение в стационаре.
Рак – направление в стационар для специального лечения.
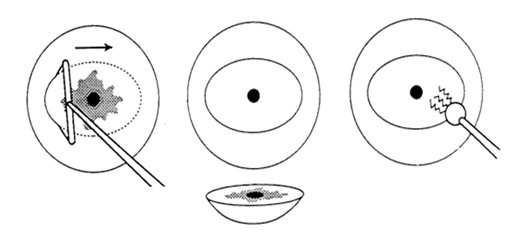
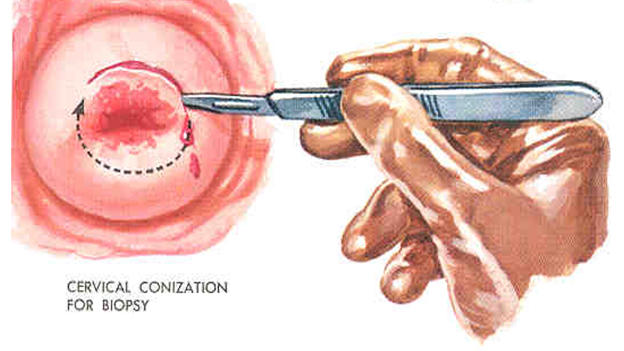
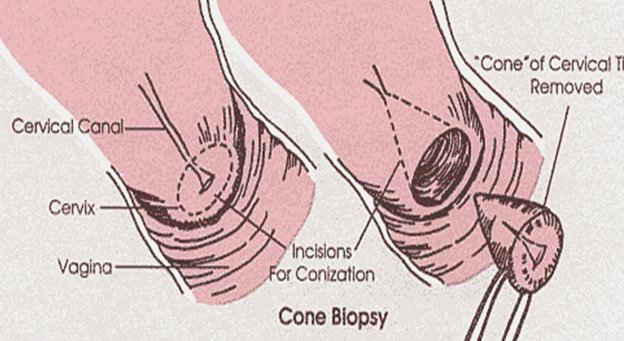
Конизация шейки матки
Лечение дисплазии
В этой ситуации показано хирургическое удаление измененных тканей с последующим гистологическим исследованием, позволяющим достоверно оценить степень и глубину поражения шейки и определить тактику ведения.
Первым этапом проводится процедура электрохирургической петлевой эксцизии (LEEP) поражения внешней части шейки матки при одноразовом пропуске при визуально определяемой зоне трансформации и последующим выскабливанием слизистой цервикального канала.
При нахождении зоны трансформации в глубине цервикального канала необходимо проводить циркулярную (конусовидную) биопсию, так как изменения слизистой в виде дисплазии в большинстве случаев определяются именно в зоне перехода плоского эпителия в цилиндрический; затем также проводят выскабливание слизистой цервикального канала. Циркулярная (конусовидная) биопсия отличается от конизации объемом удаляемых тканей – в первом случае производится удаление минимальной необходимой части шейки, необходимой для подтверждения диагноза. Обосновывается более чадящий подход тем, что дисплазию хоть и относят к предраковым состояниям, все же она является доброкачественным состоянием. Вторым этапом проводится терапия, направленная на улучшение регенерации тканей и элиминацию вируса.
Конусовидная электроэксцизия шейки матки (конизация)
Применяется при тяжелой дисплазии и внутриэпительальном раке шейки матки. Большой катет конизатора вводится точно по оси шеечного канала до внутреннего маточного зева. Вся операция выполняется одним плавным вращением конизатора. Конизация должна быть достаточно широкой и высокой. Ее следует считать радикальной, если удаленный препарат содержит всю патологически измененную ткань эктоцервиса, со здоровыми тканями в пределах 1 см и ¾ эндоцервикса. После конизации проводят выскабливание слизистой оставшейся части цервикального каналаи по показаниям – полости матки. Материал направляется на гистологическое исследование. При отсутствии опухолевых клеток в краях резекции и соскобе из оставшейся части цервикального канала объем проведенной операции считается адекватным.
Среднее время прогрессии дисплазии шейки матки
Преинвазивный рак - 5-8 лет
Микроинвазивный рак - 7-10 лет
Клинический рак - 10-15 лет
Классификация Международного противоракового союза (TNM) и международной федерации акушеров и гинекологов (FIGO)
ЛЕЧЕНИЕ РАКА ШЕЙКИ МАТКИ
- у пациенток репродуктивного возраста выполняется высокая и широкая конизация шейки матки с последующим выскабливание слизистой оставшейся части цервикального канала и по показаниям – полости матки;
- при наличии сопутствующей патологии матки и отсутствии необходимости сохранения репродуктивной функции возможно выполнение экстрафасциальной экстирпация матки I типа (шейка матки удаляется по краю влагалища, лобково-пузырно-шеечная фасция не отделяется от шейки и удаляется вместе с ней).
- выполняется модифицированная расширенная экстрафасциальная экстирпация матки II типа (удаление запирательных, срединной группы наружных подвздошных лимфоузлов и лимфоузлов в области бифуркации общей подвздошной артерии, а также верхней трети влагалища);
- при необходимости сохранить детородную функцию, крайне редко, но возможно выполнение широкой конизации шейки матки с экстраперитонеальной или лапароскопической тазовой лимфаденэктомией либо расширенной трахелэктомии (удаление шейки матки с параметральной клетчаткой и верхней третью влагалища, двусторонняя тазовая лимфаденэктомия и наложение анастомоза между телом матки и влагалищем).
- при наличии противопоказаний к оперативному лечению – лучевая терапия.
IB1 и IIA1 – расширенная экстрафасциальная экстирпация матки III типа – операция Вертгейма-Мейгса (с придатками матки, верхней третью влагалища,подвздошно-тазовой лимфаденэктомией) или лучевая/химиолучевая терапия по радикальной схеме. Выбор определяется возрастом пациентки и наличие сопутствующей патологии. При наличии метастазов в тазовых лимфоузлах обязательно выполнение поясничной лимфаденэктомии. Адьювантное лечение проводится в зависимости от наличия факторов прогрессирования.
- Расширенная экстрафасциальная экстирпация матки III типа – операция Вертгейма-Мейгса (с придатками матки, верхней третью влагалища, подвздошно-тазовой лимфаденэктомией). При наличии метастазов в тазовых лимфоузлах обязательно выполнение поясничной лимфаденэктомии. Адъювантное лечение проводится в зависимости от наличия факторов прогрессирования.
- Химиолучевая терапия по радикальной схеме.
- Первым этапом проводится неоадъювантная химиотерапия препаратами, содержащими платину, вторым этапом – операция Вертгейма-Мейгса. Адъювантное лечение проводится в зависимости от наличия факторов прогрессирования.
Особенности лечения рака шейки матки
При каждой стадии заболевания выбор тактики определяется для каждого пациента консилиумом 3 врачей: хирурга-онколога, химиотерапевта и радиолога с учетом индивидуальных особенностей, таких как возраст, общее состояние, наличие сопутствующей патологии.
При возможности радикального оперативного лечения предпочтение отдается операции. Пациенткам репродуктивного возраста я стараюсь проводить максимально органосохраняющее лечение, при необходимости проведения лучевой терапии предварительно провожу транспозицию яичников. Стоит отметить, что это лечение выполняется по очень строгим показаниям и ограниченному кругу лиц.
Пациенты, у которых диагностировано онкологическое заболевание зачастую пребывают в состоянии депрессии, они спрашивают о прогнозах их заболевания и очень волнуются перед предстоящей операцией. Большой объем оперативного вмешательства, особенно если оно проводится полостным доступом (с широким разрезом передней брюшной стенки) с установкой дренажных трубок добавляет к имеющимся психоэмоциональным переживаниям физические страдания. Все это в комплексе не ускоряет процесс реабилитации. Постоянная работа с большим количеством таких пациентов помогла мне решить задачи по улучшению качества их жизни и самочувствия: я провожу оперативное вмешательство лапароскопическимдоступом, благодаря чему активизация пациентки происходит уже в день операции.Для максимального и при этом бережного удаления окружающей органы клетчатки, несущей в себе лимфатические узлы и сосуды, я использую аппарат Thunderbeat(Olympus, Япония), сочетающий в себе ультразвуковую и биполярную энергии, за счет чего удается добиться абсолютно сухого поля. Во время операции я использую и другие электрохирургические аппараты, например, LigaSure (Covidien, Швейцария). Выбор инструмента зависит от ткани, на которой происходит работа в данный момент, и поставленных задач. Благодаря лапароскопическому доступу и использованию самого современного оборудования мне удается добиться максимальной эффективности, безопасности и быстроты выполнения вмешательства, отсутствует потребность в установке дренажей, в результате техника операции получается максимально щадящей, а реабилитация - ускоренной. Ну и конечно, весь окружающий медицинский персонал старается максимально окружить пациентов заботой и вниманием, смягчить их душевные страдания, а в случаях, когда пациенты хотят получить профессиональную психологическую помощь рядом всегда есть доктор-психотерапевт, который поможет настроиться на правильный лад. Благодаря комплексному подходу – разработке системы Fast Track хирургии – хирургии быстрого восстановления, - удается добиться снижения стрессорных реакций организма и сократить стационарный этап лечения.
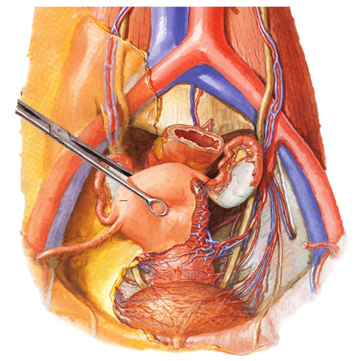
Регионарные лимфатические узлы на пути метастазирования
наружные подвздошные, внутренние подвздошные, запирательные
общие подвздошные
поясничные
Читайте также:

