Желчекаменная болезнь приводит к раку
Примерно 85% людей с раком желчного пузыря имеют в анамнезе желчнокаменную болезнь. То есть, внутри желчного пузыря обнаруживаются конкременты, представляющие собой затвердевшие кусочки компонентов желчи, которые могут блокировать желчные протоки. Нередко первые симптомы рака пациенты принимают за проявления холецистита, от которого страдают годами. Возможны периоды боли и недомогания, но есть и более тревожные проявления, например, упорная диарея и потеря веса. Ученые до сих пор не знают точной причины развития этого вида неоплазии, полагая, что он связан с хронической инфекцией или наличием желчнокаменной болезни. Обсудим эту проблему подробнее.
Желчный пузырь и его патологии
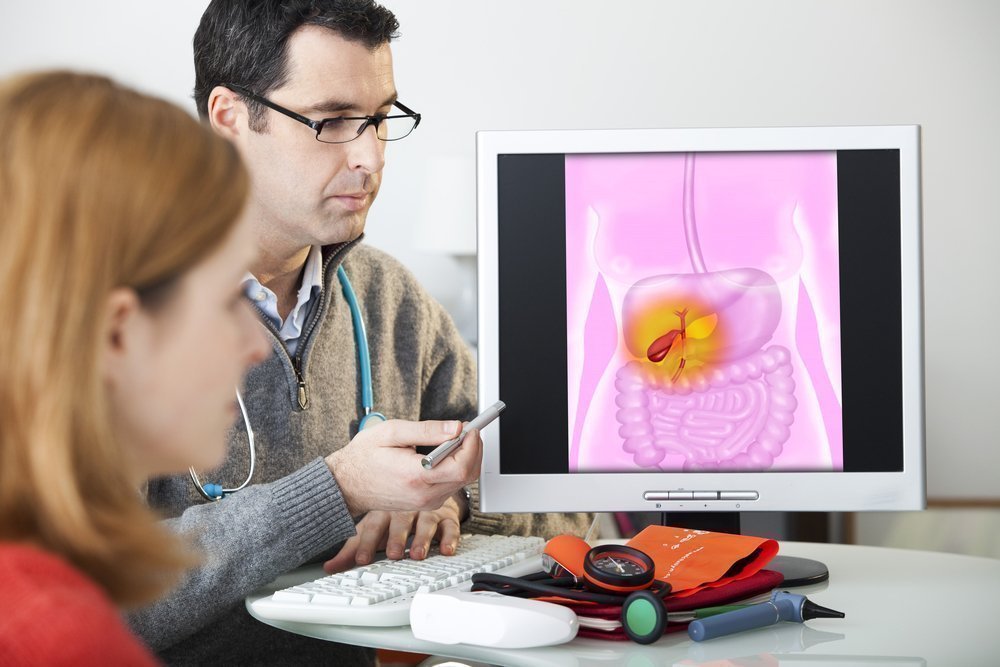
Если у человека никогда не было симптомов желчнокаменной болезни, он, вероятно, никогда и не задумывался о желчном пузыре и его здоровье. Однако, этот орган может быть поражен таким серьезным заболеванием, как рак желчного пузыря. Если опухоль обнаружена на поздней стадии, она является потенциально смертельной. К счастью, это довольно редкая форма онкологии, он встречается примерно у 4-6% от всех онкобольных.
Проявления желчнокаменной болезни возникают при образовании конкрементов (камней) в желчном пузыре. Этот орган расположен непосредственно под печенью, в правой части брюшной полости, в границе нижних ребер. Желчный пузырь по внешнему виду напоминает грушу, он полый внутри, имеет мышечные стенки, заполнен желчью, которая образуется в печени. Желчь – это желтовато-зеленая и густая жидкость, которая помогает переваривать жирную пищу. При попадании пищевых масс в просвет двенадцатиперстной кишки, пузырь сжимается, выталкивая порцию желчи в просвет кишки для пищеварения.
Рак желчного пузыря: роль паразитов и инфекций
Хотя случаи рака желчного пузыря в нашей стране относительно других видов онкологии встречается не очень часто, в некоторых странах мира заболеваемость крайне высока. Ученые пытаются выяснить причины такой неравномерной заболеваемости: среди ведущих провокаторов – хроническая инфекция, паразитозы и желчнокаменная болезнь. Так, рак желчного пузыря чаще встречается в Южной Америке. Уровень заболеваемости особенно высокий в Чили. Заболеваемость в Юго-Восточной Азии, Японии, Индии, Пакистане и Корее также гораздо выше, чем в других странах. Рак желчного пузыря в этих областях коррелирует с высокой частотой камней желчного пузыря и хронической сальмонеллезной инфекцией.
Кроме того, не только инфекция и наличие желчнокаменной болезни играют роль в провокации рака. Высоко влияние неблагоприятной наследственности, но для того, чтобы реализовалась предрасположенность, нужны пусковые внешние факторы. Паразитозы (лямблиоз) или тяжелая инфекция печени, кишечника или поражение желчного пузыря могут стать пусковым фактором рака.
В странах Европы и России основным фактором риска развития рака желчного пузыря является желчнокаменная болезнь. Это заполнение желчного пузыря конкрементами, которые представляют собой отвердевшие частицы желчи (холестерин, соли кальция, билирубин, белки), которые могут блокировать желчные протоки, провоцируя резкую боль и недомогание. Ученые говорят, что почти каждый человек в конечном итоге может иметь камни в желчном пузыре, если он будет жить достаточно долго. Однако, у большинства людей они мелкие и никогда не будут вызывать боль или иные симптомы. Считается, что примерно 80% людей с желчнокаменной болезнью могут годами не испытывать симптомов. Но важно также упомянуть, что почти 85% пациентов с раком желчного пузыря имеют конкременты желчного пузыря. Более крупные камни, размер которых превышает 3 сантиметра, повышают риск развития рака по сравнению с более мелкими камнями и осадком на дне пузыря. Тем не менее у большинства людей с желчнокаменной болезнью не развивается признаков рака.
Ожирение и риск симптомов рака
По мнению ученых, ожирение является еще одним важным фактором риска. Согласно обзору, опубликованному в Journal Clinical Epidemiology, увеличение индекса массы тела на пять пунктов повышает относительный риск выявления симптомов рака пузыря почти на 60% у женщин (среди которых изначально имеется более высокий уровень заболеваемости патологиями желчного пузыря) и на 9% у мужчин. Ожирение также повышает риск развития диабета, который является фактором риска развития камней желчного пузыря и провокатором развития у некоторых пациентов симптомов рака, даже если камни в желчном пузыре отсутствуют.
Боль, операция и удаление пузыря
Одна из причин, по которой уровень заболеваемости раком в нашей стране относительно невысок – это высокая частота холецистэктомии (удаление пузыря с камнями). Многие люди при развитии боли и недомогания, признаков острого калькулезного холецистита, подвергаются радикальному лечению – у них удаляется весь желчный пузырь, заполненный камнями. В неотложной хирургии удаление желчного пузыря, или холецистэктомия, является наиболее часто выполняемой операцией. Как правило, основным показанием к ней служит острая боль (рецидивирующий приступ желчной колики). Таким образом, большинство случаев рака желчного пузыря не успевает развиться либо выявляется случайно, в ранней стадии, при удалении пузыря. Реже возникают симптомы рака, они определяются на ранней стадии, когда возможно полное излечение.
Симптомы рака этой локализации скудные, поэтому он редко диагностируется на ранней стадии, а имеющиеся проявления похожи на холецистит. К ним относятся боль в правой части или под ребрами, тошнота, рвота, потеря веса, проблемы с переносимостью определенных продуктов и, возможно, желтуха (прокрашивание кожи и склер).
Оставьте свой email, чтобы всегда получать важную информацию и сервисы для сохранения вашего здоровья
Изучение возможной взаимосвязи между желчнокаменной болезнью и злокачественными поражениями кишечника было предметом пристального внимания исследователей на протяжении многих лет. Исследования в различных популяциях не позволили подтвердить роль ЖКБ в увеличении риска злокачественных новообразований, за исключением непосредственно рака желчного пузыря и желчных путей. В отдельных сообщениях указывается о слабой связи между предшествующей желчнокаменной болезнью, холецистэктомией и частотой развития рака проксимального отдела толстой кишки.
Значительно больше работ посвящено изучению связи холецистэктомии и колоректального рака. Предполагалось, что после холецистэктомии постоянно изливающиеся в просвет кишки конъюгированные первичные желчные кислоты в большей степени подвергаются воздействию анаэробной кишечной микрофлоры в связи с часто сопутствующим синдромом избыточного бактериального роста, что может приводить к увеличению образования канцерогенов. Так, в двух метаанализах сообщено об увеличенном риске колоректального рака улиц, перенесших холецистэктомию. Оба исследования показали, что риск колоректального рака более высок в правом отделе толстой кишки, а также у женщин.
Более поздними эпидемиологическими исследованиями установлена зависимость между холецистэктомией и частотой рака кишечника. Согласно исследованиям, проведенным в Швеции с помощью регистра стационарных больных, в течение 33 лет (с 1965 по 1997 гг.) наблюдали 278 460 пациентов, перенесших холецистэктомию до последующего развития рака. С помощью стандартизованного коэффициента заболеваемости (standartizet incidence ratio, SIR) оценивали относительный риск рака кишечника. Установлено, что пациенты, перенесшие холецистэктомию, имели повышенный риск проксимальной аденокарциномы, который постепенно снижался с увеличением расстояния от общего желчного протока. Риск был достоверно увеличен для аденокарциномы (SIR = 1,77; 95% ДИ: 1.37-2,24), карциноидов тонкой кишки (SIR = 1,71: 95% ДИ: 1,39-2,08) и рака в правом отделе толстой кишки (SIR = 1,16; 95% ДИ; 1,08-1,24). He было найдено какой-либо связи с более дистальным раком кишечника. Показатель был более выражен, когда в анализ включили хирургические вмешательства на желчных путях. Риск оставался повышенным вплоть до 33 лет после холецистэктомии. Каких-либо различий по полу не было.
По нашим данным, среди 1382 больных ЖКБ, находившихся на обследовании в отделении патологии желчных путей Центрального научно-исследовательского института гастроэнтерологии, рак толстой кишки был в 10 случаях (0,72%), Среди 34 пациентов с раком толстой кишки 50% случаев составили пациенты с различными стадиями ЖКБ (35% с холецистолитиазом и 15% с гиперэхогенной взвесью в желчном пузыре), 35% — хроническим холециститом, 10% — с различными формами холестероза желчного пузыря и только у 5% патологии в желчном пузыре выявлено не было.
П.П. Крылов и соавт. наблюдали 120 больных колоректальным раком (КРР), из них у 3(5 (30%) диагностирован холелитиаз. Примечателен тот факт, что у больных KPP I-II стадии холелитиаз не обнаружен, в то время как при раке III стадии в 20%, a IV стадии - в 50% случаев. Эти данные позволяют предполагать, что основной причиной образования желчных камней у больных раком толстой кишки является нарушение ЭГЦ желчных кислот. Вероятно, в начальных стадиях рака толстой кишки нарушение ЭГЦ желчных кислот еще не столь выражено, а короткий срок болезни недостаточен для формирования желчных камней.
Однако в двух итальянских исследованиях, включающих 3533 случая колоректального рака и 7062 больных, составивших контрольную группу, не установлено взаимосвязи холецистэктомии с риском KPP.
В последние годы предпринимаются попытки найти взаимосвязь между холецистэктомией и аденомой толстой кишки. Предполагается, что холецистэктомия может ускорить трансформацию аденоматозных полипов в рак. Высказывается мнение, что холецистэктомия также провоцирует развитие аденом, тем самым увеличивая риск КРР.
А.А. Siddiqui и соавт. изучили влияние холецистэктомии на течение аденоматозных полипов толстой кишки. Для этого провели ретроспективный анализ течения аденоматозных полипов толстой кишки у 1234 пациентов (127 случаев после холецистэктомии и 1107 — контрольная группа), Средний возраст больных составил 64,1 ± 1,9 года. У пациентов, в анамнезе которых была холецистэктомия, на 51% чаще развивались аденоматозные полипы. Отмечена тенденция и к увеличению числа больных с аденоматозными полипами в зависимости от сроков выполнения холецистэктомии (8,99 года против 9,69 р = 0,056). В то время как по другим данным подобной зависимости установить не удалось.


Предполагается, что усиление пролиферативной активности эпителия толстой кишки обусловлено токсическим влиянием желчных кислот на эпителиальные клетки толстой кишки, в результате чего происходит увеличение проницаемости слизистой оболочки и усиление десквамации клеток эпителия. Экспериментальными исследованиями установлено повышение концентрации желчных кислот в слизистой оболочке толстой кишки при карциноме, вызванной азоксиметаном у крыс. Кроме того, в японском исследовании еще в 1979 г. была определена прямая зависимость между концентрацией желчных кислот в кале и развитием колоректальных карцином.
Эти данные дали серьезное основание предполагать, что активация пролиферативных процессов под влиянием желчных кислот может составлять основу канцерогенеза после холецистэктомии. В связи с эт им на изучение пролиферативной активности доброкачественных и злокачественных эпителиальных опухолей толстой кишки возлагались большие надежды как на объективный маркер, способный отражать особенности течения опухолевой патологии или возможность развития рака. Несмотря на то что индекс пролиферативной активности слизистой оболочки толстой кишки как в норме, так и при патологии колеблется в достаточно широком диапазоне, считается, что при нормальной слизистой оболочке он варьируют в пределах 14 -26%, аденомах — 25-34%, аденокарциномах — 38-78%. Большинство исследователей сходятся во мнении о нарастании пролиферативной активности эпителия толстой кишки в ряду: нормальная слизистая → аденома → аденокарцинома.
Значит, наличие повышенной скорости пролиферации толстокишечного эпителия, обусловленной влиянием желчных кислот, может играть важную роль в понимании процессов канцерогенеза в толстой кишке после холецистэктомии. В этом плане особый интерес представляет исследование М.В. Галицкого и соавт., которые отметили статистически достоверное увеличение экспрессии маркера пролиферации Ki-67 в эпителии неизмененной слизистой оболочки толстой кишки у больных, перенесших холецистэктомию по поводу желчнокаменной болезни (табл. 12.11).


Параллельно авторы отметили увеличение индекса включения метки Ki-67 в аденомах и аденокарциномах толстой кишки. Однако в отличие от других исследователей. в группе больных с сохраненной функцией желчного пузыря им не удалось обнаружить достоверных различий между индексами включения метки Ki-67 в аденомах и аденокарциномах, а в группе больных, перенесших холецистэктомию, эти различия имелись.
Авторы показали, что маркер апоптоза р53 в эпителии неизмененной слизистой оболочки толстом кишки у больных после холецистэктомии экспрессируется с такой же частотой, как и у больных с сохраненным желчным пузырем (табл. 12.12).

В группе больных с сохраненным желчным пузырем частота апоптоза в ткани аденом практически не изменялась, однако к ткани аденокарцином апоптоза не было на в одном случае. У больных после холецистэктомии частота апоптоза в ткани аденом существенно увеличивалась, и даже в ткани аденокарцином апоптоз был в 30,8% случаев (рис. 12.27).
Эти результаты имеют важное клиническое значение, так как показали, что у больных с сохраненным желчным пузырем при развитии неопластического процесса в слизистой оболочке толстой кишки на фоне усиления пролиферативной активности эпителиальных клеток не наблюдается усиления апоптоза, а злокачественный процесс сопровождается полным подавлением апоптозной активности клеток. В то время как у больных с удаленным желчным пузырем при развитии неопластического процесса в слизистой оболочке толстой кишки усиление пролиферативной активности эпителиальных клеток сопровождается усилением апоптоза в клетках доброкачественных опухолей и сохранением апоптозной активности в клетках аденокарцином.
Эти результаты требуют пояснения. Как известно, экспрессия маркера апоптоза р53 в ткани злокачественной опухоли является благоприятным прогностическим признаком. Сохранение механизма апоптоза в новообразованиях толстой кишки у больных, перенесших холецистэктомию, компенсирует более выраженное усиление пролиферативной активности и позволяет рассчитывать на сравнительно благоприятное течение заболевания и лучший прогноз.
Иммуноморфологические исследования и компьютерная плоидометрия также подтверждают нарушение процессов пролиферации и апоптоза в слизистой оболочке толстой кишки у больных после холецистэктомии. Средние показатели плоидности ядер эпителиоцитов в разных отделах толстой кишки варьируют от 2,0 ± 0,06 с в слепой кишке до 3,9 ± 0.9 с в поперечно-ободочной кишке.

Следует отметить, что указанные выше результаты исследования не всегда совпадают с данными других авторов, не подтверждающих роли желчнокаменной болезни и холецистэктомии в формировании неопластических образований в толстой кишке. Еще в 1987 г. Е.Е. Deschner и соавт. показали, что длительная (до 9-11 мес.) терапия препаратами желчных кислот у больных желчнокаменной болезнью не сопровождается изменением пролиферативной активности клеток эпителия толстой кишки, однако более поздние исследования отметили роль желчных кислот в регуляции выживания клеток.
Интерес представляют данные, свидетельствующие о влиянии солей желчных кислот на различные популяции клеток, в том числе и на раковые клетки ободочной кишки. Оказалось, что раковые клетки, которые, как известно, являются апоптозостойкими, показали выраженный апоптозный эффект на деоксихолевую кислоту в концентрации 100-500 мМ. В то время как даже в концентрации 1000 мМ деоксихолевая кислота не вызывала апоптозного эффекта в отношении эпителия толстой кишки.
Таким образом, данные эпидемиологических исследований, динамического клинического наблюдения, морфологических исследований свидетельствуют о разбалансировке процессов пролиферации и дифференцировки колоноцитов, являющихся важным звеном в развитии новообразований толстой кишки. Несмотря на противоречивые результаты исследований имеется много свидетельств, указывающих на возможность желчных кислот влиять на процессы пролиферации и апоптоза и тем самым принимать участие в развитии неопластических процессов в толстой кишке. Мы полагаем, что подобные результаты нельзя игнорировать и считаем возможным включить ЖКБ в группу заболеваний, повышающих риск злокачественных поражений кишечника. В связи с этим больным ЖКБ показано более тщательное обследование кишечника в целях исключения злокачественного поражения. Особую актуальность эта проблема приобрела в связи с широким внедрением в клиническую практику лапароскопической холецистэктомии. Недостаточное обследование больных перед операцией приводит к увеличению случаев недиагностированного рака толстой кишки. Несмотря на то что стандарты ведения больных после холецистэктомии не разработаны, следует соблюдать онкологическую настороженность при наблюдении за больными и в отдаленный период. Можно полагать, что обобщение результатов гигантского количества холецистэктомий, производимых в мире, позволит в ближайшее время накопить необходимый опыт и дать четкие рекомендации по снижению риска развития неопластических процессов в кишечнике.
Отравление билирубином уже способно причинить немало бед. Обнаруживаются осложнения желчнокаменной болезни после оперативного вмешательства. Чтобы читателям был понятен размах патологии, заметим, что сегодня хирурги чаще занимаются удалением желчного пузыря, нежели аппендикса. Желчнокаменная болезнь – распространённое заболевание. В РФ чаще, чем желчный пузырь, вырезают только грыжи.
Врачи не могут определить точно причины желчнокаменной болезни. Хотя механизмы возникновения камней вполне изучены. Самой неприятной представляется ситуация развития цирроза и, как следствие, непроходимости желчных путей. Человек желтеет от переизбытка билирубина. Процесс опасен – возникает сонм реакций со стороны нервной системы, включая центральную.
Операционное вмешательство
Во многих случаях желчнокаменная болезнь не лечится. Просто вырезают пузырь, на этом лечение заканчивается. Однако 40% пациентов продолжают испытывать затруднения по разным причинам. К примеру, высокий тонус сфинктера Одди, не выпускающий желчь в двенадцатиперстную кишку. Следовательно, проявляются схожие последствия.
Через желчь организм выводит избранные вещества, которые иным способом удалить не получается. Речь о билирубине. Лишь малая доля вещества покидает организм с мочой. Прочее связывается в желчном пузыре, поступает в кишечник и, наконец, расщепляется ферментами бактерий. Желчные кислоты всасываются и вновь поступают в печень в несколько изменённом виде. Влияние оказывают ферменты бактерий толстого кишечника.
Осложнения оперативного вмешательства
- Рецидивы (повторное образование камней) после холецистэктомии (удаление желчного пузыря) и холецистостомии (иссечение дна желчного пузыря). Камни появляются внутри печени, в культе желчного пузыря, забивают протоки.
- Постоперационные хронические (воспалительные) заболевания в культе желчного пузыря, протоках, дивертикулах, зарастание путей рубцами, появление свищей, разрастание соединительной либо раковой ткани, билиарный панкреатит, цирроз.
- Воспалительные процессы билиарных путей и пространства, непосредственно прилегающего к месту операции:
- Панкреатит.
- Холецистит культи с осложнениями (перитонит, абсцесс).
- Печёночная либо почечная недостаточность.
- Сепсис.
- Механическая желтуха.
- Повреждение органов вследствие операции, некачественные швы, попадание внутрь инородных тел, выпадение дренажа, грыжи и опухоли.
- Повреждения воротной вены и ветвей, печёночной артерии, поджелудочной железы, двенадцатиперстной кишки.
- Симуляция со стороны нервной системы, фантомные боли, психозы.
Часто послеоперационные симптомы не имеют отношения к проведённым мероприятиям, бывают вызваны нарушениями опорно-двигательного аппарата (невралгией, остеохондрозом).
Осложнения желчнокаменной болезни
Появление камней не всегда замечается. Желчнокаменная болезнь делится на ряд стадий, первая – латентная. Причины возникновения осложнений кроются в нарушении обмена желчных кислот. Отмечается плохая усвояемость жирной пищи, несварение. Описан ряд состояний, выделенный медиками в особые семейства.
Холецистит в 90% случаев развивается на фоне наличия камней. У престарелых тяжелобольных высок процент летальности. Острое воспаление по видам делят на:
- Гангренозное.
- Флегмонозное.
- Катаральное.
Процессу предшествует повышение внутреннего давления органа до 300 мм. рт. ст. Болезнь сопровождается нарушением оттока желчи и появлением специфических биохимических признаков. Процесс подавляется ибупрофеном, индометацином. В двух третьих случаев происходящее сопровождается бактериальным ростом, преимущественно вызванным анаэробными штаммами микробов. Сформированный круговорот не позволяет больному самостоятельно выпутаться из возникшей ситуации.
На начальном этапе колика носит пульсирующий характер (висцеральная), потом становится постоянной (соматическая), в крови растёт количество лейкоцитов и эритроцитов (осаждаемых). На фоне симптомов часто поднимается температура, в отдельных случаях отмечается желтушный цвет кожи. При ощупывании мышцы правой части подреберья ощутимо напряжены, пузырь увеличен. Ситуация ухудшается при газовом холецистите, чаще встречается у лиц мужского пола, больных сахарным диабетом.
Клинические симптомы у пожилых людей часто не соответствуют реальной картине воспаления. Особенно при развитии гангренозных изменений стенки пузыря. Когда умирают нервы, наступает период временного благополучия. Назначаются дополнительные исследования, к примеру, УЗИ. Ультразвук позволяет определить наличие газов в полости, сформированных бактериями.
Иногда желчный пузырь перекручивается с нарушением кровоснабжения. Боли носят постоянный характер, отдают в спину. Возникает чаще у пожилых тощих женщин. Состояние сопровождается диспепсией, по большей части тошнотой и рвотой. Известны случаи, когда после растворения камней удавалось выправить стенки при помощи электрофореза с новокаином. Признаки часто напоминают:
- Панкреатит.
- Аппендицит.
- Язву.
- Абсцесс печени.
- Пиелонефрит.
- Пневмонию правой стороны лёгких.
- Мочекаменную болезнь.
- Плеврит.
Требуется дифференциальная диагностика.
Помимо развития холецистита на фоне камней, болезнь сопровождается осложнениями. К примеру, прободение (пробой) стенки желчного пузыря с одновременным началом воспаления, вызванного попаданием содержимого на соседние органы. Чаще встречается паравезикальный абсцесс, сопровождающийся рядом характерных клинических признаков:
- Озноб.
- Температура.
- Пот.
- Слабость.
- Учащённое сердцебиение.
- Пузырь увеличен, при пальпации возникает резкая боль.
Холецистит проявляет осложнения в виде холангита и реактивного гепатита. В результате билирубин практически не выводится, в клетках-гепатоцитах появляются кишечные бактерии. Кровь из воротной вены почти не фильтруется, отравляя организм. Чаще прочего в желчи находят:
- Кишечную палочку.
- Протей.
- Клебсиеллу.
- Стрептококки.
- Клостридии.
- Синегнойную палочку.
Получается, преимущественно представителей факультативной флоры в полном составе. В печень перемещается множество микроорганизмов. Подобным способом камни в желчном пузыре приводят к интоксикации организма. Диагностика холангита проводится по триаде критериев Шарко:
- Повышение температуры с ознобом.
- Нарастающая неспешно желтуха.
- Боли в правом боку.
К осложнениям холецистита относят острый панкреатит.
Полная закупорка проток вызывает водянку. Подобное происходит после острого приступа холецистита. Консистенция желчи резко изменяется воспалительным экссудатом, пузырь наполняется желчью, стенки натягиваются и резко истончаются. Характерно, что при первом проявлении болезни не предъявляется жалоб. В случае рецидивов больные жалуются на тупую боль в правом подреберье. Опухший пузырь на ощупь мягкий, немного двигается в стороны.
Если внутрь попадает инфекция, накапливается гной. И водянка перерастает в эмпиему. Признаки напоминают по форме системную воспалительную реакцию.
В среднем у населения указанное осложнение наблюдается в 15% случаев, к старости процент растёт до одной трети от числа больных. Синдром заключается в появлении камней в желчных протоках. Холестериновые образуются исключительно в пузыре, наличие подобных за пределами органа объясняется миграциями (вызванными любыми причинами). Состояние опасно возможностью закупорить протоку полностью с развитием механической желтухи:
- Желтушная кожа.
- Зуд.
- Увеличение печени.
- Моча цвета пива.
- Бесцветный кал.
У пожилых людей периодически образуются черные пигментные камни. Образование сопровождается алкоголизмом, гемолизом либо циррозом печени. Коричневые камни являются следствием жизнедеятельности вредоносных бактерий.
Процесс развивается в трети случаев оперативного вмешательства во внепеченочные протоки. Процент рецидива достигает 6.
При зарастании рубцов процесс нарушается. Причины возникновения явления кроются в специфическом действии желчи либо наличии инфекции. При выходе желчного камня образование механически способно нарушить нормальное заживание. Дефекты подобного рода делят на:
- Вторичное воспаление.
- Следствие склерозирующего холангита.
- Посттравматичесие стриктуры (до 97% всех случаев).
- Дефекты желчеотводящих анастомозов.
Большая часть случайных повреждений относится к операциям на желудке. При удалении желчного пузыря осложнение развивается примерно в 0,2% случаев. Поражение бывает сильным или слабым. Сообразно этому уровень стриктуры выделяет высокий или низкий. Степень сужения протока из-за разрастания ткани бывает:
- Полной.
- Неполной.
Стриктуры принято делить по длине на:
- Тотальные (полная протяжённость).
- Субтотальные (длиннее 3 см).
- Распространённые.
- Ограниченные (менее 1 см).
Выше стриктуры стенки протоки утолщаются, а ниже – заменяется фиброзной тканью. Ключевым проявлением становится механическая желтуха (см. выше).
Состояние вызвано внепеченочным холестазом, состоянием уменьшения поступления желчи в двенадцатиперстную кишку, которое не зависит от работоспособности гепатоцитов. Развивается следствием холецистита или рубцовых стриктур.
В результате подобного течения желчнокаменной болезни может возникать механическая желтуха. В кишечнике нарушается всасывание жирорастворимых витаминов. Печень и селезёнка увеличены. Состояние перерастает в синдром печёночной (или почечной) недостаточности.
Лежащий камень иногда вызывает некротические изменения, и желчнокаменная болезнь осложняется перфорацией стенок пузыря. Клиническая картина не позволяет выявить дефект. Косвенным признаком послужит резкое стихание болей (в результате высвобождения содержимого пузыря через образовавшееся отверстие). Иногда наблюдается обильная рвота желчью, вместе с которой выходят и камни, если образованиям удаётся протиснуться. Попадание внутрь инфекции из кишечника приводит к воспалению.
Профилактика
Получается, что устранять следует причины желчекаменной болезни. Борьба с последствиями слишком дорого обходится.
Проходя плановое УЗИ органов брюшной полости, многие люди узнают, что у них обнаружены камни в желчном пузыре. В таких случаях рекомендуют соблюдать диету, обратиться к гастроэнтерологу и хирургу. Чем опасны камни в желчном пузыре и стоит ли обращаться к специалистам, должен понимать каждый человек с данной проблемой. 
Основные осложнения
Желчнокаменная болезнь относится как к терапевтической, так и к хирургической патологии. Сам факт наличия камней не опасен для жизни и здоровья человека. Опасность представляют возможные осложнения, которые возникают при взаимодействии камней и желчевыводящих органов.
Наиболее частым осложнением болезни является возникновение печеночной колики. При этом камень из желчного пузыря попадает в общий желчный проток (холедох).
Когда размеры камня меньше диаметра протока, он проходит через него в тонкую кишку. Однако, когда камень соприкасается со стенкой холедоха, возникают спазмообразные болевые ощущения. Как правило, колика проходит в течение получаса-часа.
Если же размеры камня превышают диаметр общего желчного протока, происходит его закупорка камнем. В результате повышается давление и формируется острое воспаление желчного пузыря. Данное осложнение требует немедленного хирургического вмешательства.
Основная причина формирования камней в желчном пузыре – это застой желчи. Сочетание данного состояния с наличием конкрементов в пузыре приводит к формированию хронического воспалительного процесса. Хронический холецистит является причиной снижения активности иммунной системы. В результате человек становится более подвержен возникновению различных вирусных и бактериальных инфекций.
Наличие хронического воспаления особенно неприятно у женщин, которые хотят забеременеть. Воспалительный процесс может отразиться как на возможности забеременеть, так и привести к осложнениям во время периода вынашивания малыша. Хронический холецистит может стать причиной возникновения внутриутробной патологии ребенка или осложнить течение беременности и родов у матери.
Обращение к хирургу
Идти на консультацию к хирургу стоит сразу же после посещения врача ультразвуковой диагностики. С собой обязательно необходимо взять снимки, где визуализируется пузырь и его содержимое. Даже один камень в желчном пузыре может вызвать острые хирургические осложнения. Именно хирург может оценить размер камней и уточнить, нужна ли операция по удалению органа в конкретном случае.

Существует несколько показаний к операции:
- ярко выраженная клиническая картина желчнокаменной болезни;
- прогрессирующая колика;
- наличие больших камней в пузыре;
- наличие мелких камней, занимающих 50% и более полости органа;
- отсутствие адекватного сокращения желчного пузыря;
- наличие воспалительных изменений в пузырной клетчатке;
- выраженная гипертензия в желчных протоках печени;
- наличие камня возле входа в общий желчный проток;
- воспаление желчного пузыря.
Последний вариант предусматривает не только наличие камней в желчном пузыре или общем желчном протоке, но и повышение давления в желчных протоках, а также воспаление всего органа. В данном случае развивается острый холецистит. Такая ситуация требует немедленного хирургического вмешательства и удаление органа.
Симптомы острого холецистита при желчнокаменной болезни, которые требуют немедленного хирургического вмешательства:
- острая режущая или спазмообразная боль в правом подреберье, которая длится более часа;
- тупая боль в правом подреберье, которая наблюдается более двух часов;
- боль не купируется спазмолитическими средствами;
- распространение боли из правого подреберья по всему животу;
- повышение температуры тела выше 37˚С;
- появление рвоты (один раз и более).
Развитие острого холецистита на фоне желчнокаменной болезни требует удаления желчного пузыря в срочном порядке. При этом нет дополнительного времени, чтобы подготовить организм к хирургическому вмешательству. 
В случае отсутствия почечной колики и острого холецистита, врачи рекомендуют прибегнуть к плановой операции по удалению желчного пузыря. Такое оперативное вмешательство считается менее травматичным для организма и дает возможность провести длительную предоперационную подготовку.
Когда можно обойтись без хирургического вмешательства
Не всегда наличие камней требует оперативного вмешательства. Существуют варианты, когда можно избавиться от камней без операции:
- Камни небольших размеров — их диаметр меньше диаметра общего желчного протока.
- Единичные большие камни (один или два), которые поддаются дроблению с помощью ультразвука.
В таких случаях назначаются желчегонные препараты и камни самостоятельно покидают желчный пузырь естественным путем и выводятся из организма вместе с калом. При этом может развиваться эпизодическая колика, но только в том случае, если камень соприкасается со стенкой общего желчного протока. Как правило, такая колика быстро проходит, а дискомфортные ощущения устраняются спазмолитическими препаратами.
Стоит заметить, что даже при наличии мелких камней (или подробленных больших конкрементов) не исчезает главная проблема – застой желчи и способность желчного пузыря образовывать камни. Поэтому даже если вывести все мелкие камни с помощью желчегонных препаратов, они вновь могут образоваться в пузыре. Единственный способ навсегда избавиться от данной проблемы – удалить желчный пузырь.
Нехирургические осложнения
От момента появления камней в желчном пузыре и до появления необходимости хирургического вмешательства могут пройти годы. И все это время человеку предстоит жить с камнями в желчном пузыре.
Существует несколько вариантов течения желчнокаменной болезни:
- бессимптомное;
- с проявлениями колики;
- с проявлениями хронического холецистита.

Наиболее благоприятным считается бессимптомное течение заболевание. Оно исключает наличие колики и возникновения ее осложнений. Однако даже при бессимптомном течении возможно формирование осложнений со стороны печени, поджелудочной железы, тонкого кишечника.
Наличие колики свидетельствует о выходе камня из желчного пузыря в общий желчный проток. Данное состояние возникает, когда диаметр камня превышает размеры протока и происходит закупорка его просвета. Данное состояние приводит к нарушению оттока желчи, повышению давления в протоке и формированию острого холецистита. При этом также осложняется хирургическое вмешательство – кроме удаления желчного пузыря необходимо еще и достать камень из протока.
Еще один вариант — это формирование хронического холецистита. Данное заболевание развивается вследствие растяжения стенок органа камнями, застоем желчи. При это образуются благоприятные условия для размножения микроорганизмов. Хроническое воспаление приводит к потере органом его главной функции – накопления желчи и ее порционное продвижение в тонкий кишечник.
Еще одно неприятное осложнение желчнокаменной болезни – повышение давления в желчных протоках печени. Наличие конкрементов всегда растягивает стенку пузыря в результате чего повышается давление в желчных сосудах печени, которые непосредственно связаны с данным органом. Уже через полгода после образования конкрементов наблюдается развитие гипертензии в желчных протоках. Это приводит к нарушению функции клеток печени. В случаях хронического заболевания формируется неинфекционный гепатит – воспаление с последующим разрушением клеток печени. Если не предотвратить развитие данного состояния, может сформироваться фиброз и цирроз печени.
Довольно редкое, однако наиболее неприятное осложнение желчнокаменной болезни – развитие рака желчного пузыря и печени. Такие ситуации могут возникнуть при хроническом течении заболевания, наличии длительного воспаления и застоя желчи, а также при отсутствии лечения. Рак желчного пузыря очень быстро может перейти на печень и лечить его будет намного труднее.
Роль терапевтических мероприятий
Главная опасность при наличии желчнокаменной болезни – это развитие острого холецистита и возникновение необходимости в срочном хирургическом вмешательстве. Однако существуют и другие осложнения, которые могут существенно ухудшить качество жизни человека. Главное – это нарушение пищеварения.
Желчь нужна в организме для эмульгации (правильного расщепления) жиров в тонком кишечнике. В норме, при поступлении пищи в тонкую кишку желчный пузырь выбрасывает достаточную порцию желчи, в результате чего активируются ферменты поджелудочной железы и происходит нормальное всасывание жиров. В случае желчнокаменной болезни, желчный пузырь продолжает накапливать желчь. Однако наличие камней не дает ему нормально сократиться. В тонкую кишку поступает недостаточное количество желчи. Ферменты поджелудочной железы остаются неактивными и расщепления жиров не происходит.
Такая ситуация приводит к недостаточному всасыванию полезных полиненасыщенных жирных кислот. Данные вещества являются обязательными структурными элементами клеточной стенки. Их недостаточное содержание в организме приводит к нарушению регенерации клеток (кожи, желудка). Внешние проявления такого осложнения довольно легко заметить:

- сухая кожа;
- нарушения вкуса;
- ломкие волосы;
- проблемы с ногтями;
- обострение хронических заболеваний.
Недостаточное количество желчи также приводит к избыточному выделению ферментов поджелудочной железы, в результате чего функция данного органа истощается. Заметить проблемы с поджелудочной железой можно только в фазе недостатка ферментов:
- наличие запора (отсутствие дефекации более трех дней);
- появление диареи, учащение акта дефекации более трех раз в день;
- чередование запоров и диареи;
- появление чувства тяжести в эпигастральной области;
- возникновение малоинтенсивной тупой боли в эпигастральной области;
- возникновение опоясывающей тупой боли слева.
Как предотвратить развитие осложнений
Опытный врач всегда установит наличие того или иного осложнения. Однако намного важнее предотвратить развитие таких ситуаций. Существует несколько простых рекомендаций, выполнение которых поможет существенно снизить риск возникновения опасных проявлений желчнокаменной болезни:
- Постоянное соблюдение диеты. Даже однократное нарушение рекомендованного рациона может привести к развитию колики или острого холецистита.
- Четкий прием назначенных препаратов. Отсутствие приема назначенных лекарственных средств приводит к повышению риска развития осложнений желчнокаменной болезни. Способствовать возникновению осложнений также может и самостоятельная замена лекарственных средств. Следует помнить, что при отсутствии в аптеке какого-либо препарата, его замену может разрешить исключительно лечащий врач, а не провизор-фармацевт.
- УЗИ желчного пузыря и печени не менее одного раза в шесть месяцев.
- Консультация хирурга раз в полгода.
- Консультация терапевта либо гастроэнтеролога раз в три месяца.
- Сдача анализа кала раз в полгода для определения функции поджелудочной железы.
- Отказ от курения. Никотин непросто вредный для всего организма – он способствует сгущению желчи и образованию желчных камней.

Соблюдение данных рекомендаций поможет существенно снизить риск развития осложнений при желчнокаменной болезни и замедлить процесс формирования новых камней в желчном пузыре.
Читайте также:

