Врожденные субарахноидальные кисты клинические рекомендации
Определение и этиология. Врожденные кисты паутинной оболочки являются аномалией развития, возникающей в результате разделения или дублирования арахноидальной мембраны (таким образом, на самом деле это внутриарахноидальные кисты).
Этиология этих поражений уже давно является предметом обсуждения. Согласно наиболее распространенной теории они развиваются из-за небольшого отклонения развития арахноидальной оболочки примерно около 15 недели гестации, когда начинает вырабатываться спинномозговая жидкость (ликвор), чтобы постепенно заменить внеклеточное вещество между внешней и внутренней паутинной оболочками (эндоменингс).
Гипотеза аномалии развития подтверждается обычным расположением арахноидальных кист на уровне нормальных цистерн паутинной оболочки, их случайным появлением у сибсов, наличием сопутствующих аномалий архитектоники вен (например, отсутствие сильвиевой вены) и сопровождением другими врожденными аномалиями (агенезия мозолистого тела и синдром Марфана).
По-прежнему неясно, почему арахноидальные кисты, как правило, расширяются. Электронная микроскопия и ультрацитохимический анализ показали усиление активности Na + и К + насоса в стенке кисты по сравнению с нормальной паутинной оболочкой, поддерживающие теорию активной выработки ликвора выстилающей кисту мембраной, имеющей морфологическое сходство с субдуральным нейроэпителием и нейроэпителиальной выстилкой паутинной грануляции. С другой стороны, кино-MPT и прямое эндоскопическое видео показали, что некоторые арахноидальные кисты могут увеличиваться при захвате ликвора клапанным механизмом.
Градиент давления для движения спинномозговой жидкости в арахноидальную кисту будет обеспечиваться преходящим увеличением давления спинномозговой жидкости, вызванным систолическим колебанием мозговых артерий или передаточной пульсацией вен.

Анатомическая классификация и топографическое распределение внутричерепных кист паутинной оболочки.
I. Интракраниальные арахноидальные кисты:
а) Частота встречаемости. Врожденные кисты паутинной оболочки, как сообщается, составляют примерно 1% от нетравматических внутричерепных объемных образований. Этот достаточно старый показатель получен путем корреляции клинического опыта в эпоху до КТ/МРТ (0,7-2% от объемных образований) и аутопсических данных (0,1-0,5% случайных находок на вскрытии); в последние годы было описано увеличение частоты встречаемости этих образований. Внутричерепные кисты паутинной оболочки почти всегда одиночны и спорадичны.
Они встречаются в 2-3 раза чаще у мужчин, чем у женщин, и в 3-4 раза чаще на левой стороне мозга, чем справа. Описывается появление двусторонних более или менее симметричных кист у здоровых детей, а также у детей с неврологическими нарушениями, хотя и редко. В последнем случае, особенно у пациентов с битемпоральными кистами, дифференциальный диагноз следует проводить с поражением в результате перинатальной гипоксии.
Согласно информации, предоставленной из больших смешанных серий (включающих и детей и взрослых), выяснилось, что самая большая доля детских случаев приходится на первые два года жизни.
б) Анатомическое распределение. Типична локализация арахноидальных кист в пределах средней черепной ямки, где были обнаружены 30-50% повреждений. Еще 10% приходится на мозговой конвекс, 9-15% обнаруживаются в супраселлярном регионе, 5-10% в цистерне квадрименальной пластины, 10% в области мостомозжечкового угла, и 10% по средней линии задней черепной ямки. Анатомическая классификация и топографическое распределение различных видов кисты паутинной оболочки приведены в таблице ниже.
II. Супратенториальные арахнодальные кисты:
а) Кисты сильвиевой щели. На кисты латеральной борозды приходится около половины всех случаев среди взрослого населения и треть случаев среди детей. Galassi et al. разделили кисты сильвиевой щели на три типа в зависимости от их размера и соотношения (КТ с метризамидом) с нормальными ликворными пространствами:
- Тип I: кисты небольшого размера, двояковыпуклые или полукруглые, свободно сообщаются с прилежащими цистернами.
- Тип II: кисты среднего размера, по форме напоминающие прямоугольник, связанные с передней и средней частями височной ямки с умеренным эффектом массы; они сообщаются или не сообщаются с прилежащими цистернами.
- Тип III: кисты большие, округлые или овальные, занимают среднюю черепную ямку почти полностью, вызывая постоянную и серьезную компрессию соседних нервных структур, со смещением в итоге желудочков и средней линии; связи с субарахноидальным пространством отсутствуют или нефункциональны.
Кисты латеральной борозды клинически могут проявляться в любом возрасте, но чаше становятся симптоматическими в детском и подростковом возрасте, чем во взрослом, и в большинстве исследований на младенцев и детей ясельного возраста приходится около 1/4 случаев.
Диагноз часто устанавливается случайно. Возникающие симптомы часто неспецифичны, головная боль является наиболее распространенной жалобой. Среди очаговых симптомов в запущенных случаях возможен небольшой проптоз и контралатеральный парез по центральному типу. Судороги и признаки повышения внутричерепного давления представляют собой клиническое начало примерно у 20-35% пациентов. Когда признаки повышения внутричерепного давления появляются остро, они, как правило, являются следствием резкого увеличения кисты в объеме из-за субдурального или внутрикистозного кровоизлияния.
Психические нарушения обнаруживаются только в 10% случаев, однако задержка развития и поведенческие нарушения обычны у детей с большими кистами и практически постоянны и серьезны у больных с двусторонними кистами.
Локальные выпуклости черепа и/или асимметричная макрокрания — характерные признаки, наблюдающиеся у половины пациентов. При КТ в таких случаях выявляются выпячивание наружу, истончение височной чешуи и смещение кпереди малого и большого крыла клиновидной кости. Кисты выглядят как четкие образования между твердой мозговой оболочкой и деформированным мозгом с плотностью спинномозговой жидкости и без контрастного усиления. Желудочки головного мозга, как правило, нормального размера или немного расширены. При МРТ определяются Т1-гипоинтенсивные и Т2-гиперинтенсивные образования.
Для определения отношения артерий и вен со стенкой кисты полезно исследование сосудов. Для того, чтобы определить наличие или отсутствие связи между кистой и субарахноидальным пространством, в последнее время используется кинопоследовательность потока, что позволяет заменить выполнение КТ с метризамидом. Это может быть особенно важно у бессимптомных больных и у больных с неспецифическими клиническими симптомами. В этой связи дополнительную информацию, которая может указывать на необходимость хирургического вмешательства, можно получить при мониторинге ВЧД. Также используется перфузионное МРТ и ОФЭКТ, последняя помогает оценить мозговую перфузию вокруг стенки кисты.
Существует три варианта хирургического лечения, применяемых отдельно или в комбинации:
- Марсупиализация путем краниотомии
- Эндоскопическое удаление кисты
- Шунтирование кисты
Открытое удаление кисты считается оптимальным хирургическим вмешательством. Успешные результаты варьируют от 75 до 100%, хирургическая смертность практически нулевая. Следует отметить два вопроса, касающиеся открытой операции:
- Тотальное удаление кисты паутинной оболочки больше не считается целесообразным, больших отверстий в стенке кисты достаточно для обеспечения прохождения ликвора через полость кисты и снижения риска повреждения соседних структур мозга. Более того, частичное вскрытие кисты также может предотвратить истечение ликвора в субдуральное пространство и развитие послеоперационных субдуральных гигром.
- Все сосуды, которые пересекают полость кисты или лежат на стенке кисты, являются нормальными и, следовательно, должны быть сохранены.
В последние годы в качестве альтернативы открытым операциям предложено эндоскопическое удаление кисты. Эндоскопия используется и в качестве дополнения к открытой операции, чтобы уменьшить размер операционного доступа. Положительные результаты эндоскопической техники колеблются от 45 до 100%.
Шунтирование кисты явно безопаснее, но сопровождается высокой частотой дополнительных хирургических манипуляций (около 30%) и пожизненной зависимостью от шунта.
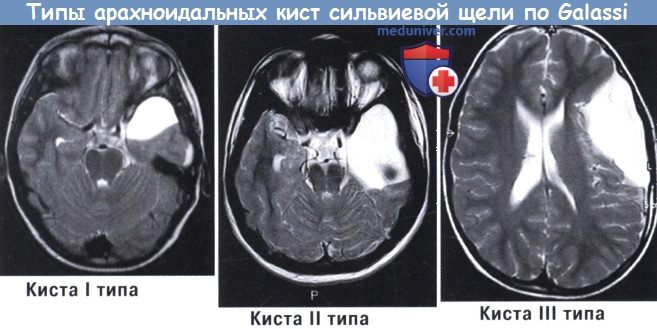
Примеры арахноидальных кист сильвиевой щели по Galassi.
б) Кисты селлярной области. Кисты селлярной области являются второй наиболее распространенной супратенториальной локализацией среди внутричерепных кист паутинной оболочки. Пораженных мужчин немного больше, чем женщин: коэффициент около 1,5/1. Кисты могут быть подразделены на две группы:
- Супраселлярные кисты, расположенные над диафрагмой турецкого седла.
- Интраселлярные кисты, расположенные в полости турецкого седла.
Последние встречаются гораздо реже и исключительно у детей.
Интраселлярные кисты паутинной оболочки протекают бессимптомно примерно в половине случаев. Головная боль является наиболее частой жалобой у симптоматических пациентов, при таком расположении кисты часто наблюдаются эндокринологические нарушения. Супраселлярные кисты, напротив, чаще всего проявляются головной болью, типичны нарушения зрения и нейроэндокринные симптомы. Гидроцефалия, как правило, появляется, когда из-за расширения кисты затруднен ток ликвора из отверстий Монро и/или базальных цистерн. При крупных кистах может развиваться задняя дислокация ствола головного мозга с вторичной компрессией сильвиева водопровода, что может привести к расширению желудочков.
Этот процесс происходит относительно медленно, по этой причине признаки внутричерепной гипертензии (отек диска зрительного нерва, атрофия зрительного нерва возникают хоть и часто, но сравнительно поздно.
В пре- и неонатальном периоде и в раннем детстве эхоэнцефалография является полезным диагностическим инструментом, позволяющим следить за эволюцией такого рода поражений в течение первых месяцев жизни. Если это возможно, необходимо выполнить МРТ, которая позволит оценить многоуровневые связи между кистой и окружающими нервными структурами и желудочками, что необходимо для планирования хирургического лечения. МРТ (или контрастная КТ как альтернатива) также имеют важное значение для дифференциальной диагностики между расположенными над турецким седлом кистами паутинной оболочки и другими возможными кистозными поражениями селлярной области (например, киста кармана Ратке, кистозная краниофарингиома, эпидермоидная киста и др.).
Быстрое развитие эндоскопических технологий существенно изменило лечение кист селлярной области. Эндоскопический трансназальный доступ идеально подходит для интраселлярных кист, заменив традиционный микрохирургический доступ к этим поражениям. Расположенные над турецким седлом кисты лечатся только вскрытием крыши кисты (эндоскопическая трансвентрикулярная венгрикулоцистостомия) по сравнению со вскрытием и крыши кисты и дна кисты (вентрикуло-цистерностомия), последний метод на самом деле считается более безопасным и по сравнению с вентрикуло-цистостомией связан с более низкой частотой рецидивов (5-10% против 25-40%).
Шунтирующие операции практически не проводятся. Несмотря на относительную безопасность, они связаны с удивительно высоким процентом повторных операций. Микрохирургическое иссечение, вскрытие или марсупиализация являются резервом для случаев невозможности применения эндоскопических методов или для пациентов с кистами, распространяющимися за желудочек (например, супраселлярная киста паутинной оболочки, вовлекающая медиальную часть височной доли).
Важно помнить, что независимо от хирургического лечения имеющиеся эндокринологические нарушения разрешаются в редких случаях, что требует адекватной медикаментозной терапии. Визуальные признаки и симптомы внутричерепной гипертензии после операции проходят.
в) Кисты мозгового конвекса. Они встречаются сравнительно редко (4-15% всех внутричерепных кист паутинной оболочки), женщины страдают чаще, чем мужчины. Мы различаем две основные разновидности этих кист:
- Полусферические кисты, огромные скопления жидкости протяженностью по всей или почти по всей поверхности одного полушария мозга.
- Фокусные кисты, как правило, небольшие образования, связанные с церебральной поверхностью полушарий.
Полушарные кисты считаются расширенными кистами латеральной борозды, отличающиеся скорее сдавленной, а не увеличенной латеральной бороздой и отсутствием аплазии височной доли. Чаще всего они обнаруживаются у детей с макрокранией, выпуклым передним родничком и черепной асимметрией. КТ и МРТ в большинстве случаев позволяют провести дифференциальный диагноз с хроническим скоплением жидкости в субдуральном пространстве (субдуральная гигрома и гематома).
Локализованное выпячивание черепа обычно предполагает наличие солитарной кисты. У детей, как правило, неврологические симптомы отсутствуют, в то время как у взрослых часто появляются очаговые неврологические дефициты и/или припадки. Дифференциальный диагноз проводится с нейроглиальными опухолями низкой степени злокачественности, как правило, с помощью МРТ.
Лечением выбора является микрохирургическая марсупиализация. В удалении медиальной стенки кисты, тесно связанной с корой головного мозга нет необходимости. Имплантация шунта рекомендуется только в случае рецидивов, хотя этот метод также был предложен в качестве основной процедуры у детей с полушарными кистами по причине незрелости способности к абсорбции и из-за высокого риска неудачных открытых хирургических вмешательств. В таких случаях рекомендуется установка шунта с программируемым клапаном для эффективного контроля давления внутри кисты и благоприятствования развитию естественных путей оттока ликвора.
г) Межполушарные кисты. Межполушарные кисты встречаются достаточно редко, составляя 5-8% внутричерепных кист паутинной оболочки во всех возрастных группах. Выделяют два основных вида:
- Межполушарные кисты, связанные с частичной или полной агенезией мозолистого тела
- Парасагиттальные кисты, не сопровождающиеся дефектами в формировании мозолистого тела
В большом проценте случаев наблюдается макрокрания, а у двух третей пациентов развиваются симптомы внутричерепной гипертензии. Локализование выпуклый череп является вторым по частоте проявлением. Гидроцефалия умеренная или отсутствует у пациентов с парасагиттальными кистами, но относительно часта у пациентов с межполушарными кистами.
На МРТ межполушарные кисты паутинной оболочки дифференцируются по типично клинообразному виду на коронарных срезах, резко разделяющих серп с одной стороны. Первичная агенезия мозолистого тела и тип IC голопрозенцефалии могут иметь схожий вид на МРТ; однако межполушарную кисту затылочных рогов боковых желудочков можно легко дифференцировать, так как затылочные рога смещены кистой, а базальные ганглии нормально разделены.
Методом выбора является трепанации черепа с удалением кисты. Это позволяет нормализовать внутричерепное давление. Из-за значительного высокого уровня осложнений шунтирующие процедуры следует рассматривать только как второй выбор в сложных случаях.
д) Кисты области четверохолмной пластины. Кисты области четверохолмной пластины составляют 5-10% от всех внутричерепных кист паутинной оболочки. Большинство из них диагностируется у детей с более высокой частотой у девочек, чем у мальчиков.
Клинические проявления зависят от направления роста кисты. Большая часть этих кист развивается кверху в заднюю часть межполушарной щели или книзу—в ямку верхнего червя мозжечка, в отдельных случаях с возможностью супратенториального инфратенториального расширения. Из-за своего близкого расположения к ликворным путям они обычно диагностируются в детстве из-за вторичной обструктивной гидроцефалии. Могут определяться аномалии реакции зрачков или движения глаз вследствие компрессии четверохолмной пластины или растяжения блокового нерва; однако ухудшение взора вверх диагностируется относительно редко. При направлении роста в латеральную сторону и в цистерны гидроцефалия, как правило, отсутствует, но определяется очаговая симптоматика.
Сагиттальные и коронарные срезы МРТ четко показывают связь кисты с супратенториальными и инфратенториальными структурами и желудочками.
Как и для кист области турецкого седла, современные нейроэндоскопические методы существенно изменили тактику лечения такого рода поражений, которые раньше считались технически сложными. В случае небольших образований ( 
Общие сведения
Арахноидит относится к инфекционным заболеваниям ЦНС и является серозным воспалением структур паутинной оболочки головного либо спинного мозга. Паутинные оболочки не имеют собственной системы сосудов, поэтому и поражения при этом изолированными не бывают, а инфекционные процессы распространяются с твердых или мягких мозговых оболочек, поэтому симптоматика арахноидита доказательно отнесена к серозному типу менингита. Детальнее всего патологию описал немецкий врач — Беннингхаус, а впервые термин был использован в диссертации А.Т.Тарасенкова, изучавшего признаки головного воспаления и arachnoiditis в особенности.
Некоторые ученые это заболевание так и называют серозным менингитом, но по МКБ-10 ему присвоен код G00 и название бактериальный арахноидит, G03 — который включает менингиты, обусловленные другими или неутоненными причинами, в том числе арахноидит, менингит, лептоменингит, пахименингит, а также G03.9 – для менингита неуточненного – спинального арахноидита БДУ (без дополнительных указаний).
Головной мозг имеет три оболочки: твердую, паутинную и мягкую. Благодаря твердой формируются синусы для оттока венозной крови, мягкая – обеспечивает трофику, а паутинная – необходима для циркуляции ликвора. Она расположена над извилинами, но не проникает в борозды головного мозга и разделяет субарахноидальное и субдуральное пространство. В её структуре есть арахноидэндотелиальные клетки, а также пучки коллагеновых фибрилл различной толщины и количества.
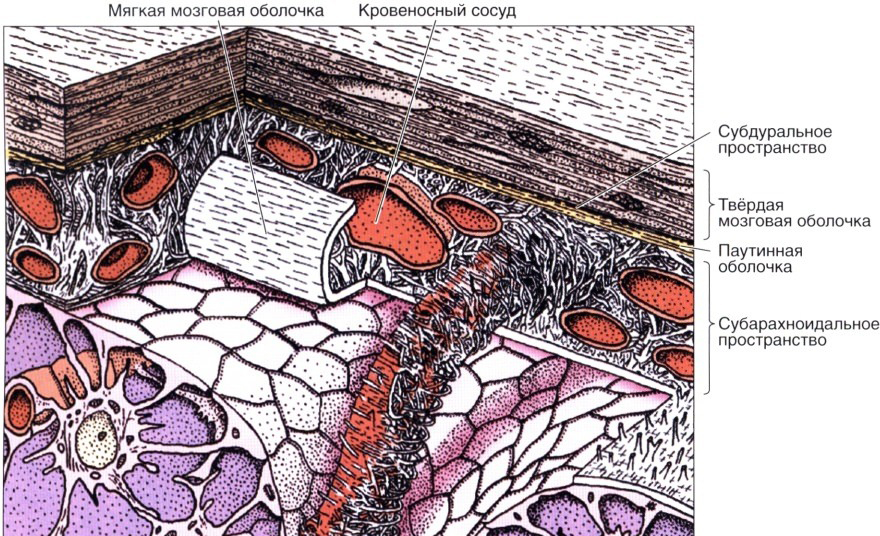
Гистология мозговых оболочек
Патогенез
Арахноидит вызывает морфологические изменения в виде помутнения и утолщения паутинной оболочки, которые могут осложняться фибриноидными наложениями. Чаще всего они разлитые, но в отдельных случаях могут быть ограниченными, то есть речь идет о более грубых локальных нарушениях, инициированных обширным процессом при арахноидите. Макроскопические изменения при этом представляют собой:
- помутнение и утолщение (гиперплазия арахноид эндотелия) паутинной оболочки, сращение ее с сосудистой и твердой оболочками мозга;
- диффузная инфильтрация;
- расширение субарахноидальных щелевидных образований и цистерн в основания мозга, развитие их гидропса (переполненности цереброспинальной жидкостью).
Дальнейшее течение патологии приводит к фиброзу и формированию спаек между сосудистой и паутинной оболочкой, нарушению циркуляции ликвора (спинномозговой жидкости) и образованию одной или более арахноидальной кисты. При этом происходит нарушение нормальной циркуляции ликворной жидкости и как следствие – возникает гидроцефалия, в основе механизма которой два пути развития:
Классификация
Существует несколько классификаций арахноидита. На основе установленной причины арахноидит бывает посттравматическим, инфекционным (ревматическим, постгриппозным, тонзилогенным) и токсическим, от типа изменений — кистозный, слипчиво-кистозный, ограниченный и диффузный, одноочаговый и многоочаговый.
В зависимости от клинической картины и течения различают острый, подострый и хронический арахноидит, но для диагностики наиболее важно определить место локализации арахноидита и спрогнозировать картину воздействия и последствия оболочечных поражений.
В зависимости от преимущественного места локализации и вовлеченных в патологию структур, арахноидит может быть различного типа: церебральный, базальный, оптико-хиазмальный, мостомозжечковый, предмозжечковый, спинальный и пр.
Церебральный тип арахноидита обычно охватывает оболочки головного мозга передних отделов больших полушарий и областей центральных извилин, поражая не только архноид эндотелий, но и структуры мягкого мозгового слоя с образованием спаек между ними. В результате спаечного процесса образуются кисты с ликвороподобным содержимым. Утолщение и уплотнение кист может привести к ксантохромным опухолевидным образованиям с содержанием большого количества белка, что может проявиться развитием эпилептического статуса.
Арахноидальная киста головного мозга
Наиболее часто локализуется в хиазмальной области и поражает основание мозга, вовлекая в патологию зрительные нервы и их перекрест. Этому способствуют черепно-мозговые травмы (сотрясение или ушиб мозга), инфекционные процессы в придаточных пазухах носа, а также такие заболевания как ангина, сифилис или малярия. Её результатом может быть необратимая потеря зрения, которая начинается с болей сзади глазных яблок и ухудшения зрения, которое может приводить к одно- и двусторонней темпоральной гемианопсии, центральной скотоме, концентрическому сужению полей зрения.
Развитие патологии медленное и не строго локальное, оно может распространяться и на отдаленные от хиазмы участки, обычно сопровождается образованием множественных спаек, кист и даже формирование рубцовой оболочки в области хиазмы. Негативное воздействие на зрительные нервы вызывает их атрофию – полную или частичную, что обеспечивается механическим сдавливанием спайками, образованием застойных сосков и расстройством циркуляции крови (ишемией). При этом изначально в большей мере страдает один из глаз, а спустя несколько месяцев вовлекается и второй.
Помимо указанных общеизвестных причин спинальный арахноидит спинальный может быть вызван фурункулезом и гнойными абсцессами различной локализации. При этом кистозные ограниченные образования вызывают симптомы аналогичные экстрамедуллярной опухоли, симптомы компрессии структур спинного мозга, а также корешковый синдром и проводниковые нарушения, как двигательные, так и чувствительные.
Хронические воспалительные процессы вызывают белково-клеточную диссоциацию спинномозговой жидкости и чаще затрагивают заднюю поверхность спинного мозга грудного, поясничного отдела или конского хвоста. Они могут распространяться на несколько корешков или при диффузных поражениях — на большое количество, изменяя нижнюю границу расстройства чувствительности.
Спинальный архноидит может выражаться:
- в виде покалываний, онемения, слабости в ногах, необычных ощущений в конечностях;
- возникновение судорог в ногах, мышечных спазмов, самопроизвольных подергиваний;
- в форме расстройства (повышения, выпадения) таких рефлексов как коленные, пяточные;
- приступы сильной стреляющей боли как удары током или напротив – ноющей боли в пояснице;
- нарушение работы органов таза, в том числе снижение потенции.
Раздражение и сдавливание коры и близлежащих отделов мозга при арахноидите может осложняться образованием кисты различного типа – ретроцеребеллярной, ликворной, левой либо правой височной области.
Ретроцеребеллярная киста формируется при смещении сосудистого сплетения четвертого желудочка вверх и назад от интактного червеобразного отдела мозжечка. Для выявления такого типа кист приблизительно одинаково информативными являются КТ и МРТ.
Принято различать внутримозговые и субарахноидальные ликворные кисты, первые чаще встречаются у взрослых, а вторые – более характерны для пациентов детского возраста, что очень опасно и вызывает отставание в психическом развитии.
Ликворные кисты сформированы арахноид эндотелием либо рубцовым коллагеном, заполнены спинномозговой жидкостью. Они могут быть врожденными или образовываться при резорбции интрацеребральных кровоизлияний, очагов ушибов и разможжения головного мозга, в зоне ишемического размягчения после травм. Для них характерно длительное ремиттирующее течение, инициирующее эпилептические припадки разные по структуре, длительности и частоте.
Ликворная киста также может возникнуть в результате субарахноидального кровоизлияния или при реактивном слипчивом лептоменингите.
Киста правой височной области может вызывать головные боли, ощущение пульсирования, сдавливания головы, шумы в ухе, приступы тошноты, судороги, раскоординацию движений.
Арахноидальные кисты бывают замершие, имеют стабильность и чаще всего не вызывают дискомфорта или общемозговых нарушений. Бессимптомное течение может привести к тому, что образование обнаружится лишь во время томографии мозга при подозрении на арахноидит.
Если киста левой височной доли прогрессирующая, то она может постепенно усиливать очаговые симптомов в связи с давлением на мозг. Обычно она располагается в области левой височной доли и выглядит как расширение внешнего ликворного пространства.
Когда пациент узнает информацию о кисте левой височной области, то часто выясняется, что это не смертельно и может не вызывать негативных симптомов. Однако, в ряде случаев есть риск развития нарушений речи (сенсорной афазии), выпадений полей зрения, внезапных судорог конечностей или всего тела.
Причины
Существует несколько путей развития воспаления паутинных оболочек и установлено, что арахноидит полиэтиологичен и может возникать в результате таких факторов как:
- перенесённые острые и хронические инфекционные процессы (в том числе грипп, ревматизм, корь, скарлатина, сепсис, пневмония, сифилис, туберкулез, бруцеллез, токсоплазмоз, остеомиелит костей черепа);
- воспалительные заболевания носовых придаточных пазух;
- острый или чаще хронический гнойный средний отит, особенно вызванный маловирулентными микроорганизмами или токсинами;
- осложнение гнойного среднего отита, например, лабиринтит, петрозит, синус-тромбоз;
- осложнение излеченного гнойного менингита либо абсцессов мозга;
- хронические интоксикации алкоголем, свинцом, мышьяком;
- различные травмы — черепно-мозговые и позвоночно-спинномозговые (преимущественно как остаточные явления);
- реактивное воспаление, вызванное медленно растущими опухолями или энцефалитом, чаще всего – негнойным отогенным.
Симптомы арахноидита головного мозга
Симптомы арахноидита обычно вызваны внутричерепной гипертензией, в более редких случаях — ликворной гипотензией, а также проявлениями, отражающими локализацию, затрагивающую оболочечные процессы. Причем преобладать могут общие или локальные симптомы в зависимости от этого первые симптомы и клиническая картина меняется.
Изначальное подострое течение болезни со временем может переходить в хроническую форму и проявляться в виде общемозговых нарушений:
- локальные, усиливающиеся при напряжении головные боли, наиболее интенсивные – в первой половине дня могут вызывать тошноту и рвоту;
- развитие симптома прыжка, когда боль возникает локально во время подпрыгивания или неловкого неамортизированного движения с приземлением на пятки;
- головокружение несистемного характера;
- нарушения сна;
- ухудшение памяти;
- психические нарушения;
- возникновение беспричинной раздражительности, общей слабости и повышенной утомляемости.
Очаговые нарушения в первую очередь зависят от места локализации развития патологии и могут проявляться в виде симптомов поражения тройничного, отводящего, слухового и лицевого нервов. Кроме того:
- При конвекситальных (выпуклых) арахноидитах воспалительные процессы затрагивают участки центральных извилин и передних отделов больших полушарий, при этом преобладают явления раздражения структур головного мозга над проявлениями выпадений функций, которые выражаются в виде анизорефлексии, центрального пареза, генерализованных и джексоновских эпилептических припадков, нарушения циркуляции ликвора, расстройств чувствительности и движений (моно- или гемипарезов).
- При воспалении базальных отделов (оптико-хиазмального, мостомозжечкового и в области заднечерепной ямки) чаще всего возникают общемозговые симптомы и нарушаются функции нервов основания черепа.
- Оптико-хиазмальный арахноидит проявляется снижением остроты зрения и изменения полей, напоминая неврит зрительного нерва и сочетаясь с вегетативной дисфункцией — резким дермографизмом , усиленным пиломоторным рефлексом, обильным потоотделением, акроцианозом , иногда жаждой , усиленным мочеиспусканием, гипергликемией , адипозогенитальным ожирением , снижением обоняния.
- Патология, затрагивающая область ножек мозга становится причиной пирамидных симптомов, а также признаков поражений глазодвигательных нервов и менингеальных признаков.
- Арахноидит мостомозжечкового угла вызывает головные боли в затылочной области, шумы в ушах, невралгию , приступообразное головокружение, иногда с рвотой, односторонние мозжечковые нарушения — при пошатываниях больного или удержании веса на одной ноге — падение припадает на сторону поражений; при тщательном обследовании можно выявить атактическую походку , горизонтальныйнистагм , пирамидные симптомы, расширение вен глазного дна, спровоцированное нарушениями венозного оттока.
- Если затронута большая (затылочная) цистерна, то заболевание развивается остро с повышением температуры, навязчивой рвотой, болями в затылке и шейном отделе, которые усиливаются при кашле, попытке повернуть голову или совершить резкое движение.
- Локализация воспалительных процессов в области IX, X, XII пар черепных нервов приводит к нистагму , повышению сухожильных рефлексов, пирамидным и менингеальным симптомам.
- Арахноидит задней черепной ямки может затрагивать V, VI, VII, VIII пару черепных нервов и вызывать внутричерепную гипертензию с менингеальными симптомами, мозжечковыми и пирамидными нарушениями, к примеру, атаксию, асинергию, нистагм, адиадохокинез, головная боль становится постоянным симптомом, одним из самых ранних.
- Диффузное поражение провоцируют общемозговые явления и неравномерное расширение желудочков, что выражается в возникновении лобного, гипоталамического, височного, среднемозгового и коркового синдрома, патология инициирует нарушение нормального обмена ликвора, нечеткие пирамидные симптомы, может влиять на отдельные черепные нервы.
Анализы и диагностика
При постановке диагноза обязательно проводят дифференциальную диагностику с абсцессами и новообразованиями в задней черепной ямке или других участках головного мозга. Для определения арахноидита важно проведение всестороннего и подробного обследования больного.
Показательными оказываются электроэнцефалография, ангиография, пневмоэнцефалограмма, сцинтиграфия, обзорные краниограммы, рентгенограмма черепа, миелография, КТ, МРТ. Эти исследования позволяют выявить внутричерепную гипертензию, местные изменения биопотенциалов, расширение субарахноидального пространства, цистерн и желудочков мозга, кистозные образования и очаговые изменения вещества мозга. Только если не наблюдается застойных явлений на глазном дне, то у пациента может быть взята люмбальная пункция для обнаружения умеренного лимфоцитарного плеоцитоза и незначительной белково-клеточной диссоциации. Кроме того, может понадобиться проведение указательной и пальце-носовой пробы.
Лечение
Залог успешного лечения арахноидита – устранение источника инфекции, чаще всего – отита, синусита и др. при помощи стандартных терапевтических доз антибиотиков. Лучше всего, когда применяют комплексный индивидуальный подход для устранения нежелательных последствий и осложнения, включающий:
- Назначение десенсибилизирующих и антигистаминных препаратов, например, Димедрола, Диазолина, Супрастина, Тавегила, Пипольфена, Хлорида кальция, Гистаглобулина и других.
- Купирование судорожных синдромов противоэпилептическими средствами.
- Для снижения внутричерепного давления могут быть назначены диуретики и противоотечные средства.
- Применение препаратов с рассасывающим действием (например, Лидазы), нормализующим внутричерепное давление, а также средств улучшающих мозговое кровообращение и метаболизм.
- При необходимости использование психотропов (антидепрессантов, транквилизаторов, седативных средств).
- Для стимуляции компенсаторно-приспособительных свойств организма вводят в/в глюкозу с аскорбиновой кислотой, кокарбоксилазу, витаминыиз группы В, экстракт алоэ.
Читайте также:

