Возвратный нерв повреждение при раке легких
Главной функцией возвратного гортанного нерва служит процесс иннервации гортанных мышц, а также голосовых связок наряду с обеспечением их двигательной активности, а кроме того, чувствительности слизистой оболочки. Повреждение нервных окончаний способно вызывать нарушение работы речевого аппарата в целом. Также из-за такого повреждения могут пострадать органы дыхательной системы.
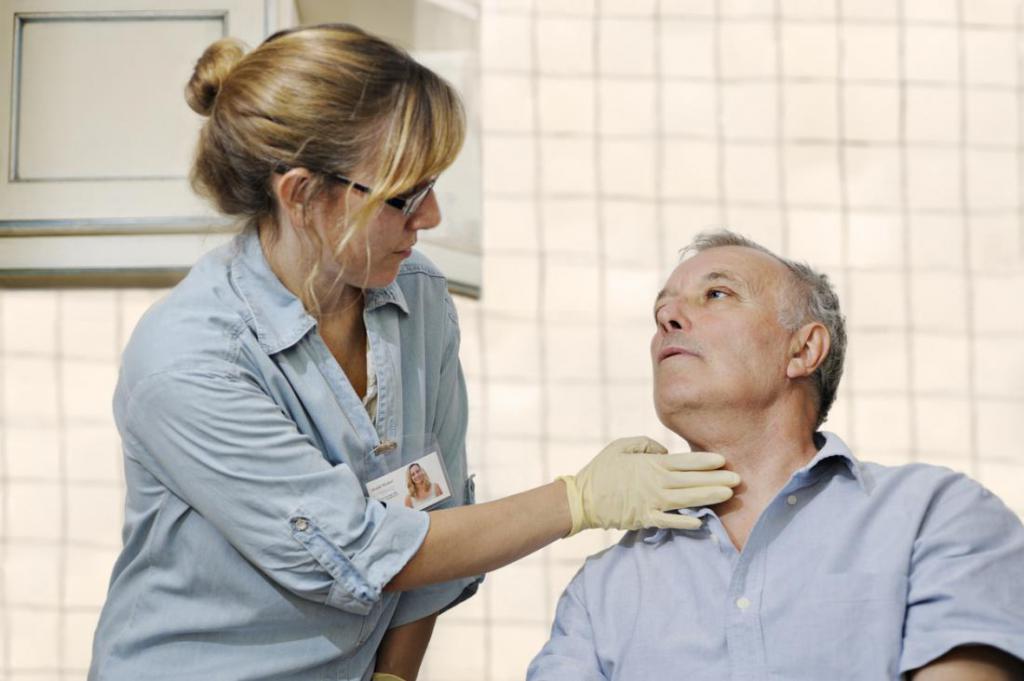
Дисфункция гортанного нерва: клинические проявления и причины заболевания
Зачастую повреждение возвратного гортанного нерва, которое в медицине именуется нейропатическим парезом гортани, диагностируют с левой стороны в результате следующих факторов:
- Перенесенная хирургическая манипуляция на щитовидной железе.
- Перенесенная хирургическая манипуляция на органах дыхательной системы.
- Перенесенная хирургическая манипуляция в районе магистральных сосудов.
- Вирусные и инфекционные заболевания.
- Аневризм сосудов.
- Наличие онкологических опухолей горла или легких.
Другими причинами пареза возвратного гортанного нерва могут выступать также различные механические травмы наряду с лимфаденитом, диффузным зобом, токсическим невритом, дифтерией, туберкулезом и сахарным диабетом. Левостороннее поражение, как правило, объясняют анатомическими особенностями положения нервных окончаний, которые могут травмироваться по причине хирургического вмешательства. Врожденный паралич связок можно встретить у детей.
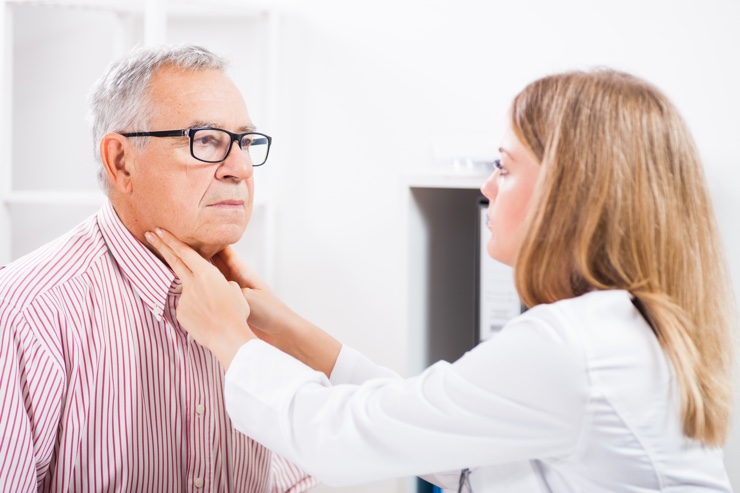
Воспаление нервных окончаний
На фоне патологии возвратного гортанного нерва воспаляются нервные окончания, что происходит в результате тех или иных перенесенных вирусных и инфекционных заболеваний. Причиной может послужить химическое отравление наряду с сахарным диабетом, тиреотоксикозом и дефицитом калия либо кальция в организме.
Центральный парез может также возникать на фоне поражения стволовых клеток мозга, которое вызывается раковыми опухолями. Еще одной причиной может послужить атеросклеротическое поражение сосудов, а кроме того, ботулизм, нейросифилис, полиомиелит, кровоизлияние, инсульт и тяжелые травмы черепа. При наличии коркового нейропатического пареза наблюдают двустороннее поражение нерва.
В рамках проведения хирургических операций в районе гортани левый возвратный гортанный нерв можно нечаянно повредить каким-нибудь инструментом. Чрезмерное давление салфеткой во время операций, сдавливание шовного материала, образовавшиеся гематомы также могут повредить гортанный нерв. Помимо всего прочего может возникать ответная реакция на анестетики или дезинфицирующие растворы.

Симптомы повреждения данного нерва
К основным симптомам, возникающим в результате повреждения возвратного гортанного нерва, относятся следующие проявления:
- Трудности при попытке произношения звуков, что проявляется в осиплости голоса и понижении его тембра.
- Развитие дисфагии, при которой проглатывание пищи становится затруднительным.
- Свистящие, а кроме того, шумные вдохи воздуха.
- Полная потеря голоса.
- Удушье на фоне двустороннего поражения нервов.
- Наличие одышки.
- Нарушение общей подвижности языка.
- Потеря чувствительности мягкого неба.
- Ощущение онемения надгортанника. При этом пища может попадать в гортань.
- Развитие тахикардии и повышенное артериальное давление.
- При развитии двустороннего пареза может наблюдаться шумное дыхание.
- Наличие кашля с забрасыванием желудочного сока в район гортани.
- Дыхательное расстройство.
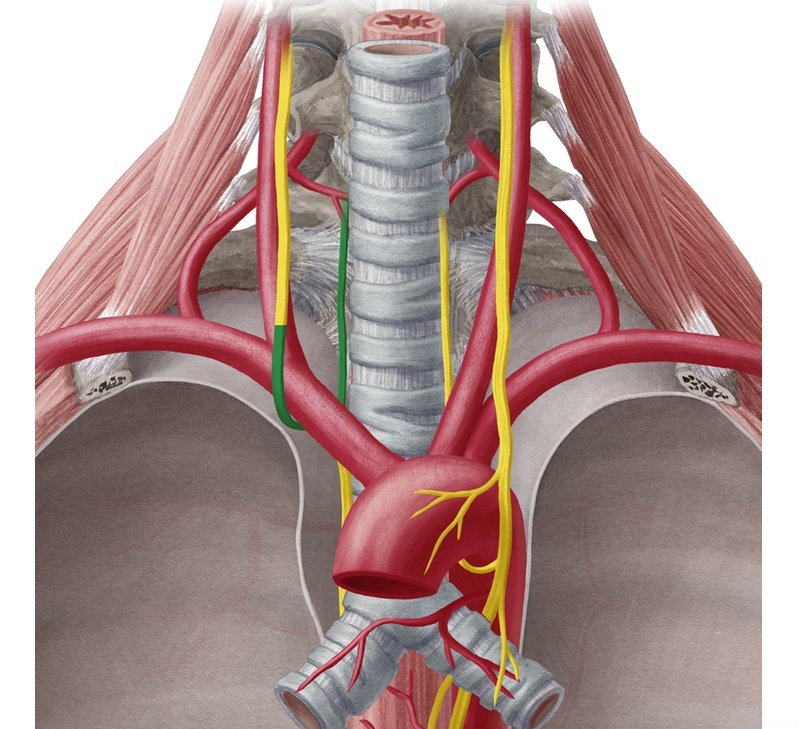
Особенности состояния пациентов на фоне повреждения возвратного гортанного нерва
В том случае, если возвратный нерв не рассекли во время операции, то речь сможет восстановиться через две недели. На фоне частичного пересечения правого возвратного гортанного нерва восстановительный период занимает, как правило, до полугода. Симптоматика онемения надгортанника исчезает в течение трех дней.
Оперативное вмешательство на обе доли щитовидной железы способно приводить к двустороннему парезу нерва. При этом может сформироваться паралич голосовых связок, в результате чего человек не сможет самостоятельно дышать. В подобных ситуациях может понадобиться наложение трахеостомы – искусственного отверстия на шею.
На фоне двустороннего пареза возвратного нерва больной постоянно пребывает в сидячем положении, а кожные покровы имеют бледную окраску, а пальцы рук и ног при этом холодные, помимо этого, человек может испытывать чувство страха. Попытка выполнения любой физической активности приводит лишь к ухудшению состояния. Спустя три дня голосовые связки могут занять промежуточное положение и образовать небольшую щель, далее нормализуется дыхание. Но тем не менее, во время любых движений возвращается симптоматика гипоксии.
Кашель наряду с постоянным повреждением слизистых оболочек гортани может приводить к развитию таких воспалительных заболеваний, как ларингит, трахеит и аспирационная пневмония.
Методы диагностирования заболевания
Анатомия возвратного гортанного нерва уникальна. Точно установить повреждение удастся лишь после консультации у врача-отоларинголога. Кроме того, понадобится осмотр у таких специалистов, как невропатолог, нейрохирург, пульмонолог, торакальный хирург и эндокринолог. Диагностические обследования на фоне пареза гортани выполняются следующие:
- Проведение осмотра гортани пациента, а также сбор анамнеза.
- Выполнение компьютерной томографии.
- Проведение рентгена гортани в прямой и в боковой проекции.
- В рамках проведения ларингоскопии голосовые связки пребывают в срединном положении. Во время разговора увеличение голосовой щели не происходит.
- Проведение фонетографии.
- Выполнение электромиографии мышц гортани.
- Проведение биохимического исследования крови.
В рамках дополнительных приемов по диагностике может понадобиться выполнение компьютерной томографии и УЗИ. Не лишним для пациента будет пройти рентгенографию головного мозга, органов дыхательной системы, щитовидной железы, сердца и пищевода.
Дифференциация пареза от прочих заболеваний
Крайне важно суметь дифференцировать парез гортанного нерва от прочих болезней, которые также вызывают нарушение дыхания. К ним относятся:
- Ларингоспазмы.
- Закупоривание сосудов.
- Появление инсульта.
- Развитие множественной системной атрофии.
- Приступы бронхиальной астмы.
- Развитие инфаркта миокарда.
На фоне двустороннего пареза, а также при тяжелых состояниях у пациентов и приступах удушья, прежде всего, оказывается неотложная помощь, после чего проводится диагностика и подбирается необходимая методика терапии.
Классификация симптомов при данном недуге
На основе результатов диагностических мероприятий, а кроме того, осмотра пациентов всю симптоматику повреждения возвратного нерва делят на следующие состояния:
- Развитие одностороннего паралича левого возвратного нерва проявляется в виде выраженной осиплости голоса, сухого кашля, одышки при разговоре и после физических нагрузок. Кроме того, при этом больной не может долго разговаривать, а непосредственно во время еды может поперхнуться, ощущая присутствие инородного предмета в гортани.
- Двусторонний парез сопровождается затрудненным дыханием и приступами гипоксии.
- Состояние, которое имитирует парез, формируется на фоне одностороннего повреждения нерва гортани. При этом на противоположной стороне может наблюдаться рефлекторный спазм голосовой складки. Пациенту трудно дышать, ему не удается откашляться, а во время еды он давится пищей.
Рефлекторные спазмы могут развиваться из-за дефицита кальция в крови, подобное состояние часто встречают у людей, которые страдают заболеваниями щитовидной железы.
Каким будет лечение возвратно-гортанного нерва?

Методы лечения патологии
Парез гортанного нерва не считается отдельной болезнью, поэтому ее лечение начинают, прежде всего, с устранения основных причин, которые вызывают данную патологию. В результате разрастания раковых опухолей больному требуется хирургическое удаление таких новообразований. А увеличенная щитовидка подлежит обязательной резекции.
Неотложная помощь требуется пациентам при наличии двустороннего пареза, в противном случае может произойти асфиксия. В подобных ситуациях для больного выполняют трахеостомию. Такую операцию осуществляют под местным либо общим наркозом. При этом в трахею вводится специальная канюля и трубка, которую фиксируют с помощью крючка Шассиньяка.
Медикаментозная терапия
Рефлексолечение проводят посредством воздействия на чувствительные точки, которые расположены на поверхности кожи. Такая терапия восстанавливает работу нервной системы, ускоряя регенерацию поврежденной ткани. Голосовая и вокальная функция нормализуется за счет специальных занятий с врачом-фониатром.
На фоне длительного нарушения голосовых функций может происходить атрофия наряду с патологией функционирования мышц гортани. Кроме того, может образоваться фиброз перстнечерпаловидного сустава, что будет препятствовать восстановлению речи.
Проведение хирургической ларингопластики
При неэффективности консервативного лечения, а также на фоне двустороннего пареза возвратного нерва пациентам назначают реконструктивную операцию для восстановления дыхательных функций. Хирургическое вмешательство не рекомендуется в пожилом возрасте, а кроме того, при наличии злокачественных опухолей щитовидной железы или тяжелых системных патологий.
Возвратный нерв (блуждающий), расположенный в области гортани, отвечает за работу голосового аппарата. Часть его волокон отходит к сердцу. При поражении возвратного нерва нарушаются речевые способности, в тяжелых случаях возможны затруднения дыхания, что объясняется снижением активности мышц в области гортани. Лечение патологии подбирается исходя из сложности случая.

Где расположен гортанный нерв и причины повреждения
Являясь продолжением черепно-мозговых волокон, верхний гортанный нерв разделяется на две части и пролегает с двух сторон шеи. Примечательно, что сначала он доходит до грудной клетки, образуя там некое подобие петли, а затем возвращается к гортани. Нижний гортанный нерв идет в поперечном направлении в сторону лопаток, ключицы и молочных желез и далее обхватывает несколько крупных артерий, включая сонную.
Ветвями, составляющими верхний отдел, осуществляется иннервация гортани, а нервами, которые входят в нижний – тканей оболочек пищевода, трахеи и сердца. Поэтому при параличе указанных волокон симптоматика бывает разнообразной.
В состав нерва гортани входят чувствительные и двигательные волокна. Из-за его подразделения на несколько ветвей разделяют одно- и двусторонние параличи, также различающиеся симптоматикой и требующие собственные подходы к лечению.

К поражению отдела ЦНС, отвечающего за иннервацию гортани приводят:
- заболевания ЦНС, затрагивающие нервы, которые пролегают от головного мозга;
- операция в связи с заболеваниями щитовидной железы;
- патологии щитовидной железы, вызывающие разрастание органа;
- ошибки при введении эндотрахеального наркоза;
- травмы шеи;
- метастазы в области шеи (в лимфоузлы);
- операции на глотке или пищеводе;
- раковое поражение пищевода;
- аневризма аорты;
- злокачественная опухоль в легком;
- туберкулез легких.
Наиболее распространенной причиной возникновения патологии считаются повреждения возвратного нерва при удалении щитовидной железы.
В ряде случаев к параличу приводят острая интоксикация организма или инфекционное заражение. Иногда причину развития патологии выяснить не удается. В подобных ситуациях голосовые функции пациента, как правило, восстанавливаются без стороннего вмешательства за 2-3 месяца.
Симптомы
При повреждении или воспалении гортанного нерва симптомы часто определяются локализацией патологического процесса. Характер клинической картины может меняться незначительно при одно- и двустороннем параличах. Различают следующие общие симптомы поражения возвратного нерва:
- осиплость и изменение тембра голоса (интенсивность симптома постепенно нарастает);
- затрудненное дыхание при проглатывании пищи (дисфагия);
- шумное, свистящее дыхание;
- утрата голоса;
- приступ удушья (характерен для двустороннего поражения);
- беспричинная одышка;
- снижение подвижности языка и чувствительности нёба;
- ощущение онемения тканей надгортанника;
- частое попадание пищи в гортань;
- высокое артериальное давление;
- активное сердцебиение;
- сухой кашель, сопровождающийся забрасыванием желудочного сока в рот;
- нарушения дыхания различного характера.

В случае частичного поражения нервного волокна гортани восстановление длится несколько недель (до полугода). За этот период речевые и другие функции нормализуются без стороннего вмешательства.
При двустороннем поражении отмечается побледнение кожных покровов, а конечности становятся холодными. Спустя несколько часов после возникновения указанных симптомов дыхание нормализуется. Однако, если человек начинает двигаться, эти явления возвращаются. Поэтому при двусторонней невропатии показано проведение трахеотомии, предусматривающей искусственное расширение дыхательных путей.
Методы диагностики
Невропатия возвратного нерва диагностируется на основании результатов сбора информации о состоянии пациента. Помимо анамнеза в определении заболевания патологии помогают:
- внешний осмотр гортани;
- КТ;
- рентген в различных проекциях;
- фонетография;
- ларингоскопия;
- электромиография мышц гортани.

С целью выявления причинного фактора применяются УЗИ, КТ и другие методы обследования щитовидной железы, головного мозга, сердца, легких, органов дыхательной системы. Дополнительно назначается биохимический анализ крови для выявления патогенного агента.
В случае двустороннего паралича гортани сначала проводят трахеотомию, а затем приступают к обследованию пациента. Объясняется это тем, что паралич такого вида несет прямую угрозу жизни больного.
Медикаментозное лечение
Лечение пареза возвратного гортанного нерва часто проводят с помощью медикаментов:
- витамины группы В;
- нейропротекторы;
- антибиотики;
- гормональные лекарства;
- антибактериальные средства.

Тип препаратов подбирается с учетом особенностей и причин возникновения заболевания. Если парез обусловлен патологиями щитовидной железы, рекомендован прием синтетических тиреоидных гормонов. В случаях, когда в области гортани образуется обширная гематома, рекомендуют принимать средства для рассасывания кровоподтека.
Другие методы лечения
При легкой форме повреждения возвратного нерва применяют рефлексотерапию, предусматривающую лечение воздействием на определенные точки в области гортани. Этот метод стимулирует восстановление поврежденных тканей. Также лечение предусматривает специальные упражнения, действие которых направлено на нормализацию голосовых функций. Такие занятия проводит врач-фониатор.
При двустороннем параличе возвратного нерва рекомендуют ларингопластику. Метод не применяется при злокачественных опухолях и некоторых других патологиях, а также на пациентах пожилого возраста.
При хирургическом вмешательстве доступ к проблемной зоне осуществляется через слизистую оболочку рта или шею и вводятся коллаген или тефлон, которые увеличивают объем нервных волокон.
При необходимости применяется метод хирургического вмешательства, предусматривающий иссечение некоторых тканей в области гортани, после чего отдельные волокна переносятся в новую зону. Этот подход используют при тяжелой асфиксии, когда дыхательные пути полностью закупорены.
Прогноз после хирургического вмешательства, проводимого по поводу пареза возвратного нерва, определяется в индивидуальном порядке. В неосложненных случаях удается частично либо полностью восстановить как дыхательные, так и голосовые функции.

Паралич возвратного нерва – это опасное состояние, из-за которого нарушается двигательная активность мышц в области горла. Подобные нарушения способны вызвать удушье, влекущее за собой смерть пациента.
Метастазы в центральную нервную систему . Бронхи и легкие наряду с грудной железой являются наиболее частым источником метастазов рака в центральную нервную систему. По литературным данным, в 30-40% случаев легочный рак метастазирует в головной мозг.
Из 36 больных с раковыми опухолями мозга, находившихся под нашим наблюдением, у 4 оказались метастазы из желудка, у 2 - из мочеполовой сферы, у одного - из пищевода, у 4 - из грудной железы, у 2 - из щитовидной железы, у остальных 23 - из бронхов и легких. Наш материал отражает не только частоту метастазов рака легкого в мозг, но и частую его бессимптомность на месте первичного развития. Явления со стороны нервной системы выступают на первый план, маскируют легочные симптомы и нередко побуждают диагностировать страдание как первичную опухоль мозга, апоплексию мозга, менингоэнцефалит и т. д. Солитарные метастазы встречаются значительно реже, чем множественные. Из упомянутых 23 наших больных солитарный метастаз был обнаружен только у 8.
В зависимости от локализации метастазов возникают соответствующие очаговые симптомы поражения головного мозга. Из особенностей, свойственных метастатическим ракам, следует отметить нередкое отсутствие признаков повышения внутричерепного давления и очень позднее появление застойных сосков. Очаговые симптомы могут быть мало выражены или не иметь определенной локализации, что объясняется наличием нескольких или многих раковых узлов в мозгу. Иногда клинический синдром развивается остро, причем не обнаруживается ни застойных сосков зрительных нервов, ни других признаков повышения внутричерепного давления.
Значительно реже, чем в веществе мозга, рак легкого метастазирует в оболочки. При этом наряду с поражениями черепно-мозговых нервов наблюдаются резкие головные боли. Такого рода метастазы могут быть приняты за сифилитический базальный менингит. Против сифилиса в этих случаях говорит исключительно резкая головная боль, неуклонное прогрессирование страдания, интенсивность поражения черепных нервов, отсутствие биологических реакций на сифилис.
Иногда множественные метастазы рака в мягкие мозговые оболочки вызывают клиническую картину, имитирующую инфекционный менингит. Этот так называемый карциноматозный лептоменингит может быть просмотрен и на секции, ибо обнаруживается только при микроскопическом исследовании. Клинически, помимо менингеальных симптомов, часто наблюдаются характерные психические изменения, выражающиеся в том, что у больного периоды психомоторного возбуждения сменяются апатичностью и резкой вялостью.
При патологоанатомическом исследовании метастатические узлы опухоли представляются резко отграниченными и сравнительно легко вылущиваются. По мере роста в раковых узлах может наступить дегенерация и распад ткани с образованием кисты. В окружающей раковый метастаз ткани наблюдается резкий отек и много фагоцитов.
Частота метастатических раковых опухолей мозга при первичной локализации в легких побуждает сделать заключение, что при обнаружении опухоли мозга у лиц в возрасте старше 40 лет рентгенографическое исследование легких является обязательным.
Заболевание может развиться остро и дать повод для диагноза мозгового инсульта. Иногда приходится наблюдать даже постепенное улучшение клинических симптомов. Точный диагноз не всегда легко установить и на аутопсии, если обнаруживается размягчение в области бассейна определенного сосуда. Причиной этого размягчения, однако, является не обычный тромбоз сосудов, а эмболия раковыми клетками. При этом размягчение наступает раньше, чем успеет развиться раковый узел. Исчезновение перифокального отека при такого рода раковой эмболии объясняет некоторый регресс клинических симптомов.
Для диагноза имеют значение также соматические признаки: субфебрильная температура, сдвиг влево формулы крови, повышение РОЭ, кахексия. Э. К. Евзерова отмечает при латентном раке легкого явления интоксикации в виде головных болей, упорных болей в груди, болей по нервным стволам, гипорефлексии. Все эти признаки являются далеко не постоянными.
Рак верхней доли легкого нередко непосредственно прорастает в позвонки; другие кости скелета при этом поражаются редко. Небольшой узел первичного рака легкого иногда трудно обнаружить, но наблюдаются множественные метастазы в костную систему. Особенно часто поражаются нижнегрудные и поясничные позвонки.
При этом обычно имеет место гематогенный метастаз в позвоночник со вторичным сдавлением спинного мозга и его корешков. Е. М. Полонская на 70 случаев метастаза рака в позвоночник обнаружила первичную локализацию в легких в 11 случаях. Рак позвоночника поражает тело позвонка и нередко захватывает несколько рядом лежащих позвонков. Сдавление корешков спинного мозга вызывает боли, отличающиеся исключительной интенсивностью. Твердая мозговая оболочка является устойчивым барьером, через который рак позвоночника очень редко прорастает в спинной мозг. Явления со стороны спинного мозга обусловлены сдавлением и дают картину компрессионного миелита. В течении рака позвоночника различают три фазы: невралгическую, деформации позвоночника и компрессионную. Нередко быстрое развитие заболевания стирает границы между этими фазами. Клиническая картина зависит от уровня поражения позвоночника. Возраст, наличие интенсивных болей, более быстрое течение позволяют в большинстве случаев отличить рак позвоночника от спондилита. Однако в некоторых случаях при невозможности отыскать первичную локализацию рака эти симптомы могут повести к ошибочной диагностике, так как туберкулезный спондилит у пожилых людей может протекать остро и быстро привести к летальному исходу. Вопрос в этих случаях решается рентгенографическим исследованием.
Невриты . Симптомы со стороны периферических нервов могут наблюдаться при непосредственном сдавлении корешков и нервов опухолью. Опоясывающего характера боли в грудной клетке указывают на вовлечение в процесс корешков межреберных нервов, а боли в руке - первого грудного корешка плечевого сплетения.
Сдавление возвратного нерва вызывает афонию, приступы удушья, кашля. Паралич возвратного нерва обычно свидетельствует о проникновении раковой опухоли в средостение. Сдавление блуждающего нерва проявляется замедлением или ускорением пульса, пароксизмами судорожного кашля. Сдавление грудобрюшного нерва вызывает мучительную икоту и паралич диафрагмы.
Синдром Панкоста . Рак легкого, располагающийся в области верхней легочной борозды, вызывает своеобразное сочетание симптомов, известное под названием синдрома Панкоста. При этом наблюдаются боли в плечевом суставе в руке, синдром Горнера, иногда атрофия мелких мышц кисти. Вследствие вовлечения в процесс шейного симпатического узла исчезает потливость на соответствующей руке, половине лица и шеи. При рентгенографии обнаруживаются узуры у основания I-II шейного ребра. Иногда к этому синдрому присоединяется отечность руки, свидетельствующая о сдавлении подключичной вены.
Полиневрит . При раке легкого, как и при злокачественных опухолях другой локализации, наблюдаются типичные полиневриты, причиной которых принято считать токсические факторы, в частности, повышенный распад белков и выделение опухолью других токсических продуктов обмена. По мнению В. В. Михеева, раковые полиневриты сходны с полиневритами при алиментарной дистрофии и авитаминозе. Автор связывает их патогенез с раковой кахексией. Развитие и тяжесть полиневрита могут не протекать параллельно тяжести кахексии, поэтому при появлении симптомов полиневрита у пожилых людей среди других причин следует вспомнить о возможности злокачественной опухоли.
Иногда синдром одновременного поражения нескольких периферических нервов вызывается метастазами, особенно если последние располагаются в позвоночнике или черепе. Увеличенные лимфатические узлы могут вызвать сдавление шейного или поясничного сплетения.
Обращаем внимание на два положения: первое - рак легкого развивается только из эпителия бронхиального дерева и его желез; второе - легочная ткань не имеет болевых окончаний, поэтому боль, как симптом болезни, появится тогда, когда в процесс будет вовлечена плевра или нервные стволы.
В течении рака легкого выделяют два периода: доклинический и клинический. Доклинический период отличается скудностью симптоматики, может продолжаться несколько лет, обнаруженная опухоль может оказаться случайной находкой.
Клинику рака легкого можно представить следующим образом.
При центральном раке легкого опухолевый узел, увеличиваясь, вызывает раздражение слизистой оболочки бронха, нарушение бронхиальной проходимости и вентиляции сегмента, доли или всего легкого в виде гиповентиляции и ателектаза, со смещением или без смещения средостения. Прорастая нервные стволы, плевру, опухоль вызывает болевой синдром и нарушение иннервации соответствующего нерва (диафрагмального, возвратного или блуждающего), а также картину вовлечения плевры в неопластический процесс. Метастазирование приводит к появлению вторичных симптомов со стороны пораженных органов и систем.
Периферический рак легкого в начальных стадиях протекает бессимптомно, так как паренхима легкого не имеет болевых окончаний. Увеличиваясь, опухоль прорастает плевру, соседние анатомические структуры, крупные бронхи и становится клинически похожей на ЦРЛ. В центре опухоли может возникнуть распад и кровотечение.
Атипичные формы РЛ чаще всего манифестируют своими отдаленными метастазами или симптомами, очень схожими с таковыми при других заболеваниях.
Таким образом, клинические проявления РЛ зависят от формы роста, стадии опухоли, степени нарушения бронхиальной проходимости, других осложнений основного процесса (распад, кровотечение, параканкрозная пневмония, метастазирование в лимфатические узлы и отдаленные органы).
Общепринято деление симптомов опухолевого процесса на общие, местные и симптомы, связанные с отдаленным метастазированием и осложнениями .
При РЛ наблюдаются следующие местные симптомы: кашель, кровохарканье, выделение мокроты, осиплость голоса, сдавление верхней полой вены, симптомы, связанные с прорастанием в соседние органы и нарушением бронхиальной проходимости. К местным симптомам можно также отнести смещение средостения и связанные с ним перегибы сосудов сердца, бронхов, нарушение ритма работы сердца и легких. При экссудативных плевритах нарушается также вентиляция легких из-за сдавления паренхимы жидкостью.
Симптомы, связанные с метастазированием и осложнениями РЛ, тесно переплетаются с общими и местными. Но прежде всего это метастазы в жизненно важные органы и ткани - печень, кости, головной мозг, и связанные с ними проявления, вплоть до патологического перелома, полиорганной недостаточности. Осложнения РЛ, в основном, связаны с нарушением бронхиальной проходимости, ателектазом, распадом легочной ткани и развитием тяжелых профузных легочных кровотечений.
Клинические варианты центрального и периферического рака
Особенности центрального рака легкого с эндобронхиальной формой роста следующие: в ответ на появление опухоли в слизистой бронха появляется кашель, вначале сухой, затем появляется светлая мокрота, иногда с примесью прожилок крови. Это обусловлено не столько распадом самой опухоли, сколько разрывом мелких кровеносных сосудов - капилляров. С ростом опухоли нарушается дренажная функция бронха - возникает гиповентиляция соответствующего сегмента или доли легкого, а в последующем ателектаз. Мокрота приобретает гнойный характер. Этот этап болезни сопровождается повышением температуры тела, общим недомоганием, слабостью, одышкой. Повышение температуры тела объясняется активизацией эндобронхиальной микрофлоры, слабость и недомогание - явлениями интоксикации. Одышка обусловлена двумя причинами. Во-первых, уменьшается дыхательная поверхность легочной ткани, во-вторых, через ателектазированную часть легкого продолжается, пусть и в уменьшенном количестве, легочный кровоток. Но в этом месте не происходит газообмена, поэтому кровь возвращается в большой круг кровообращения такой же неоксигенированной, какой и поступила. В свою очередь, хеморецепторы, расположенные в дуге аорты, ее бифуркации, каротидном клубочке, улавливают химизм крови и через подкорковые механизмы регуляции функций жизненно важных органов заставляют больного дышать чаще и глубже. Развивается обтурационная пневмония или раковый пневмонит. Обычно этот процесс проявляется в период осенних и весенних эпидемий респираторных инфекций. Тогда же больных направляют на рентгенологическое исследование, и у них выявляется РЛ или определяется пневмония. После кратковременного противовоспалительного лечения (обычно 5-7 дней) наступает восстановление бронхиальной проходимости, снижение воспалительного компонента, снижение СОЭ и числа лейкоцитов в периферической крови, самочувствие больного улучшается. Рентгенологически также уменьшается зона затемнения легочной ткани. Ошибочно принимая картину ракового пневмонита за пневмонию с хорошим терапевтическим эффектом, клиницисты совершают ошибку - не проводят больному бронхологического исследования, контрольного рентгенологического исследования в динамике - и тем самым не устанавливают диагноз рака легкого. Раковый пневмонит может привести к вовлечению плевры в воспалительный процесс Это может выразиться появлением болевого синдрома (сухой плеврит) и даже экссудативного плеврита. На начальных этапах болезни плевральная жидкость серозная, в ней нет раковых клеток.
Затем рост опухоли приводит к вовлечению в процесс рядом расположенных анатомических структур. Так, прорастание опухолью возвратной ветви блуждающего нерва влечет за собой паралич мышц, натягивающих голосовые связки, и появляется осиплость голоса. Следует сказать, что осиплость голоса чаще проявляется при локализации рака в левом легком, так как именно слева возвратный нерв отходит от блуждающего на уровне нижнего края дуги аорты. Справа этот симптом наблюдается реже, так как возвратный нерв отходит на уровне нижнего края правой подключичной артерии.
Прорастание основного ствола блуждающего нерва влечет за собой прежде всего изменения со стороны сердечно-сосудистой системы. Поскольку в какой-то мере устраняется действие парасимпатической иннервации сердца и начинает преобладать симпатическая нервная система, то возникает тахикардия, а со стороны желудочно-кишечного тракта наблюдается метеоризм и усиленная перистальтика кишечника.
Поражение диафрагмального нерва ведет к параличу диафрагмы и, соответственно, релаксации соответствующего купола. Прорастание опухолью непосредственно перикарда может привести к болевому симптому со стороны сердца. Это приводит к ошибочной госпитализации больных в кардиологический стационар. Метастазирование или прорастание опухолью области расположения верхней полой вены (ВПВ) ведет к нарушению оттока крови и лимфы из верхней половины туловища, верхних конечностей, головы и шеи. Лицо больного становится одутловатым, с цианотичным оттенком, набухают вены на шее, руках, грудной клетке. Если попросить пациента наклонить туловище, то при его возврате в вертикальное положение отток крови от верхней половины будет значительно замедлен. Больные с трудом могут спать лежа, принимают вынужденное полусидячее или вертикальное положение туловища. Этот симптомокомплекс носит название синдрома сдавления верхней полой вены. Он нередко сопровождает опухоли средостения, легочно-средостенную форму лимфогранулематоза, неходжкинские лимфомы, а также тромбоз ВПВ. Наблюдая подобных больных РЛ, следует отметить, что злокачественный процесс успевает к этому времени значительно распространиться, в средостении (часто с обеих сторон) определяются конгломераты лимфатических узлов, может быть жидкость в плевральных полостях, метастазы в надключичных лимфатических узлах. В этой ситуации трудно сразу решить, с какой стороны располагается первичный очаг. Нелишне напомнить, что атипичные формы рака легкого в конечном итоге относятся к центральной или периферической формам.
При распространении РЛ на плевру возможно имплантационное метастазирование по плевре и возникновение плеврита. В этом случае при цитологическом исследовании плеврального содержимого возможно обнаружение в нем раковых клеток. Жидкость может принять геморрагический характер. Этому предшествует распад метастатических очагов.
Читайте также:

