Виды дисгормональных злокачественных новообразований
Работа женского организма довольно сильно зависит от функционирования гормональной системы. Немаловажную роль играет повышенная эмоциональность, восприимчивость. И все переживания, стрессы, напряженная работа без отдыха, разлад в семье отражаются на здоровье. Статистика утверждает, что с заболеваниями молочных желез сталкивается каждая третья женщина. Грудь - очень чувствительный орган, поэтому любой сбой в организме может неблагоприятно на ней отразиться. Рассмотрим дисгормональные заболевания молочных желез. В чем их причина и как проходит диагностика? А также какие существуют методы лечения на сегодняшний день?
Орган-мишень
Молочные железы можно смело назвать органом-мишенью, потому что любые изменения в организме женщины обязательно отразятся на состоянии и функционировании грудной железы. Нарушения в работе эндокринной системы, а также гинекологические патологии часто сочетаются с дисгормональными заболеваниями молочных желез.
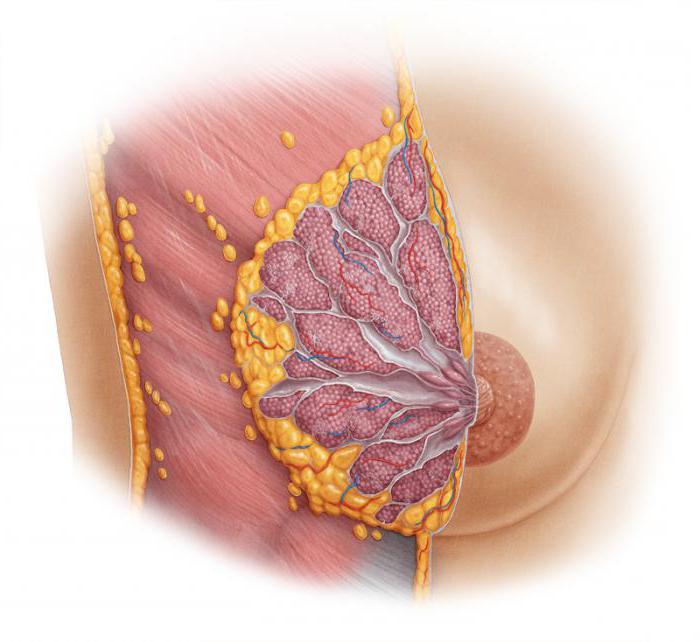
Большое влияние оказывают стероидные половые гормоны. Заболевания молочных желез напрямую зависят от менструальной функции организма и от механизмов, которые ее регулируют. Каждый гормон в организме женщины выполняет свою функцию по отношению к молочным железам. Оптимальный уровень и соотношение всех гормонов обеспечивают полноценное их функционирование. Прогестерон, эстроген и пролактин - гормоны, которые оказывают наибольшее влияние на молочные железы.
Причины дисгормональных заболеваний женской груди
Можно выделить несколько факторов, влияющих на развитие дисгормональных заболеваний молочных желез у женщин, которые могут стать причиной развития патологии.
- Заболевания эндокринной системы.
- Наследственная предрасположенность.
- Стрессовые ситуации.
- Поздняя первая беременность после 30 лет.
- Отсутствие беременностей и родов.
- Частые аборты.
- Самопроизвольное прерывание беременности на ранних сроках.
- Лишний вес, ожирение.
- Отсутствие грудного вскармливания или слишком длительное кормление малыша грудью.
- Раннее наступление менструации до 12 лет.
- Гинекологические заболевания.
Если имеет место сочетание нескольких факторов, то риск развития патологии увеличивается.

Дисгормональные заболевания молочных желез
Перечень заболеваний и их виды:
1. Мастопатия. Существует два вида:
- Узловая.
- Диффузная.
К узловой относят:
- Кисты.
- Фиброаденому.
- Листовидную фиброаденому.
- Липому липогранулему.
- Внутрипротоковую папиллому.
- Гамартому.
- Ангиому.
Диффузная мастопатия может быть:
- Смешанной формы.
- Преобладает железистый компонент – аденоз.
- Преобладает фиброзный компонент – фиброаденоз.
- Преобладает кистозный компонент – фиброкистоз.
- Склерующий аденоз.
2. Мастодиния (болезнь Купера).
6. Интрадуктальная папиллома. Болезнь Минца.
Еще существует инволютивный вид заболевания. Может носить фиброзный характер. Чаще всего встречается после 35 лет.
Рассмотрим, какие симптомы могут присутствовать, если развиваются дисгормональные заболевания молочных желез. Их знание поможет на ранней стадии распознать приближающуюся патологию.
Симптоматика мастопатии и мастодинии
Для начала ответим на вопрос, что такое мастопатия молочных желез? Это дисгормональное заболевание, которому свойственно разрастание соединительной и железистой ткани с образованием кист и различных уплотнений.

Для мастопатии характерны следующие симптомы:
- Боли в молочных железах. Они могут быть ноющими, тупыми. Перед менструацией боль усиливается.
- Чувство тяжести в молочных железах.
- Болевые ощущения при осмотре. Замечено, что 10-15% женщин боли не испытывают.
- Дискомфорт и увеличение объема молочных желез.
- Повышенная чувствительность молочной железы.
- Выделения из сосков.
- Узлы при узловой мастопатии.
При этом женщина может узнать на собственном опыте, что такое мастопатия молочных желез, постоянно испытывая:
- Головные боли.
- Нервное напряжение.
- Дискомфорт в животе.
Эти симптомы свойственны предменструальному синдрому.
Мастодиния, или болезнь Купера, может формироваться на фоне мастопатии. При этом происходит перерождение кистозных и фиброзных образований. Может быть физиологической, на фоне пубертатного периода, беременности или менопаузы. А может носить патологический характер, быть симптомом заболевания молочных желез или соседних органов.
Мастодиния бывает циклической, то есть проявляется в фазы менструального цикла, и нециклической. При циклическом течении свойственны выше указанные признаки, схожие с мастопатией. Для нециклической характерно:
- Боли постоянные или периодические.
- Локализованная боль. Можно выделить болевой участок.
- Возможны покраснения.
- Боль в одной молочной железе.
- Набухшая грудь.
- Соски болезненные, при надавливании появляются выделения.
- Нет повышенной чувствительности.
Мастодиния может быть признаком воспалительных процессов в тканях или новообразований в груди.
Симптоматика галоктореи и гинекомастии
Опишем симптомы дисгормонального заболевания "галакторея молочной железы". Что это такое? Любые выделения из сосков и протоков молочной железы. Это не считается самостоятельным недугом, но может быть одним из симптомов дисгормональных нарушений в организме. Такое явление возникает не только у женщин, но может быть у детей и мужчин в любом возрасте.
С другой стороны, есть ответ на вопрос и в самом названии галакторея молочной железы. Что это такое, можно понять, если перевести название с греческого - это означает истечение молока.
Патологии свойственны следующие проявления:
- Выделения из груди не содержат примеси крови.
- Можно обнаруживать периодически или постоянно небольшие выделения.
- Выделения происходят без надавливания на сосок или с надавливанием.
- Наблюдается нарушение менструального цикла.
- Процесс выделений может быть односторонним или двусторонним.
- Головные боли и нарушение зрения будут, если есть патологические нарушения в гипоталамусе или гипофизе.
Дисгормональные заболевания молочных желез бывают не только у женщин, но встречаются и у мужского пола - это гинекомастия. Происходит увеличение грудных желез в силу разрастания железистой ткани. Явление нередкое, а выявляется оно в основном тогда, когда у пациента появляется вопрос: "Почему одна грудь больше другой?" Обозначим, у кого может возникнуть эта патология:
- У мужчин после 40.
- У новорожденных.
- У юношей в период полового созревания.
В данных случаях гинекомастия считается физиологической и, как правило, проходит самостоятельно.
- Набухание молочной железы.
- Может с одной стороны набухнуть грудь.
- Соски и ареол темного цвета.
- Возможны выделения из соска.
- Чувство дискомфорта, давления в груди.
Если ответом на вопрос, почему одна грудь больше другой не являются физиологические изменения в организме, то это может быть развитие опухолевого процесса, что встречается довольно редко.
Симптоматика галактоцеле и болезни Минца
Галактоцеле молочных желез - это жировая киста, доброкачественная. Она наполнена свернувшимся молоком. Может возникнуть через 7-10 месяцев после прекращения лактации. А также бывают случаи появления у беременных женщин и кормящих матерей. Как правило, процесс протекает бессимптомно, но можно выделить некоторые особенности:
- Если киста крупная, ее можно обнаружить при пальпации.
- Как правило, обнаруживают на УЗИ.
- Может быть одиночной и множественной.
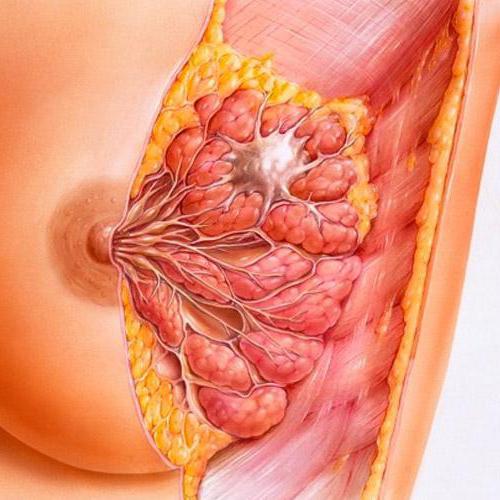
Галактоцеле не является опасным заболеванием, но требует к себе внимания и своевременного лечения.
Совсем другие симптомы присутствуют, когда развивается интрадуктальная папиллома. Это доброкачественная опухоль, которая образовывается на стенке протока железы с ее внутренней стороны. Часто ее связывают с протеканием фиброзно-кистозной мастопатии. Одно из названий этого заболевания - болезнь Минца. Симптомы, характерные для этого заболевания:
- Выделения из груди с кровянистыми сгустками или прозрачные, возможно, зеленовато-бурого цвета.
- При ощупывании и надавливании возникает сильная боль.
- Нащупать можно узлы округлой формы.
- Покраснение на болезненном участке.
- Если киста лопается, то возможно развитие воспалительного процесса. При этом повышается температура, возникает слабость.
Стоит отметить, что интрадуктальная папиллома может очень быстро созревать, а на начальной стадии никак себя не проявлять.
Сбор анамнеза
Если вы при осмотре заметили какое-либо изменение молочных желез, или же вам знаком хотя бы один из выше описанных симптомов, необходимо посетить врача.
Осмотр молочных желез необходимо проводить на 2-3 день после окончания менструации в 1 фазе цикла. Во 2-й фазе менструального цикла осмотр проводить не считается целесообразным, так как железа в это время становится более плотной. В этом случае большая вероятность допущения ошибки при диагностике.
Врач должен собрать информацию о том, как развивалось заболевание с учетом первых его проявлений. Необходимо установить:
- Как связаны проявления заболевания с менструальным циклом.
- Выяснить наличие сопутствующих заболеваний. Особенно важны заболевания гинекологические, щитовидной железы, печени.
- Учесть социально-бытовые условия.
- Темперамент и характер пациентки.
- Наличие признаков неврастении.
- Наследственные болезни по линии матери.
Во время визуального осмотра необходимо обратить внимание:
- На развитие, размеры и симметрию молочных желез.
- На симметрию сосков и их деформацию.
- На цвет и структуру кожного покрова.
- Сосудистый рисунок.
Далее проводится пальпация. Начинают с верхнего квадрата и двигаются в направлении от периферии к соску. Необходимо провести пальпацию в следующих положениях:
- Стоя.
- Лежа на боку, при этом рука со стороны пальпации должна лежать под головой.
- Лежа на спине.
Также необходимо пальпировать подмышечные лимфатические узлы и внутренние.
При этом обратить внимание на:
- Подвижность железы.
- Болезненность.
- Контуры.
- Выделения из сосков.
- Температуру кожи над новообразованием.
Если в груди обнаружено сомнительное уплотнение необходимо срочно сделать пункцию или расширенную биопсию, с проведением гистологического исследования.
Диагностика заболеваний молочных желез
Помимо визуального осмотра и пальпации, для постановки диагноза врач назначает дополнительные специальные инструментальные исследования.
- УЗИ молочных желез.
- Маммографию.
- Пневмографию.
- Термографию.
- Галактографию.
- Дуктографию.
- Пневмоцистографию.
- Сдается анализ крови на определение уровня гормонов, онкомаркеров, гормонов щитовидной железы.
- Гистологическое и цитологическое исследование выделений из соска.
- Пункцию очаговых уплотнений, лимфатических узлов с дальнейшим гистологическим и цитологическим исследованием.
Только после сбора всей информации доктор ставит диагноз и назначает лечение. Какие методы существуют, рассмотрим далее.
Методы лечения
Дисгормональные заболевания молочных желез лечения требуют длительного. Необходим комплексный подход, должны учитываться гормональные особенности, сопутствующие гинекологические заболевания, а также требуется обозначить причину развития болезни.
Каждая форма заболевания и пациентка требует индивидуального подхода. Но в первую очередь необходимо устранить экзогенные факторы. Это стрессовые ситуации, неправильное питание, курение, алкоголь, беспорядочную половую жизнь, применение оральных контрацептивов.
Группы препаратов, которые используют в терапевтическом лечении:
Также хочется отметить, что лечить доброкачественные опухоли и дисгормональные заболевания молочных желез необходимо, придерживаясь рационального питания. Ограничивать употребление жиров животного происхождения. Рацион должен содержать как можно больше свежих овощей и фруктов, капусты и цельных злаков. Необходимо употреблять печень, яйца, молоко, рыбу, томаты, продукты с большим содержанием калия. Как можно больше растительной клетчатки должно быть в рационе, особенно это нужно пациентам, склонным к ожирению.
Профилактика дисгормональных заболеваний
Дисгормональные заболевания молочных желез требуют не только лечения, но и применения профилактических мер. Это, прежде всего, ежегодный осмотр у доктора. Для женщин, которые входят в группу риска, необходим осмотр каждые полгода. Если имеется узловая форма мастопатии, необходимо наблюдаться и проходить осмотр каждые три месяца. При этом проходить УЗИ и маммографию.
Профилактические методы заболеваний молочных желез включают:
- Рациональное питание, избегать полуфабрикатов, жирных и копченых продуктов.
- Употребление витаминов в виде свежих овощей и фруктов. В осенне-зимний период принимать поливитамины.
- Избегание пестицидов и химических добавок в пище.
- Выполнение своевременно детородной функции.
- Контроль над приемом гормональных препаратов. Желательно приступать к их приему только после консультации с врачом.
- Осуществление грудного вскармливания.
- Регулярные сексуальные отношения.
- Своевременное лечение: патология щитовидной железы, гинекологических заболеваний, эндокринных заболеваний, отклонений в работе печени.
А также необходимо избегать психотравмирующих ситуаций, отказаться от курения и алкоголя. Вести здоровый образ жизни, иметь ежедневные физические нагрузки. Если женщина будет внимательнее относиться к своему здоровью, то не пропустит первые звоночки надвигающегося заболевания. Своевременно выявленная патология гораздо лучше поддается терапии.
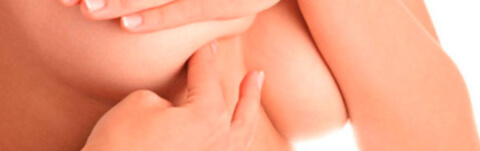
Заболевания молочной железы являются на сегодняшний день весьма актуальной темой. Свыше шестидесяти процентов женщин, обращающихся в медицинские учреждения, предъявляют жалобы, связанные именно с молочными железами. Обследование молочных желез тем или иным методом также является скрининговым, то есть должно проводиться при стандартных медицинских осмотрах для своевременного выявления отклонений от нормы.
Одной из важнейших функций лечащего врача является, как известно, просветительская работа. В отношении молочных желез она заключается в обучении пациенток технике самообследования. Данная процедура крайне важна, при регулярном проведении она способна выявить то или иное заболевание на ранней стадии, что послужит причиной своевременного обращения к врачу, а прогноз лечения будет в таком случае наиболее благоприятным. Самообследование должно проводиться один раз в месяц, оно включает в себя внешний осмотр и пальпацию железистой ткани.
Выявление патологии молочных желез
Выявление патологии также включает в себя, кроме общеклинического обследования, применение специальных методик лучевой диагностики. Конкретный способ исследования зависит от возраста пациентки и от показаний. Для скрининга принято использовать ультразвуковое исследование молочных желез в молодом возрасте, а после 45 лет проводят рентгенологическое исследование — маммографию. Это связано с высоким риском развития новообразований в этом возрасте и с высокой чувствительностью метода маммографии к таковым.
В данной статье пойдет речь о наиболее часто встречающихся заболеваниях молочных желез. Нередко врачам приходится сталкиваться с таким заболеванием, как мастопатия, или фиброзно-кистозное заболевание молочных желез. Причиной развития данного заболевания являются эндокринные нарушения в организме женщины. Железистая ткань имеет множество рецепторов к различным половым гормонам, и относительное преобладание одного над другим приводит к нарушениям пролиферативных процессов ткани.
Эстрогены стимулируют повышенное деление клеток эпителия альвеол и протоков, а также рост соединительной ткани, в результате развивается фиброзно-кистозная мастопатия. Также к развитию заболевания может приводить повышенный уровень пролактина — гормона, синтезируемого гипофизом.
Фиброзно-кистозная мастопатия может быть диффузной или локализованной в зависимости от степени ее распространения в ткани железы.
Выделяют следующие формы диффузной кистозно-фиброзной мастопатии:
- аденоз, характеризующийся превалированием железистого компонента;
- кистозная форма, когда на первый план выступает образование кист — полостей, заполненных жидкостью;
- фиброзная форма с разрастанием фиброзных тяжей в железистой ткани;
- смешанная форма.
При развитии значительного уплотнения говорят о склерозирующем аденозе.
Локализованная форма мастопатии может проявляться в виде узловой мастопатии, кисты молочной железы, внутрипротоковой папилломы, фиброаденомы.
Доброкачественные патологии молочных желез составляют наиболее распространенную группу заболеваний. Вследствие дисгормональной природы многих из них, очень характерно сочетание такой патологии с отягощенным гинекологическим анамнезом пациентки, то есть с наличием у нее тех или иных гинекологических заболеваний, чаще всего, также дисгормонального характера. Согласно данным статистики, женщины, имеющие доброкачественные дисгормональные заболевания молочных желез, имеют повышенный риск развития злокачественных новообразований.
Факторы, играющие роль в развитии дисгормональных нарушений и соответствующих заболеваний молочных желез, достаточно многочисленны. К ним относится возраст более 45 лет, так как в это время начинаются инволютивные изменения в женской половой системе, отсутствие в анамнезе беременности и родов, а также поздняя первая беременность и роды после 30 лет.
Кормление ребенка грудью в течение нормального периода имеет благоприятное влияние на гормональный фон женщины, и отсутствие этого периода, а также его неадекватная длительность (слишком короткий или слишком длительный промежуток времени) также относятся к факторам риска.
Раннее наступление первой менструации, эндокринные нарушения менструальной функции, различные эндокринные патологии, серьезные стрессовые ситуации, сопровождающиеся сбоями в нейроэндокринной регуляции, аборты и самопроизвольные выкидыши дополняют группу многочисленных факторов риска. Имеет значение и наследственность: женщина относится к группе риска, если у ее матери или ближайших родственниц по материнской линии имеется патология молочных желез доброкачественного или злокачественного характера.
Профилактические мероприятия
В первую очередь, это регулярное обследование у гинеколога и своевременное лечение гинекологических заболеваний. Важным является индивидуальный подбор метода контрацепции и избегание абортов. Необходимо планировать возникновение беременности, а при ее наступлении рекомендовано правильное ведение, с регулярным посещением врача женской консультации. После родоразрешения при отсутствии противопоказаний к грудному вскармливанию должно осуществляться его адекватное по длительности осуществление.
Нарушения в гормональной сфере отражаются не только на молочной железе. Они являются предрасполагающим фактором и для развития других заболеваний женской половой системы, таких, как эндометриоз, а также миома матки.
Невозможно не затронуть тему рака молочной железы. Это онкологическое заболевание занимает одно из первых мест среди причин женской смертности. Эти статистические данные можно и нужно изменить, особенно если учесть большие диагностические возможности современной медицины. Своевременное выявление опухоли на ранней стадии является гарантией эффективного лечения и сохранения здоровья пациентки. Классификация рака молочной железы обширна.
В нескольких словах, онкологический процесс может возникнуть в железистой ткани или на уровне соска, последнее носит название рака Педжета. Онкологический процесс в ткани молочной железы может иметь узловой характер со сдавливанием окружающих структур или распространенный, когда происходит прорастание опухоли в окружающие ткани.
Если возникает подозрение на наличие онкологического процесса в молочной железе, пациентка направляется к врачу-онкологу. При обнаружении в железе узловых образований требуется консультация врача-маммолога. В этом случае решается вопрос о дальнейшем диагностическом поиске. Узел может просто наблюдаться, может быть принято решение о его пункции поз контролем УЗИ, а также должен быть рассмотрен вопрос о необходимости оперативного вмешательства.
Терапия дисгормональных заболеваний молочных желез может быть консервативной, но иногда требуется хирургическое вмешательство. Консервативные мероприятия включают в себя прием гормональных препаратов, фототерапию, использование общеукрепляющих препаратов, витаминов и минералов. Показаниями к хирургическому вмешательству чаще всего являются ограниченные очаговые образования, а также крупные кисты.
Алиментарные факторы, или особенности питания, могут играть определенную роль в развитии мастопатии. Необходимо следить за нормальной работой кишечника, проводить своевременное лечение заболеваний желудка, гепато-билиарной системы. В ежедневном рационе обязательно должны присутствовать в должном количестве пищевые волокна, витамины, особенно А, Е, Р, группа В.
Стоит помнить, что витамины А и Е являются жирорастворимыми, и для их усвоения необходимы липиды, лучше, если они будут растительного происхождения. Для правильного формирования соединительной ткани необходимо достаточное количество витамина С.
Современная техника, квалифицированные специалисты и лучшие методы лечения — это то, на что могут с полной уверенностью рассчитывать наши клиенты.

Нераспознанное иммунной системой новообразование растет, вскоре начинает метастазировать в другие органы и ткани, замещая злокачественными клетками здоровые клетки ткани или органа. Для подтверждения злокачественности процесса проводится гистологическое исследование.
Один из факторов, влияющих на развитие злокачественной опухоли – генетическая предрасположенность. Есть определенные виды опухолей, которые чаще встречаются у женщин, есть виды опухолей, которые более часто поражают мужчин. Мужчины чаще болеют раком пищевода, губ, женщины – раком молочных желез, шейки матки, толстой кишки. Одинаково часто мужчины и женщины болеют злокачественными заболеваниями легкого, желудка, кожи. Некоторые виды злокачественных опухолей поражают преимущественно детей. Факторами риска развития злокачественной опухоли считают негативное воздействие окружающей среды, вредные привычки и рацион питания. Так, употребление большого количества жиров способствует развитию рака молочной железы, рака толстой и прямой кишки. Курение способствует развитию опухоли языка, гортани, легких. Также способствуют развитию этих злокачественных заболеваний продукты сгорания при приготовлении пищи.
Анатомия злокачественной опухоли
Принято, что опухоли, развивающиеся из эпителиальных клеток, называются раком или карциномой, а развивающиеся из соединительной ткани - называются саркомой. Развитие злокачественной опухоли может произойти в любом органе или ткани организма. Определенные негативные факторы создают для появления опухоли благоприятные условия, и она получает своё развитие. Оно начинается с определенного участка ткани или органа, по мере деления клеток опухоль прорастает в соседние ткани и органы, через кровеносное русло злокачественные клетки распространяются по организму – начинается метастазирование. В отличие от доброкачественных, злокачественная опухоль характеризуется агрессивным ростом, способна проникать в лимфатические и кровеносные сосуды, давать метастазы, которые ведут к развитию новых злокачественных образований в тканях и органах. Метастазирование – это определенное взаимодействие организма и опухоли, которое состоит из нескольких этапов: отделение злокачественных клеток от материнской опухоли, проникновение в кровеносное русло или лимфатические сосуды, передвижение клеток по сосудам, приживление злокачественных клеток в отдаленных лимфоузлах или органах. Злокачественные опухоли с быстрым ростом часто подвергаются некрозу – ткани опухоли размягчаются, образуются полости, начинается гнойное воспаление тканей. В результате такого процесса происходит прободение органа (чаще всего полостного) пораженного опухолью.
Злокачественная опухоль состоит из специфической и неспецифической ткани – паренхимы и ткани с сосудами, нервами, соединительнотканной стромой. Опухоль, состоящая только из опухолевых клеток, называется гистоидной опухолью, опухоль с выраженной стромой – органоидной опухолью.
Опухоли бывают зрелые (гомологичные и гомотипичные) и незрелые (гетерологичные и гетеротипичные). Строма является поддерживающей основой опухоли (скелетом), состоит из соединительной ткани, пронизанной кровеносными сосудами, которые питают опухоль. По своему внешнему виду опухоли подразделяются на:
Узловые, круглой формы.
Сосочковые, ворсинчатые опухоли.
Диффузные, отличающиеся от нормальной ткани окраской и консистенцией.
Образовавшие подобие шляпки гриба злокачественные опухоли.
Один из признаков злокачественного процесса – это инфильтрующий рост. Злокачественная опухоль разрушает соседнюю ткань, создавая неподвижное образование с размытыми границами. Злокачественная опухоль, состоящая из паренхимы, растет быстро, зрелые и опухоли со стромой растут медленно. Рост злокачественной опухоли зависит от ряда факторов – на быстрый рост может повлиять травма, воспалительный процесс, беременность, период полового созревания.
Классификация злокачественных опухолей
Классификация по стадиям развития учитывает определенные критерии: размер новообразования, степень поражения соседних тканей, распространение опухоли в соседние анатомические отделы, органы и ткани, наличие метастазов или их отсутствие. Классификация злокачественных опухолей включает 4 стадии развития, которые обозначаются римскими цифрами (классическая).
Стадии злокачественной опухоли
Первая стадия – начало изменения нормального процесса развития и роста клетки.
Вторая стадия – рост злокачественных клеток.
Третья стадия – прогрессивный рост опухоли.
Четвертая стадия – метастазы обнаруживаются в отдаленных лимфоузлах, органах и тканях.
Классификация TNM злокачественных опухолей
Также используется классификация злокачественных опухолей по международной системе, где:
T – величина опухоли
N – метастазы в регионарных узлах (местных)
M – отдаленные метастазы
К значению Т добавляют цифры от 0 до 4:
То – отсутствуют признаки первичной опухоли.
Тis (in situ) – обозначает внутриэпителиальную опухоль.
Т1 – незначительное распространение опухоли.
Т2 – опухоль поразила около половины тканей органа.
Т3 – опухоль распространилась на 2/3 части органа.
Т4 – полностью поражен орган, опухоль вышла за пределы органа.
К значению N добавляют цифры от 0 до 3, значения N0-N3 – показывают поражение метастазами регионарных лимфатических узлов, степень поражения. Значение Х говорит о том, что нет данных о метастазах в регионарных лимфоузлах, нет возможности оценить опухоль, ее размеры и распространение.
Nх – данных о метастазах нет.
N0 – метастазов в регионарных лимфоузлах нет.
N1 – метастазы в регионарных лимфоузлах.
N2 – поражены метастазами отдалённые лимфоузлы.
N3 – полное удаление злокачественной опухоли невозможно, поражены парааортальные лимфоузлы.
Значения М0 –М1 – наличие или отсутствие отдаленных метастазов.
М0 – нет отдаленных метастазов.
М1 – значение указывается при обнаружении даже одного отдаленного метастаза.
Добавление к данным символам буквы G указывает степень злокачественности опухоли:
G1 – высокодифференцированные клетки опухоли, низкая степень злокачественности.
G2 – низкодифференцированные клетки опухоли, злокачественность средней степени.
G3 – недифференцированные клетки опухоли, высокая степень злокачественности.
Символ Р обозначает в классификации опухолей – проникновение. Добавление этого символа обозначает степень прорастания опухолью стенок полых органов. Применяется в классификации только полых органов:
Р1 – опухоль находится в пределах слизистой.
Р2 – опухоль проросла в подслизистый слой.
Р3 – опухоль проросла в мышечный слой.
Р4 – проросла серозную оболочку, распространилась за пределы органа.
Типы злокачественных опухолей
Рак эпителиальных тканей
Аденокарцинома (слизистая, тубулярная, ацинозная, сосочковая, коллоидная), трабекулярный рак, медуллярный рак, фиброзный рак, эпидермоидный рак, недифференцированный рак - базалиома.
Рак покровного эпителия – это рак кожи, бронхов, губ, пищевода, мочевого пузыря и влагалищной части шейки матки. Рак железистого эпителия – это рак молочной железы, печени, матки, бронхов, поджелудочной железы, кишечника, слюнных желез.
Эпителиальные опухоли занимают первое место среди опухолей органов полости рта. Около 95% составляет плоскоклеточный рак, чаще всего встречается ороговевший плоскоклеточный рак. Развитию рака органов полости рта способствуют вредные привычки – курение, жевание табака, плохой уход за полостью рта, кариоз, протезы зубов, вызывающие частые травмы полости рта – щек, языка, слизистой оболочки дёсен, предраковые заболевания – лейкокератоз, не излеченные язвы полости рта, лейкоплакия (вызывается гормональными сбоями в организме, анемией). Основной причиной эпителиальной опухоли щеки являются протезы, которые травмируют слизистую щёк в течение длительного времени.
К эпителиальным опухолям матки относится карцинома in situ (не выходящая за пределы органа), которая определяется как внутрипротоковая карцинома, неинвазивная карцинома. Различные предраковые заболевания способствуют развитию рака матки при их недостаточном лечении или позднем обнаружении.
Около 90% опухолей яичников составляют эпителиальные опухоли. Диагностика злокачественных опухолей яичников очень сложна, поэтому большей частью они обнаруживаются на поздних стадиях.
Злокачественные опухоли эпителиального происхождения преимущественно метастазируют лимфогенным и лимфогематогенным путем, в отличие от других видов опухолей, которые преимущественно метастазируют гематогенным путем.
Типы злокачественных опухолей лимфатических и кровеносных сосудов
К злокачественным опухолям тканей кровеносных, лимфатических сосудов относится ангиосаркома, лимфангиоэндотелиома, гемангиоэндотелиома.
Ангиосаркома – злокачественная опухоль, легко метастазирующая. Происходит из перителия и эндотелия сосудов. Встречается редко, частота заболевания у мужчин и женщин одинаковая.
Лимфангиоэндотелиома – происходит из эндотелия лимфатических и кровеносных сосудов. Опухоль имеет тенденцию к быстрому росту и метастазированию. Метастазы опухоли поражают в первую очередь лимфатические узлы шеи, затем легкие и печень. Первичная ангиосаркома поражает пожилых людей, вторичная возникает при хроническом лимфатическом отеке.
Пораженный злокачественной опухолью лимфатический узел может спровоцировать распространение злокачественных клеток через лимфатическую и кровеносную системы в другие органы, где клетка может начать делиться и дать начало новой опухоли. Опухоль лимфатических узлов может спровоцировать злокачественные процессы в печени, костях, легких. Наиболее часто злокачественная опухоль лимфатических узлов развивается в области шеи.
Злокачественная опухоль соединительной ткани
К ним относятся: генерализованный ретикулез, ретикулосаркома, гемацитобластоз, лимфогранулематоз, миелоз, лимфаденоз, а также новообразования из неоформленной соединительной ткани: цитобластома (круглоклеточная саркома), полиморфно- и эпителиоидноклеточная, веретенноклеточная саркома, фибросаркома, липосаркома. Злокачественные образования оформленной соединительной ткани: остеосаркома, хондросаркома, злокачественная хордома.
Фибросаркома – злокачественная опухоль, которая начинает свое развитие из надкостницы, тканей сухожилия, из соединительных оболочек (фасций). Наиболее часто болеют молодые люди и люди зрелого возраста, поражает фибросаркома чаще всего конечности.
Злокачественная опухоль мышечной ткани
К злокачественным опухолям мышечной ткани относятся: миосаркомы (рабдомиосаркома, лейомисаркома, миобластома зернистоклеточная злокачественная.).
Злокачественные опухоли мышечной ткани развиваются из мышц, поднимающих волос, мышц потовых желез (кожные лейосаркомы), гладких мышц артериол и подкожных вен (подкожные лейосаркомы).
Рабдомиобластома происходит из поперечнополосатой (скелетной) мышцы, часто развивается у детей. Растет опухоль быстро, не происходит нарушения функций, нет боли. Часто прорастает кожу, образует узлы, которые кровоточат.
Злокачественные опухоли нервной системы
Опухоли, поражающие нервную систему: эпендимобластома, астробластома, злокачественная невринома, неврофибросаркома, симпатогониома, злокачественная параганглиома, медуллобластома, менингеальная саркома, глиобластома, спонкиобластома.
Злокачественные опухоли нервной системы развиваются в различных отделах головного мозга. Злокачественная патология встречается в любом возрасте, начиная от раннего детского возраста и заканчивая старческим возрастом. Некоторые виды опухолей поражают преимущественно детей.
Злокачественное заболевание кожи – меланома, бывает пигментной и беспигментной. Развивается злокачественная опухоль из меланоцитов. Проявляется в виде образований небольших размеров на коже. Пигментная меланома встречается чаще, чем беспигментная меланома. Беспигментная меланома – опасный вид раковой опухоли, растет быстро, агрессивно, метастазирует на ранних стадиях своего развития.
Важнейшая задача клинической диагностики – это диагностирование злокачественной опухоли на ранних стадиях ее развития. Совершенствование методов диагностики значительно подняло процент обнаружения рака на ранних этапах, что позволяет не применять радикального лечения.
Читайте также:

