Видно ли на рентгене кисты в головном мозге

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
В настоящее время в распоряжении врачей имеется набор лучевых методов, которые обеспечивают выявление опухоли мозга почти в 100 % случаев. Признанными лидерами среди лучевых методов диагностики являются КТи МРТ. Главные задачи, стоящие перед специалистом в области лучевой диагностики при обследовании больных с опухолями головного мозга:
- выявить опухоль;
- определить ее топографию;
- установить ее макроструктуру (солидный или кистозный характер, наличие некроза или обызвествления);
- определить взаимоотношения опухоли с окружающими мозговыми структурами (наличие гидроцефалии, масс-эффекта).
К косвенным признакам опухоли мозга относятся:
- смешения окружающих частей мозга, в том числе структур средней линии;
- деформация желудочков и нарушения ликворообращения вплоть до развития окклюзионной гидроцефалии;
- различные по протяженности и выраженности явления отека мозговой ткани;
- отложения извести в опухоли;
- деструктивные и реактивные изменения в прилежащих костях черепа.
Роль ангиографии в диагностике опухолей головного мозга невелика. Ее основное назначение - определение характера васкуляризации, если планируется хирургическое лечение, либо выполнение предоперационной эмболизации. Естественно, всегда предпочитают выполнять ДСА.
Опухоли костей черепа диагностируют по обычным рентгенограммам и томограммам. Нагляднее всего изображение остеомы, так как она состоит из костной ткани и хорошо выделяется на снимках. В большинстве случаев остеома локализуется в области лобного синуса. Достаточно показательна картина гемангиомы. Она обусловливает округлый дефект костной ткани с мелкофестончатыми уплотненными краями. Иногда на фоне такого дефекта можно заметить радиарно расходящиеся тончайшие костные стропила или ячеистую структуру.
Однако особенно часто специалистам в области лучевой диагностики приходится сталкиваться с одиночными или множественными деструктивными очагами в костях черепа, имеющими округлую или не совсем правильную форму. Число очагов бывает разным - от одного до нескольких десятков. Величина их варьирует в широких пределах. Контуры деструктивных очагов ровные, но нечеткие, никаких секвестров в них нет. Подобные очаги представляют собой или метастазы злокачественной опухоли, исходящие из опухоли легкого, молочной железы, желудка, почки и т.д., или проявление миеломной болезни. По рентгенограммам различить миеломные узлы и метастазы рака практически невозможно. Дифференциальная диагностика основывается на результатах электрофореза белков плазмы крови и исследования мочи. Обнаружение парапротеина свидетельствуют о миеломной болезни. Кроме того, при сцинтиграфии у больных с метастазами обнаруживают гиперфиксацию РФП в участках деструкции костной ткани, тогда как при миеломах такая гиперфиксация обычно отсутствует.
Опухоли в области турецкого седла занимают особое место в клинической онкологии. Причины этого многообразны. Во-первых, имеют значение анатомические факторы. В турецком седле располагается такой важный эндокринный орган, как гипофиз. К седлу прилегают сонные артерии, венозные синусы, а сзади - базилярное венозное сплетение. Над турецким седлом на расстоянии примерно 0,5 см находится перекрест зрительных нервов, поэтому при поражениях данной области часто возникают расстройства зрения. Во-вторых, при опухолях гипофиза нарушается гормональный статус, поскольку многие виды аденом гипофиза способны продуцировать и выделять в кровь сильнодействующие вещества, вызывающие эндокринные синдромы.
Из опухолей гипофиза наиболее часто встречается хромофобная аденома, растущая из хромофобных клеток передней доли железы. Клинически она проявляется синдромом адипозогенитальной дистрофии (ожирение, ослабление половой функции, снижение основного обмена). Вторая по частоте опухоль - эозинофильная аденом а, которая тоже развивается из клеток передней доли гипофиза, но вызывает совершенно другой синдром - акромегалию. Для этого заболевания, помимо ряда общих симптомов, характерно усиление роста костей. В частности, на рентгенограммах черепа определяются утолщение костей свода, увеличение надбровных дуг и лобных пазух, увеличение нижней челюсти и наружного затылочного выступа. В передней доле гипофиза зарождаются также базофильные и смешанные аденомы. Первая из них обусловливает синдром, известный в эндокринологии как синдром Иценко-Кушинга (лунообразное лицо, ожирение, расстройство половой функции, повышение кровяного давления, системный остеопороз).
Предположение об опухоли гипофиза основывается на клинических и анамнестических данных, но точный диагноз устанавливают с учетом результатов лучевых исследований. Роль радиолога при этом весьма ответственна, так как аденомы гипофиза подлежат хирургическому или лучевому лечению. В последнем случае требуется безукоризненная наводка пучка излучения (например, пучка протонов) на патологический очаг для исключения повреждения соседних мозговых тканей.
Возможности и методика лучевой диагностики зависят от величины аденомы. Маленькие опухоли (микроаденомы) на рентгенограммах не распознаются, для их выявления необходима КТ или МРТ. На компьютерных томограммах аденома, если она достаточно хорошо отграничена, погружена в паренхиму железы и не слишком мала (не менее 0,2-0,4 см), вырисовывается как округлый очаг повышенной плотности.
Распознавание больших аденом обычно не составляет труда уже при анализе обзорных рентгенограмм черепа, так как они вызывают изменения в костях, образующих турецкое седло. Седло увеличивается, дно его углубляется, стенки истончаются, передние клиновидные отростки малых крыльев клиновидной кости приподнимаются. Вход в турецкое седло расширяется. Спинка его выпрямляется и удлиняется.
Размеры турецкого седла в норме зависят от пола, возраста, телосложения человека, поэтому созданы специальные таблицы, по которым специалисты в области лучевой диагностики определяют должные величины.
Выше уже упоминалось о краниофарингиомах - эмбриональных опухолях, исходящих из остатков гипофизарного хода (карман Ратке). Краниофарингиома может расти в турецком седле и тогда проявляется типичными симптомами эндоселлярной опухоли, как и аденомы. Однако в преобладающем большинстве случаев она развивается над седлом, быстро приводит к зрительным расстройствам, повышению внутричерепного давления и гидроцефалии. Затем расширяется вход в седло, развиваются атрофия и деструкция верхушки спинки седла. Диагностика облегчается при выявлении нередко содержащихся в краниофарингиоме разнообразных известковых включений в виде многочисленных песчинок, более крупных глыбок либо кольцевидных или дугообразных теней.
Рентген головы в некоторых случаях единственный метод аппаратной диагностики серьезных патологий, позволяющий выявить их на ранней стадии и назначить эффективное лечение вовремя. Рассмотрим подробнее этот вид исследования.
Особенности рентгена черепа и разновидности исследования
Рентген головы показан для оценки состояния костей черепа, а не для исследования мозга, как многие думают (для этого врач направит вас на МРТ или КТ). Причины назначения рентгенографии можно условно разделить на две группы: жалобы пациента и видимые самим врачом клинические проявления. Будьте готовы, что доктор направит вас на рентгенографию, если вы жалуетесь на дрожь в руках, головные боли, темноту в глазах, кровотечения из носа и головокружения, на то, что вам больно жевать, на ухудшение слуха и зрения. Показанием к рентгену черепа являются также: травмы головы (самый частый случай), развитие асимметрии лицевых костей, обмороки, подозрения на онкологию, врожденные патологии костей черепа и эндокринные отклонения. Процедура запрещена беременным. Кормящим женщинам рентген также не назначают. В направлении на рентген головы чаще всего оставляет свой автограф невролог или травматолог, но отправить вас на просвечивание черепной коробки рентгеновскими лучами может также хирург, онколог, эндокринолог или окулист. Специалист высокого уровня может увидеть на рентгенограмме следующие патологии (при условии их наличия): кисты, признаки разрушения костной ткани (остеопороз), врожденные деформации черепа, мозговые грыжи, опухоли гипофиза, внутричерепную гипо- и гипертензию, гематомы, остеосклерозы, специфическую доброкачественную опухоль костной ткани – остеому, доброкачественную опухоль мягких оболочек мозга – менингиому, переломы, последствия воспалительных процессов в головном мозге – обызвествления.
Подготовка к рентгеновскому исследованию проста – никаких ограничений в еде, питье, приеме лекарств нет. Перед тем как занять место в рентгеновской установке, исследуемый снимает с себя все металлические украшения, очки и съемные зубные протезы (если они есть). После чего он ложится на стол или садится в кресло. В некоторых случаях при прицельном исследовании пациент стоит. Тело ниже головы покрывается специальным фартуком, не пропускающим рентгеновское излучение. Во время процедуры необходимо сохранять полную неподвижность головы. С этой целью используются специальные фиксаторы: повязки и крепежи. В некоторых больницах их роль выполняют мешочки, наполненные обычным песком. Лежать (сидеть или стоять) без движения придется не больше нескольких минут, при этом вы абсолютно ничего не почувствуете. Имейте в виду, что, возможно, вам сделают несколько снимков в разных проекциях. Это позволит врачу поставить наиболее точный диагноз.
Четкость и скорость получения изображений во многом зависят от типа аппарата. В случае цифрового рентгена головы снимки могут быть выданы пациенту сразу после исследования, и предоставляются они чаще всего в электронном виде. На расшифровку результатов может потребоваться еще 15-30 минут в частной клинике, и от одного до трех дней – в государственной.
В случае аналогового аппарата некоторое время потребуется на проявление изображений на пленке. Так что пациенту даже частной клиники придется немного подождать, при этом из-за меньшей четкости изображения точность диагноза будет ниже, чем в случае цифрового снимка.
При рентгенологическом исследовании головы доза облучения, которую получает пациент, небольшая – в среднем 0,12 мЗв (миллизивертов). Это – 4% от годовой нормы облучения человека от естественных источников радиации (она составляет около 3 мЗв в год). Примерно такую же дозу радиации вы получите в течение одного часа, отдыхая на пляже под летним солнцем. Однако проходить рентген-обследования все же не рекомендуется чаще 6-7 раз в год.
Самое частое показание для направления на рентгенографическое обследование детей: травмы головы, в том числе и у грудничков. И хотя облучение новорожденных крайне нежелательно, зачастую только рентген может выявить родовые травмы головы, несущие в себе еще большую угрозу жизни младенца.

- На чем основано обследование?
- Что можно диагностировать при обследовании головы?
- Методы проведения рентгенологического обследования
- В каких проекциях проводится рентген головы?
- Этапы проведения краниографии
- Насколько вреден рентген головы?
- Диагностика головы детям
- Видео по теме
Человеческий мозг – орган крайне уязвимый. Поэтому природа в ходе эволюции позаботилась о нем, поместив под надежную защиту – черепную коробку. Однако в определенных случаях – травмах или при возникновении множественных заболеваний, поражающих кости, череп может потерять свои защитные качества. Чтобы избежать негативных последствий поражения органа и вовремя составить соответствующий терапевтический курс зачастую назначается рентген головы. Этот способ уже давно стал незаменимым в диагностике множественных костных заболеваний и широко применяется в травматологии, ортопедии, онкологии и других отраслях медицины.
На чем основано обследование?
Как и все остальные исследования подобного профиля, рентген головы основан на способности рентгеновских лучей проходить сквозь ткани организма. Причем разные по плотности ткани не одинаково отражают излучение, и это фиксируется на фоточувствительной пластине в виде участков с различной цветовой интенсивностью. На пленке или на экране аппарата, изображение исследуемого органа представлено по принципу негатива, и плотные тканевые образования, такие как кости, отображаются более светлыми оттенками, тогда как мягкие или полые – темными.
С помощью такой подсветки врачу несложно дифференцировать отклонения и изменения структуры тканей. Рентгенография (создание снимков при использовании рентгеновских лучей) – простой и дешевый метод обследования, которому даже при множественных достижениях медицины не нашли достойного аналога. Поэтому именно его назначают одним из первых при большинстве патологических проявлений.
Что можно диагностировать при обследовании головы?
Рентген головы применяется в первую очередь для осмотра костей черепа, если же необходимо визуализировать мягкие ткани, то, скорее всего, будет рекомендовано пройти КТ или МРТ. Причины, по которым назначается краниография (рентгенография черепа), условно делятся на две группы – жалобы больного и определяемые врачом проявления.
Так, пациент получает направление на прохождение процедуры:
В обязательном порядке рентген черепа будет назначен при травмах головы, асимметрии, врожденных аномалий лицевых костей, а также при подозрениях на онкологические заболевания и наличии эндокринных нарушений. Рентгеновские снимки позволяют определить и рассмотреть:
- кисты различных отделов черепной коробки;
- признаки остеопороза (разрушения костной ткани);
- врожденные деформации черепа, переломы, сотрясение;
- новообразования гипофиза;
- мозговые грыжи, гематомы, остеосклерозы;
- внутричерепную гипер- и гипотензию.
В процессе проведения процедуры можно обнаружить множественные новообразования, потому что показывает рентген черепа и доброкачественные опухоли костных тканей – остеому, и мягких мозговых оболочек – менингиому. Кроме того, на снимках будут видны последствия воспалительных процессов – обызвествления.
В отдельных случаях рентгенологическое исследование помогает установить причины, казалось бы, совсем несвязанных с черепом патологий, например, таких как асептический некроз (отмирание тканей). Не смотря, что болезнь локализуется на головках бедренной кости, само ее развитие происходит из-за неправильного кровообращения и имеет непосредственную связь с сосудами головного мозга.
Методы проведения рентгенологического обследования
В современной медицине используются два вида рентгенографической диагностики, которые применяются исходя из особенностей патологических процессов. В зависимости от целесообразности врач назначает обзорное обследование или же прицельное, хотя в отдельных случаях может порекомендовать сначала одно и затем для конкретики второе.
Обзорная рентгенограмма назначается чаще всего при травмах головы. При этом проводится не только рентген головного мозга, но и полностью всех костей черепа. Обзорный снимок покажет при наличии:
- врожденные аномалии костей черепа;
- переломы, смещения, трещины;
- гематомы, возникшие при ударе или ушибе;
- внутричерепную гипертензию.
Данная методика назначается, когда есть подозрение на наличие патологического процесса в каком-либо участке черепа. Это существенно помогает сузить поиск и тщательно обследовать необходимую часть костных тканей. Метод применяется для изучения сосудов головного мозга, носовых, костей, глазниц, челюстей и других отдельно взятых сегментов черепа. При проведении прицельной рентгенограммы можно качественно отследить все возможные изменения в обследуемой зоне.
В каких проекциях проводится рентген головы?
Рентгенография головы, как множества других органов чаще всего проводится в двух проекциях – прямой и боковой. Но иногда для точнейшего определения степени поражения и локализации патологии ее можно сделать и в других проекциях, обеспечивающих более качественный результат. Существует еще несколько положений, способствующих снятию наиболее информативных снимков – это:
- правая и левая боковые проекции;
- переднезадняя (проекция Тауна);
- заднепередняя (Колдуэлла);
- аксиальная (вдоль оси тела).
Выполненные под разными углами наклона снимки позволяют обнаружить мельчайшие отклонения от нормы как костные, так и мозговые, недоступные к распознаванию при обследовании, выполненном в 2-х проекциях.
Этапы проведения краниографии
Рентген черепа, прежде всего, проводят в двух проекциях – боковой (сагиттальной) и прямой (фронтальной). Обзорный снимок в сагиттальной проекции дает возможность специалисту оценить о состоянии черепной коробки в целом, включая:
- черепные швы;
- турецкое седло;
- свод и основание;
- лицевой скелет.
Для его создания пациента укладывают так, чтобы боковая поверхность черепа была расположена параллельно функциональному столу. Центральный луч направляется на пару сантиметров выше линии, соединяющей наружный слуховой проход с верхненаружным глазничным краем. При правильной укладке на снимке наслаиваются друг на друга верхние стенки глазницы, наружные слуховые проходы и клиновидные отростки.
Обязательно берется во внимание четкость границ и размеры турецкого седла. Для создания фронтального снимка пациента укладывают лицом вниз, и правильность данного положения можно проверить совпадением сосцевидных отростков. На краниограмме должны быть хорошо видны передние участки теменных костей, чешуя лобной кости, венечный шов. Врач учитывает, что к 35 годам этот шов окостеневает и становится незаметным на снимках, так же как и сагиттальный. Позже проводятся остальные укладки, если в этом присутствует необходимость.
Насколько вреден рентген головы?
О вреде радиационного поля говорят повсеместно, а насколько же опасен рентген черепа? При обследовании головы с применением рентгеновских лучей пациент получает приблизительно 0,12 мЗв (миллизивертов). Это составляет не более 4% от облучения, которому подвергается человек на протяжении года, проживающий в местности с обычным радиационным полем. Ту же самую дозу, что за весь год – 3 мЗв, можно получить всего лишь за один час пребывания под открытым полуденным солнцем, отдыхая на пляже.
Если же речь идет об угрозе человеческой жизни, и рентген единственная возможность обнаружить опасную болезнь, то его будут назначать столько раз, сколько потребуется. В сложных ситуациях, когда необходимо обследовать голову, например, при тяжелых травмах, рентгенографию иногда проводили даже беременным женщинам. Безусловно, в такие моменты применяются специальные свинцовые накладки, позволяющие полностью укрыть живот больной.
Для пациентов, которые вынуждены часто проходить подобную процедуру существуют общие рекомендации, способствующие снижению вредного воздействия излучения. После рентгена следует добавить в свой рацион виноградный, яблочный сок и молоко. А непосредственно после самой процедуры можно выпить стакан красного натурального вина – это поможет организму быстрее избавиться от радиации.
Диагностика головы детям
По отношению к маленьким пациентам врачи стараются минимизировать все риски, и если рентгенологическое исследование ребенка можно заменить на не менее информативную альтернативу, то от первого всегда откажутся. Из-за малых размеров тела малыши при процедуре облучаются почти полностью, и, следовательно, получают гораздо большую лучевую нагрузку, чем взрослые. К тому же их органы активно растут, и воздействие радиационного поля на делящиеся клетки может сказаться крайне негативно.
Именно поэтому рентген делают детям только лишь в случаях, когда на кону жизнь ребенка, а получить необходимую информацию при помощи УЗИ или других методов не представляется возможным. Проблема состоит в том, что найти рентгенографии достойную замену очень сложно. Это обусловлено определенными особенностями костной структуры, и далеко не все костные образования черепа поддаются изучению с помощью ультразвука. А МРТ, вообще говоря, не предназначена для исследования твердых тканей черепной коробки.
Необходимо успокоить, уложить и зафиксировать правильно малыша, чтобы не пришлось проводить процедуру повторно. Для этого используются все варианты – от присутствия в комнате родственников, которые могут подержать его и успокоить до приема снотворного препарата или седативных средств. Для ребенка до года – этот способ станет оптимальным вариантом и гарантией успешного выполнения снимков.
Кистозные тела в головном мозге

Киста головного мозга является коварным и наиболее сложно излечимым доброкачественным образованием, способным поражать области головного мозга и влиять на многие процессы и реакции. На этой странице мы приведем несколько примеров того, как может выглядеть при диагнозе киста головного мозга фото пациентов и их результатов обследования.
Киста головного мозга фото опухоли прозрачной перегородки

Киста прозрачной перегородки головного мозга — фото выше — формируется в виде небольшой капсулы или мешочка, которые может оказывать давление на соседние области и стенки и вызывать болевые ощущения.
УЗИ сканирование

Как выглядит киста головного мозга фото, возможно узнать только с помощью УЗИ диагностики или томографии пораженного места. Такие кисты, как правило, не вырастают до больших размеров. Однако несмотря на миниатюрность могут нарушать работу многих центров и систем в организме.
Симптоматика патологии

Симптомы кисты головного мозга и лечение по фото установить невозможно при всем желании. Признаки патологии диагностируются в тот период, когда опухоль достигает средних или относительно больших размеров и начинает провоцировать появление головных болей, приступов тошноты или неврозов.
Место расположения опухоли

Большинство кист мозга, фото-пример которой приведен выше, формируется по причине гормональных нарушений или сопутствующих недугов эндокринной или нервной системы.
МРТ фото кисты мозга

Для того чтобы определить характер недуга и правильно сформировать план лечения, доктор в обязательном порядке назначает МРТ кисты головного мозга — фото снимка показано выше.
Симптоматическая картина болезни

Симптомы кисты головного мозга, фото которой вы наверняка уже изучили, нередко появляются уже на первичных стадиях формирования недуга, когда капсула опухоли начинает оказывать давление на стенки и нервные окончания.
Как лечится киста?

ВАЖНО ЗНАТЬ!
Опухоль головного мозга излечивается путем оперативного вмешательства. Однако, если пациент имеет противопоказания или побочные заболевания, консервативное лечение на некоторое время может помочь избавиться от патогенного давления и остановить рост кисты.
Опасна ли киста в мозге?

Опухоли в головном мозге считаются одними из наиболее опасных недугов, так как несмотря на редкую малигнизацию часто разрываются.
Как проводится операция

Оперативное вмешательство при кисте мозга производится только после комплексной и тщательной диагностики пораженного места, поскольку нередко вместе с опухолью головной мозг может поражать инфекционное заболевание или воспалительный процесс.
Множественные поражения

Нередко доброкачественная опухоль в мозге может появляться не в единичном количестве, но в виде нескольких небольших кистозных тел в разных отделах органа.
Большие кистозные формирования в мозге

Запущенная и вовремя не излеченная опухоль в мозге может вырастать до больших размеров. В таких случаях патология приводит к формированию опасных деформаций и нарушений работы отделов мозга.
Как быстро лечится опухоль?

Стоит отметить, что такой тип кисты нередко формируется по причине более серьезных нарушений эндокринной системы или гормонального фона.
Как быстро растет капсула?

Формирование и темпы развития опухоли зависят от индивидуальных особенностей человека. Нередко опухоли могут увеличиваться на протяжении многих лет и не давать о себе знать.
Болит ли голова при опухоли?

Кисты большого и среднего размера могут провоцировать появление болевых ощущений, мигреней и приступов спазмов в височном отделе или затылочной части.

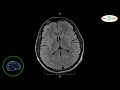
Киста головного мозга - это вид мозгового новообразования, наполненного изнутри жидкостью, как пузырь воздухом. Образования головного мозга бывают двух видов: доброкачественные и злокачественные. Киста головного мозга - это доброкачественное образование. Она может увеличиваться или уменьшаться в размере в зависимости от уровня поступления жидкости внутрь капсулы. Диагностикой и лечением кисты в головном мозге занимается врач-невролог или нейрохирург. Диагноз "киста" может ставиться на основании МРТ головного мозга. В большинстве случаев она проводится с контрастом. Контрастное усиление позволяет врачам повысить яркость изображения, что помогает выявить даже самые маленькие кисты до 1 мм и оценить степень влияния новообразования на соседние ткани.
Симптомы кисты головного мозга
Особенностью развития кисты в голове является то, что она не дает никакой симптоматики или проявляется очень общими признаками, которые свойственны многим болезням. Например:
- головная боль, которая не снимается медикаментами и нарастает к утру;
- головокружение;
- нарушение сна;
- ухудшение слуха;
- заторможенность в движении;
- снижение остроты зрения;
- высокое внутричерепное давление;
- усталость и быстрая утомляемость;
- смены настроения и поведения.
Мозг человека можно разделить на несколько зон. В зависимости от того, где киста локализуется, симптомы она будет вызывать разные. Например, если киста головного мозга образовалась в лобной доле, у человека могут возникать частые смены настроения, агрессия, проблемы с речью. Если кистозное образование находится в височной доле, у больного могут появиться проблемы с памятью, слухом или восприятием речи. При возникновении кистообразной опухоли в теменной зоне головного мозга, у пациента возникают проблемы с пространственным и визуальным восприятием, нарушается любой вид чувствительности. Когда киста головного мозга выросла в затылочной области, появляются сложности со зрением. Если кистозное образование развилось в мозжечке, у пациента наблюдаются аномалии мышечного движения, шаткость при ходьбе.
Первичный прием
НЕВРОЛОГА
ВСЕГО 1100 рублей!
(подробнее о ценах ниже )
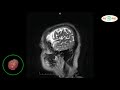
Виды кист головного мозга
Наиболее часто врачам приходится иметь дело с:
- арахноидальными кистами головного мозга;
- церебральными или внутримозговыми кистами;
- кистами желез - эпифиза и гипофиза;
- кистами сосудистых сплетений головного мозга у детей.
Арахноидальная киста. В отличие от церебральной арахноидальная киста возникает на поверхности мозга. Вызвать ее появление могут воспалительные процессы, развитие инфекции из-за черепно-мозговых травм.
Кисты шишковидной железы. Эпифиз головного мозга также подвержен кистозным образованиям. Шишковидная киста растет незаметно и при больших размерах начинает перекрывать отток ликвора. Из-за этого третий желудочек и боковые желудочки головного мозга раздуваются, и возникает окклюзионная гидроцефалия.
Кисты в области питуитарной железы (гипофиза) возникают крайне редко. Гипофиз в большей мере подвержен опухолевым образованиям - макро- и микроаденоме.
Киста сосудистых сплетений у детей. Понятие "кисты головного мозга у ребенка" стало активно использоваться в медицинском лексиконе после того, как в практику обследования маленьких детей вошла такая процедура, как нейросоноскопия. Это осмотр анатомических структур головного мозга малыша с помощью аппарата УЗИ. Обычно делается эта диагностика на первых месяцах жизни ребенка при незакрытом родничке. Если родничок уже сросся, оценить структуры головы с помощью УЗИ уже невозможно, нужно делать МРТ головного мозга ребенку. При проведении УЗИ или магнитно-резонансной томографии у детей очень часто обнаруживаются кисты сосудистых сплетений головного мозга, которые еще называют псевдокистами. Очень важно понимать, что эти образования - не истинные кисты, не новообразования или какие-то опухоли. Псевдокисты сплетений являются нормой, то есть это не болезнь, а нормальные анатомические структуры детского организма. Появление подобных кист не требует никакого лечения. Они никак не влияют на то, как растет и развивается ваш ребенок.
| Услуга | Цена по Прайсу | Цена по Скидке Ночью | Цена по Скидке Днем |
|---|---|---|---|
| с 23.00 до 8.00 | с 8.00 до 23.00 | ||
| МРТ головного мозга | 3300 руб. | 2400 руб. | 2900 руб. |
| МРТ сосудов головного мозга (артерии) / МР ангиография сосудов мозга | 3300 руб. | 2400 руб. | 2900 руб. |
| МРТ головного мозга и сосудов головного мозга | 6600 руб. | 4800 руб. | 5800 руб. |
| МРТ гипофиза (без контраста) | 3500 руб. | 2400 руб. | 2900 руб. |
| МРТ гипофиза с контрастом | от 6500 руб. | не осуществляется | от 5900 руб. |
| МРТ гипофиза и головного мозга | 6800 руб. | 4800 руб. | 5800 руб. |
| МРТ центральной нервной системы (МРТ головного мозга, МРТ шейного, грудного и пояснично-крестцового отдела) | 13200 руб. | 8900 руб. | 11600 руб. |
| Введение контраста (по весу пациента) | от 3000 до 5000 руб. | от 3000 до 5000 руб. |
Диагностика кисты головного мозга с помощью МРТ
Формирование подавляющего большинства кистозных образований проходит бессимптомно. Как правило, киста обнаруживается либо как случайная находка на МРТ головного мозга, либо ее прицельно ищут с помощью томографа, когда она уже достигла больших размеров. Магнитно-резонансная томография - один из лучших способов диагностировать кистозные формирования. Благодаря своей высокой тканевой и жидкостной контрастности МРТ очень хорошо визуализирует локализацию кисты, ее состав, связь с соседними тканями. По тому, как ведет себя сигнал от кисты, врачи с уверенностью могут дифференцировать ее от любого другого опухолевого образования. МРТ снимки в деталях покажут, каким образом это новообразование взаимосвязано с веществом головного мозга или железами, а также есть ли угроза развития гидроцефалии.
Время МРТ головного мозга при диагностике кисты составляет 15-20 минут. Это обследование не требует никакой особой подготовки. Оно проходит безболезненно для пациента. Направление от врача для этого исследования необязательно. Перед началом сканирования вас попросят избавиться от всех металлсодержащих предметов на теле и выложить все электронные устройства, чтобы не нарушить работу магнитного поля томографа. Затем вас пригласят занять горизонтальную позицию на томографическом столе и наденут специальную катушку на голову. Стол задвинут внутрь МРТ аппарата, и скрининг начнется. По завершении диагностики пациент сразу получает заключение МРТ, в котором будет указано, какая киста обнаружена, ее размеры и положение, степень деформации соседних головных структур, а также рекомендации к дальнейшим действиям. По итогу томографии пациенту выдадут серию снимков, где все кистозные образования наглядно показаны. Все эти данные позволят лечащему врачу принять решение о методе адекватного лечения.
Как выглядит киста головного мозга на МРТ снимке?
Магнитно-резонансная томография выполняется в трех проекциях. Основными проекциями для сканирования является: аксиальная (axila), корональная (coronal), сагиттальная (sagittal). При необходимости могут формироваться любые другие срезы на любом уровне и под любым углом. В ходе МРТ головного мозга диагносты используют различные импульсные последовательности (Т2, Т1, Т2 Flair иногда диффузионно-взвешенная МРТ):
- Т2 последовательность позволяет оценить ликворную систему, кору головного мозга, белое вещество, базальные ядра, сосуды.
- Т1 последовательность визуализирует серое вещество.
- Т2 Flair помогает визуализировать воспалительные и рубцовые сигналы головного мозга.
Лечение кисты
Есть много факторов, которые влияют на выбор метода лечения кистозных образований. Если киста маленькая и не дает никаких неврологических симптомов, врачи могут принять решение просто наблюдать за ее поведением. В этом случае пациенту предлагают сделать МРТ головы через 6 месяцев и по ее результатам оценивают размеры кисты в динамике. Большие кистозные формирования, которые уже начинают сильно давить или деформировать соседние органы и структуры, подлежат удалению хирургическим методом, то есть пациенту будет сделана нейрохирургическая операция. Тип и уровень травматичности вмешательства будут зависеть от того, где располагается киста, и есть ли у врачей возможность подобраться к ней без проведения трепанации черепа. Некоторые виды кист могут лечиться медикаментозно с помощью тех или иных лекарств.
Читайте также:

