Укажите опухоль которая осложняется развитием симптоматической гипертензии
У многих людей наблюдается повышенное артериальное давление (АД). Этот симптом сигнализирует о гипертонической болезни. Почти у 90 % пациентов это самостоятельное заболевание. Связано оно с нарушением мозговой регуляции тонуса сосудов. Во всех остальных случаях гипертония появляется в результате болезни какого-то органа. В этом случае она носит название симптоматическая, или вторичная, гипертензия.
Что провоцирует гипертонию?
Существует немало патологий, которые вызывают ее. Для удобства диагностирования патологии принята классификация симптоматической артериальной гипертонии по заболеваниям, которые ее провоцируют:
- Почечная – возникает при сужении почечной артерии. Этому способствуют следующие состояния: возникновение тромба, воспаление, гематомы, опухоли, травмы, врожденная дисплазия артерии, пиелонефрит, гломерулонефрит.
- Нейрогенная – развивается вследствие нарушения работы головного мозга, вызванного травмой, инсультом или появлением новообразования.
- Эндокринная – появляется из-за болезней эндокринной системы: гипертиреоз, феохромоцитома, тиреотоксикоз.
- Токсическая – этот вид симптоматической гипертонии возникает при отравлении организма токсическими веществами: алкоголем, тирамином, свинцом, таллием.
- Гемодинамическая – начинается при возникновении патологий сердечно-сосудистой системы: атеросклероз, порок клапанов сердца, сердечная недостаточность.
- Лекарственная – формируется при приеме некоторых медикаментов: контрацептивов, стимуляторов нервной системы, нестероидных препаратов.
- Стрессовая – начинается после сильных психоэмоциональных потрясений, вызванных ожоговыми поражениями, масштабными хирургическими операциями.
Для оказания полноценной помощи перед назначением курса лечения устанавливают причину повышенного давления. Для устранения вторичной гипертонии недостаточно применения гипотензивных препаратов, необходима терапия основного заболевания.
Классификация по степени тяжести
По степени тяжести течения и в зависимости от величины гипертрофии левого желудочка и изменений сосудов глазного дна существуют следующие виды симптоматической гипертонии:
- Транзиторная – незначительное увеличение давления. Его провоцируют: стресс, малоподвижный образ жизни, лишний вес, излишки употребления соли, вредные привычки. В этом случае нет увеличения левого желудочка и изменений глазного дна. При своевременном лечении проблема исчезает.
- Лабильная – периодическое увеличение давления. Для снижения используют медицинские препараты. Возможна гипертрофия левого желудочка и небольшое сужение сосудов внутренней поверхности глазного яблока. Могут происходить резкие скачки давления.
- Стабильная – постоянно повышенное давление. Возникает при патологиях сосудов глазного дна и увеличении миокарда левого желудочка.
- Злокачественная – устойчиво высокое давление, плохо снижается лекарственными средствами. Имеется большой риск инсультов и инфарктов, а также осложнений, связанных с глазным дном.
Такая классификация симптоматической гипертонии не является полной. К гипертензии может привести не одно заболевание, а их сочетания, например, атеросклероз аорты и опухоль почки. Кроме этого, в классификации не участвуют хронические легочные заболевания, при которых происходит повышение давления.
Признаки, отличающие симптоматическую от самостоятельной гипертензии
Для определения правильного курса терапии следует предварительно определить вид гипертонии. При имеющихся проблемах у пациента с почками, неврологическими нарушениями, эндокринными сбоями или болезнями, связанными с сердечно-сосудистой системой, можно сделать предположение, что давление повышается из-за развития симптоматической артериальной гипертонии. Зачастую основная болезнь протекает со слабовыраженными признаками или совсем их не проявляет. Предположительно определить вторичную гипертонию можно по следующим симптомам:
- неожиданно и стабильно повышенное АД;
- большая или, наоборот, маленькая разница между показателями диастолического и систолического давления;
- быстрое прогрессирование признаков гипертонии;
- злокачественное течение заболевания;
- возраст пациента – симптоматическая гипертония развивается у молодых или людей старше пятидесятилетнего возраста;
- отсутствует эффект от приема гипотензивных средств;
- возникновение панических кризов.

По этим признакам можно только предположить наличие вторичной гипертензии. Для уточнения вида необходимо проводить диагностику заболевания.
Причины вторичной гипертензии
В зависимости от наличия заболевания, вызывающего рост давления, причины симптоматической гипертонии следующие:
- Болезни почек – нарушение кровообращения в почках, скопление жидкости в организме, сужение артерий. При воспалительных процессах и нарушениях кровообращения происходит повышенная выработка ренина, что ведет к росту АД.
- Эндокринные заболевания – нарушение работы надпочечников, щитовидной железы, гипофиза. При этих заболеваниях увеличивается выработка гормонов, что вызывает гипертонию.
- Заболевания ЦНС – травмы, повышенное внутричерепное давление, опухоли головного мозга, энцефалит. Недостаточное кровоснабжение увеличивает рост АД, что способствует возникновению симптоматической гипертонии.
- Недуги сердечно-сосудистой системы – сердечная недостаточность, приобретенные и врожденные пороки, поражения аорты. Нарушение работы сердца и сосудов приводит к повышению давления.
- Бесконтрольный прием лекарственных средств – антидепрессантов, глюкокортикоидов, оральных контрацептивов, содержащих эстрогены.
Нередко вторичной гипертонией страдают люди, склонные к регулярному употреблению алкогольных напитков. Хронический алкоголизм – это одна из причин симптоматической гипертонии.
Симптомы вторичной гипертензии
Основным симптомом вторичной гипертензии является повышенное артериальное давление, а к нему присоединяются признаки основного заболевания. Больной чаще всего жалуется на:
- шум и звон в ушах;
- частый пульс;
- эпизодическое головокружение и головные боли;
- дискомфорт и боль в области сердца;
- появление черных мушек перед глазами;
- болезненные ощущения в затылочной части головы;
- отек нижних конечностей;
- постоянную усталость;
- возникновение тошноты, иногда рвоты;
- усиленное потоотделение;
- повторяющееся время от времени повышение температуры тела;
- взвинченность или вялость после повышения давления.
При начальном развитии вторичная симптоматическая гипертония может никак себя не проявлять. Она будет выражаться легким недомоганием, которое многие принимают за усталость. На самом деле оно свидетельствует о развитии серьезного заболевания, лечить которое надо как можно быстрее. При осмотре больного врачом могут обнаружиться сосудистые изменения глазного дна, гипертрофия левого желудочка или усиление второго тона легочной артерии. Индивид, имеющий хронические заболевания, обязательно должен знать симптомы вторичной гипертонии, чтобы уберечь себя от осложнений.
Диф. диагностика гипертонической болезни и симптоматической гипертонии
Для диагностики заболевания проводятся следующие стандартные процедуры:
- Беседа с больным – для сбора анамнеза врач выслушивает жалобы, выявляет сведения о перенесенных ранее заболеваниях, наследственной предрасположенности, травмах.
- Осмотр – определяется наличие отечности конечностей и лица, пальпируется щитовидная железа.
- Производится измерение АД. Больному рекомендуется вести дневник, где он будет фиксировать показания измерений давления.
- Назначается общий анализ урины – определяется нарушение водно-электролитного баланса, наличие воспалительного процесса.
- Общий и биохимический анализ крови – помогает обнаружить различные заболевания внутренних органов.
- Анализ крови на гормоны – показывает уровень гормонов для определения эндокринных и гемодинамических расстройств.
- КТ – проводится для выявления состояния сосудов, опухолей, различных изменений в органах.
- ЭКГ – поможет определить изменения в работе сердечной мышцы.
- Допплерография – используется для оценки сосудистого кровотока.
- Ангиография – дает возможность выявить сужение сосудов, появление тромбов и атеросклеротических бляшек.
При возникновении сомнений в выставлении диагноза больного госпитализируют для проведения дополнительных процедур и врачебного наблюдения.
Лечение заболевания
Лечение симптоматической гипертонии заключается в устранении причины, которая способствует повышению артериального давления. Во всех случаях проводится комплексная продолжительная терапия, сконцентрированная на основной болезни и мерах по снижению давления. Лечение осуществляется двумя методами. При атеросклерозе почечных артерий самым результативным методом лечения является оперативное вмешательство. Часто для этого используют стентирование или баллонную ангиопластику. А также хирургическим путем решается вопрос по устранению пороков митрального клапана сердца. Радикальные операции при симптоматических гипертониях незаменимы при различных новообразованиях в почках, железах внутренних секреций, мозге.
При медикаментозном лечении пациенту потребуется:
- Подбор лекарственных средств, учитывая этиологию основного заболевания. В каждом конкретном случае их назначает врач с учетом всех особенностей организма.
- Антигипертензивная терапия. Для этого используют ингибиторы кальциевых каналов, диуретики, бета-блокаторы, гипотензивные средства, ингибиторы АПФ.
- Коррекция питания. Больным рекомендуется употреблять больше растительной и молочной пищи, ввести в рацион каши. Отказаться от копченых, соленых, консервированных и жирных продуктов. Правильное питание поможет уменьшить тяжесть и частоту скачков АД.
- Изменение образа жизни. Для стабилизации давления и предупреждения опасных осложнений врачи советуют снизить вес, увеличить время на активный отдых, отказаться от вредных привычек. Все эти мероприятия способствуют улучшению кислородного обмена в тканях и укреплению сосудистой системы, а значит, и нормализации давления.
Правильно подобранное лечение при определенном виде симптоматической артериальной гипертонии и уход за больным, особенно в пожилом возрасте, значительно снижает или полностью устраняет гипертензию и облегчает течение основного заболевания. При выборе терапии врач учитывает конкретную болезнь, которая вызвала повышение давления, тяжесть проявления симптомов гипертонии, индивидуальные особенности пациента и его возраст.
Почечная гипертензия
По медицинской статистике считается, что большая часть всех случаев вторичной гипертонии приходится на патологии, связанные с болезнями почек. К ним относятся приобретенные или врожденные патологии структуры почек и питающих их артерий. Выраженность заболевания зависит от быстроты закупорки почечных сосудов. В начале развития почечной патологии давление пациента не изменяется.
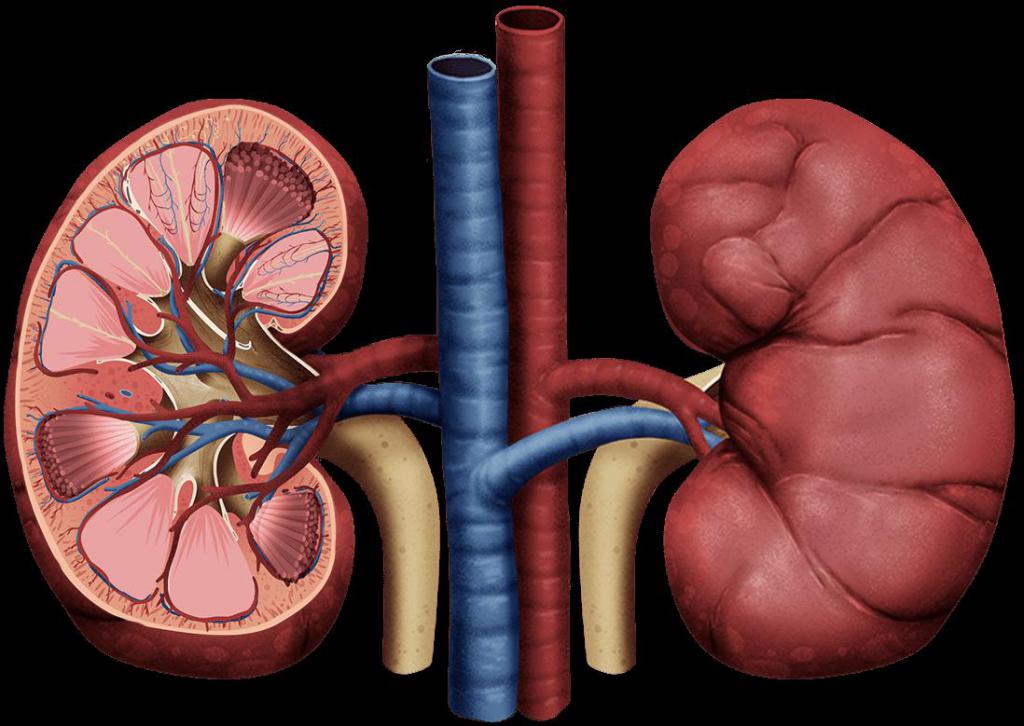
Симптоматическая почечная гипертония начинает проявлять себя, когда ткани органа будут уже значительно поражены. Заболевание особенно опасно для пациентов, у которых был выявлен пиелонефрит. Воспалительные процессы в почечных лоханках создают значительный риск возникновения повышенного кровяного давления. Другое инфекционное заболевание почек, называемое гломерулонефритом, также вызывает вторичную гипертонию. Отмечается, что почечная гипертензия нередко встречается у молодых людей, которые невнимательно относятся к своему здоровью. Симптоматическая артериальная гипертония при инфекционных заболеваниях почек часто имеет злокачественное течение.
Гипертония у детей
При артериальной гипертензии повышение АД у детей может быть стойким или проявляться в виде кризов. Дети первых лет жизни редко страдают этим недугом. Чаще он развивается у подростков как вторичный признак другого заболевания, во время полового созревания. Это объясняется перестройкой организма, проходящей с гормональными и вегетативными сбоями. Возникновение детской и подростковой гипертонии зависит от возраста и патологий внутренних органов. Чаще всего в возрастных группах гипертонию вызывают следующие причины:
- У грудничков – сужения и тромбы в почечных артериях, врожденные дефекты строения почек, легких, пороки сердца.
- У дошкольников – воспалительные процессы в тканях почек, сужение аорты и почечных сосудов, злокачественная опухоль Вильмса.
- У школьников в возрасте до 10 лет – воспаление почек, структурные почечные заболевания.
- У детей старше десятилетнего возраста – первичная артериальная гипертензия, воспаления паренхимы почек.

Встречаются и другие аномалии, вызывающие повышение давления:
- эндокринные заболевания;
- системные васкулиты;
- патологии головного мозга;
- болезни соединительной ткани;
- бесконтрольный прием лекарств.
При отсутствии вышеперечисленных причин ставится диагноз первичная гипертоническая болезнь, симптоматическая гипертония – в противном случае. Причинами первичной гипертензии у ребенка могут быть:
- повышенный вес;
- наследственность;
- постоянное эмоциональное напряжение;
- темперамент;
- избыточное употребление соли.
Клиническая картина детской вторичной гипертонии
Для умеренной гипертензии характерно отсутствие клинических проявлений, поэтому родители и ребенок могут не подозревать о возникновении заболевания. Жалобы на утомляемость, головную боль и раздражительность списываются обычно на возрастные особенности ребенка и большую учебную нагрузку. При тщательном обследовании обнаруживаются вегетативные дисфункции, аномалии строения почек или сердца. Самочувствие ребенка ухудшается и становится стабильным при выраженной форме гипертонии. У него начинается головокружение, учащенное сердцебиение, появляется боль в сердце, снижается память. На приеме у врача обнаруживается тахикардия, гипертрофия левого желудочка, сужение сосудов клетчатки.
Злокачественный вид симптоматической артериальной гипертонии и уход за больным ребенком требует особого внимания родителей. Давление может принимать высокие значения, а проводимые лечебные мероприятия иметь небольшую эффективность. В этом случае наблюдается высокий летальный исход. Для гипертонического криза характерны следующие осложнения:
- Острая гипертоническая энцефалопатия, сопровождающаяся расстройством зрения, головной болью, тошнотой, рвотой, судорогами, нарушением сознания.
- Левожелудочковая недостаточность с болями в сердце, одышкой, отеком легких.
- Почечная недостаточность с выделением большого количества белка, появлением в моче крови, уменьшением количества отделяемой урины.
Симптоматическую гипертонию у детей необходимо диагностировать на ранних стадиях, чтобы избежать необратимых последствий.
Профилактика заболевания
Профилактические меры по предупреждению вторичной артериальной гипертензии включают следующие мероприятия:
- Выполнять правила здорового питания. Эта мера препятствует появлению лишнего веса и обеспечивает организм полезными веществами. Следует увеличить употребление морепродуктов, цитрусовых, сухофруктов, меда, зелени, сократить жиры животного происхождения, способствующие увеличению уровня холестерина и закупорке сосудов. Мясо для приготовления пищи использовать только нежирных сортов. В рационе увеличить количество продуктов, богатых калием, уменьшить потребление соли.
- Периодически применять витаминно-минеральные комплексы.
- Постоянно заниматься физическими упражнениями и спортом. Посильная нагрузка способствует укреплению сосудистой системы.
- Отказаться от курения.
- Избегать стрессовых ситуаций. Соблюдать режим дня: спать не менее восьми часов, ежедневно совершать пешие прогулки.

Кроме этих рекомендаций, следует не злоупотреблять спиртными напитками. Людям, имеющим лишний вес, обязательно придерживаться специальной диеты. Для укрепления нервной системы использовать продукты, содержащие витамины группы B: бобовые и любые орехи. При соблюдении рекомендаций предупредить гипертонию не составит труда.
Симптоматические, или вторичные, артериальные гипертензии (СГ) — это такие формы повышения артериального давления (АД), которые причинно связаны с определенными заболеваниями или повреждениями органов (или систем), участвующих в регуляции АД.
Частота симптоматических артериальных гипертензий составляет 20 — 35% от всех больных АГ, госпитализированных по поводу повышенного АД.
Существует множество классификацией СГ. Все их объединяет выделение четырех основных групп СГ:
- Почечные (нефрогенные).
- Эндокринные.
- Гипертензии, обусловленные поражением сердца и крупных артериальных сосудов (гемодинамические).
- Центрогенные (обусловленные органическим поражением нервной системы). Иногда выделяется также группа СГ при сочетанных поражениях
Возможно сочетание нескольких (чаще двух) заболеваний, потенциально способных привести к артериальной гипертензии, например: диабетический гломерулосклероз и хронический пиелонефрит, атеросклеротический стеноз почечных артерий и хронический пиело- или гломерулонефрит; опухоль почки у пациента, страдающего атеросклерозом аорты и мозговых сосудов и т. п. Однако и с приведенными добавлениями классификация не является исчерпывающей.
Этиологическими факторами для СГ являются многочисленные заболевания, сопровождающиеся развитием АГ как симптома. Описано более 70 подобных заболеваний.
- Заболевания почек, почечных артерий и мочевыводящей системы:
а) приобретенные: диффузный гломерулонефрит, хронический пиелонефрит, интерстициальный нефрит, системные васкулиты, амилоидоз, диабетический гломерулосклероз, атеросклероз, тромбоз и эмболия почечных артерий, пиелонефрит на фоне мочекаменной болезни, обструктивные уропатии, опухоли, туберкулез почек и т. п.;
б) врожденные: гипоплазия, дистопия, аномалии развития почечных артерий, гидронефроз, поликистоз почек, патологически подвижная почка и другие аномалии развития и положения почек. - Заболевания эндокринной системы: феохромоцитома и феохромобластома; альдостерома (первичный альдостеронизм, или синдром Конна); кортикостерома; болезнь и синдром Иценко — Кушинга; акромегалия; диффузный токсический зоб.
- Заболевания сердца, аорты и крупных сосудов:
а) пороки сердца приобретенные (недостаточность клапанов аорты и др.) и врожденные (открытый артериальный проток и др.); заболевания сердца, сопровождающиеся застойной сердечной недостаточностью и полной атриовентикулярной блокадой;
б) поражения аорты врожденные (коарктация) и приобретенные (артерииты аорты и ее ветвей, атеросклероз); стенозирующие поражения сонных и позвоночных артерий и др. - Заболевания ЦНС: опухоль мозга; энцефалит; травмы; очаговые ише- мические поражения и др.
Реноваскулярные (вазоренальные) АГ относятся к почечным СГ.
Механизм развития СГ при каждом заболевании имеет отличительные черты. Они обусловлены характером и особенностями развития основного заболевания. Так, при почечной патологии и реноваскулярных поражениях пусковой фактор — это ишемия почки и доминирующий вследствие этого механизм повышения АД: рост активности прессорных и снижение активности депрессорных почечных агентов.
При эндокринных заболеваниях первично повышенное образование некоторых гормонов является непосредственной причиной повышения АД. Вид гиперпродуцируемого гормона: альдостерон или другой минералокортикоид, катехоламины, СТГ, АКТГ и глюкокортикоиды — зависит от характера эндокринной патологии.
При органических поражениях ЦНС создаются условия для ишемии центров, регулирующих АД, и нарушений центрального механизма регуляции АД, вызванного не функциональными (как при гипертонической болезни), а органическими изменениями.
При гемодинамических СГ, обусловленных поражением сердца и крупных артериальных сосудов, механизмы повышения АД не представляются едиными и определяются характером поражения. Они связаны с:
- нарушением функции депрессорных зон (синокаротидной зоны), понижением эластичности дуги аорты (при атеросклерозе дуги аорты и ее ветвей);
- переполнением кровью сосудов, расположенных выше места сужения аорты (при ее коарктации), с дальнейшим включением почечно-ишемического ренопрессорного механизма;
- сужением сосудов в ответ на уменьшение сердечного выброса, увеличением объема циркулирующей крови, вторичным гиперальдостеронизмом и повышением вязкости крови (при застойной сердечной недостаточности);
- увеличением и ускорением систолического выброса крови в аорту (недостаточность клапанов аорты), при возрастании притока крови к сердцу (артериовенозные фистулы) или увеличении продолжительности диастолы (полная атриовентрикулярная блокада).
Клинические проявления при симптоматической гипертензии в большинстве случаев складываются из симптомов, обусловленных повышением АД, и симптомов основного заболевания.
В такой ситуации предположения о симптоматическом характере АГ возникают при:
- развитии АГ у лиц молодого возраста и старше 50 — 55 лет;
- остром развитии и быстрой стабилизации АГ на высоких цифрах;
- бессимптомном течении АГ;
- резистентности к гипотензивной терапии;
- злокачественном характере течения АГ.
По характеру течения СГ, как и гипертоническую болезнь, разделяют на доброкачественные и злокачественные. Синдром злокачественной АГ встречается в 13 — 30% всех СГ.
Почечные АГ наиболее частая причина СГ (70 — 80%). Они подразделяются на АГ при заболеваниях паренхимы почек, реноваскулярные (вазоренальные) гипертензии и АГ, связанные с нарушением оттока мочи. Большую часть почечных АГ представляют заболевания с ренопаренхиматозной и вазоренальной патологией.
Клиническая картина многочисленных заболеваний, сопровождающихся АГ почечного генеза, может проявляться следующими синдромами: АГ и патологией мочевого осадка; АГ и лихорадкой; АГ и шумом над почечными артериями; АГ и пальпируемой опухолью брюшной полости; АГ (моносимптомно).
Эти синдромы могут быть выявлены на разных этапах диагностического поиска.
В задачу I этапа диагностического поиска входят: 1) сбор сведений о перенесенных ранее заболеваниях почек или мочевыводящей системы; 2) целенаправленное выявление жалоб, встречающихся при почечной патологии, при которой гипертензия может выступать как симптом.
Указания на имеющуюся у больного патологию почек (гломеруло- и пиелонефрит, мочекаменная болезнь и т. д.), связь ее с развитием АГ позволяют сформулировать убедительную предварительную диагностическую концепцию.
При отсутствии характерного анамнеза наличие жалоб на изменение цвета и количества мочи, дизурические расстройства, появление отеков помогают связать повышение АД с почечной патологией без определенных высказываний о характере поражения почек. Эти сведения необходимо получить на последующих этапах обследования больного.
Если больной предъявляет жалобы на лихорадку, боли в суставах и животе, повышение АД, можно заподозрить узелковый периартериит — заболевание, при котором почки являются лишь одним из органов, вовлеченных в процесс.
Сочетание повышенного АД с лихорадкой характерно для инфекции мочевыводящих путей (жалобы на дизурические расстройства), встречается и при опухолях почек.
На II этапе диагностического поиска выявляют симптомы, обусловленные повышением АД (описаны ранее) и основным заболеванием.
Наличие выраженных отеков при соответствующем анамнезе делает предварительный диагноз гломерулонефрита более достоверным. Возникают предположения об амилоидозе.
При физикальном обследовании больного может быть обнаружен систолический шум над брюшной аортой у места отхождения почечных артерий. Возможно предположение о реноваскулярном характере АГ. Уточненный диагноз может быть поставлен по данным ангиографии.
Обнаружение при пальпации живота опухолевого образования у больных АГ позволяет предположить поликистоз почек, гидронефроз или гипернефрому.
Таким образом, на II этапе диагностического поиска могут возникнуть новые предположения о заболеваниях, обусловивших развитие АГ, и подтвердиться диагностические концепции I этапа.
На основании оценки выявленных синдромов можно высказать следующие предположения о заболеваниях, сопровождающихся АГ почечного генеза.
- Сочетанием АГ с патологией мочевого осадка проявляется:
а) хронический и острый гломерулонефрит;
б) хронический пиелонефрит. - Сочетание АГ и лихорадки наиболее часто встречается при:
а) хроническом пиелонефрите;
б) поликистозе почек, осложненном пиелонефритом;
в) опухолях почки;
г) узелковом периартериите. - Сочетание АГ с пальпируемой опухолью в брюшной полости наблюдается при:
а) опухоли почки;
б) поликистозе;
в) гидронефрозе. - Сочетанием АГ с шумом над почечными артериями характеризуется стеноз почечных артерий различного происхождения.
- Моносимптомная АГ характерна для:
а) латентной формы гломерулонефрита;
б) латентной формы пиелонефрита;
в) фибромускулярной гиперплазии почечных артерий (реже стенозирующего атеросклероза почечных артерий и некоторых форм артериита);
г) аномалий развития почечных сосудов и мочевыводящих путей.
Исследования по показаниям включают:
количественную оценку бактериурии, суточной потери белка с мочой; суммарное исследование функции почек;
раздельное исследование функции обеих почек (изотопная ренография и сканирование, инфузионная и ретроградная пиелография, хромоцистоскопия);
УЗИ почек; компьютерную томографию почек;
контрастную ангиографию (аортография с исследованием почечного кровотока и каваграфия с флебографией почечных вен); исследование крови на содержание ренина и ангиотензина. Показания к проведению того или иного дополнительного исследования зависят от предварительного диагностического предположения и результатов рутинных (обязательных) методов обследования.
Для подтверждения (или исключения) пиелонефрита необходимы не только повторные, многократные анализы утренней порции и суточной мочи, но и проведение дополнительных исследований. В сомнительных случаях для окончательного диагноза латентно протекающего пиелонефрита или гломерулонефрита производят биопсию почки.
Нередко патологический процесс в почках многие годы протекает скрыто и сопровождается минимальными и непостоянными изменениями мочи.
Исследования — биопсия почки и ангиография — проводятся по строгим показаниям.
Симптоматическая артериальная гипертензия является одной из наиболее распространенных патологий, часто встречающихся среди сердечно-сосудистых патологий. Согласно статистическим данным ежегодно от заболевания умирают 7 млн. человек. При этом болезнь крайне плохо поддается диагностики. В некоторых случаях причиной развития вторичной гипертензии являются иные внутренние заболевания.
Когда гипертензия один из симптомов
Заболевание подразделяется на несколько основных групп в зависимости от причин, спровоцировавших развитие болезни.
Эндокринная форма заболевания.
Гипертония, вызванная сердечно-сосудистыми расстройствами.
Нейрогенный тип болезни.
Выявить признаки вторичной формы заболевания можно после осмотра у специалиста.
Симптоматика и отличия от первичной гипертензии:
резкое и стремительное возрастание артериального давления;
отсутствие эффективности от гипотензивной терапии;
внезапное повышение давления без предшествующих косвенных признаков;
развитие болезни в молодом возрасте.
Указанные признаки свидетельствуют о высоких рисках развития вторичной гипертензии.
Почечная форма заболевания
Почки оказывают непосредственное влияние на уровень артериального давления. В связи с чем, поражение органа может вызывать развитие гипертензии. При этом отмечается наличие 2-х основных форм – реноваскулярной (нарушения в области сосудов) и ренопаренхиматозная (поражение паренхимы).
Первый тип болезни возникает на фоне атеросклероза и наблюдается у ¾ всех пациентов. Врожденные аномалии в строении почечных артерий встречаются у 25% всех пациентов. В редких случаях патология образуется на фоне васкулита. При этом характерными особенностями процесса являются следующие признаки:
острое протекание болезни, особенно в начале ее развития;
отсутствие снижения уровня артериального давления даже при применении лекарственных средств;
отсутствие гипертензивных кризов;
возрастание диастолического давления;
наличие заболеваний почек.
Симптоматическая артериальная гипертензия эндокринной этиологии возникает в результате гормональных нарушений, а также на фоне поражения желез, продуцирующих выработку внутренних секреций.
Развитию болезни в большинстве подвержены пациенты с синдромом Кушинга, новообразованиями в области гипофиза или феохромоцитомы. Состояние характеризуется усиленной выработкой гормонов, увеличивающих спазмы в сосудах, а также способствующих возрастанию гормонов коры надпочечников.
В большинстве случаев процесс сопровождается соответствующей симптоматикой – избыточной массой тела, чрезмерным оволосением, полиурией, жаждой.
Данный вид заболевания образуется на фоне поражений центральной нервной системы.
Наиболее распространенные причины:
· новообразования в мозге или его оболочках;
· нарушения, приводящие к возрастанию внутричерепного давления;
Состояние сопровождается ярко выраженными признаками гипертензии, повреждениями головного мозга.
Заболевание представляет собой гемодинамическую форму вторичной гипертензии. Развивается в результате сердечной недостаточности, атеросклероза, на фоне пороков сердца, связанных с работой клапана, а также при тяжелых формах аритмии.
В пожилом возрасте частой причиной болезни является атеросклеротическое поражение. При этом отмечается повышение систолического давления.
Патологический процесс может быть спровоцирован употреблением лекарственных средств – гормонов, антидепрессантов. Также частой причиной болезни является злоупотребление спиртными напитками или некоторыми видами продуктов.
Спровоцировать гипертензию могут сильные стрессовые ситуации или перенесенные ранее оперативные вмешательства.
Для каждой формы заболевания характерны свои особенности и симптоматика. Таким образом, при почечном типе болезни образуются отеки, развиваются боли в области поясницы, происходят изменения в качестве (количестве) выделяемой мочи.
УЗИ почек и мочевого пузыря;
пиелография или цистография;
Эндокринный тип болезни сопровождается гипертоническими кризами, увеличением массы тела, мышечной слабостью.
Методы исследований эндокринной формы:
общее исследование крови;
анализ углеводного обмена;
биохимическое исследование крови;
определение уровня гормонов;
компьютерная томография (КТ).
При нейрогенных типах болезни проводятся исследования нервной системы, уточняется наличие перенесенных ранее травм или операций на головном мозге. При этом определить патологию можно по развивающимся признакам – головным болям, судорожному состоянию, нарушением вегетативных функций.
Для патологий, возникших на фоне сосудистых патологий, характерно повышение систолического давления. При этом процесс часто сменяется понижением показателей АД и нестабильностью состояния. Симптомами болезни являются головные боли, общая слабость организма, дискомфортные ощущения в районе сердца.
Диагностика сосудистого фактора включает в себя ангиографические виды исследований, УЗИ, электрокардиограмму сердца, изучение липидного обмена.
Лечение симптоматической гипертензии
Терапия подбирается индивидуально согласно этиологии заболевания. Хирургическое лечение симптоматической артериальной гипертензии проводится только при наличии новообразований (опухолей), при развитии инфекционно-воспалительных процессов назначается противовоспалительная группа средств.
Перечень возможных препаратов:
антагонисты кальциевых каналов;
мочегонные препараты – фуросемид;
ингибиторы АПФ – спираприл, моэксиприл;
При этом препараты назначаются крайне осторожно, так как некоторые группы средств могут быть противопоказаны при иных формах гипертензии, в особенности при наличии хронических патологий почек, сердца и сосудов.
Получить квалифицированную помощь специалиста и назначать лечение можно в нашей клинике. Сервис предоставляет все виды услуг, занимается официальной деятельностью в сфере медицины. Мы используем только новейшее оборудование и индивидуальный подход к каждому пациенту. Записаться на прием можно через обращение в регистратуру или при личном посещении центра.
Читайте также:

