У меня миелома тлеющая
27 марта 2020 в 09:00
Юлия Грицкевич / Фото: Ольга Борушко
Четыре года назад у минчанина Сергея заболела спина. Он подумал, что застудился, принимал обезболивающие препараты и ждал, когда само пройдет. Но в 2017 году мужчине поставили диагноз: множественная миелома. По статистике, только 1% от общего числа онкопациентов страдает от миеломной болезни. Она поражает костный мозг и кости человека и считается болезнью пожилых людей. Сергею же было 43 года, когда в его медкарте появились строчки о неизлечимой болезни.
Для встречи с журналистами Сергей старается выбрать немноголюдное место. После химиотерапии иммунитет ослаблен, риск подхватить ту же простуду выше, а наш собеседник, по его же признанию, научился себя беречь.

— Сначала стала сильно болеть спина. Думал, что застудил, поэтому просто принимал обезболивающие и продолжал ходить на работу (трудился в строительной организации). В какой-то момент я стал еще и быстро уставать, появились головокружения. Старался отлежаться, но даже мысли не возникало, что это онкология.

Множественная миелома — злокачественное заболевание системы крови, которое, в том числе, часто поражает кости человека. Чаще встречается у людей 50-60 лет, но может возникнуть и у тех, кто моложе. Полностью излечить миеломную болезнь нельзя, но выйти в долгую устойчивую ремиссию можно. Множественная миелома может проявляться патологическими переломами, болями в костях (в ребрах, грудине, позвоночнике, ключицах, плечевых, тазовых и бедренных), анемическим синдромом, снижением гемоглобина, тромбозами и кровотечениями.
Услышав диагноз, Сергей, говорит, не впал в депрессию, а полез в интернет за информацией. Правда, в первый и последний раз.
— Мне было не по себе. Я стал переживать за жену и дочь. Но я понял: паниковать смысла нет, нужно просто лечиться. Старался отгонять все дурные мысли, настраивал себя на позитив, бывало, что переводил тему в разговорах с близкими, просто чтобы лишний раз не думать о плохом. А они, надо отдать должное, и в душу не лезли, и приободрить пытались.
Проходить химиотерапию Сергея отправили практически сразу, как поставили диагноз, и работу пришлось бросить.
— Схема лечения такая: 14-26 дней я в больнице, потом 10 дней дома, а после — снова в больницу. И так три месяца подряд. Какая уж тут работа? Потом мне дали II группу инвалидности, сделали операцию по пересадке стволовых клеток, после которой тоже нужно было восстанавливаться.

В отделении, где Сергей проходил терапию, посещение было строго ограничено. И даже когда друзья сами предлагали встретиться, мужчина часто отказывался.
— Мне было тяжело. И я не хотел, чтобы близкие видели меня слабым. Хватало того, что меня посещали жена и дочь, — когда речь заходит о ребенке, глаза Сергея наполняются слезами.

Болезнь, признается Сергей, ощущается почти всегда. Погода меняется — спина начинает болеть. Днем был слишком активным — вечером болит поясница.
— Это нормальное явление при моем диагнозе. Я уже привык к этой боли, знаю, что она чуть позже пройдет. Но врачи говорят, любые нагрузки должны быть в меру.
Однако, как убеждает нас Сергей, он не унывает. Хочет найти работу, хоть еще не знает, какую именно. Сейчас финансовые вопросы семьи решает жена, и мужчина хочет помогать.

— Зато у меня появилось много времени на семью, дом. Еще держу небольшую пасеку в деревне матери. Вот как только потеплеет — займусь!
Ремиссия Сергея длится уже больше года, показатели становятся все лучше. Но каждый месяц ему нужно приходить на поддерживающую химиотерапию. Мужчина с облегчением говорит, что теперь переносить ее стало легче.
— Вначале было плохо постоянно: есть и спать не хочется, голова то болит, то кружится, температура тоже скачет. Скажем так, химиотерапия не щадит. И вот говорят, что миелома — редкое заболевание. Но я за время госпитализации столько страдающих от нее людей видел, что на всю жизнь хватит.
Теперь в семье Сергея все стали чуть внимательнее к собственному здоровью. Если раньше, говорит мужчина, могли проигнорировать какие-то симптомы, то сейчас идут к врачу без отговорок.

— В целом, моя жизнь изменилась: я сейчас не работаю, больше занимаюсь домом. Но никаких новых привычек в связи с диагнозом не появилось. А от старых привычек я избавился уже давно: курить бросил за 5 лет до миеломы.
Сейчас Сергею нужно каждый месяц проверяться у врача и ходить на поддерживающую химиотерапию. Это растянет ремиссию на более долгий срок.

Миелома — злокачественная опухоль, подавляющая нормальное кроветворение, разрушающая кости и вырабатывающая патологические белки, повреждающие внутренние органы. Когда говорят о миеломе крови или костей, или позвоночника, или костного мозга, то имеют ввиду одно заболевание с разнообразными проявлениями.
Относящееся к гемобластозам или онкогематологическим процессам, то есть злокачественным болезням крови и лимфатической ткани заболевание имеет много названий: множественная миелома, миеломная болезнь и генерализованная плазмоцитома, плазмоцитарная миелома.
- Причина миеломы
- Что происходит при миеломе?
- Диагностика миеломной болезни
- Когда диагноз миеломы не вызывает сомнений
- Симптомы миеломы
- Лечение миеломной болезни у молодых
- Лечение миеломы у пожилых
- Прогноз при миеломной болезни
Причина миеломы
Миелома состоит из изменённых плазматических клеток. В нормальном костном мозге плазматические клетки рождаются из В-лимфоцитов, но число их ограничено всего 5%, большее количество — уже патология.
Определённой ясности с первопричиной развития плазматической опухоли нет, в инициации процесса подозревают плохую наследственность и склонность к аллергии против собственных тканей, радиацию и работу с токсичными веществами, под подозрение попал и вирус герпеса 8 типа.

Миеломная болезнь поражает трёх из 100 тысяч россиян, как правило, пожилых — преимущественно на седьмом десятке жизни, у молодых до 40 лет заболевание встречается очень редко.
Среди страдающих заболеваниями крови и лимфатической ткани плазмоцитому имеет 10-13%, но из всех существующих в природе злокачественных процессов на больных плазмоклеточной опухолью приходится не более одного процента.
Что происходит при миеломе?
По какой-то причине в костном мозге появляются ненормальные клетки, размножаясь, они нарушают нормальное кроветворение, что проявляется анемией. Недостаток эритроцитов сказывается на работе всех органов, но особенно сильно на легочной ткани и головном мозге, что проявляется недостаточностью их функций.
Функция нормальных плазматических клеток — выработка антител-иммуноглобулинов для защиты от болезнетворных агентов. Миеломные плазмоциты тоже вырабатывают иммуноглобулины, но дефектные парапротеины, не способные к иммунной защите.
В костях миеломные клетки стимулируют остеокласты, вызывая остеолизис — разъедание кости. Из разрушенной кости кальций выходит в плазму, накапливаясь, приводит к гиперкальциемии — тяжёлому состоянию, требующему принятия срочных мер.
Диагностика миеломной болезни
Диагноз устанавливается по анализам крови, где находят парапротеины и определяют их суммарную и видовую концентрацию. Парапротеины обозначают как иммуноглобулины — IgA, IgG и IgМ. Плазмоциты вырабатывают иммуноглобулины по собственному усмотрению и в разном количестве, по их изменению продукции патологических белков впоследствии оценивают эффективность лечения и активность заболевания.
Степень агрессивности плазматических клеток выясняют при микроскопии костного мозга, его получают из грудины при стернальной пункции или при биопсии тазовой кости. Особенно актуально исследование при невысокой продукции парапротеинов или при изменении характера течения болезни.

Часто заболевание случайно обнаруживается во время обычной рентгенографии органов грудной клетки по литическим дефектам ребер. На первом этапе необходимо выявить все деструктивные изменения в костях, чтобы в дальнейшем следить за процессом и результатами терапии, что позволяет высокочувствительная низкодозная КТ всего скелета.
При МРТ изучается состояние плоских костей — черепа и таза, что обязательно при тлеющей и солитарном варианте опухоли. МРТ помогает оценить не только дефекты кости, но и наличие опухолевой инфильтрации мягких тканей, вовлечение в процесс спинного мозга.
Обязательно проводится анализ на кариотип для выявления генетических аномалий, влияющих на прогноз в отношении жизни больного и эффективность лечения.
Когда диагноз миеломы не вызывает сомнений
Характерные особенности клеток определяют течение процесса от медленной и практически доброкачественной гаммапатии или тлеющей миеломы до стремительного плазмоклеточного лейкоза.
Не всегда изначально удаётся классифицировать заболевание, что усложняет выбор оптимальной терапии. В 2014 году международный консенсус определил критерии, облегчающие постановку точного диагноза и отделяющие один вариант опухолевого процесса от других.
В первую очередь, в костном мозге определяют процент плазматических клеток, так при симптоматической миеломной болезни их должно быть более 10%, а 60% говорит о высокой агрессивности опухоли.
- М-протеин в крови, то есть IgA или IgG;
- легкие цепи иммуноглобулинов;
- в моче белок Бенс-Джонса;
- очаги в костях скелета.
При недостаточности специфических критериев диагностике помогают неспецифические, но часто встречающиеся последствия деятельности плазмоцитов и парапротеинов на органы-мишени:
- повышение уровня кальция крови в результате массивного разрушения костей;
- снижение гемоглобина при опухолевом замещении костного мозга;
- повышение креатинина крови — маркёра почечной недостаточности.
Симптомы миеломы
Замечено, что каждый пул плазматических клеток производит иммуноглобулины с персональными особенностями и по своему графику, отчего клинические проявления очень своеобразны и глубоко индивидуальны. Нет двух одинаковых больных, тем более невозможно найти двух похожих пациентов по диагностическим критериям. Тем не менее, выделяют несколько типов заболевания.
По количеству поражений опухоль может быть генерализованной или множественной и солитарной — с единственным очагом.
По течению различают вялотекущую или тлеющую, она же индолетная, и симптоматическую плазмоцитому, протекающую с явными клиническими проявлениями.

Основное проявление симптоматической миеломы — боли в костях вследствие их разрушения, которые появляются не сразу и часто даже не в первый год заболевания. Болевой синдром возникает при вовлечении в опухолевый процесс надкостницы, пронизанной нервными окончаниями. При медленно текущем процессе до выявления опухоли может пройти несколько лет, поскольку ничего кроме эпизодов слабости у пациента не возникает.
В развёрнутой стадии с множественными поражениями на первый план выходят в разных комбинациях и с индивидуальной интенсивностью переломы в местах деструкции костей и проявления почечной недостаточности, или амилоидоз органов.
Лечение миеломной болезни у молодых
Вялотекущий вариант миеломной болезни не всегда требует лечения, поскольку не угрожает жизни, а терапия совсем не безвредна. В данном случае наблюдение за течением процесса более выгодно пациенту, нежели токсичная химиотерапия. Регулярные обследования позволяют вовремя диагностировать активизацию процесса.
Симптоматическая миелома разделяется по стадиям от I до III по уровню в крови специфического микроглобулина и альбумина, стратегия при стадии I и II-III различается только используемыми препаратами и их комбинациями.
При любой стадии основное и определяющее тактику — состояние пациента и его возраст. Так сохранным больным до 65-летнего возраста и без тяжёлых хронических болезней предлагается агрессивная химиотерапия высокими дозами с пересадкой собственных стволовых клеток крови, по-научному, аутологичной трансплантацией.
Физически сохранные пациенты от 65 до 70-летия тоже могут претендовать на высокодозную химиотерапию, но уже не комбинацией лекарств, а единственным препаратом — мелфаланом.
До начала высокодозной химиотерапии проводится несколько курсов полихимиотерапии обычными дозами, затем специальным препаратом стимулируется выработка костным мозгом собственных стволовых клеток, которые собираются и консервируются. Затем пациент получает очень высокие дозы цитостатиков, в результате чего гибнут все клетки крови — опухолевые и нормальные. Нормальные, заблаговременно законсервированные кровяные элементы и вводят пациенту.
Лечение миеломы у пожилых
Пациенты старше 65 лет и помоложе, но с сопутствующими болезнями, влияющими на общее состояние и активность, тоже на первом этапе проходят цикловую химиотерапию, в том числе с использованием таргетных препаратов. Результат лечения оценивается по анализам крови и костного мозга, где определяют концентрацию специфических для заболевания белков и процент опухолевых клеток.
На результате лечения отражается не только возраст, но и наличие нескольких хронических болезней, астенизация, подразумевающая физическое ослабление с похуданием или без оного.
В последние годы спектр химиопрепаратов существенно расширился за счёт таргетных средств, продемонстрировавших хороший непосредственный результат и увеличение продолжительности жизни участников исследований.
Поражения скелета подлежат длительной терапии бисфосфонатами, уменьшающими болевой синдром, предотвращающими переломы и гиперкальциемию. На отдельные опухолевые очаги воздействуют ионизирующим излучением, обязательна лучевая терапия при угрозе сдавления спинного мозга и поражении шейного отдела позвоночника.

Прогноз при миеломной болезни
Кроме возраста пациента и его физического состояния на прогнозе миеломы и продолжительности жизни отражается чувствительность опухоли к лекарственному лечению и биологические характеристики плазматических клеток, в частности генетические аномалии с делецией участков хромосом и амплификацией — удвоением генов.

Тлеющая множественная миелома - редкое расстройство, которое может привести к раку крови , называемому множественной миеломой. Как правило, тлеющая множественная миелома (ТММ) не имеет симптомов, что может затруднить ее обнаружение.
Существует только один тип ТММ. Заболевание имеет разные стадии в зависимости от того, как далеко оно продвинулось. Далее будут рассмотрены этапы, лечение множественной миеломы и прогрессирование этого заболевания.
Для получения информации о том, как проводят лечение рака крови в Израиле лучшие специалисты страны, оставьте заявку и мы свяжемся с Вами в ближайшее время.
Что такое тлеющая множественная миелома?
ТММ часто обнаруживается во время несвязанных анализов крови или мочи. ТММ вызвано нездоровыми клетками плазмы. Плазменные клетки являются частью иммунной системы, которая борется с болезнью. Плазменные клетки образуются в костном мозге, который является губчатой тканью внутри костей.
Когда у человека есть ТММ, его организм создает слишком много плазменных клеток. Эти клетки являются ненормальными и создают нездоровые антитела, называемые М-белками.
Обычно антитела распознают бактерии и вирусы, которые вызывают заболевание и препятствуют повреждению организма ими. Однако, белки M не работают как нормальные антитела, так как они не борются с болезнью. Вместо этого, М-белки накапливаются в костном мозге и могут вызывать проблемы, если они достигают определенного уровня. В большинстве случаев ТММ, однако, в организме недостаточно протеинов M, чтобы вызвать повреждение.
У ТММ, обычно, нет никаких симптомов, поэтому оно часто остается недиагностированным; однако тлеющая множественная миелома может быть обнаружена во время анализов , которые проводятся по отдельной медицинской проблеме.
Редко, ТММ может развиться в тип рака, называемый множественной миеломой. ТММ составляет около 5 процентов всех случаев множественной миеломы и не считается активной формой заболевания.
Типы тлеющей множественной миеломы
Хотя существует только один тип ТММ, он имеет три разных этапа:
Этап 1: существует определенный уровень нездоровых клеток, но они не увеличиваются. Этап 2: миелома прогрессирует медленно, не причиняя вреда организму.
Этап 3: Миелома прогрессирует умеренно, не вызывая ощутимых повреждений.
Если у человека диагностируется ТММ, ему необходимо находиться под пристальным наблюдениемз - следить, какого этапа достигла болезнь.
МГНЗ(MGUS) - это моноклональная гаммапатия неопределенного значения. МГНЗ - это этап перед ТММ, оно также создает слишком много нездоровых плазматических клеток и M-белков (хотя и меньше, чем у ТММ). Хотя МГНЗ приводит к более высоким уровням этих клеток в костном мозге, они обычно не вызывают никаких симптомов или повреждения крови, костей или почек человека.
Около 1 процента людей с МГНЗ будут развить множественную миелому, лимфому или амилоидоз в год.
Лимфома относится к группе рака крови. Амилоидоз - это группа редких состояний, которые препятствуют правильному функционированию органов и тканей в организме.
Лечение множественной миеломы (тлеющей)

Регулярные медицинские осмотры рекомендуются для обеспечения того, чтобы ТММ не прогрессировала.
ТММ и MGUS обычно не наносят ущерб организму. По этой причине человек, у которого есть одно из этих расстройств, обычно не нуждается в специальном лечении.
Тем не менее, человеку с ТММ необходимо будет регулярно проходить медицинское обследование, чтобы гарантировать, что расстройство не прогрессирует или не становится злокачественным.
График назначений обычно будет следующим:
- последующее назначение через 2 - 3 месяца после постановки диагноза ТММ
- если результаты тестов нормальные, назначения каждые 4-6 месяцев в течение 1 года
- если результаты тестов нормальны после 1 года, назначения каждые 6-12 месяцев
Лечение будет дано, если ТММ прогрессирует до множественной миеломы. Лечение множественной миеломы обычно включает химиотерапевтические препараты и обезболивающие препараты, но также может включать трансплантацию стволовых клеток.
Исследования продолжаются в отношениях между ТММ и множественной миеломой. Часть этого исследования включает клинические испытания, которые часто проводятся для тестирования новых лекарств и лечения.
Около 10 процентов людей с ТММ будут развивать множественную миелому через 5 лет после постановки диагноза. Через 5 лет риск развития множественной миеломы снижается до 3 процентов в год. Аномальные плазматические клетки могут создавать опухоли в ткани или кости. Если образуется одна опухоль, болезнь известна как плазмацитома. Более одной опухоли называют множественной миеломой. Опухоли могут вызывать ослабление костей, повреждать почки и приводить к высоким уровням кальция в крови. Симптомы включают боль в костях, анемию, онемение и более высокий риск заражения или болезни.

MGUS и ТММ обычно не имеют никаких симптомов, но иногда они могут приводить к проблемам со здоровьем. Уровни белка М в организме могут вызвать покалывание или онемение рук или ног. Медицинский термин для этого чувства - периферическая невропатия.
MGUS и SMM могут ослабить кости, а это означает, что люди, у которых есть эти расстройства, подвергаются большему риску развития остеопороза. Остеопороз - это состояние, которое заставляет кости становиться менее плотными и более хрупкими. Слабые кости чаще ломаются или разрушаются.
Люди с МГУС и СММ более чем в два раза чаще заражаются, чем остальные люди. Это связано с тем, что их иммунная система слабее, что означает, что их организм вырабатывает меньше здоровых антител, которые могут бороться с болезнью.
Чтобы предотвратить заражение, любому, у кого есть ТММ или MGUS, следует избегать друзей и родственников, у которых есть инфекционная болезнь, такая как грипп. Мытье рук и прививка от гриппа также могут помочь защитить от болезней.
Множественная миелома - это рак плазмы крови.
ТММ не является раком. Риск расстройства, становящегося множественной миеломой, относительно низок, но его следует тщательно контролировать.
Поскольку у ТММ нет никаких симптомов, многие люди не понимают, что у них это есть. Если человеку поставлен диагноз тлеющей множественной миеломы, им будут предложены регулярные медицинские встречи для наблюдения за стадией и прогрессированием расстройства.

ТЛЕЮЩАЯ СИГАРЕТА | WASTED (Июль 2020).
- Что происходит при тлеющей множественной миеломе?
- Причины и факторы риска
- продолжение
- Как это диагностируется?
- продолжение
- Лечение
- профилактика
- Далее в нескольких типов миеломы и стадии
Тлеющая множественная миелома является ранней формой множественной миеломы. Вы могли бы услышать, что Ваш доктор называет это бессимптомным, что означает, что это не вызывает признаки. Это довольно редко.
Это приводит к тому, что в вашем костном мозге содержится большое количество плазматических клеток и высокий уровень белка определенного типа, называемого белком М, в крови и моче.
Тлеющая множественная миелома похожа на болезнь, называемую моноклональной гаммопатией неопределенного значения (MGUS). У людей с обоими заболеваниями может развиться множественная миелома с симптомами. Но если у вас тлеющая множественная миелома, риск заболеть множественной миеломой в течение 5 лет намного выше, чем при наличии MGUS.
Что происходит при тлеющей множественной миеломе?
Тлеющая множественная миелома еще не рак. Это предраковое состояние. Но это может ухудшиться и стать множественной миеломой, которая является раком.
Тлеющая множественная миелома вызывает следующие изменения:
- Уровни моноклонального белка (белка М) в вашей крови, которые составляют 3 миллиграмма или выше
- Уровни плазматических клеток в костном мозге, где вырабатываются эритроциты, которые составляют 10% или выше
У вас не будет симптомов множественной миеломы, которые могут включать:
- Повреждение почек
- Потеря функции почек
- малокровие
- Высокий уровень кальция в крови из поврежденной кости
- Костные поражения
Тлеющая множественная миелома часто медленно ухудшается. Количество плазматических клеток в вашей крови может быть сначала стабильным, а затем расти. Повреждение ваших почек или костей может начаться, но это слишком мало, чтобы заметить прямо сейчас.
Тлеющая множественная миелома может повысить риск возникновения следующих проблем со здоровьем:
- Периферическая невропатия, которая вызывает онемение или покалывание рук или ног
- Остеопороз, или ломкие кости
- Инфекции
Причины и факторы риска
Мы действительно не знаем, что вызывает тлеющую множественную миелому или множественную миелому. Но у врачей есть некоторые идеи:
- Гены. Если у вас есть гены с определенными мутациями, в вашей крови может быть больше плазматических клеток. Дефектный ген может включить этот процесс. Это может также работать в некоторых семьях.
- Возраст. Это распространенный фактор риска тлеющей множественной миеломы. Это часто развивается между 50 и 70.
- Пол. Мужчины немного чаще заболевают миеломой, чем женщины.
- Раса. Это также в два раза чаще встречается у афроамериканцев, чем у белых.
- Ожирение. Люди с избыточным весом или ожирением подвергаются более высокому риску развития миеломы.
продолжение
Как это диагностируется?
Ваш врач может заметить признаки SMM на лабораторных тестах, которые вы принимаете по любой причине. Ваш анализ крови или мочи может показать высокий уровень белка М. Или у вас может быть анализ крови, который показывает высокий уровень плазматических клеток.
Результаты, которые они ищут:
- Моноклональный белок М крови более 3 г / дл
- От 10 до 60% клональных плазматических клеток костного мозга
- Нет признаков повреждения органа на последней стадии
- C = высокий уровень кальция
- R = проблемы с почками
- A = анемия
- B = повреждение кости
Анализы крови К диагностике тлеющей множественной миеломы относятся:
- Сывороточный протеиновый электрофорез
- Полный анализ крови
- Тесты для измерения уровня кальция и креатинина в сыворотке
Анализ мочи. Вашему врачу может потребоваться собирать мочу в течение 24 часов после постановки диагноза, а затем через 2–3 месяца в качестве последующего наблюдения.
Биопсия костного мозга. Ваш врач будет использовать иглу, чтобы собрать губчатые вещества в середине вашей кости. Лаборатория проверит, есть ли клетки миеломы в вашем костном мозге.
Скелетное обследование. Эта серия рентгеновских снимков фиксирует все кости вашего тела. Это может помочь доктору обнаружить что-то ненормальное.
МРТ. Ваш врач также может сделать МРТ-исследование позвоночника и таза, чтобы определить наличие повреждений или повреждений. МРТ работает лучше, чем рентген, чтобы выявить признаки повреждения кости, которые могут ухудшаться.
продолжение
Лечение
Вам может не потребоваться лечение тлеющей множественной миеломы. Ваш врач будет просто наблюдать за вами, чтобы увидеть, прогрессирует ли ваше заболевание с множественной миеломой.
Бдительное ожидание. Даже если у вас все еще нет симптомов множественной миеломы, ваш врач может посмотреть на ваши плазменные клетки крови под микроскопом, чтобы увидеть, есть ли какие-либо необычные изменения. Другая подсказка - высокий уровень белка М в крови или моче. Это признаки того, что у вас высокий риск развития множественной миеломы.
химиотерапия . Если у вас высокий риск развития активной множественной миеломы, ваш врач может назначить препарат для химиотерапии, леналидомид (Revlimid) и дексаметазон. Эти процедуры могут помочь вам предотвратить осложнения и жить дольше.
Иммунотерапия. Этот новый тип лечения тлеющей множественной миеломы находится в клинических испытаниях. Эти препараты используют иммунную систему вашего организма для борьбы с раком.
Текущие клинические испытания включают препараты, которые могут замедлить прогрессирование этого заболевания:
- Даратумумаб (дарзалекс) и изатуксимаб (ISA)
- Пембролизумаб (Кейтруда)
профилактика
Не существует способа предотвратить тлеющую множественную миелому. Хотя вы можете изменить некоторые факторы риска, такие как ожирение, похудев, это заболевание, скорее всего, является результатом дефектного гена.
Миелома – это патология крови, имеющая злокачественный характер. Развивается болезнь в костном мозге из переродившихся клеток крови. Заболевание относят к парапротеинемическим гемобластозам. Онкологический процесс сопровождается повышенным продуцированием атипичных белков иммуноглобулина. Встречается миелома достаточно редко, чаще страдают люди с тёмным оттенком кожи. Выявить болезнь на начальном этапе сложно, поэтому лечение часто начинается уже в запущенной стадии.
Характеристика заболевания
Миелома характеризуется злокачественным процессом активного разрастания в полости спинного мозга моноклональных плазмоцитов, продуцирующих патологический белок – парапротеин. Болезнь представляет собой непрекращающееся созревание и перерождение В-лимфоцитов в плазмоциты. Плазмоцит – это клетка, секретирующая иммуноглобулин. При миеломе моноклональные плазмоциты не погибают, а продолжают размножаться. Увеличение количества патогенов перемещается в костный мозг, что провоцирует снижение основных элементов крови.
Атипичные иммуноглобулины проникают в ткани других органов, накапливаясь в межклеточном пространстве. В первую очередь, патогены накапливаются в тканях почек, печени, селезенки и т.д. – органах с повышенным кровоснабжением.
Миеломная болезнь связана с замещением здоровых клеток атипичными иммуноглобулинами. Патогенез патологических плазмоцитов с выработкой биологически активных веществ вызывает развитие следующих эффектов:
- повышается уровень остеокластов, что провоцирует ломкость и хрупкость костей позвоночника, конечностей и т.д.;
- снижаются защитные функции организма;
- увеличивается уровень эластичных волокон с фиброгенами, что приводит к постоянному образованию капиллярных кровотечений и синяков;
- печёночные клетки активно разрастаются, провоцируя снижение свёртываемости крови;
- нарушенный белковый состав вызывает заболевания почек.
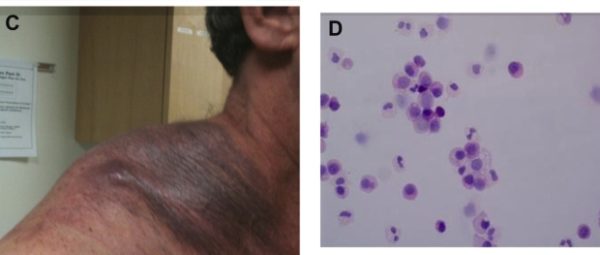
При миеломной болезни рост моноклональных плазмоцитов не контролируется и их уровень постоянно увеличивается. Из-за этого процесса миелома относится к злокачественным патологиям крови – гемобластозам.
Возникает заболевание обычно у взрослых людей после 40 лет. У мужчин болезнь диагностируется чаще, чем у женщин. Опухоль растёт медленно – до появления первых симптомов может пройти более 20 лет. После постановки диагноза, по наличию сопутствующей симптоматики человек живет в среднем в пределах 2 лет. Поэтому миелома часто воспринимается как рак крови.
Разновидности миеломы
Классификация миеломной болезни основывается на структурном составе опухоли с расположением атипичных патогенов в зоне костного мозга.
В зависимости от количества очагов поражения различают формы:
- Солитарная форма определяется единичным очагом в любом участке кости с костным мозгом или на ткани лимфатического узла, что является главным отличием от множественной миеломы.
- Множественная миелома отличается формированием нескольких очагов поражения с наличием костного мозга. Встречается чаще всего в области лопаток, ребер, костях черепа, в кистях, ногах и т.д.
Обычно диагностируется поражение организма множественной патологией. Многочисленная концентрация патогенных новообразований в организме имеет схожие признаки проявления с солитарной.
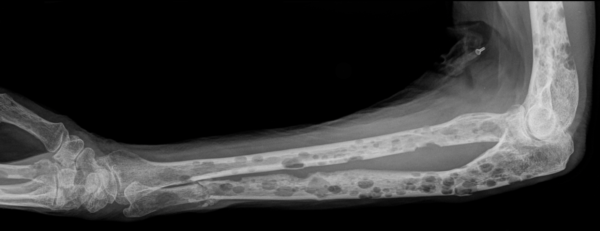
В зависимости от клеточной структуры выделяют виды:
- Плазмоклеточная миелома отличается высоким уровнем зрелых плазмоцитов, вырабатывающих парапротеин. Патология развивается медленно, но постоянный процесс выработки белка затрудняет курс терапии. Плазматический миеломатоз распространяется на другие органы и системы.
- Плазмобластной тип характеризуется преобладанием плазмобластов, секретирующих белок в незначительном объёме. Дифференциальная патология отличается быстрым ростом и легко поддаётся терапии.
- Полиморфноклеточный и мелкоклеточный вид отличаются разрастанием плазмоцитов на ранних сроках формирования болезни. Считаются самыми опасными формами по степени роста и распространения в организме.
При множественной патологии различают диффузную и диффузно-очаговую форму.
Согласно иммунохимическим признакам вырабатываемых парапротеинов различают:
- заболевание лёгких цепей – миелома Бенс-Джонса;
- с высоким содержанием определенного типа белка (А, G и M-градиент) – миеломы A, G и M;
- несекретирующая форма;
- диклоновый вид;
- миелома М.
Болезнь протекает в 3 стадии:
- на 1 стадии обычно признаки отсутствуют;
- 2 стадия характеризуется появлением выраженных симптомов;
- на 3 стадии наблюдается распространение атипичных клеток в других органах.
Признаки заболевания
На начальном этапе болезнь развивается скрытно – выраженная клиника отсутствует. При раке клетки постепенно распространяются по организму, поражая внутренние полости плоских костей – зону лопаток, позвонков и черепа, а также трубчатые кости.
В медицинской практике есть примеры диагностирования миелосаркомы – онкологического процесса, формируемого тельцами белого кровотока. При дальнейшем развитии на поверхности костей появляются наросты овальной формы с мягкой эластичной консистенцией, что приводит к разрушению костной структуры.
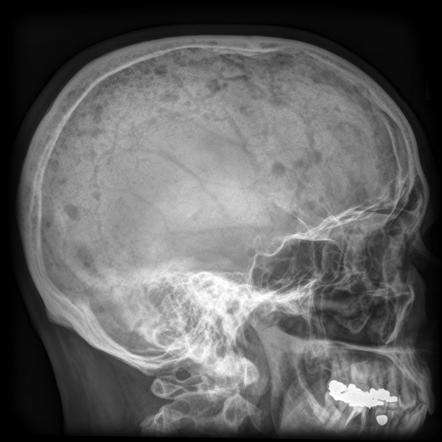
В основном присутствуют следующие симптомы миеломы:
- нарушения в работе органов пищеварения;
- температура тела постоянно меняется – может подняться до термальных показаний и сразу снизиться;
- мышечная слабость на фоне быстрой утомляемости;
- показатели основных элементов крови характеризуют признаки анемии;
- наблюдаются частые болезни инфекционного характера;
- болевые синдромы в области мягких тканей с чувством дискомфорта;
- частый сердечный ритм – 100-120 ударов в минуту;
- в зоне подреберья присутствует чувство тяжести;
- сильные боли в области головы;
- гиперкальциемия позвонка приводит к внутренним изменениям структуры;
- миеломаляция развивается, когда дифференцированная опухоль сдавливает соседние ткани;
- нефропатия развивается при поражении почечных клеток.
При появлении первых симптомов болезни нужно обратиться к врачу и пройти обследование организма, чтобы определить тип патологии. Лечение на начальном этапе формирования гарантирует положительный эффект и быстрое выздоровление.
Причины появления патологии
Причины возникновения опухоли врачам точно не известны. Считается, что болезнь передается по наследству. Спровоцировать выработку атипичных патогенов могут следующие факторы:

- пожилой возраст пациента;
- наследственная предрасположенность;
- воздействие радиоактивных веществ;
- взаимодействие с химическими соединениями и канцерогенными веществами;
- болезни инфекционного характера;
- стрессовое состояние;
- генетические нарушения;
- заболевания крови – гепатит, анемия.
Вызвать структурные изменения в костном мозге может любой фактор внутренних изменений организма или влияние внешних признаков.
Диагностика заболевания
Чтобы поставить точный диагноз, пациенту рекомендуется лабораторная и инструментальная диагностика организма. Тлеющая болезнь в области спинного мозга может протекать длительное время бессимптомно. Если выявить миелому на ранних сроках, можно вылечиться быстрее и полностью.
Врач для обследования больного использует лабораторные и рентгенологические методы:
- проводится общий осмотр, собирается история болезни и полный анамнез;
- общий анализ крови при миеломе выявляет высокий уровень СОЭ с пониженным гемоглобином, тромбоцитозом, эритроцитов и альбумином;
- анализ мочи показывает повышенное содержание кальция и белка;
- рентген назначается для исследования структурных изменений костей;
- компьютерная (КТ) и магнитно-резонансная томография (МРТ) дают детальную информацию патологии;
- назначается процедура трепанобиопсии костного мозга с последующим проведением цитологического исследования.
Особое внимание уделяется количественному уровню иммуноглобулина в составе крови. На КТ можно определить степень поражения других органов. Болезнь по симптоматике часто выглядит как рак крови, поэтому врачи более тщательно исследуют организм больного с исключением возможных патологий.

Лечение болезни
Лечит болезнь гематолог в условиях стационара, и поддерживая контроль состояния пациента. Миелома и болезнь Вальденстрема считаются родственными, но с наличием серьёзных различий. Обе патологии успешно лечатся в Германии, Израиле и в России лучшими гематологическими центрами. Эффективным методом терапии патологии является пересадка костного мозга – проводится с использованием донорских стволовых клеток.
За опухолью на начальном этапе врачи предпочитают просто наблюдать, не используя терапевтические процедуры. Пациент регулярно сдает кровь и мочу на исследование состава на предмет патологических изменений.
При появлении выраженных симптомов болезни применяется химиотерапия с использованием лекарственных препаратов из группы цитостатиков. Процедура может быть стандартной или высокодозной. Часто используются следующие препараты – Мелферан, Циклофосфан, Карфилзомиб, Сарколизин, Бортезомиб и Леналидомид. Для больных в возрасте 65 лет применяется лекарство – Алкеран, Преднизолон, Циклофосфан или Винкристин. Костная миелома эффективно лечится с использованием бисфосфонатов – Аредией, Бондронатом и Бонефосом.
Облучение гамма-лучами рекомендуется при наличии болевых синдромов или диагнозе костной патологии с присутствием серьезных очагов разрушений, в курсе терапии солитарной миеломы и во время последней стадии, в качестве паллиативного метода. Дополнительно назначают Дексаметазон.
Иммунотерапия заключается в приеме альфа2-интерферона большими дозами на протяжении нескольких лет – это позволяет предотвратить нежелательные последствия и рецидив. При диагнозе почечной недостаточности применяются диуретики, специальное питание и плазмаферез (переливание крови). Процедура гемодиализа – очищенная лимфома обогащается необходимыми микроэлементами. Антибиотики требуются при наличии воспалительных процессов.
Хирургическое вмешательство используется во время поражений позвоночника, нервных окончаний и кровеносных сосудов. Также может применяться для фиксации скелетных костей при переломах.
Рекомендуется выполнять все клинические рекомендации лечащего врача – это позволит предотвратить тяжелые осложнения и остановить онкологический процесс.
Диета
Для положительного эффекта в процессе терапевтических процедур пациенту назначается специальная диета. Сбалансированный рацион питания снимает излишнюю нагрузку с органов пищеварительного тракта и восполняет витаминный дисбаланс.
Больному рекомендуется исключить из рациона:
- сладкие мучные продукты;
- выпечку из белой муки;
- жирную и жареную пищу на растительном масле;
- сладости на основе шоколада;
- супы на бульоне из жирных сортов мяса;
- маринованые и копчёные продукты;
- блюда из бобовых, перловки и пшена;
- молоко с кисломолочными продуктами;
- сладкие газированные напитки с квасом и соки из тетрапака.

Питаться рекомендуется часто и маленькими порциями. На фоне лейкоцитарной нормы можно употреблять варёные куриные яйца, рыбу, говядину и кролика с курицей в отварном виде. Печень можно тушить с небольшим количеством сметаны, каши на воде, овощи варёные или на пару и вчерашний хлеб.
Пониженный лейкоцитарный ряд разрешает употребление рисовой каши без молока, суп из риса на бульоне из нежирных сортов мяса, продукты с высоким содержанием кальция и витаминов В и С.
Во время курсов химиотерапии нужно поддерживать норму потребления жидкости на уровне 3 литров – ягодные компоты, кисели, отвар из ягод шиповника, зелёный чай.
Правильный и сбалансированный рацион питания позволяет увеличить продолжительность жизни больного.
Прогноз терапии
Сколько проживет конкретный пациент, точно сказать не сможет ни один врач. На процент выживаемости влияет ряд факторов – стадия и тип патологии, физическое состояние больного на фоне психологического настроя.
Прогноз жизни в среднем составляет от 3 до 5 лет. В каждом случае срок индивидуален. Большую роль играет самочувствие пациента и процесс терапии – правильные и своевременные процедуры увеличивают срок жизни.
Врачи советуют обращаться в поликлинику при появлении любых подозрительных симптомов – это гарантирует раннее обнаружение болезни и полное выздоровление с предотвращением негативных последствий.
Читайте также:

