У кого плоскоклеточный рак шеи

Заболеваемость
В 2002 году заболеваемость плоскоклеточным раком головы и шеи (МКБ-10 C00–C10, C12–C14, C32) в странах Европы составила 36 случаев на 100 тыс. чел. в год среди мужчин и 7 случаев на 100 тыс. чел. в год среди женщин, а смертность 18 и 3 на 100 тыс. чел. в год, соответственно. По Европейским данным ежегодно регистрируется 139000 новых случаев плоскоклеточного рака головы и шеи. Более 90% всех злокачественных новообразований головы и шеи относятся к плоскоклеточному раку.
В Европе относительная выживаемость для плоскоклеточного рака головы и шеи составила 72% (1-летняя) и 42% (5-летняя выживаемость) у взрослых. 5-летняя выживаемость у женщин выше (51%), чем у мужчин (39%). На выживаемость значительное влияние оказывает возраст. Для более молодой возрастной группы (15-45 лет) 5-летняя выживаемость составила 54%, тогда как в группе пожилого возраста (.75 лет) 35%.
Диагноз
Гистологический диагноз должен быть установлен на основе биопсийного материала в соответствии с классификацией ВОЗ.
Стадирование должно быть основано на физикальном осмотре, РГ ОГК, эндоскопическом исследовании органов головы и шеи, компьютерной томографии (КТ) или магнитно-резонансной томографии (МРТ) головы и шеи. МРТ более предпочтительна для любой локализации опухоли, кроме гортани и гортаноглотки. КТ ОГК может быть выполнена для выявления метастатического поражения легких или второй опухоли. Применение позитронно-эмиссионной томографии (ПЭТ) с использованием 2-[18F]фтор-2-дезокси-Д-клюкозы или ПЭТ-КТ в целях стадирования изучается. В целом специфичность ПЭТ ниже, чем чувствительность, поэтому этот метод может быть более информативен для выявления метастазов или синхронных опухолей, чем для выявления пораженных лимфоузлов на шее. Стадирование плоскоклеточного рака головы и шеи должно производиться согласно TNM классификации, а группировка по стадиям в соответствии с таблицей №1. По данным 7-го издания классификации AJCC, опухоли Т4 стадии делятся на Т4а (операбельные) и Т4b (неоперабельные). IV стадия подразделяется соответственно на IVa и IVb, а также IVc (при наличии отдаленных метастазов).
Современная оценка факторов риска должна быть основана на тех же принципах, что и для рака ротоглотки (связь заболевания с вирусом папилломы человека (HPV), курением).
Классификация TNM для плоскоклеточного рака головы и шеи (TNM, седьмое издание 2009).
Стадия I T1N0M0
Стадия II T2N0M0
Стадия III T3N0M0 T1-3N1M0
Стадия IVA T1-3N2M0 T4aN0-2M0
Стадия IVB T4bNлюбаяM0 TлюбаяN3M0
Стадия IVC TлюбаяNлюбая M1
Лечение
Во всех случаях должен быть использован мультидисциплинарный лечебный подход. Диета пациента должна быть должным образом скорректирована и соблюдена. Перед проведением лучевой терапии пациенты должны быть осмотрены стоматологом и при необходимости получить соответствующее лечение.
Лечение зависит от локализации первичной опухоли и ее распространенности. Плоскоклеточный рак придаточных пазух носа и носоглотки встречается редко, поэтому пациентов с такими локализациями обычно не включают в клинические исследования, по результатам которых разрабатываются рекомендации, основанные на принципах доказательной медицины. Таким образом, эти локализации не включены в данные клинические рекомендации. При ранних стадиях заболевания (I-II стадии) хирургическое лечение и дистанционная лучевая терапия (или брахитерапия) одинаково эффективны с точки зрения локорегионарного контроля заболевания. Однако данный вывод основывается только на результатах ретроспективных клинических исследований, поскольку рандомизированных исследований, посвященных этому вопросу, не проводилось. Современная лучевая терапия должна проводиться в трехмерном конформном режиме или с модулируемой интенсивностью.
Стандартным подходом лечения местнораспространенных операбельных опухолей (III и IV стадии) является хирургическое лечение с реконструкцией и последующей лучевой (ЛТ) или химиолучевой терапией (ХЛТ) с включением производных платины в монорежиме (для пациентов из группы высокого риска: прорастание капсулы лимфоузла или наличие опухолевых клеток по краю резекции) [I,A]. Однако для операбельных пациентов, хирургическое лечение которых, может привести к значительному ухудшению качества жизни и/или при неблагоприятном прогнозе, калечащие операции не оправданы, таким пациентам рекомендовано проведение одновременной ХЛТ.
Одновременная ХЛТ является стандартом лечения пациентов с неоперабельными опухолями [I,A]. Лучевая терапия, проводимая одновременно с цетуксимабом, продемонстрировала более высокую частоту ответа, безрецидивную и общую выживаемость по сравнению с лучевой терапией [II, B]. Прямого сравнения эффективности комбинации ЛТ с цисплатином или цетуксимабом не проводилось, что осложняет принятие решения в пользу того или иного подхода. С другой стороны следует помнить о том, что результаты одновременной ХЛТ основаны на большом числе пролеченных пациентов (тысячи), это лечение токсично и эго эффективность у пожилых пациентов сомнительна. С другой стороны эффективность комбинации ЛТ с цетуксимабом была оценена на небольшом числе пациентов (двести), эффективность была похожей или более высокой, чем для одновременной ХЛТ. Комбинация с цетуксимабом была менее токсичной, однако, ее эффективность у пожилых пациентов также под вопросом.
Роль индукционной терапии была пересмотрена, поскольку комбинация на основе таксанов и производных платины (TPF) продемонстрировала более высокую эффективность в лечении местно-распространенного рака по сравнению с комбинацией платины и фторурацила (PF) [I, A]. Однако, в настоящее время, индукционная химиотерапия не считается стандартным подходом в лечении местно-распространенного рака. Индукционная химиотерапия с последующей ХЛТ (так называемая последовательная ХЛТ) все еще изучается. Токсичность данного метода может быть значительной, что негативно отражается на результатах лечения.
Индукционная химиотерапия по схеме TPF с последующей лучевой терапий может быть вариантом органосохранного лечения местнораспространенного рака гортани или гортаноглотки у пациентов, ответивших на лечение, в противном случае выполняется ларингоэктомии [II, A]. Другой вариант лечения ― это ХЛТ. По данным одного рандомизированного исследования одновременная ХЛТ позволяет добиться более высокой частоты сохранения гортани в течение первых двух лет после окончания лечения, не влияя при этом на выживаемость, по сравнению с индукционной ХТ + ЛТ (у пациентов, ответивших на лечение) или только ЛТ [II A].
Выбор органосохранного лечения, на основе индукционной ХТ или одновременной ХЛТ зависит от различных факторов (анатомическая локализация, предполагаемая комплаентность пациента/переносимость лечения, соматический статус и др.). Кроме того, не каждому пациенту может быть проведено органосохранное лечение. Пациентам с массивной опухолью, распространяющейся на хрящи гортани, такое лечение не показано. Оба варианта лечения (на основе индукционной ХТ или одновременной ХЛТ) не оказывают негативного влияния на безрецидивную и общую выживаемость, поскольку в случае неэффективности возможно проведение хирургического вмешательства по жизненным показаниям [II, A]. Не смотря на это, у пациентов подвергнутых комбинированным методам лечения, отмечено снижение частоты отдаленного метастазирования.
Локо-региональный рецидив и отдаленные метастазы
В отдельных случаях при локализованных рецидивах могут быть рассмотрены хирургический подход (при операбельной опухоли) или повторная лучевая терапия. Для большинства больных стандартным методом является паллиативная химиотерапия. Пациентам с хорошим соматическим статусом в качестве первой линии терапии может быть рекомендована комбинация цетуксимаба с цисплатином или карбоплатином + 5-ФУ, которая продемонстрировала увеличение продолжительности жизни, по сравнению с PF [II, A]. Пациентам, которые не смогут перенести полихимиотерапию, может быть проведена монохимиотерапия.
Стандартным может считаться еженедельное введение метотрексата [I, А]. Поскольку не было проведено прямого сравнения эффективности метотрексата и таксанов в монотерапии, сложно утверждать о целесообразности применения последнего в монорежиме. Цетуксимаб менее токсичен, а его активность сравнима с метотрексатом.
Наблюдение
Ответ на лечение должен оцениваться путем клинического обследования и применением КТ или МРТ области головы и шеи в зависимости от метода, который применялся до лечения.
Оценка ответа на ЛТ или одновременную ХЛТ может быть выполнена при помощи ФДГ-ПЭТ (или ПЭТ-КГ), на основании которых можно решить вопрос о целесообразности шейной лимфодиссекции.
Цель наблюдения ― раннее выявление потенциально курабельных локорегиональных рецидивов и вторых опухолей. Физикальное обследование с радиологическими методами визуализации должны быть выполнены при подозрении на рецидив. При неоднозначных результатах обследования особенно после ХЛТ может быть применен ФДГ-ПЭТ. В таких ситуациях прогностическая ценность отрицательного результата более значима, чем положительного.
В то же время особое внимание должно быть уделено побочным эффектам от лечения, среди которых нарушение глотания и дыхания. Ежегодно должно проводиться рентгеновское исследование органов грудной клетки. Через 1, 2 и 5 лет после облучения шеи рекомендуется оценивать функцию щитовидной железы (уровень сывороточного ТТГ).
Раковые опухоли головы и шеи встречаются приблизительно в 5% среди всех злокачественных образований. Чаще рак головы и шеи поражает мужчин после 50 лет. Среди всех злокачественных образований головы и шеи плоскоклеточный рак встречается чаще чем в 90% случаев.
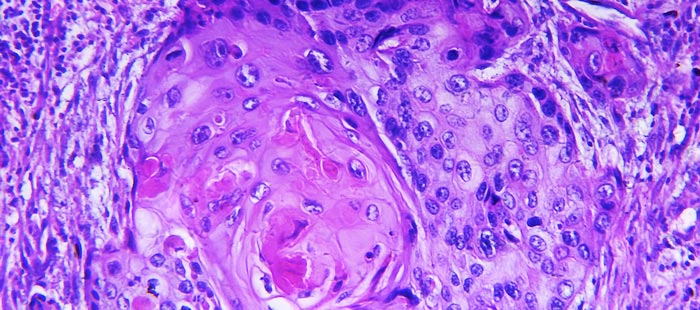
Плоскоклеточные образования могут быть ороговевшими или неороговевшими, высоко, умеренно и низкодифференцированными. При ороговевающем раке образуются роговые массы, которые ещё называют раковыми жемчужинами. Дифференцировка – это степень развития клеток опухоли.

Плоскоклеточный рак шеи
Доброкачественная опухоль – высокодифференцированная, а злокачественные опухоли низко и среднедифференциированы, так как строение клеток рака будет сильно отличаться от нормальных.
Причины возникновения плоскоклеточного рака шеи
Наиболее распространённая причина возникновения этого рака — курение и употребление алкоголя. При одновременном воздействии этих двух причин вероятность появления злокачественной опухоли увеличивается. Стоит обратить внимание, что курильщики на ранней стадии развития рака приёмом витаминов могут ухудшить своё состояние.
Но не только эти причины влияют на возникновение рака. Большое значение имеет окружающая среда человека. Злокачественные опухоли часто встречаются у людей, чья профессиональная деятельность связана с канцерогенами. Люди, работающие на предприятиях, занимающихся деревообработкой, очисткой никеля, обработкой текстильных волокон, находятся в зоне риска.
Большое значение имеет рацион. Употребление мяса в обработанном или не обработанном виде способствует развитию рака. При этом присутствие в меню овощей значительно уменьшает возможность развития недоброкачественной опухоли.
Постоянное употребление бетельного ореха, который принято жевать в странах Азии, Индии и в тихоокеанском регионе, способствует развитию плоскоклеточного рака. В медицине этот орех используют в качестве антиглистного средства, но чаще он применяется для повседневного жевания в выше перечисленных странах.
Современные исследования доказали, что причиной развития недоброкачественного образования головы и шеи могут быть вирусы. Одним из таких вирусов является вирус папилломы человека (ВПЧ). ВПЧ 16 и 18 типов имеют наибольшую способность вызывать развитие рака. Около четверти всех плоскоклеточных опухолей в своём ДНК содержат вирус папилломы. Наиболее распространён ВПЧ вместе с раком ротоглотки.
Но несмотря на это, лишь половина случаев развития рака одновременно с выявлением ВПЧ вызвана именно вирусом папилломы. В оставшихся случаях причиной возникновения рака являются употребление алкоголя и курение.
Причиной появления рака носоглотки может стать вирус Эпштейна-Барр, который имеет ещё одно название – герпесвирус человека 4 типа. Чаще этот рак встречается в Азии и Странах Средиземноморья. Риск возникновения рака можно оценить содержанием в организме антител вируса Эпштейна-Барр, EBV.
В редких случаях причиной возникновения рака носоглотки является употребление солёной рыбы, содержащей большое количество нитритов.
Высока вероятность развития рака у людей с гастроэзофагеальной рефлюксной болезнью (ГЭРБ). При этой болезни происходит регулярное попадание в гортань содержимого желудка, желудочный сок повреждает слизистую гортани. Такое состояние создаёт благоприятную среду для развития злокачественной опухоли.
Трансплантация гемопоэтических стволовых клеток (ТГСК) применяется при лечении многих онкологических, гематологических и генетических заболеваний. После применения этого метода лечения возрастает риск развития плоскоклеточной карциномы шеи. Пожизненное подавление иммунитета и хроническая реакция ротового трансплантанта против хозяина, увеличивает вероятность негативного прогноза развития рака рта.
Существует множество других причин возникновения рака шеи. Можно выделить такие причины как ослабление иммунитета, авитаминоз, возраст после 55 лет. Люди, работающие с краской, древесной, асбестовой пылью находятся в зоне риска. Необходимо обращать внимание на образование белых пятен во рту. Около 30% случаев возникновения таких пятен, лейкоплакии, ведут к развитию недоброкачественной опухоли.
Признаки и симптомы рака шеи
- в большинстве случаев рак головы и шеи проявляет себя как обычная простуда: болезненные ощущения в горле, увеличение лимфоузлов, возникновение хрипоты в голосе. Но при развитии рака эти симптомы становятся хроническими;
- возникновение непроходящего воспаления или шишки на шее или в горле также говорит о раке. Затрудняется глотание пищи, возникают проблемы с речью, возникает хроническая боль в ухе. Реже возникает паралич и онемение мышц лица;
- рак также может сопровождаться постоянным неприятным запахом изо рта, кровотечениями или онемением в ротовой полости, незаживающими ранами во рту, появление опухолей, хроническими скоплениями слизи в пазухах носа;
- потеря веса, отсутствие аппетита, изменение вкусовых пристрастий также символизируют о злокачественном образовании.

Метастазы рака шеи
Гистологическая классификация плоскоклеточного рака
Наиболее распространены недоброкачественные опухоли на кожных покровах. На железистых тканях рак возникает лишь в 10% случаев.
Выделяют следующие типы рака:
- Плоскоклеточный рак – встречается в 90% случаев;
- Лимфомы – возникают в носовых ходах, гайморовых пазухах и миндалинах;
- Опухоли слюнных желёз чаще встречаются смешанными, аденоидокистозными, слизистоэпидермондными, ацинароклеточными. Аденокарциномы встречаются в носу, гайморовых пазухах и в носоглотке;
- Саркомы – развиваются в нижней челюсти и гайморовых пазухах.
Диагностика рака шеи
На приёме у врача пациент должен рассказать обо всех симптомах. Для определения злокачественна опухоль или доброкачественна проводят биопсию. Проводят её путём забора повреждённых тканей. Этот метод является самым достоверным для определения клеточного состава тканей.
Полученная информация обсуждается несколькими специалистами для назначения оптимального плана лечения.
Диагностика с помощью пальпации
Лечение плоскоклеточного рака с метастазами
Выбор метода лечения плоскоклеточного рака зависит от степени и развития заболевания. Опухоли III и IV стадий лечат хирургическим вмешательством и последующей химиолучевой или лучевой терапией. Лучевая терапия в отличие от хирургического вмешательства позволяет сохранить голос пациента. Поэтому этот метод является предпочтительным. Хирургическое лечение проводят в тех случаях, когда лучевое лечение неэффективно или невозможно.
Для химиотерапии используют цитотоксичные препараты, которые нарушают рост клеток раковой опухоли. Во время клинических исследований пациентов с локально прогрессирующим раком гортани были выявлены такие результаты: положительная тенденция у пациентов, подвергшихся хирургическому удалению опухоли с последующей радиационной терапией и отрицательный эффект химиотерапии.
В настоящее время ведётся работа над усовершенствованием разработанной в ходе этих исследований методики: применение Изоретиноина в течение года ежедневно в целях исключения возможности появление вторичного рака пищеварительной системы и отдела дыхательных путей.
Для лечения плоскоклеточного рака разработана гиперфракционированная лучевая терапия, которая проводится больше одного раза в день малыми дозами. Гипертермическая терапия Такая терапия проводится с целью повреждения и уничтожения раковых клеток, также она делает клетки опухоли более восприимчивыми к противоопухолевым препаратам и радиации.
Такой эффект достигается благодаря нагреву тканей тела до температуры, превышающей нормальную температуру тела.
Прогноз
При плоскоклеточном раке отмечен высокий смертельный исход. Это обусловлено тем, что данное заболевание проявляет себя на ранних стадиях и не всегда для его лечения применяются более эффективные комбинированные и комплексные методы лечения.
В клиниках Израиля качество и продолжительность жизни больных плоскоклеточным раком находится на более высоком уровне благодаря использованию цитостатической терапии. Это подтолкнуло к разработке органосохраняющих методов лечения данного типа рака.
При метастатическом плоскоклеточном раке шеи, когда очаг поражения неизвестен и плоскоклеточный рак распространяется на лимфоузлы, врач будет искать первичную опухоль, если же это невозможно данный рак назовут скрытой опухолью. Лечение будет производиться теми же препаратами как и при первичном раке.
Информативное видео
Если вы нашли ошибку просто выделите ее и нажмите Shift + Enter или нажмите здесь. Большое спасибо!
Спасибо за ваше сообщение. В ближайшее время мы исправим ошибку
Метастатический плоскоклеточный рак шеи неизвестного происхождения – это заболевание, при котором плоскоклеточные опухолевые клетки распространяются в шейные лимфатические узлы, а изначальная локализация злокачественного процесса неизвестна.
Плоские клетки представляют собой тонкие клетки, формирующие поверхность кожи и внутренние поверхности полостей тела, таких как ротовая полость, полые органы, например, матка, кровеносные сосуды и слизистый слой дыхательных путей и желудочно-кишечного тракта. Плоские клетки находятся также в таких органах, как пищевод, легкие, почки, матка. Злокачественный процесс может начинаться в плоских клетках в любом органе и метастазировать (распространяться) по кровеносным сосудам или лимфатической системе в другие органы и ткани.
При метастатическом плоскоклеточном раке злокачественные плоские клетки распространяются в шейные лимфатические узлы или в над- и подключичные области. Врачу необходимо определить месторасположение первичного опухолевого процесса (место, где опухолевые клетки образовались впервые), поскольку лечение метастатического рака такое же, как и лечение первичного злокачественного новообразования. Например, если рак легкого распространяется в шейные лимфатические узлы, то опухолевые клетки в области шеи относятся к клеткам рака легкого и лечение соответствует раку легкого. Иногда врачу не удается найти первичное место возникновения злокачественного процесса. Если при помощи диагностических процедур не удается выявить источник опухолевых клеток, говорят, что рак скрытый или неизвестного происхождения. В большинстве случаев первичную опухоль так и не удается обнаружить.
К возможным признакам метастатического плоскоклеточного рака шеи неизвестного происхождения относятся припухлость или боль в области шеи или в горле.
Если припухлость или боль в области шеи или горла не исчезает, необходимо показаться врачу. Эти и другие симптомы могут быть вызваны метастатическим плоскоклеточным раком шеи неизвестного происхождения. Другие заболевания также могут приводить к развитию аналогичных симптомов.
Исследования тканей шеи, дыхательного тракта и верхних отделов желудочно-кишечного тракта, проводимые для определения и подтверждения диагноза метастатического плоскоклеточного рака и первичной опухоли.
С помощь диагностических процедур можно исключить (или подтвердить) наличие первичной опухоли в органах и тканях дыхательной системы, верхних отделах желудочно-кишечного тракта (в том числе на губах, в ротовой полости, носу, горле, голосовых связках и в пищеводе и трахеи), а также в мочеполовой системе. Используются следующие диагностические процедуры:
Если первичную опухоль так и не удалось обнаружить во время диагностики и лечения, врач ставит диагноз рак неизвестного происхождения или скрытый рак.
На прогноз (шанс выздоровления) и выбор метода лечения влияют определенные факторы.
Прогноз заболевания (шанс выздоровления) и лечение зависят от следующих факторов:
Выбор метода лечения зависит от следующих факторов:
Стадии Метастатического Плоскоклеточного Рака Шеи неизвестного происхождения
После установления диагноза метастатического плоскоклеточного рака неизвестного происхождения, необходимо выполнить ряд диагностических процедур для определения распространенности процесса (поражение опухолью других органов и тканей).
Процедура уточнения степени распространенности процесса в другие органы и ткани называется стадирование. Для карциноидных плоскоклеточного рака неизвестного происхождения не существует стандартных стадий. Данная патология подразделяется на впервые выявленную и рецидив. Впервые выявленные метастатические плоскоклеточные опухоли шеи неизвестного происхождения – это впервые диагностированный рак, по поводу которого пациенту еще не назначали лечение, кроме симптоматической терапии для облегчения симптомов, вызванных опухолью.
Для определения распространенности процесса в другие органы и ткани, например, в легкие или в печень:
Плоскоклеточный рак, или плоскоклеточная карцинома – это гистологический тип злокачественных опухолей, такой диагноз устанавливают по результатам биопсии после исследования образца опухолевой ткани под микроскопом. Новообразование формируется из плоских клеток эпидермиса, которые выглядят как чешуйки. Оно может возникать на коже, в полости рта, в гортани, трахее, бронхах, пищеводе, на половых органах, в прямой кишке.
В Европейской онкологической клинике диагностикой и лечением плоскоклеточного рака занимаются врачи экспертного уровня, за плечами которых обширный опыт работы в ведущих онкологических центрах Москвы. С пациентом работает команда, в которую входят онкологи, дерматоонкологи, хирурги, химиотерапевты, радиотерапевты и другие специалисты. Мы применяем инновационные методы лечения, препараты последних поколений, проводим противоопухолевую терапию в соответствии с ведущими международными рекомендациями. Европейская онкологическая клиника – первый российский частный онкологический центр, в котором можно получить эффективное паллиативное лечение на поздних стадиях, даже в случаях, когда от пациента отказались в других клиниках.
- Причины возникновения плоскоклеточного рака
- Какие бывают виды плоскоклеточного рака?
- Виды диагностики заболевания
- Лечение плоскоклеточного рака
- Прогноз выживаемости при плоскоклеточном раке
- Профилактика
Причины возникновения плоскоклеточного рака
Основные факторы риска плоскоклеточного рака:
- На коже такие опухоли часто возникают из-за действия ультрафиолетовых лучей. Наиболее уязвимы открытые участки тела.
- Плоскоклеточный рак половых органов, головы и шеи вызывают некоторые типы вируса папилломы человека.
- Риск развития плоскоклеточного рака повышен у курильщиков и людей, которые употребляют много алкоголя.
- Вероятность развития онкологического заболевания повышается с возрастом, так как в клетках тела накапливаются мутации.
- Шрамы, ожоги, хронический воспалительный процесс.
- Воздействие некоторых канцерогенных веществ, например, если человек работает на производстве и контактирует с химикатами.
- Снижение иммунитета.
Ни один из этих факторов не приводит гарантированно к заболеванию – каждый из них лишь в определенной степени повышает вероятность.
Какие бывают виды плоскоклеточного рака?
Злокачественные новообразования данного гистологического типа встречаются на разных частях тела. В зависимости от локализации, могут несколько различаться их свойства, подходы к диагностике и лечению, прогноз для пациента.
Злокачественные опухоли кожи представлены плоскоклеточным раком примерно в 20% случаев. Намного чаще пациенты страдают базальноклеточным раком, который происходит из клеток, находящихся в нижнем слое эпидермиса.
Плоскоклеточный рак более агрессивен по сравнению с базальноклеточным. Он с большей вероятностью прорастет в глубокие слои кожи, будет распространяться в организме с образованием отдаленных метастазов. Тем не менее, это происходит довольно редко. Чаще всего опухоль удается обнаружить и удалить на ранней стадии.
Как правило, плоскоклеточный рак возникает на коже лица, ушей, шеи, тыльной стороне рук, реже – в области половых органов. Нередко новообразование развивается там, где находятся шрамы и хронические повреждения.
Злокачественные опухоли губ составляют не более 1–3% от всех онкологических заболеваний. В большинстве случаев (95%) они представлены плоскоклеточным раком, который бывает двух типов:
- Плоскоклеточный ороговевающий рак ведет себя не так агрессивно, медленно растет, редко образует отдаленные метастазы.
- Плоскоклеточный неороговевающий рак растет быстро, раньше приводит к изъязвлению и чаще метастазирует.
Исследования показывают, что у мужчин этот тип рака встречается в 3–13 раз чаще, чем у женщин. Вероятно, это связано с тем, что представители мужского пола чаще подвергаются воздействию солнечных лучей на рабочем месте, среди них более распространено курение, употребление алкоголя.
Раком ротовой полости называют злокачественные опухоли, которые возникают на слизистой оболочке губ, щек, десен, передних двух третей языка, неба, дна ротовой полости (находится под языком). В 90% случаев они представлены плоскоклеточным раком, из них 5% – плоскоклеточный ороговевающий рак, который менее агрессивен, реже прорастает в окружающие ткани, распространяется в лимфатические узлы и метастазирует.
Слизистая оболочка пищевода выстлана многослойным плоским эпителием, и из него может развиваться плоскоклеточный рак. Чаще всего такие опухоли находятся в шейном отделе пищевода и верхних двух третях грудного отдела. В нижней трети органа чаще встречаются аденокарциномы – злокачественные опухоли из железистых клеток.

Плоскоклеточный рак – наиболее распространенный тип злокачественных опухолей в трахее. Обычно он возникает в нижней части трахеи, довольно быстро растет, прорастает ее стенку, приводит к изъязвлениям и кровотечению. Это редкий тип рака, его основной причиной является курение.
Наиболее распространенным раком легкого является немелкоклеточный рак – он встречается в 80% случаев и в 30% случаев представлен плоскоклеточной карциномой. Нередко эти опухоли находятся в бронхах.
Шейка матки состоит из двух частей. Экзоцервикс находится снаружи, во влагалище, это то, что видит гинеколог во время осмотра. Эндоцервикс – канал шейки матки, он соединяет матку с влагалищем. В норме экзоцервикс выстлан плоским эпителием, а эндоцервикс – железистым. Место, где они встречаются, называется зоной трансформации.
Плоскоклеточным раком представлены 90% злокачественных опухолей шейки матки. Чаще всего новообразование возникает в области зоны трансформации. Раки, которые развиваются из железистых клеток эндоцервикса, называются аденокарциномами.
В редких случаях в шейке матки встречается железисто-плоскоклеточный рак.
Вульвой называют наружные женские половые органы: преддверие влагалища, большие и малые половые губы, клитор. Большинство типов рака, которые развиваются в этой области, представлены плоскоклеточным раком (70–90%). Они делятся на две группы:
- Большая группа – опухоли, происхождение которых неизвестно. Чаще всего их диагностируют у женщин старшего возраста.
- Меньшая группа – злокачественные опухоли, вызванные вирусом папилломы человека.
В большинстве случаев злокачественные опухоли прямой кишки представлены аденокарциномами – железистым раком. Плоскоклеточный рак в этом органе встречается очень редко и составляет от 10 до 25 случаев на каждые 100 тысяч случаев колоректального рака.
Плоскоклеточный рак составляет 90% от всех злокачественных новообразований анального канала – узкого прохода, который соединяет прямую кишку с анусом.
У человека есть четыре вида миндалин: небные (при их воспалении развивается тонзиллит), трубные (находятся в глотке возле отверстий слуховых труб), язычная (позади языка) и глоточная (у детей из-за нее бывают аденоиды). Чаще всего злокачественные опухоли развиваются в небных миндалинах. В большинстве случаев это плоскоклеточный рак. Его сложно диагностировать, поэтому зачастую он выявляется на поздних стадиях.
Виды диагностики заболевания
Врач-онколог назначает пациенту те или иные виды диагностики, в зависимости от того, в каком органе находится злокачественная опухоль:
Место локализации рака
Методы диагностики
Во всех случаях, когда обнаружено патологическое образование, проводят биопсию – исследование, во время которого получают фрагмент подозрительной ткани и отправляют в лабораторию для гистологического и цитологического исследования. Биопсия – самый точный метод диагностики рака. Она помогает не только достоверно установить диагноз, но и определить гистологический тип новообразования.Для того чтобы проверить степень распространения рака в организме и уточнить стадию, врач может назначить дополнительные исследования:
- компьютерную томографию, МРТ;
- рентгенографию грудной клетки, костей;
- ПЭТ-сканирование;
- УЗИ и эндоскопические исследования органов, в которые мог прорасти рак.
Лечение плоскоклеточного рака
Лечение зависит от локализации, стадии рака, общего состояния пациента, наличия у него сопутствующих заболеваний и других факторов.
Ионизирующее излучение повреждает опухолевые и другие быстро размножающиеся клетки. Этот вид лечения плоскоклеточного рака может быть назначен до или после операции, либо на поздних стадиях в паллиативных целях.
Радикальные операции возможны, если нет метастазов, и не произошло сильное прорастание рака в окружающие ткани. В одних случаях таким пациентам показано только хирургическое лечение, в других его дополняют противоопухолевыми препаратами, лучевой терапией – это помогает снизить риск рецидива.
При запущенном плоскоклеточном раке может быть выполнено паллиативное хирургическое вмешательство, направленное на ликвидацию симптомов, восстановление проходимости и функции пораженного органа.
Химиотерапия при плоскоклеточном раке может быть адъювантной (после операции), неоадъювантной (до хирургического вмешательства) или применяется в качестве самостоятельного метода лечения на поздних стадиях.
Если опухоль обладает определенными молекулярно-генетическими характеристиками, назначают таргетную терапию. Таргетные препараты прицельно воздействуют на молекулы, которые помогают раку расти и поддерживать свою жизнедеятельность.
Лечение при плоскоклеточном раке и любых других злокачественных новообразованиях должно быть направлено не только на борьбу с самой опухолью, но и на купирование симптомов, улучшение состояния пациента. В Европейской онкологической клинике пациент может получить все виды симптоматической терапии при раке:
- Купирование болевого синдрома в соответствии с трехступенчатой схемой ВОЗ.
- Восстановление проходимости пищевода, кишечника, дыхательных путей.
- Устранение кровотечений, при необходимости – переливание крови.
- Купирование тошноты.
- Устранение сдавления опухолью внутренних органов, нервов, сосудов.
- Лечение экстренных состояний в условиях палаты интенсивной терапии, оснащенной современной аппаратурой.
- Контроль и коррекция нутритивного статуса.
- Поддерживающая терапия помогает комфортно перенести курс химиотерапии, предотвратить и купировать побочные эффекты.

Прогноз выживаемости при плоскоклеточном раке
Прогноз зависит от того, в каком месте начался рост рака, на какой стадии установлен диагноз и начато лечение. Например, зачастую выживаемость при раке кожи и красной каймы губ стремится к 100%, потому что такие опухоли, как правило, удается обнаружить достаточно рано, и они не очень агрессивны. Если появились отдаленные метастазы, шансы на ремиссию становятся крайне низкими. Но таким пациентам все еще можно помочь: затормозить прогрессирование плоскоклеточного рака, продлить жизнь, улучшить общее состояние, купировать мучительные симптомы.
Профилактика
Основные меры профилактики плоскоклеточного рака:
- Отказ от курения и употребления алкоголя.
- Защита от воздействия на кожу ультрафиолетовых лучей – важнейшая мера профилактики рака кожи. Не стоит посещать солярии, ходить на пляж с 10.00 до 16.00 часов, когда наиболее высока солнечная активность. Защититься помогает одежда с длинными рукавами и штанинами, шляпа с широкими полями, солнцезащитные очки.
- Предотвращение заражения ВПЧ, приводящими к развитию рака: нужно избегать беспорядочных половых связей, использовать презервативы. В настоящее время существует вакцина против папилломавирусной инфекции. Прививать рекомендуется всех подростков до начала половой жизни.
Читайте также:

